Атопический дерматит и лечение зубов
Опубликовано: 17.04.2024
Для характеристики кожного поражения в виде папулезно-везикуальных высыпаний, гиперемии, инфильтрации, сухости, шелушения, лихенификации чаще используются термины «атопический дерматит» и «нейродермит». По клиническому течению атопический дермат
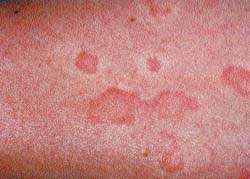 |
Диффузный атопический дерматит отличается от ограниченного более распространенным процессом. Иногда процесс принимает генерализованный характер. Наряду с нерезко ограниченными буровато-красными участками инфильтрированной и лихенизированной кожи, которые могут охватывать обширные поверхности, отмечаются отдельные плоские блестящие узелки, множественные экскориации. Кожа больных диффузным атопическим дерматитом отличается сухостью. У некоторых больных наблюдается везикуляция и мокнутие. При этом в клинической картине заболевания преобладают, наряду с инфильтрацией и лихенизацией, отечность кожи, папулы, везикулы, эрозии и эритема островоспалительного характера. Больных беспокоит непрекращающийся зуд. На участках разрешившихся высыпаний остается временная гиперпигментация кожи. При диффузном атопическом дерматите отмечается хронически рецидивирующее течение с частыми и длительными обострениями. Очень часто у больных атопическим дерматитом наблюдаются респираторные проявления атопии: бронхиальная астма, риноконъюнктивит.
| Наряду с атопическим дерматитом, или нейродермитом, который хорошо известен дерматологам, встречается тяжелый, генерализованный атопический дерматит, который протекает с постоянными явлениями экзематизации и пиодермии. Для него характерно сочетание с атопическими заболеваниями респираторного тракта в виде аллергических риносинуситов, конъюнктивитов и атопической бронхиальной астмы. Тяжелое течение заболевания нередко приводит к инвалидности. Лечение этих больных представляется крайне затруднительным, что обусловлено часто встречающейся лекарственной непереносимостью |
Одна из особенностей течения атопического дерматита — гнойная кожная инфекция, проявляющаяся в виде пиодермии, для которой характерны мелкие пустулезные высыпания, носящие поверхностный характер. Типичным для этих больных является герпес симплекс, который может локализоваться на коже лица, рук, ягодиц, на слизистых оболочках и способен мигрировать на новые участки. Предрасположенность больных атопическим дерматитом к стафилодермии, герпетической инфекции считается клиническим признаком недостаточности иммунитета. Конъюнктивит при атопическом дерматите иногда носит сезонный характер и является проявлением поллиноза, хотя в большинстве случаев он наблюдается круглогодично. При посеве содержимого с конъюнктивы часто идентифицируется золотистый стафилококк.
Таким образом, можно выделить синдром, который характеризуется сочетанием тяжелого генерализованного атопического дерматита с чередованием распространенной экзематизации и пиодермии и респираторных проявлений атопии. При этом отмечается чрезвычайно высокий уровень IgE, сенсибилизация почти ко всем атопическим аллергенам. Сочетание аллергических IgE опосредованных реакций и иммунодефицита, клинически проявляющегося в рецидивирующей пиодермии, герпетической инфекции и подтвержденного результатами иммунологического исследования, является одним из патогенетических механизмов развития этого синдрома. Особая тяжесть заболевания, молодой возраст больных, неэффективность традиционных методов терапии позволили выделить это заболевание и назвать его тяжелым атопическим синдромом (Ю. А. Порошина, Е. С. Феденко, В. Д. Прокопенко, 1985 год).
К сожалению, традиционные методы терапии недостаточно эффективны при лечении тяжелого атопического синдрома. Глюкокортикостероиды, обладающие выраженным противовоспалительным, антиаллергическим действием, нередко приводят к стероидозависимости и вызывают ряд тяжелых осложнений в виде обострений очагов инфекции и пиодермии. Обострение пиодермии вызывает необходимость антибактериальной терапии, которая, как правило, обостряет атопический дерматит или осложняется в связи с наличием у больного лекарственной непереносимости. В связи с неэффективностью традиционной терапии в Институте иммунологии МЗ РФ разработаны и проводятся методы экстракорпоральной иммунофармакотерапии (ЭИФТ, плазмоцитоферез с диуцифероном, преднизолоном и др. препаратами).
За период 1995–1997 гг. в Клинике неврозов обследовано 2686 больных, обратившихся к аллергологу по поводу различных зудящих высыпаний на коже. Из них у 612 был выявлен атопический дерматит (205 мужчин и 405 женщин в возрасте от 16 до 35 лет, средний возраст — 22–25 лет).
Ограниченный атопический дерматит наблюдался у 319 пациентов, распространенный – у 205, а у 88 был выявлен тяжелый атопический синдром. Диагноз ставился на основании клинического, аллергологического и иммунологического обследования.
Всем больным проводилось общеклиническое, в том числе функциональное, лабораторное инструментальное обследование, консультации специалистов (ЛОР, гастроэнтеролог, окулист и др.).
Кроме тщательно собранного аллергологического, фармакологического и пищевого анамнеза по специально разработанной схеме, аллергологическое обследование производилось со стандартными отечественными наборами бытовых, пыльцевых, эпидермальных и пищевых аллергенов и включало кожные тесты — уколом или скарификационные (у больных с выраженным поражением кожи в области предплечий тесты выполнялись на спине), провокационные назальные и конъюнктивальные тесты, а также тест торможения естественной эмиграцией лейкоцитов (ТТЕЭЛ) in vivo по Адо А. Д. с медикаментами.
Иммунологическое обследование предусматривало определение общего и специфических IgE в сыворотке крови и исследование показателей первичного иммунного статуса: количества лейкоцитов, лимфоцитов, Т- и В-лимфоцитов, Т-хелперов и Т-супрессоров, иммуноглобулинов класса А, М, G, а также нейтрофильного фагоцитоза.
Клинически кожные проявления характеризовались наличием папулезно-везикулярных высыпаний, местами с геморрагическими корочками на поверхности, выраженной сухостью, распространенной эритемой, лихинизацией. В локтевых сгибах и подколенных областях отмечались очаги яркой гиперемии, отечности и экcсудации. Субъективно беспокоил мучительный зуд. У 28 из 88 больных тяжелым атопическим синдромом наблюдалась пиодермия – поверхностные пустулы с гнойным отделяемым. Пиодермия носила распространенный характер у 9 больных, ограниченный у 19, сочеталась с фурункулезом у 5 больных. 82 человека страдали рецидивирующим герпес симплекс.
Таблица 1. Респираторные проявления атопии у 365 больных атопическим дерматитом
Кроме проявлений атопического дерматита и пиодермии, у многих пациентов (365) имелись респираторные проявления атопии, которые представлены в таблице 1.
Большинство больных (427) страдали сопутствующими заболеваниями желудочно-кишечного тракта (хронический гастрит, язвенная болезнь желудка и 12-перстной кишки, дискинезия желчных путей и толстой кишки, дисбактериоз кишечника и др.).
У 362 пациентов выявлена патология ЛОР-органов (хронический гайморит, полипозный этмоидит, хронический тонзиллит, хронический субатрофический фарингит).
Как видно из таблицы 1, у значительного числа больных (41%) атопическим дерматитом был выявлен поллиноз. У половины пациентов (49,1%) отмечались респираторные проявления бытовой аллергии.
При аллергологическом обследовании 612 человек, страдающих атопическим дерматитом, у 428 пациентов была выявлена сенсибилизация к небактериальным аллергенам. В таблице 2 представлены результаты аллергологического обследования этих пациентов по данным кожных (prick и скарификационных), назальных и конъюнктивальных тестов, а также по определению специфических IgE в сыворотке крови.
Как видно из таблицы 2, наибольшее число положительных тестов было получено с бытовыми и пыльцевыми аллергенами, что, как говорилось выше, обусловлено наличием не только кожных, но и респираторных проявлений атопии.
Таблица 2. Результаты аллергологического обследования 428 больных атопическим дерматитом
105 больным, у которых в анамнезе имелись указания на медикаментозную непереносимость, проводился ТТЕЭЛ с лекарственными средствами. У 38 человек он оказался положительным.
Клиническое течение распространенного атопического дерматита и тяжелого атопического синдрома с рецидивами пиодермии и герпеса при наличии хронических очагов инфекции (хронический гайморо-этмоидит, хронический тонзиллит, дисбактериоз кишечника и пр.) позволило предположить, что у этой категории больных имеется сочетание аллергии и иммунодефицита. При иммунологическом обследовании были выявлены следующие изменения гуморального и клеточного иммунитета: снижение количества лимфоцитов периферической крови за счет уменьшения популяций Т-клеток, снижение нейтрофильного фагоцитоза. Отмечено увеличение продукции иммуноглобулинов класса А, М, и особенно IgE. У всех обследованных больных было зафиксировано значительное повышение уровня общего IgE, иногда в 10–30 раз по сравнению с уровнем у здоровых людей.
Наряду с термином атопический дерматит, отражающим аллергическую природу данного заболевания, по-прежнему широко используется (особенно дерматологами) более старое определение – нейродермит. Такое название было дано недаром, так как практически у всех больных обострение кожного процесса вызывается эмоционально-стрессовыми факторами, психотравмирующей ситуацией. В свою очередь, постоянный зуд, беспокоящий больного, вызывает раздражительность, вспыльчивость, приводит к бессоннице.
Пример
Больная Ч. 1972 года рождения находилась в клинике на лечении с 18.02.93 по 29.04.93 по поводу невротической депрессии, выраженного астено-депрессивного синдрома.
Сопутствующий диагноз: атопический дерматит, распространенная форма в стадии обострения (при выписке ремиссия). Поллиноз. Аллергический риноконъюнктивит. Сенсибилизация к пыльце деревьев. Пищевая аллергия к орехам, яблокам, моркови. Хронический гастрит со сниженной секреторной функцией. Дискинезия толстой кишки.
Жалобы на постоянный зуд кожи, высыпания, раздражительность, вспыльчивость, плаксивость, нарушение сна, головные боли, повышенную утомляемость, снижение настроения.
Из анамнеза: бабушка страдала экземой. У тети бронхиальная астма. Родилась первым ребенком, в срок. Со слов матери, беременность и роды протекали без осложнений. С пяти месяцев находилась на искусственном вскармливании – почти сразу появилась детская экзема. В пять лет диагностирован нейродермит. Наблюдалась дерматологами. Были длительные периоды относительного благополучия, когда оставался ограниченный дерматит (в области локтевых суставов, кистей). Летом всегда улучшение, обострение в сентябре—октябре. С 1992 года в мае появились явления ринита. Отмечалось обострение дерматита после употребления в пищу орехов, шоколада, яиц, цитрусовых. В августе 1993 года отек Квинке после употребления яблок, после этого яблоки не ела. С детства отмечено резкое обострение дерматита на фоне стрессовых ситуаций. Последнее ухудшение около года на фоне психотравмирующей ситуации в семье (развод с мужем). Распространились кожные высыпания, беспокоит постоянный зуд, из-за этого нарушился сон. За год похудела на 7 кг. Принимала супрастин и димедромл с незначительным эффектом. Местное лечение, назначенное дерматологом (названия мазей больная не знает), давало только кратковременное улучшение.
При поступлении: общее состояние удовлетворительное. Кожа сухая, на фоне участков гиперемии множественные расчесы, мелкопапулезные, везикулярные рассеянные высыпания, корочки. В области шеи, локтевых суставов, запястий выраженная лихенификация. Отеков нет. Явлений ринита, конъюнктивита нет. Слизистая полости рта и зева не изменена. В легких везикулярное дыхание, хрипов нет. Тоны сердца ясные, ритмичные, АД – 110/70. Пульс 88 в минуту, удовлетворительных свойств. Живот мягкий, безболезненный во всех отделах. Печень не увеличена. Дизурии нет. Стул не регулярный, склонность к запорам. Астенизирована. Настроение снижено. Фиксирована на своем состоянии и на психотравмирующей ситуации в семье.
Результаты клинико-лабораторного обследования: кл. ан. крови – HB-124, Л-5,0; п.1, с.46, э.12, л.36, м.5, соэ-8 мм/час. Биохим. ан. крови: общий белок 80,0; мочевина 4,4; креатинин 89,1, холестерин 6,1; бета-липопротеиды 6,1; билирубин общ. 14,8; АЛТ–0,25; АСТ-0,34; глюкоза 4,7; серомукоид 0,10. СРБ – отрицат., р-ция Вассермана отрицат.
Ан. мочи – без особенностей.
ЭКГ: без патологии.
Рентгенография ППН – прозрачность пазух не нарушена.
ЭГДС: гастрит, дуодено-гастральный рефлюкс.
Конс. ЛОР: здорова.
Конс. гинеколога: здорова
Конс. гастроэнтеролога: хронический гастрит со сниженной секреторной фукцией. Дискинезия толстой кишки.
Конс. невропатолога: вегето-сосудистая дисфункция по гипотоническому типу.
Иммунный статус: Л:5,0; Лф-36%, — 1,9; фагоцитоз 74%, Тлф-61%-1,1; Влф 5%-0,09; IgА 230, IgM 110, IgG 1400, IgG- общ. больше 1000.
Аллергологическое обследование: скарификационные тесты положительные с аллергенами из пыльцы березы +++, ольхи +++, орешника +++, дуба ++, ясеня ++, тополя +, с эпидермальными и бытовыми аллергенами – отрицательные. Сертификационные тесты с пищевыми пассивными аллергенами – орехи (грецкий, фундук, миндаль, арахис), морковь, яблоки (старкин, гольден) — положительные. Тестирование проводилось на спине.
Лечение: индивидуальная гипоаллергенная диета, в/в капельно дексона 8 мг на физ. р-ре, два дня; в/в кап. дексона 4 мг. На физ. р-ре – 3 дна, всего 28 мг; в/в кап. Аскорбиновая кислота 5,0 на физ. р-ре 5 дней; задитен 1 т. х 2 раза, фестал 1 т. х 3 раза во время еды, интал 2 кап. х 3 раза (растворенный в воде) за 20 мин. до еды, активированный уголь 1 т. х 3 раза через 1, 5 часа после еды; в/в кап. тавегил 2,0 на физ. р-ре – 2 дня, тавегил 2,0 в/м на ночь – 5 дней, ретаболил 1 т. на ночь, местная обработка кожи мазью целестодерм и мазью Унна, физиотерапия, (электросон, УФО), иглорефлексотерапия, комплексная психотерапия, лечебная релаксационная гимнастика, групповые и индивидуальные занятия с психологом. ГБО – 5 сеансов.
В результате проведенного лечения отмечена выраженная положительная динамика: высыпания на коже полностью исчезли, остается лихенификация в области локтевых сгибов и запястий, зуд почти не беспокоит. Нормализовался сон. Стала спокойнее, бодрее, активнее. Улучшилось настроение.
При выписке даны рекомендации:
- Наблюдение аллерголога по месту жительства.
- Соблюдение гипоаллергенной диеты с исключением яблок, орехов, меда, моркови, косточковых, а также продуктов гистаминолибераторов.
- Продолжить прием задитена 1 т. х 2 раза, местно крем Унна.
- В мае желателен выезд в другую климатическую зону.
- Не показана фитотерапия, препараты пенициллинового ряда, никотиновая кислота, витамины группы В, рентгеноконтрастные препараты.
- Исключить контакт с пылью, препаратами бытовой химии.
- Частая смена нательного и постельного белья.
- Перед оперативным вмешательством премедикация: в/в или в/м дексона 8 мг, в/м тавегил 2,0; мед. прививки только по жизненным показаниям и с той же премедикацией.
Аллергический контактный дерматит возникает у больных с повышенной чувствительностью к определенному веществу, выступающему в качестве аллергенного триггера. Аллергенами могут быть: химические соли хрома, никеля, кобальта, скипидар и его производные, формальдегидные смолы, косметические средства, инсектициды, синтетические моющие средства, лекарственные препараты (антибиотики, сульфаниламиды, новокаин, формалин). Контактный дерматит (хейлит) могут вызывать косметические средства. Аллергический контактный стоматит развивается у протезоносителей при непереносимости материалов, например пластмассы.
При аллергическом контактном дерматите, хейлите, стоматите на фоне выраженного отека соединительной ткани определяется эритема, папулезные и/или везикулезные, буллезные и уртикарные элементы. Отмечаются субъективные ощущения — зуд, жжение, чувство жара на участках контакта с тем или иным раздражающим веществом. Однако у некоторых больных клинические проявления могут выходить за пределы зон воздействия аллергенных агентов.
Токсико-аллергический дерматит (токсидермия)
Наиболее часто развивается под воздействием лекарственных препаратов и пищевых продуктов. Клинически распространенная лекарственная и пищевая токсидермия проявляется разнообразной сыпью: истинный полиморфизм высыпаний. Возможно появление многочисленных пятнистых, уртикарных, папулезных, папуловезикулезных и реже пустулезных элементов поражения, сопровождающихся зудом. Иногда развивается тотальная эритродермия.
Нередко в процесс вовлекаются слизистые оболочки, на которых возникают отек, эритематозные, геморрагические, пузырно-эрозивные элементы. Высыпания локализуются на участках, подверженных травмированию, либо по всей СОПР.
Острая фаза болезни характеризуется интенсивным зудом, папулами и везикулами, располагающимися на эритематозной основе. Они часто сопровождаются выраженными экскориациями и эрозиями
Может развиваться фиксированная токсидермия, причиной которой чаще всего является прием лекарственных средств, например сульфаниламидная эритема. Возникает одно или несколько отечных гиперемированных пятен, округлых или овальных очертаний, в центре которых может сформироваться пузырь. После прекращения действия препарата воспалительные явления стихают, а пятно существует еще длительное время. В случае повторного применения того же аллергена пятно вновь становится гиперемированным и претерпевает аналогичную эволюцию. Локализуется фиксированная токсидермия на гладкой коже и на слизистых оболочках.
Острая фаза болезни характеризуется интенсивным зудом, папулами и везикулами, располагающимися на эритематозной основе. Они часто сопровождаются выраженными экскориациями и эрозиями, выделением серозного экссудата. Подострая фаза сопровождается эритемой, экскориациями и шелушением на фоне лихенификации кожи. При хроническом течении наблюдаются утолщенные бляшки на коже, подчеркнутый рисунок кожи (лихенификация) и фиброзные папулы.
Атопический дерматит
Понятие носит собирательный характер и включает термины, обозначающие аллергическое воспаление кожи («почесуха Бенье», «атопический нейродермит», «детская экзема» и др.), за исключением крапивницы и контактного дерматита.
Для обозначения причин, вызывающих появление и обострение атопического дерматита, используется термин «триггер». Факторами, выявляемыми из анамнеза, могут быть как истинно аллергенные (белковые вещества), так и неаллергенные раздражители (химические вещества небелковой природы: пищевые добавки, красители одежды, перегревание, сухой воздух, расчесывание кожи, стресс). Они вызывают классическую схему «атопической» реакции иммунной системы (взаимодействие аллерген-антитело, как правило, при участии иммуноглобулинов класса Е). Неаллергенные факторы либо усиливают уже имеющуюся аллергическую реакцию, либо вызывают воспаление и симптомы дерматита самостоятельно.
У больных с длительно существующим хроническим атопическим воспалением изменения могут существовать одновременно на разных участках кожи и СОПР.
Легкое течение атопического дерматита: зуд слабый, легкая гиперемия, незначительная экссудация, небольшое шелушение, единичные папулы, везикулы, увеличение лимфатических узлов незначительное (до размера горошины). Среднетяжелое течение: зуд умеренный или сильный, нарушающий сон. Множественные очаги поражения кожи и слизистой оболочки с выраженной экссудацией или лихенификацией, множественные расчесы и геморрагические корки. Лимфатические узлы ощутимо увеличены (до размера фасоли).
Тяжелое течение: зуд сильный, мучительный, часто пароксизмальный, серьезно нарушающий сон и самочувствие. Множественные, сливающиеся очаги поражения, выраженная экссудация или лихенификация, глубокие трещины, эрозии, множественные геморрагические корки, Практически все группы лимфатических узлов увеличены до размеров лесного ореха (в очень тяжелых случаях — до размера грецкого ореха).
Диагностические критерии атопического дерматита (стоматита) сочетают субъективное ощущение зуда и объективных признаков: дерматита; наличия у ближайших родственников аллергического статуса; распространенной сухости кожи; развития дерматита до 2-летнего возраста.
Лабораторные исследования включают иммунологические, серологические, аллергологические тесты. Повышенный уровень концентрации общего сывороточного иммуноглобулина Е, эозинофилия в периферической крови может свидетельствовать в пользу атопического генеза стоматита. Кожные тесты (уколочные, скарификационные и аппликационные) играют важную диагностическую роль в определении аллергенов, вызывающих обострение.
Внутрикожные тесты проводятся с ингаляционными аллергенами в сложных диагностических ситуациях. Внутрикожные тесты с пищевыми продуктами использовать категорически запрещено из-за чрезмерной чувствительности и возможности провокации анафилактической реакции.
Диагностические критерии атопического дерматита сочетают субъективное ощущение зуда и объективных признаков: дерматита; наличия у родственников аллергического статуса; распространенной сухости кожи
Проведение аппликационного теста является простым и доступным: исследуемое вещество наносится на кожу внутренней (сгибательной) поверхности предплечья. Оценка результатов аппликационных тестов проводится в течение первого часа (немедленная реакция) и спустя 24—48 часов (замедленная реакция) на основе гиперемии кожи, зуда, отечности, мокнутия в месте нанесения вещества. Противопоказаниями к проведению кожного тестирования являются обострение атопического дерматита, острые интеркуррентные инфекции, хронические болезни в стадии декомпенсации, беременность, туберкулезный процесс, психические заболевания, коллагенозы, злокачественные новообразования.
Специальные аллергологические тесты основаны на генетической предрасположенности к атопии, которую определяет значительное число факторов: интерлейкины, в особенности IL-4 и IL-13, другие цитокины, дендритные клетки, клетки Лангерганса. В связи с этим в анализе крови при атопических реакциях отмечается увеличение числа активированных Т-лимфоцитов и клеток Лангерганса, повышенная продукция IgE B-клетками.
У больных с атопическим дерматитом для обнаружения специфического сывороточного IgE используют радиоаллергосорбентный тест (RAST), иммуноферментный анализ (ИФА), множественный аллергосорбентный тест (MAST) и другие методы in vitro. У больных с подозрением на инфицированность кожи и слизистой оболочки проводят обследование для выявления вирусов или бактерий, провоцирующих осложнения. Наиболее часто встречается грибковая флора, вирус герпеса, дерматофиты, стрептококки, стафилококки.
Три основополагающие позиции в лечении атопического дерматита:
- Лечебно-косметический уход за кожей.
- Наружная противовоспалительная терапия.
- Устранение причинных факторов, вызывающих обострение (аллергенных и неаллергенных триггеров).
Общие правила ухода за кожей больных атопическим дерматитом: устранение сухости кожи и восстановление поврежденного липидного слоя кожи; исключение (ограничение, по мере возможности) воздействия на кожу раздражающих факторов.
Для устранения сухости кожи используют различные увлажняющие и смягчающие средства. С целью смягчения должны применяться косметические средства, имеющие в основе физиологические липидные смеси. Церамиды, свободные жирные кислоты и холестерин находятся в соотношении (от 1:1:1 до 3:1:1 соответственно). При этом в состав многих косметических средств входит вода, т. е. достигается и увлажнение кожи, и восстановление ее липидного состава (крем Мюстела). Увлажняюще-смягчающее средство необходимо наносить на кожу так часто, как требуется, чтобы кожа не оставалась сухой «ни одной минуты». Как правило, в первые дни требуется 5—10-кратное нанесение средств на кожу, а в последующем частота обработки уменьшается до 3 раз в сутки.
Антибактериальные и противогрибковые препараты используются как самостоятельно, так и в двойном (глюкокортикостероид и антибиотик или противогрибковое средство), а также в тройном сочетании (глюкокортикостероид, антибиотик и противогрибковое средство): пимафукорт, тридерм, акридерм ГК.
Противовоспалительным действием обладают следующие препараты: АСД III фракции, серы, дегтя, нафталанской нефти, окиси цинка, салициловой кислоты, дерматола, ихтиола. Для лечения дерматита в острой стадии в качестве обеззараживающих и дезинфицирующих средств, в особенности при вторичном инфицировании и мокнутии очагов поражения, используют жидкие формы наружных антисептиков и препаратов комбинированного действия (жидкость Кастеллани, фукорцин, препараты, содержащие салициловую кислоту, и другие).
Противовоспалительным действием обладают следующие препараты: АСД III фракции, серы, дегтя, нафталанской нефти, окиси цинка, салициловой кислоты, дерматола, ихтиола
Противовоспалительную активность оказывают наружные глюкокортикостероиды «повышенной безопасности»: адвантан (метилпреднизолона ацепонат), афлодерм (алклометазона дипропионат), локоид (гидрокортизона 17-бутират), элоком (мометазона фуроат). Адвантан наносят на любые области поражения кожи, в том числе складки, лицо (1 раз в сутки). Афлодерм используют от 1 до 3 раз в сутки. Локоид применяется для лечения дерматита любой локализации (1—3 раза в день). Элоком можно наносить на кожу лица 1 раз в сутки.
Лечение наружными глюкокортикостероидами является наиболее эффективным методом терапии детей с атопическим дерматитом. Терапию наружными кортикостероидами следует проводить длительно, до наступления полной ремиссии заболевания.
Атопический хейлит
Может протекать самостоятельно либо сопровождать общую картину атопического дерматита — хронического лихенифицирующего воспаления кожи, возникающего в результате аллергической реакции, которая запускается как атопическими, так и неатопическими механизмами. Заболевание начинается остро, вызывая зуд и четко отграниченную розовую эритему, иногда отмечается отечность красной каймы губ. На месте расчесов появляются корочки. Острые явления стихают, развивается лихенизация: красная кайма инфильтрована, покрыта мелкими чешуйками, тонкими бороздками. В углах рта образуются мелкие трещины. Процесс не переходит на слизистую оболочку и зону Клейна, однако захватывает кожу вокруг губ.
Атопический хейлит протекает длительно, обострения возникают преимущественно в осенне-зимний период, летом наступает ремиссия. Атопический хейлит у детей проявляется достаточно ярко: отечность кожи в околоротовой области, инфильтрация и шелушение красной каймы губ, радиальная исчерченность. Характерны папулезные высыпания в углах рта. Проявления атопического хейлита и его рецидивы имеют косметические последствия (изменение цвета, архитектомики губ), нарушают питание ребенка, препятствуют санации полости рта. К окончанию периода полового созревания у большинства лиц наблюдается самоизлечение, однако могут сохраняться незначительные высыпания, преимущественно в углах рта. В ряде случаев могут возникать психосоматические нарушения.
Депрессивные реакции у пациентов с соматическими и неврологическими заболеваниями, в основе которых лежат факторы, включающие объективные признаки телесных страданий, характерны и для стоматологических больных.
В ряде случаев больные считают, что изменения характера вследствие эстетического дефекта влияют на общение с близкими людьми или карьерный рост. Особую группу в этом плане представляют актеры, певцы, педагоги, врачи
Чрезмерная фиксация внимания на отдельных анатомических особенностях способствует появлению психогенных расстройств, которые могут быть результатом появления идеи «утраты своей физической привлекательности», ущербности в глазах близких людей. Они могут формироваться вследствие болезней или состояний, сопровождающихся изменением внешности. Например, удаление передних зубов влечет нарушение прикуса (снижение нижней трети лица), речи, ухудшение эстетики зубных рядов. Пациент старается меньше говорить, перестает улыбаться, развивается замкнутость. К подобным проявлениям могут приводить дефекты мягких тканей в околоротовой области.
В ряде случаев больные считают, что изменения характера вследствие эстетического дефекта влияют на общение с близкими или карьерный рост. Особую группу представляют пациенты, у которых стоматологические заболевания могут влиять непосредственно на их профессиональную деятельность: актеры, певцы, педагоги, врачи. Их реакции нередко носят бурно эмоциональный или истерический характер, как правило, имеет место несоответствие тяжести состояния психоэмоциональному поведению больного. Самооценка человеком собственных морфологических признаков зависит от пола, возраста, конституции. На эстетические изъяны реагируют острее молодые люди, а также неуравновешенные лица.
Дифференцировать нозогенные депрессии следует с психогенными, когда первичные нарушения психического состояния влекут отказ от общения со стоматологом.
Комплексное лечение нозогенных депрессий осуществляет психолог или психоневролог: медикаментозное, рефлексотерапия, физиотерапия (электросон). От стоматолога требуется соблюдение врачебной этики и деонтологии, внимательное отношение к пациенту, умение убедить его в эффективности современных методов лечения в стоматологии, качественная санация полости рта.
Диагностические критерии атопического дерматита включают обязательное наличие зуда кожи (красной каймы губ) и трех или более из следующих признаков: наличие дерматита в области сгибательных поверхностей конечностей; бронхиальная астма или поллиноз у ближайших родственников; распространенная сухость кожи; первые проявления дерматита до 2-летнего возраста. Для уточнения диагноза требуется консультация иммунолога, аллерголога, дерматолога.
Кожные тесты можно проводить практически со всеми аллергенами. Для исключения возможных анафилактических реакций не следует использовать тестирование с аллергенами, гиперчувствительность к которым очевидна.
Атопический хейлит протекает длительно, обострения возникают преимущественно в осенне-зимний период, летом наступает ремиссия. В ряде случаев могут возникать психосоматические нарушения
Для оценки аллергической реакции in vivo на интактном участке слизистой оболочки верхней губы или твердого неба осуществляют мукозную пробу. Изготавливают съемные протезы из пластмассы, на внутренней поверхности которых имеются 2 углубления. Одно заполняется водным раствором предполагаемого аллергена, второе — физиологическим раствором, протез укрепляют на зубах для создания контакта между слизистой оболочкой и исследуемым веществом. Спустя 15—25 минут протез осторожно снимают и через 1, 24 и 48 часов определяют интенсивность реакции.
Общее лечение атопического хейлита требует назначения гипосенсибилизирующей терапии, в том числе применяются антигистаминные средства (супрастин 0,025 — 2—3 раза в день; фенкарол 0,025—0,05 — 3—4 раза в день; тавегил 0,001 — 2 раза в день; лоратадин (кларитин) 0,01, зиртек (цетрин) 0,01, задитен 0,01 — 1 раз в день). У ряда больных хорошее терапевтическое воздействие оказывают гистаглобулин, который назначают курсами по 6—8 инъекций внутрикожно 2 раза в неделю в возрастающих дозах, начиная с 0,2 мл до 1 мл, тиосульфат натрия внутрь или внутривенно, седативные препараты (триоксазин, седуксен, меллерил и др.). При упорном течении атопического хейлита на 2—3 недели можно назначить внутрь кортикостероиды: преднизолон (детям 8—14 лет по 10—15 мг/сутки, взрослым по 15—20 мг/сутки) или дексаметазон, который более эффективен. Местно назначаются кортикостероидные мази (1%-ный крем гидрокортизона ацетат (гидрокортизон), 0,1%-ная мазь и крем гидрокортизона бутират (латикорт), 0,1%-ная мазь и крем мометазона (элоком), 0,5%-ная мазь преднизолона, 0,1%-ная мазь триамцинолона ацетонида (фторокорт), 0,025%-ная мазь и гель фторцинолона ацетонида (флуцинар). Положительный эффект оказывают лучи Букки.
Из пищевого рациона следует исключить острую, соленую, пряную пищу, алкоголь, резко ограничить количество углеводов.
Заключение
Проявление на коже аллергических, токсико-аллергических, атопических реакций нередко сопровождается патологическими изменениями слизистой оболочки полости рта и красной каймы губ. Диагностика заболеваний требует не просто тщательного обследования, но специфических лабораторных анализов для выявления этиологического фактора. Местное и общее лечение, включающее воздействие на отдельные звенья этиопатогенеза, обеспечивает достижение положительного результата.
- Описание
- Цены
- Врачи
- Отзывы
Легкие формы может наблюдать врач общей практики (педиатр, терапевт). При подозрении или доказанной аллергической природе заболевания необходима консультация или наблюдение аллерголога.
В разных странах атопический дерматит может называться как атопическая экзема, экзема, нейродермит, нейродерматит.
Что такое атопический дерматит
Как правило атопический дерматит сопровождается сильным зудом. Характеризуется хроническим или рецидивирующим (периоды обострений чередуются с периодами ремиссии) течением. В ряде случаев возможно состояние длительной и стойкой ремиссии.
Формы и осложнения атопического дерматита
В зависимости от возраста высыпания атопического дерматита могут выглядеть по-разному. Выделяются младенческая, детская и взрослая формы заболевания. Кроме того, в настоящее время выделяют две формы атопического дерматита в зависимости от наличия атопии – атопическую и неатопическую.
При атопической форме имеется связь обострений с пищей, аллергенами домашней пыли, реже пыльцы. Часто присутствуют и другие атопические заболевания: бронхиальная астма, аллергический ринит - как у самого пациента, так и у его близких родственников.
Предполагается существование и других форм атопического дерматита, так как у разных пациентов заболевание может иметь разный набор признаков и протекать по-разному. Однако четких маркеров, позволяющих судить, по какому сценарию будет протекать заболевание в конкретном случае, пока не выявлено.
Атопический дерматит может осложниться присоединением инфекции – бактериальной, грибковой или вирусной. Если картина высыпаний поменялась, беспокоит общее состояние (повышение температуры, вялость, головная боль и т.д.), необходимо обратиться к врачу.
Причины возникновения заболевания
Не существует какой-то одной причины развития атопического дерматита. Возникновению заболевания способствует целый комплекс условий: генетических особенностей и факторов внешней среды. К ним относят нарушение защитной функции кожи (она становится более уязвимой к воздействию моющих средств или других раздражающих факторов), особенности иммунной системы, климатические условия (температура, влажность, пыль, табачный дым и другие примеси во внешней среде). Изучается возможное воздействие микробиома.
Симптомы
- Высыпания на коже
- Зуд
- Сухость и шелушение кожи
Стадии протекания атопического дерматита
У некоторых пациентов ремиссии кратковременные и могут сохраняться всего несколько дней после отмены лечения. Такое течение атопического дерматита называется тяжелым и требует проведения длительного поддерживающего лечения. В других случаях течение более благоприятное, и ремиссии могут сохраняться много лет.
Лечение атопического дерматита
Особенностью лечения атопического дерматита является ступенчатый подход от более простых методов наружной терапии и ухода за кожей до сложных инновационных методик.
Средства и методы лечения атопического дерматита
При лечении атопического дерматита применяются:
- Cмягчающие и увлажняющие кремы и мази являются основой лечения атопического дерматита. Эти средства позволяют поддерживать кожу увлажненной и мягкой.
- Стероидные кремы и мази наносятся на кожу и помогают избавиться от покраснения и зуда. В тяжелых случаях могут потребоваться стероиды в таблетках или уколах, но ваш врач сделает курс лечения максимально коротким, поскольку высокая эффективность инъекций сочетается с большим риском побочных эффектов.
- Лекарства, влияющие на иммунную систему, обладают высокой эффективностью, но имеют побочные эффекты и могут быть назначены в случае, если более безопасные методы лечения не привели к желаемому результату.
- Антигистаминные средства могут быть использованы у пациентов, отмечающих снижение зуда.
- Для повышения эффективности терапии возможно проведение влажных обертываний (Wet Dressing, Wet Wrap Therapy).
Влажные обертывания (Wet Dressing, Wet Wrap Therapy)
Лечение с помощью Wet Wrap Therapy помогает быстро очистить кожу от высыпаний и может использоваться как в условиях медицинского учреждения или стационара, так и дома. Эффект связан с улучшением проникновения используемого лекарства, более глубоким и продолжительным увлажнением, уменьшением потери кожей воды. Повязки обеспечивают защиту от расчесывания, приводящего к формированию цикла зуд – расчесы, не давая возникать царапинам, еще больше усиливающим зуд, благодаря чему лучше проходит заживление кожи. Охлаждение поверхности воспаленной кожи за счет испарения воды с повязок помогает уменьшить воспаление, зуд и болезненность.
При тяжелой экземе влажные обертывания назначаются в медицинском учреждении. Они могут применяться и дома для поддержания хорошего состояния или при первых признаках ухудшения и позволяют уменьшить необходимость обращения за медицинской помощью и вероятность госпитализации.
Существуют различные модификации Wet Wrap Therapy, суть метода состоит в использовании наружных лекарственных средств (эмолиентов или стероидов) под два слоя повязок. Нижний слой теплый и влажный, поверх которого делается второй — сухой слой. Для повязки можно использовать обычный бинт, специальные трубчатые бинты или специальную одежду. Нижний слой необходимо периодически увлажнять обычной теплой водой, не допуская его высыхания. Использование топических стероидов под влажную повязку позволяет увеличить эффективность лечения. Процедура может проводиться 1-2 раза в день, ежедневно, в период обострения. С уменьшением обострения процедуру можно делать реже, проводя 1-2 раза в неделю в период ремиссии. При хорошей переносимости повязку с лекарством можно оставить на ночь, не забывая периодически увлажнять нижний слой ткани.
Процедура занимает достаточно длительное время, и на первых этапах (особенно у пациентов с тяжелым поражением кожи) может потребовать участия медицинского персонала. После проведения обучения и улучшения состояния процедуры можно продолжать дома.
Подробнее
Преимущества методик лечения атопического дерматита
- Влажные обертывания. Проведение влажных обертываний позволяет сделать наружную терапию более эффективной за счет повышения проникновения гормональных мазей или кремов (топических стероидов) в глубокие слои кожи, лучшего покрытия поверхности кожи компонентами смягчающего средства, уменьшением потери воды и созданием механического препятствия для расчесывания. Это позволяет уменьшить продолжительность использования, использовать гормональные мази меньшей активности, быстро уменьшает сухость кожи и зуд. В ряде случаев позволяет избежать назначения системной терапии кортикостероидными гормонами или иммуносупрессивными средствами.
- Используемые в лечении атопического дерматита иммуносупрессивные средства могут быть наружными (в виде мазей и кремов) и системными (в виде уколов или таблеток). Препараты этой группы используются наружно при недостаточной эффективности кортикостероидных гормонов, при локализации высыпаний в областях, где использования наружных гормональных мазей или кремов лучше избегать (например, лицо, крупные складки кожи). При тяжелом состоянии (большая площадь поражения кожи, отсутствие эффекта от предшествующего лечения) препараты данной группы могут быть назначены внутрь под строгим контролем врача. Иммуносупрессивное лечение позволяет быстро достичь улучшения состояния, снизить частоту и продолжительность нанесения лекарств на кожу (интенсивное и частое использование мазей при большой площади высыпаний также может быть фактором, снижающим качество жизни пациента). Оно имеет меньше побочных эффектов, чем кортикостероиды и потому может эффективно применяться более продолжительное время.
Как происходит лечение атопического дерматита в клинике Рассвет?
Для того чтобы назначить необходимое лечение, дерматолог проведет осмотр вашей кожи и задаст вопросы о вашем состоянии. Важно рассказать врачу какие факторы, по вашему ощущению, вызывают ухудшение состояния; какое лечение вы уже получали раньше, было ли оно эффективно; какие лекарства подходили лучше всего, а какие не оказывали влияния.
Возможно, потребуются дополнительные исследования, направленные на уточнение формы заболевания. Если у вашего врача есть сомнения относительно соответствия вашего состояния диагнозу «атопический дерматит», может потребоваться проведение диагностической биопсии кожи (взятие кусочка кожи) и проведение гистологического исследования (исследование полученного материала под микроскопом).
Лечение атопического дерматита, в зависимости от тяжести состояния проводится по ступенчатой схеме. Это значит, что в периоды улучшения интенсивность лечения может снижаться, а при ухудшении или недостаточном эффекте присоединяются более активные методы лечения.
Рекомендации дерматолога Рассвета больным атопическим дерматитом
Советы врача-дерматолога больному атопическим дерматитом и экземой:
Старайтесь исключать факторы способствующие ухудшению состояния кожи при атопическом дерматите и экземе:
- сухая кожа, не смягченная кремами
- жара и обильное потоотделение
- очень сухой воздух
- стрессы и волнение
- резкая смена температуры воздуха
- жесткое мыло и очищающие средства
- духи
- шерстяные и синтетические ткани

Практически каждый человек хоть раз в жизни сталкивался с одной из форм аллергического дерматита. Кто из нас в детстве не переедал конфет или мандаринов, а потом не мучился крапивницей? Большинство молодых мам не понаслышке знакомо с младенческим экссудативным диатезом, а многие взрослые отмечают у себя кожные реакции на внешние раздражители. Аллергодерматозы – достаточно распространённая группа заболеваний, среди которых особое место занимает атопический дерматит.
Атопический дерматит (АД) – хроническое воспалительное заболевание кожи, которое в типичных случаях начинается в раннем возрасте и может рецидивировать в зрелости и старости, а также приводит к физической и эмоциональной дезадаптации пациента и членов его семьи. Как правило, в разные периоды жизни атопический дерматит имеет свои клинические проявления. Раньше в обществе и среди отечественных специалистов было распространено другое его название – диффузный нейродермит (или просто – нейродермит), если же говорят о младенцах, то употребляют понятие «диатез».
Характерными проявлениями являются высыпания, повышение уровня иммуноглобулина Е (IgE) в сыворотке крови, гиперчувствительность к аллергенным или другим раздражителям. Если говорить о типичном проявлении данного заболевания, то обычно в холодное время года происходят рецидивы и обострения, а летом – ремиссии.
В последнее время наблюдается заметный рост аллергических заболеваний в целом и атопическим дерматитом в частности – как среди детей, так и среди взрослых. По разным данным, от 10 до 20% населения развитых стран страдает от этой формы аллергодерматоза.
- наследственная предрасположенность (если в семье один родитель является атопиком, то существует 40-50% вероятность возникновения этого заболевания у ребенка, если оба родителя – атопики, то вероятность вырастает до 60-80%);
- нарушение функциональных и биохимических процессов в коже, ее гиперреактивность на внешние раздражители (климат, солнце, моющие средства и гигиены, домашнюю пыль, табачный дым, плесень и т.д.);
- стресс;
- младенческий и детский возраст (60% детей в возрасте 6 месяцев сталкиваются с первыми проявлениями заболевания и 90% – в возрасте до 7 лет);
- поздние токсикозы беременности, а также курение будущей матери;
- искусственное вскармливание, ранний прикорм, неправильное питание;
- нарушения работы желудочно-кишечного тракта.
Исходя из этого, специалисты с уверенностью утверждают, что усилий только дерматолога в лечении атопического дерматита недостаточно, так как кожные проявления являются лишь конечной точкой цепочки патологических нарушений в организме. В каждом конкретном случае необходимо проконсультироваться еще и с аллергологом-иммунологом, гастроэнтерологом, отоларингологом, неврологом, эндокринологом, чтобы выявить отправную точку, ставшую причиной развития АД. Целью терапии является не просто снятие симптомов заболевания, но и улучшение качества жизни пациента, предотвращение рецидивов, поэтому лечение длительное и поэтапное.
- пищевые (аллергия на продукты питания);
- бытовые (клещ домашнего текстиля, пыль);
- эпидермальные (шерсть и перхоть животных, корм для рыб).
Атопический дерматит – это не заболевание кожи, это сигнал о внутренних неполадках в организме. У людей, имеющих предрасположенность к аллергии, иммунная система избыточно реагирует на поступающие в организм с продуктами питания или из окружающей среды вещества, являющимся аллергеном. В результате вырабатывается комплекс антиген – антитело. И это вызывает различные кожные проявления – покраснения, зуд, сыпь. Во многих случаях атопический дерматит сочетается с другими формами аллергии: с бронхиальной астмой, ринитом, поллинозом. Именно поэтому пациенты, столкнувшиеся с проявлением АД, чаще всего за первой помощью обращаются именно к аллергологу-иммунологу.
– Атопический дерматит – заболевание аллергического и иммунологического характера, поэтому лечением должен обязательно заниматься аллерголог-иммунолог, – прокомментировала кандидат медицинских наук, врач высшей категории, педиатр, аллерголог-иммунолог и пульмонолог многопрофильной профессорской клиники «Ситимед» Венера Гаясовна Мухаметзянова. – Прежде всего необходимо выявить причинно-значимый аллерген, ведь просто замазывать кремами очаг аллергического воспаления недостаточно. Не устранив причину, не уберешь следствие.

Специалист определяет тот или иной метод диагностики и лечения атопического дерматита в зависимости от особенностей течения заболевания у ребенка или у взрослого. Эталоном аллергодиагностики являются кожные приктесты. Если их провести не удается, то применяется количественный иммуноферментный анализ. Часто огромную помощь в выявлении причинно-значимого аллергена оказывают мамы, которые ведут пищевой дневник ребенка.
– В нашем центре осуществлен комплексный подход к проблеме, – пояснила Венера Гаясовна, – с пациентом работают квалифицированные врачи: аллерголог-иммунолог, дерматолог, гастроэнтеролог, невролог, рефлексотерапевт. Важное место в лечении отводится АСИТ-терапии, которая имеет целью выработку организмом больного блокирующих антител по отношению к причинно-значимому аллергену, выявленному при обследовании. Кроме медикаментозного лечения мы используем иглорефлексотерапию, су-джок терапию, гемопунктуру, физиопроцедуры. Это позволяет получить стойкую ремиссию процесса.

Замечено, что 98% атопиков страдают дисбактериозом кишечника, у многих наблюдается нарушение функции печени и желчевыводящих путей, поджелудочной железы, воспалительные заболевания кишечника, паразитарные и глистные инвазии. Микрофлора участвует в иммунной защите организма, поддерживает внутрикишечный гомеостаз, способствуют выработке биологически активных веществ и витаминов, участвуют в метаболизме белков, липидов, жиров, кислот. Здесь важнейшую функцию играют лактобактерии. Именно они снижают всасывание аллергенов в кишечнике и стимулируют синтез иммуноглобулинов А, которые являются основными антителами против пищевых аллергенов.
– Любая имеющаяся патология ЖКТ приводит к неполному расщеплению пищевых продуктов, – прокомментировала Светлана Владимировна, – что, с одной стороны, приводит к попаданию в кровоток большого количества веществ, воспринимаемых как аллергены, с другой стороны, нарушается микробный гомеостаз кишечника. Поэтому задача гастроэнтеролога – провести квалифицированную диагностику и лечение выявленных отклонений в работе пищеварительной системы пациента. Среди диагностических мероприятий обязательными являются анализ кала на дисбактериоз и яйца глист, копрограмма, УЗИ брюшной полости, фиброгастроскопия с диагностикой хеликобактерной инфекции и определением кислотности желудка, биохимический анализ крови. Все анализы сдаются в нашей лаборатории.
Чаще всего пациенты, страдающие атопическим дерматитом, обращаются к аллергологу или к дерматологу. Однако часто приходится привлекать и других специалистов, прежде всего, гастроэнтеролога:
На сегодняшний день все больше людей в лечении атопического дерматита обращаются к нетрадиционным методам лечения. Причины этого различные: кто-то не желает прибегать к использованию гормональных препаратов, кто-то устал от редких и коротких периодов ремиссий. Достаточно успешно излечивает данную патологию традиционная китайская медицина (ТКМ).
Отличие академической медицины от китайской в том, что первая рассматривает заболевание как нарушение работы организма в рамках одной функциональной системы, а вторая рассматривает организм как целостную структуру, отсюда и системный подход к диагностике и лечению.
Основным механизмом, запускающим патологические процессы в кожных покровах, ТКМ считает нарушение функций желудка, ферментативной активности поджелудочной железы, желчного пузыря и, главным образом, печени.
– Нарушения работы печени всегда возникает на фоне ее структурного истощения, в результате чего происходит компенсаторное усиление ее функций, – рассказала педиатр, главный врач клиники «Альтернативное лечение» Светлана Потанина. – В итоге возникает дисфункция в работе пищеварительной системы, снижается выработка ферментов в поджелудочной железе, что и вызывает дальнейшую цепочку реакций, приводящих к проявлениям на коже. К структурному дефициту в печени может привести ряд причин: наследственная предрасположенность, перегрузка печени химическими препаратами (лекарства, некачественные продукты питания) и так далее.

Другой механизм возникновения атопического дерматита, с точки зрения китайской медицины – это снижение общего объема циркулирующей крови (ОЦК) в организме. Причина этого кроется опять же в неполноценном пищеварении и снижении выработки крови селезенкой. Когда это происходит, организм направляет кровь на обеспечение жизненно-важных органов – сердца, почек, печени. А так как кожа является второстепенным органом, возникают различные кожные реакции вследствие плохого кровоснабжения.
– ТКМ производит комплексный подход к лечению атопического дерматита, – пояснила Светлана Борисовна. – Лечение назначаются в индивидуальном порядке и направлено на то, чтобы устранить непосредственно причину заболевания, восстановить работу пищеварения и печени. Комплекс лечения включает применение лечебных трав и иглоукалывания (которое обеспечивает внешнее воздействие), диетотерапию. Фитотерапия основана на применении лекарственного сырья той или иной природы, скомбинированного в сборы строго под конкретного больного, а не по общим схемам.
Обострение атопического дерматита всегда должно сопровождаться обращением к дерматологу, ведь особую роль в терапии играет местное лечение неприятных, ухудшающих качество жизни проявлений – зуда, сыпи, сухости кожных покровов, покраснений. Профессионал назначит комплексное лечение, посоветует исключить воздействие аллергена (если он известен), порекомендует гипоаллергенную диету.
– По российским стандартам назначают дезинтоксикационные, антигистаминные препараты, – пояснила врач дерматовенеролог, трихолог лечебно-консультативного центра здоровья кожи «Жар-птица» Ксения Васильева. – Наружная терапия представлена противовоспалительными средствами, в зависимости от выраженности процесса это могут быть гормональными препараты, ингибиторы кальциневрина (топические иммуномодуляторы) и др., при отсутствии положительной динамики необходимо системное назначение препаратов. Также возможно применение физиопроцедур: фототерапия, магнитотерапия, КВЧ-терапия. При атопическом дерматите эффективно назначение курса магнитно-инфракрасной лазерной терапии (МИЛ-терапия), которая помогает уменьшить признаки воспаления в очагах обострения и активирует в целом иммунитет. Зачастую атопики отмечают чувство сухости, шелушения в области губ (признаки хейлита), в этом случае мы имеем возможность облегчить данное состояние введением гиалуроновой кислоты в область губ с целью увлажнения (по показаниям).

Принципы терапии у детей и взрослых практически одинаковы, отличия заключаются лишь в назначении конкретных препаратов, потому что, многие из них можно принимать во взрослом возрасте, но противопоказано – в детском.
При атопическом дерматите всегда страдает кожный барьер, нарушена естественная защитная гидролипидная пленка, которая в норме препятствует прямому контакту антигенов из окружающей среды и предотвращает потерю влаги (трансэпидермальную). Поэтому атопикам необходимо ежедневно использовать наружные средства для восстановления водно-липидной мантии кожи – молочко для купания, эмульсии, крема или мази.
– Специалисты центра помогут подобрать индивидуальный уход за кожей лица и тела, дать рекомендации, которые помогут продлить период ремиссии, – добавила Ксения Игоревна. – При необходимости назначим консультацию другого специалиста – аллерголога-иммунолога, гастроэнтеролога, психотерапевта, ведь атопический дерматит – это заболевание, которое требует комплексного лечения, причем для каждого пациента индивидуально, в том числе и по длительности терапии.
Не менее остро для всех аллергиков (и для атопиков в частности) стоит вопрос о максимально безопасной организации быта, способствующей продлению периода ремиссии, снижению количества обострений.
– Мы не являемся лечащей организацией, к нам приходят уже после консультации и назначения терапии, – рассказала продавец-консультант магазина «Аллергодом» Юлия Жабкина. – В свою очередь, мы предлагаем средства по уходу, которые восстанавливают липидную пленку кожи, улучшают связь между клетками и заживляют ранки. Эти средства не содержат гормоны, могут использоваться от младенческого возраста до глубокой старости, некоторые рекомендуются к применению в период обострений, другие осуществляют поддерживающий уход во время ремиссии и подходят людям с очень сухой, шершавой кожей. На некоторые марки у нас имеются пробники, что очень полезно для больных атопическим дерматитом, потому что подбор средств должен быть очень тщательным.
Каждая представленная в магазине марка прошла тестирование, имеет свои нюансы и дополнительные средства. Так, дерматологическая лаборатория «Урьяж» (Uriage) предлагает линию «Ксемоз» для атопичной кожи, в которую входят кремы для лица и тела, средства для умывания, а также средства для кожи с кератозом «Кератозан 30». Марка «Биодерма» (Bioderm a ) представляет для атопиков линейку «Атодерм»: это и крема для интенсивного ухода, и бальзамы для ежедневного применения, и специальное мыло, гели для душа, бальзамы для губ и другое. Каждый пациент с АД может найти для себя подходящее средство.

Не менее важно людям с гиперреактивной кожей использовать в быту и безопасные стиральные порошки, средства для мытья посуды и ополаскиватели.
– Обычные средства для стирки частично не выполаскиваются, что может в дальнейшем дополнительно раздражать кожу и запустить механизм обострения, – разъяснила Юлия. – Мы продаем экологически безопасные марки, которые можно использовать на протяжении всей жизни. Они протестированы для аллергиков и способствуют улучшению качества их жизни.
Особую роль в организации быта является профилактика обострений. Способствовать этому могут дополнительные средства: очистители воздуха (наиболее подходят тем, у кого аллергеном является домашняя пыль, пылевой клещ, пыльца растений и т.п.), домашний текстиль (важен для тех, у кого атопический дерматит сопровождается аллергическими реакциями на натуральные наполнители и волокна – пух, перо, шерсть, а также на пылевого клеща), увлажнители воздуха (незаменимы в зимний период, когда влажность воздуха в помещении падает, что дополнительно провоцирует зуд и сухость кожи).
Важную роль в развитии атопического дерматита играют нарушения различных отделов нервной системы (вспомните прежнее название данного заболевания – нейродермит). Замечено, что у больных АД имеются выраженные в разной степени невротические расстройства: повышенная возбудимость или заторможенность, синдром хронической усталости, бессонница, депрессии и ипохондрия и т.д. Указанные патологии ухудшают течение нейродермита, так как заболевание усугубляет невротические расстройства, которые, в свою очередь, утяжеляют общее клиническое состояние.
– Если у некоторых людей пусковым механизмом для развития АД является, например, бытовой или пищевой аллерген, то у некоторых это – первично телесная реакция на конфликтное переживание, стресс, – поделился заведующий психосоматическим центром ГКБ №1, врач-психотерапевт, главный внештатный психотерапевт управления здравоохранения Челябинска Владимир Шевельков. – Часто можно наблюдать, что больные в состоянии раздражительности и психического напряжения, страха или возбуждения значительно чаще жалуются на ощущение кожного зуда или жжения, чем эмоционально уравновешенные люди. Поэтому атопический дерматит можно с уверенностью считать психосоматическим заболеванием.

Поводом к такому конфликтному переживанию может стать что угодно: волнение перед экзаменом или собеседованием, переход на новую работу, переезд, развод, болезнь или смерть близких.
Особую роль в появлении детского диатеза также играет психологический фактор, в первую очередь – нарушение отношений с матерью. Это выражается в нежелании женщины контактировать с малышом, ухаживать за ним, дотрагиваться до него, а также в боязливости, под которой скрывается враждебность к ребенку. В свою очередь детский организм демонстрирует врожденную предрасположенность к повышенным кожным реакциям. В последующей жизни такие пациенты часто характеризуют свою мать как холодную и неэмоциональную личность, а отца – как человека, у которого не хватает времени на детей. Есть и обратная сторона: часто родители атопиков чрезмерно опекают своих детей, проявляют избыточную нежность, контролируют каждый шаг. В этом случае имеет место кожная реакция по типу «выйти из себя», то есть ребенку хочется «вылезти» из собственного тела.
В подростковом и зрелом возрасте в основе механизма запуска аллергодерматозов часто лежат нарушения коммуникабельности и проблемы в партнерских отношениях. Нередко обнаруживаются переживания и проявления сильных чувств, ожиданий, желания близости, сексуальности и ее фрустрации вследствие отказа партнера.
В целом, больному атопическим дерматитом следует понимать, что практически всегда есть неполадки в других органах и системах организма. И для того, чтобы продлить период ремиссии, необходимо найти все провоцирующие факторы. Именно поэтому одного лишь местного (наружного) лечения недостаточно, а универсальной схемы лечения, подходящей всем атопикам, нет. Кроме того, похожие симптомы могут быть у целого ряда других заболеваний, и неправильная терапия может усугубить патологию, а в случае с ребенком и стать угрозой для жизни.
Казанцева Юлия, специально для Med74.RU

Описание заболевания

Атопический дерматит – патология, которая характеризуется хроническим иммунным воспалением кожного покрова. Согласно статистике, примерно каждый 4-й ребенок в мире страдает от атопического дерматита. В России примерно 15% детей имеют типичные симптомы заболевания, которые со взрослением демонстрируют тенденцию к затиханию. По данным исследований, около трети больных, отмечающих клинические признаки в детстве, во взрослом возрасте чувствуют себя удовлетворительно, если лечение было начато вовремя. Девочки в 1,6 раза чаще болеют атопическим дерматитом.
Болезнь носит выраженный аллергический характер. Доказана связь атопического дерматита с другими проявлениями иммунной дисфункции, к которым отноится бронхиальная астма, разные формы аллергического ринита, конъюнктивита, пищевая аллергия.
Общепринятой международной классификации атопического дерматита пока не разработано. В практике врачи пользуются рабочей классификацией, которая предложена отечественными специалистами в области аллергологии.
В зависимости от возраста ребенка различают следующие формы атопического дерматита:
- младенческая (до 2 лет);
- детская (до 12 лет);
- подростковая (после 12 лет).
- с повышенной чувствительностью к продуктам питания (пищевая сенсибилизация);
- с чувствительностью к грибкам (грибковая сенсибилизация);
- с клещевой или бытовой сенсибилизацией;
- с чувствительностью к пыльце.
Симптомы атопического дерматита у детей

Клиническая картина при атопическом дерматите обусловлена образованием большого количества очагов воспаления в разных участках кожного покрова. В связи с этим основным проявлением болезни является зуд, который мешает спать, ухудшает общее самочувствие, ведет к постоянной раздражительности ребенка.
В месте локального воспаления образуются высыпания. Они могут иметь разный внешний вид в зависимости от стадии заболевания:
- В острой фазе элементы ярко-красные. Из-за прилива дополнительной крови в зону воспаления образуется локальный отек. Могут присутствовать чешуйки, бляшки. При пальпации кожные элементы влажные.
- В фазе неполной ремиссии высыпания телесного цвета, сухие, могут шелушиться. Появление новых элементов часто вызвано трением кожи об одежду.
В подростковом возрасте «география» высыпаний перемещается на спину, область живота, паха.
Постоянный зуд нарушает сон, ребенок становится капризным и лабильным. В подростковом возрасте отечные высыпания, изменяющие эстетику кожи, становятся причиной психологических комплексов. Кожные элементы в местах трения могут инфицироваться с образованием локальных гнойников. Это сопровождается повышением температуры тела, общей слабостью ребенка, ухудшением общего самочувствия.
Причины атопического дерматита у детей

Атопический дерматит – сложное мультифакторное заболевание. В патогенезе болезни ключевую роль играют одновременно несколько процессов:
- Иммунное воспаление на фоне активации Th2-популяции клеток. В норме они пребывают в «боевом» режиме эпизодически – только при воздействии провоцирующих факторов. При атопическом дерматите эти клетки практически постоянно сохраняют повышенную активность, что и ведет к возникновению хронического воспаления кожи.
- Генетическая поломка, сопровождающаяся нарушением процессов кератинизации кожи. Это означает, что из-за врожденных генных дефектов ухудшается синтез белков, которые ответственны за создание механического барьера кожи. В таких условиях дерма становится более восприимчива к проникновению бактерий, вирусов и негативному влиянию физических факторов.
- Гиперактивность «тучных» клеток. Тканевые базофилы являются «контейнерами» для гистамина и других провоспалительных веществ. При их высвобождении, которое наблюдается в частности и при атопическом дерматите, ребенок ощущает выраженный зуд.
Из-за того, что болезнь чаще встречается у жителей города, ученые выделяют дополнительные провоцирующие факторы:
- насыщенность продуктов синтетическими элементами (антибиотики, усилители вкуса, консерванты);
- загрязненность воздуха;
- чрезмерная инсоляция;
- чрезмерное использование детской косметики.
В современном обществе атопический дерматит является все более распространенной проблемой. Поэтому родителям важно вовремя выявить наличие подозрительных симптомов у ребенка, чтобы начать комплексное лечение.
Мнение эксперта
Диагностика атопического дерматита у детей

Специфических диагностических методов, которые бы однозначно указали на наличие именно атопического дерматита, нет. Постановка диагноза базируется на комплексной оценке состояния ребенка и состоит из следующих ключевых моментов:
- Анализ жалоб пациента. Аллерголог осматривает пораженные участки кожи, проводит динамическое наблюдение за изменениями патологических элементов в острую и хроническую фазу заболевания.
- Сбор аллергологического анамнеза. Врач работает не только с ребенком, но и с родителями.
- Проведение аллергологических проб. Помогает выявить возможную причину болезни.
- Лабораторные тесты. Ребенку назначается общий и биохимический анализ крови. Аллерголога интересует количество эозинофилов, маркеров воспалительного процесса и функционирование других органов и систем.
Инструментальная диагностика детям с атопическим дерматитом в стандарт обследования не входит. Исключением являются случаи поражения внутренних органов.
Лечение атопического дерматита у детей
- минимизация контакта ребенка с провоцирующими воспаление агентами;
- гипоаллергенная диета;
- локальная и системная медикаментозная терапия;
- обучение ребенка и родителей правильному образу жизни, который поможет избежать рецидива заболевания;
- терапия сопутствующих болезней.
Детям с атопическим дерматитом могут назначаться следующие группы медикаментов:
- местные и/или системные глюкокортикостероиды;
- антигистаминные средства;
- антибиотики и противогрибковые лекарства.
При низкой эффективности классических методов может назначаться фототерапия, психотерапия, посещение курортов.
Профилактика атопического дерматита у детей
Профилактика атопического дерматита направлена на предупреждение повторных эпизодов заболевания. Она заключается в регулярных посещениях аллерголога для коррекции терапии. Ребенка обучают, как нужно себя вести, чтобы избежать повторного появления зуда и высыпаний.
Рекомендуется ежегодное посещение санаториев и курортов. В фазе ремиссии прием медикаментов может быть отменен (после консультации с врачом).
Вопросы
- Какой врач занимается лечением атопического дерматита у детей? Выявлением и лечением атопического дерматита у детей занимается аллерголог.
- Можно ли вылечить атопический дерматит? Из-за хронического характера заболевания полностью избавиться от атопического дерматита практически невозможно. Однако при соблюдении всех рекомендаций врача и проведении качественного лечения можно достичь стойкой ремиссии. Многие пациенты после целенаправленно проведенной терапии на годы забывают о проблемах с кожей.
- Можно ли повлиять на риск развития атопического дерматита у ребенка, если родители страдают этой патологией? На сегодняшний день не существует эффективного механизма прицельного влияния на генетику ребенка. Поэтому заранее прогнозировать, будет ли у ребенка атопический дерматит невозможно. Этим детям рекомендуется профилактическое наблюдение у аллерголога.
- Когда стоит обратиться к специалисту? Обратиться за консультацией к аллергологу стоит при появлении первых кожных высыпаний, которые зудят и беспокоят ребенка. Это позволит вовремя установить правильный диагноз, начать прицельное лечение и снизить риск развития осложнений.
Источники
- Клинические рекомендации «Атопический дерматит у детей» МКБ 10: L20.8 / L20.9 Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года) МЗ РФ.
- Global atlas of allergy. Editors: Cezmi A. Akdis, Ioana Agache. Published by the European Academy of Allergy and Clinical Immunology. 2014. 388 p.
- Weidinger S, Novak N. Atopic dermatitis. Lancet 2016; 387:1109.
Врачи:

Детская клиника м.Марьина Роща
Читайте также:

