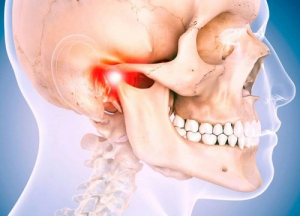
Боль в зубном суставе
Опубликовано: 16.04.2024
Челюстной сустав человека устроен достаточно сложно, ведь мы можем двигать челюстью взад-вперед, влево-вправо и даже по кругу. В этот процесс вовлекается не только суставная ямка и головка нижней челюсти, но и мениск, капсула и связки сустава. Поэтому артроз челюстного сустава приводит к целому комплексу нарушений, связанных с дистрофией и разрушением суставного хряща. К ним относятся болезни пищеварения (из-за недостаточной выработки и слюны и некачественного пережевывания пищи), ускоренное стирание зубов, проблемы со зрением и слухом, частые мигрени, неразборчивость речи, а также проблемы психологического спектра (депрессия и другие)..
Давайте же разберемся, что такое артроз челюстного сустава, можно ли его избежать и как правильно лечить.
Причины и профилактика артроза лицевой челюсти
По причинам возникновения принято различать первичные и вторичные артрозы челюсти. Первые характерны для пожилого возраста (от 50-60 лет и старше) и не связаны с патологиями суставов или зубочелюстного аппарата. Вторые возникают на фоне других нарушений - например, травмы, инфекции, метаболической болезни.
Рассмотрим причины артроза челюстного сустава подробнее:
- инфекционное заболевание (острое или хроническое, например, тонзиллит);
- спортивная или бытовая травма (вывих или подвывих челюстного сустава, ушиб, перелом челюсти);
- систематическая перегрузка (например, при разгрызании орехов или интенсивных занятиях в спортзале);
- заболевания зубов (отсутствие зуба или его части, “щадящее” жевание на одну сторону из-за стоматологической проблемы);
- бруксизм (несознательное скрежетание зубами, как правило, во сне), стресс, высокие психические нагрузки, психические расстройства и нервные тики;
- заболевания сердечно-сосудистой системы;
- эндокринные и обменные заболевания (подагра, сахарный диабет, гормональный сбой);
- врожденные аномалии зубочелюстного аппарата (в т.ч. нарушения прикуса), при которых происходит неправильное распределение нагрузки;
- генетические заболевания мышечной и хрящевой ткани (плече-лопаточно-лицевая мышечная дистрофия, коллагенопатии, а также системная красная волчанка и другие аутоиммунные болезни);
- возрастные изменения (как старческие, так и гормональные - например, при климаксе).
Часто артроз лицевой челюсти (или височно-нижнечелюстного сустава - ВНЧС) начинается из-за нарушения окклюзии - т.е., контакта зубов и функций жевательной мускулатуры (при утрате зуба, опухоли или воспалении мышечной мускулатуры, поражениях лицевого и тройничного нервов). Поэтому, чтобы предотвратить артроз челюстного сустава, важно своевременно протезировать жевательные зубы, устранять воспаление десен и зубной пульпы, а также лечить недопрорезавшиеся зубы мудрости. Не оставляйте без внимания нарушения иннервации и травмы мышц вследствие инсульта, операции или неправильно подобранных зубных протезов.
Вне зависимости от причин, артроз челюстного сустава остается хроническим заболеванием, которое требует пожизненного наблюдения, и неизбежно прогрессирует.
Симптомы артроза челюстного сустава и диагностика болезни
Первые признаки заболевания обычно возникают в возрасте 32-50 лет. Если пациент хорошо проинформирован о симптомах и лечении артроза челюстного сустава, болезнь можно распознать еще в зародыше.
Симптомы артроза челюсти - памятка для самодиагностики!
Вас должны насторожить следующие изменения:
- регулярное щелканье в суставе при движениях нижней челюстью - хруст как бы “отдает в голову”;
- ограничение подвижности - например, рот при зевании раскрывается не так широко, как раньше;
- ухудшение слуха - звуки становятся глуше, уши часто закладывает, слышен характерный шум (будто к уху приложили морскую ракушку), со временем развивается глухота;
- ухудшение зрения, которое обычно сопровождается болью в глазу со стороны больного сустава;
- давящие и распирающие головные боли, особенно, в височной, околоушно-жевательной области;
- частые судороги, обычно болезненные;
- заложенность носа;
- головокружение и другие проблемы с вестибулярным аппаратом;
- аномалии в работе слюнных желез (обычно - сухость во рту);
- асимметрия лица, которая не наблюдалась раньше - вызванная перекосом челюсти, образованием костных наростов или отечностью сустава;
- быстрая утомляемость при жевании пищи, дискомфорт при разжевывании твердых и жестких продуктов;
- утренняя скованность в челюстном суставе;
- снижение мимической выразительности лица и трудности при глотании пищи;
- нарастающий болевой синдром в сочленении;
- зубная боль и стирание зубов;
- онемение кожи или слизистых рядом с пораженным суставом;
- ощущение “скачков” в суставе - иногда даже заметных со стороны.
Острая пронзительная боль при артрозе челюстного сустава может отдавать в ухо, висок или задние зубы с пораженной стороны. Однако чаще пациенты страдают от тупой, ноющей боли в челюсти. В пожилом возрасте боль при артрозе нижней челюсти может отсутствовать, уступая место ломоте (в т.ч. на смену погоды), тяжести и дискомфорту в суставе.
Если незадолго до появления симптомов артроза челюсти Вы перенесли артрит челюстного сустава, острую инфекцию, обострение хронического отита, травму лица или потерю зуба, немедленно обратитесь к врачу.
Врачебная диагностика артроза челюсти
При диагностике артроза нижней челюсти врач при помощи рентгена устанавливает тип изменений в суставе - склеротические (замена нормальной костной ткани аномальной) или деформационные (связанные с истиранием кости или разрастанием костных наростов - остеофитов).
Также рентгенологическое исследование позволяет установить стадию артроза лицевой челюсти:
1-я - начало заболевания без существенных изменений кости;
2-я - разрушение суставной головки с заметными признаками восстановительного процесса;
3-я - выраженное нарастание костной ткани, которое препятствует движению в суставе;
4-я - полная неподвижность челюсти из-за того, что элементы сустава не согласуются между собой.
Помимо рентгенографии челюстей, врач может назначить общий анализ крови и мочи, биохимический анализ крови, зонографию пораженного сустава или диагностическую артроскопию.
Между началом болезни и ее последней стадией может пройти 20-30 лет, а может - 6-12 месяцев. Не оставляйте без внимания первые симптомы артроза челюстного сустава. Артроз челюсти полностью обратим только на 1-й стадии!
Чем лечить артроз челюсти?
Лечение артроза челюстного сустава варьируется в зависимости от причин заболевания. Его целью является:
- восстановление подвижности нижней челюсти;
- сдерживание дегенеративных и дистрофических процессов в суставе.
Как правило, врач назначает анальгетики и рекомендует ношение сплинта - эластичной съемной каппы, которая распределяет нагрузку на челюсть. Подбор индивидуального сплинта (по слепку), нёбной пластинки или другого ортодонтического приспособления при артрозе сустава челюсти проводится для релаксации при гипертонусе мышц или поддержания здорового положения ВНЧС. Если шины недостаточно, специалист может назначить укол ботокса. Затем для пациента создаются несъемные зубные протезы, которые помогают поддерживать пораженный артрозом сустав и корректировать прикус. Также при артрозе нижней челюсти может проводиться избирательная зашлифовка зубов.
Лечение артроза челюстного сустава предполагает умеренное изменение привычек. Пациентам необходимо отказаться от твердой пищи, частых вокальных упражнений и использования жевательной резинки. Терапия при артрозе челюстного сустава требует пожизненного ограничения механических нагрузок, регулярных визитов к стоматологу или гнатологу. Профилактические курсы физио- и фармакотерапии проводятся не реже 2-х раз в год. Важно минимизировать стресс и физическое перенапряжение. Чем дальше заходит болезнь, тем мягче должна быть пища - вплоть до перехода пациента на пюре, каши, супы и соки.
Оптимальным считается начало лечения на 1-й или 2-й стадии. В запущенных случаях артроза сустава челюсти помочь пациенту может только хирургическое вмешательство.
Артроз челюстного сустава - к какому врачу обращаться?
Первым делом при подозрении на артроз челюсти нужно обратиться в врачу-ортодонту или гнатологу. Они выпишут пациенту направление на рентген, а также установят, есть ли нарушения прикуса и соприкосновения зубов. Также может потребоваться консультация стоматолога-ортопеда.
Если причиной болезни стали первичные заболевания, параллельно с профильным врачом в лечении артроза челюсти участвуют узкие специалисты - например, ревматолог, эндокринолог, невролог, психотерапевт или отоларинголог.
Медикаментозное лечение артроза челюсти
Лечение артроза челюстного сустава при помощи лекарственных препаратов, как правило, проводятся в условиях стационара. На дому пациенты могут принимать обезболивающие таблетки, использовать разогревающие и анальгезирующие местные препараты, а также принимать хондропротекторы.
Для купирования воспаления и лучшей подвижности челюсти пациенты принимают нестероидные противовоспалительные средства (НПВС) внутривенно или перорально - например, кетопрофен, ибупрофен, парацетамол, нимесулид. Для местного применения рекомендованы мази и гели - финалгон, никофлекс, вольтарен, бутадионовая и индометациновая. При отсутствии аллергии, используются препараты на основе медицинской желчи и пчелиного яда. Снять спазм при артрозе челюстного сустава помогают миорелаксанты - такие как мидокалм.
При сильных болях, помимо глюкокортикостероидов (гидрокортизон), назначают инъекции опиоидных анальгетиков - например, трамадола, тримеперидина.
При наличии травм или очагов инфекции в организме лечение артроза челюстного сустава сопровождается антибиотикотерапией в виде инъекций цефазолина, метронидазола, цефуроксима.
Для лучшей регенерации хряща и синовиальной жидкости рекомендован прием хондропротекторов - например, артракама, доны или мовекса.
Медикаментозная терапия артроза челюстного сустава проводится 2-3 раза в год по назначению врача. Введение препаратов часто сочетают с физиотерапевтическими методиками - например в виде электрофореза с новокаином, лидазой и йодом, трилоновой мазью.
Физиотерапия в лечении артроза челюсти
Физиотерапия в сочетании с правильно подобранными медикаментами и ортодонтическими приспособлениями помогает устранить боль без операции даже на 3-й стадии артроза. Поэтому для лечения артроза челюстного сустава и реабилитации пациентов применяются следующие физиотерапевтические методики.
- ультразвук (10-20 сеансов);
- лазерная терапия (14 сеансов);
- микроволновая терапия (УВЧ - 10-12 сеансов);
- электрофорез (10-12 сеансов);
- фонофорез;
- грязелечение;
- миогимнастика;
- массаж жевательных мышц;
- бальнеотерапия (в т.ч. парафинотерапия и озокерит);
Эти процедуры улучшают питание пораженного сустава, нормализуют метаболизм и активизируют процессы естественной регенерации костной и хрящевой ткани. При фиброзном изменении тканей физиотерапия способствует их размягчению и увеличению диапазона движений челюсти. Также этот вид лечения снимает воспаление, оказывает болеутоляющее воздействие и служит для профилактики осложнений артроза челюстного сустава.
Лечебная физкультура при артрозе челюстного сустава
Лечебная гимнастика при артрозе нижней челюсти помогает сохранить мимическую подвижность лица, разборчивость речи, улучшает иннервацию пораженного участка и сокращает влияние болезни на другие органы и системы. При гипертонусе жевательных мышц она помогает растянуть связки и расслабить челюсть, а также укрепляет челюстной аппарат. Это способствует правильному распределению нагрузки, а потому - тормозит прогрессирование и уменьшает симптомы артроза челюстного сустава. Миогимнастика не заменяет ношение каппы, но значительно усиливает ее эффект.
- Прижмите язык к твердому нёбу и позвольте челюсти свободно “провиснуть”, пока вы расслабляете мышцы в нижней части лица.
- Поместите большой палец на пораженный сустав (перед ухом) и, держа язык у нёба, разместите указательный палец на подбородке. Наполовину опустите челюсть, преодолевая щадящее сопротивление указательного пальца. Закройте рот. Повторите 6 раз, а затем начинайте опускать челюсть полностью (также 6 раз).
- Подняв плечи и грудь, втяните подбородок так, чтобы под ним образовался “второй подбородок”. Задержитесь на 3 секунды, затем повторите (10 раз).
- Разместите большой палец под подбородком и постепенно откройте рот полностью, преодолевая мягкое сопротивление пальца. Затем обхватите подбородок большим и указательным пальцем и повторите упражнение - уже на закрытие рта (10 раз).
- Упершись кончиком языка в центр нёба, открывайте и закрывайте рот.
- Зажмите передними зубами предмет небольшой толщины и медленно двигайте челюстью из стороны в сторону. Затем повторите упражнение с движениями взад-вперед. По мере улучшения диапазона и облегчения упражнения увеличивайте толщину предмета.
Хирургическое лечение артроза челюсти
Если консервативное лечение неэффективно, лечащий врач предлагает вариант протезирования самого сустава. В зависимости от тяжести случая, применяется:
- закачка в суставную полость коктейля на основе гиалуроновой кислоты, который имитирует здоровую суставную жидкость (эффект от артролаважа сохраняется до 1-1,5 лет) или выкачка лишней синовиальной жидкости (артроцентез);
- протезирование мениска при помощи хряща ушной раковины;
- протезирование суставной головки;
На поздних стадиях артроза (3-4-я) проводят:
- удаление мениска;
- удаление суставной головки нижней челюсти;
- эндопротезирование сустава.
Деформирующий артроз, при котором наблюдается аномальная подвижность нижней челюсти, также является показанием для операции. Чтобы стабилизировать челюсть, врач может хирургически увеличить высоту суставного бугорка или провести пластику сухожилий.
Не откладывайте лечение артроза челюстного сустава, а лучше - вовсе не допускайте его развитие. Пусть Ваши близкие видят Вашу улыбку!
- 1. Почему возникают дисфункции ВНЧС?
- 2. Какие симптомы при дисфункциях ВНЧС?
- 3. Что делать при проблемах с ВНЧС?
- 4. Лечебная физкультура для здоровья височно-нижнечелюстного сустава
Височно-нижнечелюстной сустав (ВНЧС) соединяет нижнюю челюсть с височной костью. Он позволяет нижней челюсти двигаться, а человеку — разговаривать и пережёвывать пищу. Если мышцы, хрящи и сухожилия в порядке, движение не доставляет никаких неудобств: это безболезненный и естественный процесс.
Однако ВНЧС — очень подвижный сустав, и как все подвижные суставы человеческого тела он подвержен различным заболеваниям. Болезненные ощущения, скрип, щелчки при движении челюстью, а также необоснованная заложенность в ушах сразу указывают на проблемы с суставом.
Одним из самых распространённых заболеваний ВНЧС является артроз — хроническая патология, при которой возникают дистрофические изменения костей, соединительной и хрящевой ткани. И тут применение остеопатии мало эффективно, так как дегенеративно измененные ткани возвратить в норму практически невозможно. Но есть и другие состояния ВНЧС, когда артроз еще не развился, а симптомы дисфункции ВНЧС уже имеются. И между этими состояниями тонкая грань, так как клинически они проявляются одинаковыми симптомами, а выявить наличие артроза можно только инструментально (МРТ и прочее).
Почему возникают дисфункции ВНЧС?
Причины развития делятся на два типа: общие и местные.
- Общие — это разного рода инфекционные заболевания, нарушения обменного характера, болезни эндокринной системы, которые приводят к воспалению связок, мышц и хрящевой ткани.
- Местные — это травмы и излишняя нагрузка на суставную поверхность головки нижней челюсти. «Перегружаться» она может, например, из-за отсутствия боковых зубов, неправильного прикуса и бруксизма: сильного сжатия зубов, возникающего из-за стресса и психоэмоциональных расстройств. Кроме того, на состояние ВНЧС влияет наша осанка, проблемы с шейным отделом позвоночника и прочее.
ВНЧС — парный сустав, и он работает синхронно. Это невероятно слаженная и «тонкая» система, которая сравнительно легко даёт сбой: достаточно потерять пару зубов, и нагрузка на сустав сменится, что приведёт к перестройке соединительной и костной тканей. Как результат возникает конгруэнтность суставных поверхностей — нарушение сочленения.
Какие симптомы при дисфункциях ВНЧС?
Дистрофические изменения редко развиваются за один день. Это постепенный процесс. Обычно начальные стадии характеризуются болезненными ощущениями: болят жевательные мышцы, боль отдаёт в виски и голову, в уши. Пациенты могут путать проблемы с ВНЧС с отитом или зубной болью и нередко обращаются за помощью к стоматологу, который не находит никаких проблем с зубами, но обнаруживает зародившуюся патологию сустава.
Другой характерный признак — хруст и щелчки при зевании, пережёвывании пищи, разговорах. Потом жевать и говорить становится дискомфортно, и пациент начинает «беречь» челюсть, уменьшая амплитуду открывания рта. Это тянет за собой другие проблемы: с артикуляцией звуков, с пережёвыванием еды. Из-за постоянного напряжения затылочных мышц всё чаще болит голова, может онеметь кожа лица.
Нередко проблема возникает после протезирования зубов. Ничего удивительного в этом нет: установка или удаление зубов ведёт к перераспределению нагрузки во рту, что может вызвать болезненные ощущения в суставе.
И все это может в конечном счете привести к дегенерации тканей (стиранию хряща) и тугоподвижности ВНЧС – артрозу.
Что делать при проблемах с ВНЧС?
Диагностируются проблемы с суставами при помощи МРТ, рентгенографии, компьютерной томографии. Лечение проводится в зависимости от причин возникновения дисфункции: если причина — в инфекции, то лечится инфекция, снимается воспаление. Если в неправильном прикусе, необходимо обратиться к ортодонту. Обезболивающие помогают временно снять болевой синдром.
Очень помогает в деле устранения проблемы остеопатия. Остеопатические манипуляции направлены на коррекцию положения нижней челюсти, они воздействуют непосредственно на мышцы и связки, помогая костям и тканям «встать» на место. Это особенно эффективно при совместной работе со стоматологами, ортодонтами, ревматологами, а также врачами других направлений. Кроме того, для лечения ВНЧС нередко требуется коррекция внутрикостных напряжений костей лицевого черепа, подъязычной кости, дисфункций шейного и грудного отделов позвоночника, проблем с внутренними органами и т.д. Мало кто знает, но в 2-3 случаев из 10 наша осанка зависит от положения нижней челюсти и ВНЧС.
Всего один сеанс у остеопата во многих случаях помогает снизить интенсивность болевых ощущений на 80%.
Лечебная физкультура для здоровья височно-нижнечелюстного сустава
Физиотерапия полезна и для профилактики дисфункций сустава, и для восстановления после лесения. Всего 10 минут лечебных процедур в день помогут избавиться от напряжения и боли, устранят зажимы, смягчат неприятные щелчки. Упражнения чрезвычайно просты — их можно выполнить даже в офисе.
Выполнять упражнения нужно 1–2 раза в день, с обеих сторон. Поскольку ВНЧС — симметричный сустав, он требует такой же симметричной лечебной гимнастики. Между упражнениями необходимо делать небольшие паузы.
1. Перед тем, как приступить к процедуре, примите удобное сидячее положение и разогрейте мышцы. Погладьте пальцами челюсть от затылка вперёд по шее, это поможет разогнать кровь и сделает мышцы эластичнее.
2. Прижмите указательные пальцы к ямкам между ухом и нижней челюстью. Медленно открывайте и закрывайте рот. Не торопитесь! Движения должны быть плавными.
3. Прижмите к подбородку указательный и средний пальцы обеих рук, уперевшись в стол локтями. Снова открывайте и закрывайте рот, но теперь — с небольшим сопротивлением со стороны пальцев.
4. Прижмите указательный и средний пальцы обеих рук к уголкам челюсти. Преодолевая несильное сопротивление, сдвиньте нижнюю челюсть в сторону (любую), потом аккуратно поверните голову в ту же сторону, что и челюсть, при этом челюсть в процессе поворота головы возвращается на место. Повторите движение в другую сторону, и так 3–8 раз.
5. «Нарисуйте» нижней челюстью квадрат, слегка приоткрыв рот: сначала сдвиньте её вниз, потом в сторону, потом вверх, потом — в исходную позицию. Повторите 3–8 раз в обе стороны.
Особенно полезна лечебная физкультура после визита к стоматологу, но ею можно заниматься и просто так.
Что такое дисфункция ВНЧС? Причины возникновения, диагностику и методы лечения разберем в статье доктора Горожанцева Александра Сергеевича, стоматолога-ортопеда со стажем в 23 года.

Определение болезни. Причины заболевания
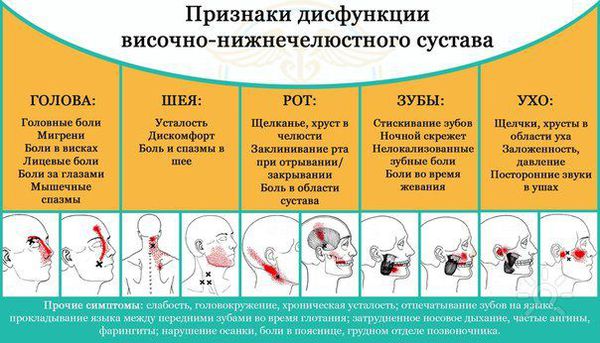
Дисфункция височно-нижнечелюстного сустава (ВНЧС) — это частичная или полная потеря функций сустава: жевания, образования речи. Сопровождается появлением болей различного генеза, щёлканьем в суставе, потерей некоторого объёма движений нижней челюсти, заложенностью в ухе, головными болями, болями в ушах и прочих смежных областях (глазах, шее, спине).
Причинами дисфункций ВНЧС являются различные дефекты зубного ряда (положение зубов, их наличие или отсутствие) и патологии зубов. Со временем существующие дефекты приводят к рефлекторному нарушению координированной работы мышц, отвечающих за движение нижней челюсти и функций ВНЧС. Нарушение в работе этих мышц, в свою очередь, является причиной патологического изменения движений нижней челюсти во всех направлениях. Вследствие этого изменяется форма суставного диска и суставных поверхностей [1] .
Кроме того, причинами появления дисфункции ВНЧС могут быть:
- различные изменения со стороны психики ( неврозы , хронические стрессы) и вегетативной нервной системы (нарушения сердечного ритма и артериального давления) [16] ;
- парафункции (повышенная нецелесообразная активность) жевательных мышц (при нарушениях осанки);
- острая травматизация в области ВНЧС в результате несчастных случаев;
- эпизодические микротравмы или хронические травмы сустава в результате нерационального или некачественного протезирования зубов;
- травматическая окклюзия (патологическое состояние смыкания зубных рядов) вследствие заболеваний пародонта (например пародонтита);
- неправильное терапевтическое лечение (например завышенные пломбы) ;
- несвоевременное протезирование после потери состава зубных дуг (после удаления или выпадения постоянных зубов кроме восьмых в каждом сегменте — “зубов мудрости”) [8] .
Симптомы дисфункции ВНЧС
Первым признаком дисфункции, на которое может обратить внимание пациент, является щёлканье в суставе при движениях нижней челюсти. Этот симптом часто не сопровождается болевыми ощущениями.
Подозрения на дисфункцию височно-нижнечелюстного сустава должны вызывать:
- боли в жевательных мышцах локального и разлитого характера;
- непроизвольное рефлекторное сжатие челюстей (при неудовлетворительной фиксации съёмного протеза, либо во время стресса);
- гипертонус мышц;
- бруксизм (скрежет зубами);
- быстрая утомляемость мышц при жевании.
На более поздних стадиях заболевания пациенты отмечают:
- невозможность жевания твёрдой пищи из-за боли или усталости жевательных мышц;
- появление триггерных (болевых) точек в мышцах;
- уплотнение тканей, обнаруживаемое при пальпации жевательных мышц;
- смещение нижней челюсти при открывании рта в стороны от центральной линии;
- рывки и неравномерность открывания.
В некоторых случаях происходит блокировка сустава в определённых положениях и, как следствие, невозможность полностью открыть рот.
Помимо этого заболевание могут сопровождать головные боли и заложенность в ушах. Боль может быть постоянного ноющего характера, что будет говорить о развитии синдрома Костена, который характеризуется болями в околоушной области [2] .
При клиническом обследовании в большинстве случаев у пациента обнаруживается нарушение прикуса вследствие движения зубов.
Перегрузка пародонта также часто сопутствует дисфункции сустава. Она проявляется болью при жевании в определённых участках. Причиной может быть нерациональное протезирование или завышенный пломбой прикус.
Патогенез дисфункции ВНЧС
На возникновение и развитие дисфункции височно-нижнечелюстного сустава влияет множество разных факторов. Одним из наиболее частых факторов развития патологии являются окклюзионные нарушения.
При этом происходит вынужденное перестроение суставных путей, вызывающее функциональную перегрузку в определённых участках пути. Дискоординацию движения суставных головок вызывают дегенеративные структурные изменения хрящевой ткани. Это проявляется дистрофией или острой травматизацией с последующим изменением рельефа суставной поверхности.
Шумовые симптомы (щёлканье в суставе) являются следствием резких движений суставной головки и уменьшением синовиальной жидкости. Изменение морфологии суставных поверхностей создаёт препятствия движению элементов сустава, преодоление которых рефлекторно вызывает такие шумовые явления.
Болевые ощущения обусловлены сдавлением сосудисто-нервного пучка биламинарной зоны (пространства между связками ВНЧС, в котором располагается пучок), растяжением связок и капсулы сустава, раздражением нервных сосудистых окончаний в окружающих сустав мышцах при их необычном тонусе.
При исследовании взаимосвязи между наличием преждевременных окклюзионных контактов зубов (нежелательных контактов зубов, препятствующих их смыканию) и поражением жевательных мышц было установлено, что латеральные и медиальные крыловидные мышцы изменяют свой потенциал покоя и возбуждения на стороне преждевременных контактов, а височные и жевательные — на противоположной стороне [4] .
Последствием психологического напряжения бывают головные боли, зачастую вызванные ночным скрежетанием зубами. Причинами бруксизма может быть как множество отдельных факторов, так и их совокупность, но патологический эффект всегда одинаковый — перегрузка периодонта зубов, гипертонус мышц и стираемость зубов как следствие. В основном пациенты узнают о скрежетании случайно, когда их сожители слышат звук трения зубов. Подверженность бруксизму можно узнать опросив пациента. Часто эти люди непроизвольно сжимают челюсти днём при психологическом возбуждении [15] .
Таким образом перегрузка и травматизация хрящевых поверхностей сустава в сочетании со стираемостью, вызванной бруксизмом, приводит к патологической перестройке анатомии сустава.
Классификация и стадии развития дисфункции ВНЧС
Чёткой классификации дисфункций ВНЧС по видам изменений в анатомии и стадиям развития заболевания в данный момент не разработано. Но вне зависимости от причины патологии, изменения в суставе и окружающих тканях прогрессируют с течением времени. В клинической картине патологии выделяют два периода:
- Дисфункцию ВНЧС.
- Болезненный спазм жевательных мышц.
В первую стадию рентгенологически не выявляется серьёзных структурных изменений, больной может жаловаться только на щелчки при движении нижней челюстью.
Впоследствии без лечения происходит перестройка комплекса суставных хрящевых поверхностей и поверхностей суставного диска, скорость этих изменений зависит от многих факторов (пола, психической лабильности, протяжённости дефекта зубного ряда и т. д.). В тяжёлых случаях происходит отрыв, либо появление перфораций суставного диска. В зависимости от вынужденного положения нижней челюсти при движении и покое изменяется костная структура элементов ВНЧС.
Боль при дисфункции ВНЧС разделяют по происхождению:
- миогенная (мышечная): 20 % больных;
- артрогенная (суставная): 80 % больных [13] .
Боль имеет одинаковый характер вне зависимости от причины её возникновения. Оценка боли всегда сложна и неоднозначна. Болезненные ощущения возникают из-за гипертонуса мышц и появления в них уплотнений — триггерных зон. У некоторых пациентов к этому добавляется боль от перерастяжения связок сустава. Сила болей может сильно отличаться от пациента к пациенту. Большое разнообразие симптомов создает трудности: пациенты не знают, к какому врачу обратиться.
Осложнения дисфункции ВНЧС
Без проведения лечебных мероприятий или применения их в неполном объёме болевые симптомы могут стать менее интенсивными и перейти в стадию хронической, скрытой боли, которая проявляется неожиданно при совершении неловкого движения нижней челюстью во время разговора или жевания.
С течением времени из-за функциональной перегрузки происходит дистрофия хрящевой и костной ткани с последующей их убылью, что приводит к артрозу и последующему остеоартрозу . Развитие этих заболеваний является самым нежелательным исходом, так как сустав частично или полностью утрачивает свои функции и в этом случае вероятность восстановления движения в нём очень низкая.
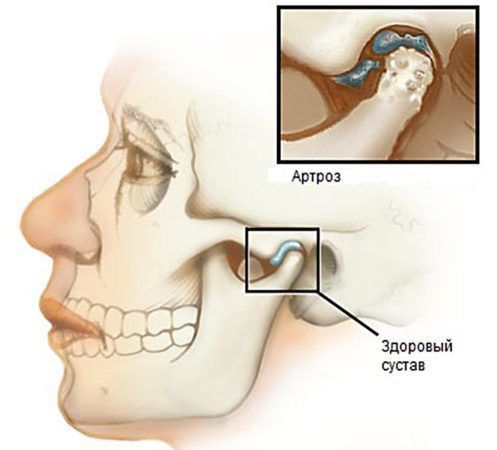
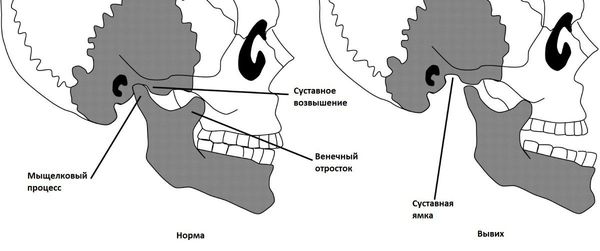
Растяжения связок и капсулы сустава приводит к привычному подвывиху и вывиху суставной головки [5] , вследствие чего суставная поверхность выходит за пределы функционального расположения. В таких случаях происходит блокирование движения сустава и требуется квалифицированная помощь для вправления.
Бруксизм, возникающий как патологический рефлекторный ответ на появление препятствий движению нижней челюсти, имеет множество отрицательных последствий. Повышенная постоянная нагрузка на связочный аппарат зуба приводит к его хронической травматизации . Последствия длительного течения этого заболевания зачастую необратимы в связи с низкой способностью волокон периодонта к регенерации [14] .
Диагностика дисфункции ВНЧС
Диагностика дисфункции ВНЧС начинается с детального анализа жалоб больного, уточнения анамнеза болезни и жизни, выяснения сопутствующих заболеваний, оценки общего состояния больного, особенностей телосложения, осанки, походки. Учитывается также аппетит в течение дня и психическая лабильность в целом.
Во время внешнего исследования головы и шеи обращается внимание на соотношение мозгового и лицевого отделов черепа, на взаимоотношение пропорций лица и его симметрию.

При осмотре полости рта в первую очередь определяют тип прикуса, величину резцового перекрытия, смотрят на отсутствие зубов в зубном ряду (на эти сегменты обращается особое внимание). Также оценивают количество и качество наложенных пломб, контакты пломб с зубами антагонистами, рациональность и качество изготовления зубных протезов, совпадение эстетических норм лица и зубных рядов.
При обследовании ВНЧС , необходимо определить:
- насколько подвижна нижняя челюсть (тугоподвижность, чрезмерная подвижность);
- в какой степени пациент может открыть рот (свободное открывание, ограниченное, затруднённое);
- имеются ли болевые ощущения при открывании рта;
- насколько плавные движения нижней челюсти;
- есть ли отёчность и западения в области суставных головок;
- чувствует ли пациент отражённые боли в суставе при нагрузке на ветвь челюсти в продольном направлении кверху.
При пальпации ВНЧС оценивают болезненность, положение и движения суставных головок при введении пальцев в наружные слуховые проходы. Аускультация является неотъемлемым методом обследования, так как в большинстве клинических случаев звуковые явления сопровождают дисфункцию височно-нижнечелюстного сустава [10] .
Если вышеперечисленные методы обследования дают основания полагать наличие дисфункции сустава, необходимо сделать диагностические модели, выполнить окклюдограммы (отображение на воске взаимоотношений верхнего и нижнего зубных рядов при их смыкании) для установления контактов зубов антагонистов, опережающих смыкание зубных дуг челюстей.
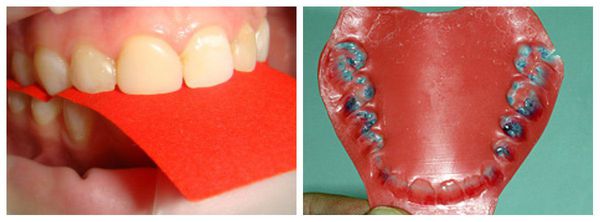
При подозрении на дисфункцию ВНЧС обследование, проведённое без специальных методов, считается неполным. В первую очередь следует применить методы измерения силы жевательных мышц ( гнатодинамометрию ). Они позволяют оценить силу сжатия мышц и дифференцировать дисфункцию от остеохондроза шейного отдела позвоночника: при развитии дисфункции височно-нижнечелюстного сустава усилие сжатия становится в два раза меньше по сравнению с нормой и составляет около 50 Н (Ньютонов).
Визуальный анализ деформации позволяет оценить тяжесть деформации костных и хрящевых элементов сустава.
- Рентгенография в различных проекциях (прямая, боковая, аксиальная проекции), включая послойную, специальные укладки по Подерсу и по Шюллеру (косые проекции головы при рентгенографии).
- Томография или ортопантомография (с сомкнутыми зубными рядами и когда рот широко открыт) визуализируют костные элементы.
- Магнитно-резонансная томография, артротомография проводится для выявления смещения диска, определения характера и степени его деформации, диагностики нарушения целостности капсулы сустава [12] .
- Контрастная артрография применяется при подозрении на отрыв внутрисуставного диска, а также помогает в планировании операций пластики хрящевых элементов [6] .
В тяжёлых случаях, осложнённых сопутствующими патологиями (такими как синдром Костена, хронический вывих ВНЧС, сколиоз, защемление нервных пучков), обследование происходит комплексно, при участии врачей смежных с патологией специальностей — ревматолога, невролога и т. д.
Лечение дисфункции ВНЧС
Единого, универсального способа лечения дисфункций ВНЧС не существует. Лечению в полном объёме могут воспрепятствовать болевые ощущения, не позволяющие провести необходимые лечебные мероприятия.
Консервативная терапия позволяет снять острые проявления патологии, обеспечивает ослабление или полное исчезновение симптомов и восстановление функции нижней челюсти в полном объёме.
В снижении болевого синдрома эффективно помогает физиотерапия. Для уменьшения боли применяется флюктуоризация в области ВНЧС. Суть процедуры в применении переменного, частично или полностью выпрямленного электрического тока низкого напряжения с хаотически меняющейся частотой колебаний. Флюктуоризация помогает снизить болевой синдром после 2-3 сеансов. Если же миогенный характер боли обусловлен миозитом (воспалительным поражением скелетной мускулатуры) вследствие контактного вовлечения мышцы в воспалительный процесс, то лечение в первую очередь должно быть направлено на устранение причины воспаления.
Амплипульстерапия (терапия синусоидальными модулированными токами) показала эффективность при лечении миофасциального синдрома (хронического состояния, при котором в мышечной ткани формируются болевые точки), снижая тонус спастически сокращённых мышц.
Боли суставного генеза лечат назначением фонофореза с гидрокортизоном, что позволяет купировать боль в остром периоде и уменьшить явления воспаления.
Все виды лечения необходимо проводить под контролем электромиографии для оценки эффективности, уравнивания и приведения в норму электрических потенциалов мышц.
В ходе комплексного лечения сам больной должен выполнять миогимнастику после должного обучения технике проведения. Она включает в себя пассивные и активные упражнения на двигающие мышцы нижней челюсти и мышцы шеи. Пассивные упражнения проводятся без нагрузки, пациенту нужно выполнять разные движения нижней челюстью. Активные упражнения также включают различные движения нижней челюстью, но с нагрузкой (больной руками противодействует выполняемому движению) [3] . Упражнения необходимо делать 3 раза в день по 10-15 минут.
Для нормализации прикуса и окклюзионных нарушений используются специальные ортопедические лечебные методы — коррекция окклюзии и использование ортопедических конструкций (шины, каппы, накусочные пластинки, миостимуляция и т. д.).
Хирургические методы лечения применяются при серьёзных морфологических патологических изменениях в суставе. Основным показанием к хирургическому лечению является переднее смещение внутрисуставного диска.
Хирургическое лечение заключается в очаговой хондропластике диска или головки нижней челюсти с использованием аутохряща (чаще носового). Также возможно вправление диска и ушивание растянутых внутрисуставных связок и капсулы сустава. Эти методы являются агрессивными для сложной суставной системы и не всегда они дают хороший результат [11] .
В сложном вопросе лечения дисфункции ВНЧС н аиболее эффективной со временем показала себя схема с применением медикаментозной, мануальной терапии, физиотерапии и ортопедического лечения, направленного на восстановление зубного ряда и нормализацию прикуса.
Прогноз. Профилактика
В зависимости от степени патологических изменений костных, хрящевых функциональных элементов и связочного аппарата сустава, а также готовности пациента выполнять все необходимые назначения врача, прогноз может быть разным.
В начальных стадиях заболевания, когда нет видимых изменений структуры сустава, адекватная консервативная терапия показывает достаточно высокие результаты, формирующие благоприятный прогноз к излечению.
При высокой убыли хрящевых поверхностей, разрыве или перфорации внутрисуставного диска, а также костной деформации клинический исход остаётся открытым. Часто даже после оперативного вмешательства с целью замещения суставного диска, остеопластики и всех необходимых лечебных мероприятиях функции сустава могут быть восстановлены не в полном объёме.
Профилактические мероприятия многофакторны. Первичной профилактикой для предотвращения дисфункции височно-нижнечелюстного сустава является рациональное своевременное лечение дефектов зубного ряда и зубочелюстных аномалий. Также необходима своевременная коррекция вредных привычек (сжимание челюстей во время эмоционального напряжения, жевание ручек и карандашей, жевание на одной стороне челюсти и т. д.), способствующих возникновению патологии. Если рассматривать дисфункцию ВНЧС как психосоматическую патологию, необходимо включать в профилактику и лечение психологические методы (аутотренинги) [9] .
Вторичная профилактика направлена на предотвращение ухудшения состояния больного, что включает в себя профилактику повторных мышечных спазмов и профилактику спаечного процесса [7] .
Сложность физиологии ВНЧС обязывает чётко контролировать процесс лечения и оценивать его исход с целью устранения всех патологических факторов, приводящих к рецидиву.
Стоматология ИМПЛАНТМАСТЕР м. Цветной Бульвар
Общая информация
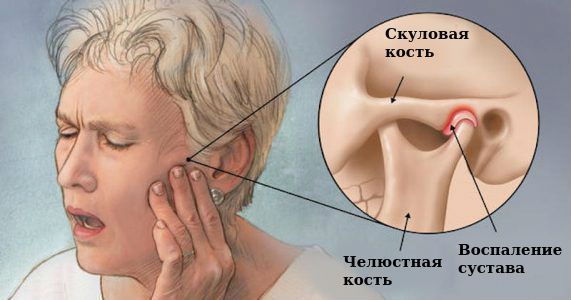
Заболевания височно-нижнечелюстного сустава (ВНЧС) по своей частотности стоят после болезней пародонта и кариеса.
Височно-нижнечелюстной сустав – это сустав, находящийся перед ухом и состоящий из височной кости и нижней челюсти. Сухожилия и мышцы сустава позволяют челюсти открываться и закрываться. Если они здоровы, двигая челюстью, человек не испытывает никакого дискомфорта. Височно-нижнечелюстной сустав является частью жевательного аппарата, который состоит из суставной головки, ямки, мениска, капсулы, связок, сосудов и нервов. Самые частые заболевания это: артриты, артрозы и дисфункция сустава.
Причины заболеваний
Заболевания височно-нижнечелюстного сустава имеют следующие причины:
- Стресс (перенапряжение, сильное сжатие зубов)
- Травма челюсти (переломы лицевых костей и челюсти)
- Эндокринные, обменные нарушения, инфекционные заболевания
- Чрезмерные физические нагрузки
- Вредные привычки (грызть ногти, неправильно держать телефон и т.п.)
Симптомы
Симптомы заболеваний височно-нижнечелюстного сустава:
- Головная боль, спазмы в лицевых мышцах и области челюсти
- Щелчки, хруст, скрежет при движении челюсти
- Боль, заложенность и звон в ушах
- Увеличение подчелюстных лимфатических узлов
- Головокружение
Чаще всего встречаются такие заболевания височно-нижнечелюстного сустава, как вывих, артроз, артрит (острый и хронический), анкилоз, новообразования.
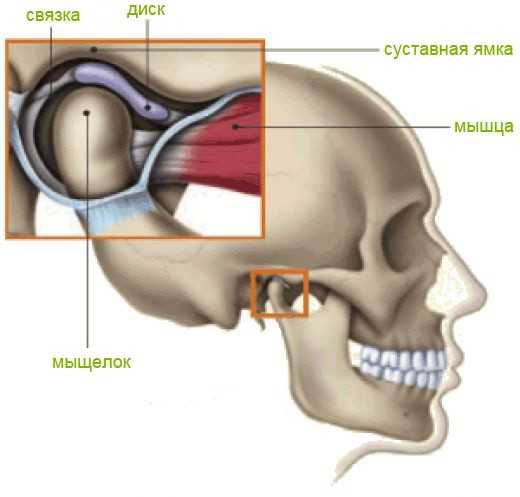
Заболевания височно-нижнечелюстного сустава очень часто являются осложнениями различных стоматологических заболеваний. Очень часто эти заболевания, к примеру, могут быть вызваны различными аномалиями прикуса.
Виды заболеваний височно-нижнечелюстного сустава
Самыми распространенными заболеваниями височно-нижнечелюстного сустава являются:
- Вывих сустава. Является результатом нарушения взаимного расположения челюстей при мышечных нарушениях. Сопровождается щелчками, болью при открывании рта, смещение составляющих сустава (головки и диска). Различают несколько типов смещения суставной головки: гипермобильность, функциональные нарушения (растяжение связок), подвывих головки. Смещением суставного диска называют: вывих диска (проявляется щелчком), подвывих диска (незначительное смещение, незаметное для пациента), выпадение суставного диска
- Артрит. Острый артрит характеризуется болью в височно-нижнечелюстном суставе, ограничение движений нижней челюсти, припухлость сустава, повышение температуры тела
- Артроз. Характеризуется нарушением в движении челюсти (при открывании рта зигзагообразное движение нижней челюсти), болью в суставе, ушах, жевательных мышцах. При движении появляются щелчки, хруст. Артроз связан с травмами, воспалительным процессом, обменными нарушениями
- Анкилоз. Вызывается травмами и инфекционными заболеваниями. Основной симптом – ограничение движения нижней челюсти. В случае гнойного анкилоза в детском возрасте, появляется асимметрия лица, неправильный прикус, многочисленный кариес. При стойких изменениях в суставе может произойти полная потеря движения
- Мышечно-суставная дисфункция. Для нее характерны боль в височной области и ухе, возрастающая во время жевания, блокирование нижней челюсти, щелчки во время движения челюстью, асимметрия лица. Может быть объяснена эндокринными и психоэмоциональными факторами. Приводит к развитию артроза
Способы лечения
Заболевания височно-нижнечелюстного сустава требуют соответствующего лечения:
- Режим покоя. Необходима мягкая пища, не требующая продолжительного жевания, нельзя широко открывать рот
- Компрессы. Холодные компрессы помогают уменьшить боль. Теплый компресс может помочь снять напряжение мышц, уменьшить судороги
- Лекарственные препараты. Воспаление уменьшают противовоспалительные препараты (аспирин, ибупрофен), обезболивающие
- Исправление прикуса. Устраняет излишнее сжатие зубов. Для этого используется лечение специальным акриловым прибором, выравнивающим прикус, а также протезы на месте отсутствующих зубов
- Физиотерапия. Включает физиолечение - электрофорез, диадинамические токи, и массаж
- Снятие напряжения мышц. Достигается за счет лекарств, психологического расслабления
- Операция. Как радикальный метод лечения, применяется в случаях, когда лечение нехирургическим путем не принесло результатов. В этом случае применяются такие операции как реструктурирование и замена сустава, артроскопия сустава
Продолжительность заболевания может быть от одного месяца до нескольких лет. Вот почему необходимо обратить особое внимания на появившиеся симптомы, чтобы вылечить заболевание на ранней стадии.
Лицевая боль является одной из распространенных жалоб пациентов обращающихся к стоматологу. Частой причиной таких болей является синдром дисфункции височно-нижнечелюстного сустава (ВНЧС) – один из самых трудных и противоречивых диагнозов. Около 57% пациентов, обращающихся за помощью к стоматологу, имеют те или иные жалобы на нарушение функции височно-нижнечелюстного сустава. Проблема лечения болевого синдрома достаточно часто обсуждается, поскольку данный симптом характеризуется порой достаточной стойкостью и длительностью болевого синдрома, что влечет за собой развитие психоэмоциональных расстройств, если учитывать тот факт, что поражается в основном трудоспособная часть населения, и как следствие — снижение качества жизни.
Боль в височно-нижнечелюстном суставе (ВНЧС) может варьироваться от легкой до тяжелой, и обезболивающие назначаются в зависимости от уровня боли и основной причины. Для лечения болевой дисфункции височно-нижнечелюстного сустава (ВНЧС) наиболее часто применяют нестероидные противовоспалительные препараты (НПВП), миорелаксанты, антиконвульсанты, антидепрессанты, местные анестетики, препараты витаминов группы В. НПВП, миорелаксанты наиболее эффективны при ноцицептивной боли, а антиконвульсанты, антидепрессанты, местные анестетики, препараты витаминов группы В — при нейропатической. Общепризнанным при ноцицептивных болях является обезболивание с помощью НПВП. Препараты этой группы способны влиять на болевую импульсацию на всех уровнях афферентной передачи — от периферических ноцицепторов до таламических центров мозга. В этом материале, мы рассмотрим наиболее эффективные и часто назначаемые болеутоляющие препараты во всем мире.
9. Кортикостероиды
Кортикостероиды вводятся перорально в случаях острой боли в ВНЧС. Обычно назначаемыми стероидами являются бетаметазон и преднизон. Их долгосрочное использование может вызвать побочные эффекты, поэтому допустимо их краткосрочное приминение.
8. Мелоксикам, Кеторолак и Набуметон
Мелоксикам, Кеторолак и Набуметон — это нестероидные противовоспалительные препараты, которые сильнее, чем ибупрофен, а их действие длится дольше. Их используют исключительно для обезболивания. Мелоксикам и набуметон принимаются один раз в день. Кеторолак назначается каждые 6 часов не более 5 дней из-за своих серьезных побочных эффектов.
7. Бензодиазепины
Алпразолам и Клоназепам являются бензодиазепинами, которые непосредственно контролируют боль в ВНЧС, уменьшая мышечную напряженность и спазм. У них есть еще один приятный бонус, который подойдет некоторым пациентам. Поскольку перечисленные лекарства относятся к бензодиазепинам с анксиолитическим действием, то помимо боли и спазма они снимают чувство тревоги.
6. Антидепрессанты
Амитриптилин, Кломипрамин и Имипрамин являются трициклическими антидепрессантами, применяемые в низких дозах наряду с нестероидными противовоспалительными препаратами для лечения хронической боли в ВНЧС. Хотя они применяются не по назначению, но использование помогает уменьшить чувствительность к боли.
5. Баклофен
Баклофен — это миорелаксант скелетных мышц, который помогает при возникновении боли в ВНЧС из-за напряженных мышц. Он также используется в сочетании с НПВП, чтобы облегчить боль и уменьшить мышечные спазмы. Циклобензаприн является еще одним миорелаксантом. Он вызывает сонливость и поэтому безопаснее принимать его на ночь. Препарат расслабляет сокращение напряженных мышц. Оба эти лекарства используются для лечения дисфункции ВНЧС и только в течение короткого времени. Скелаксин — миорелаксант, который помогает при болях в височно-нижнечелюстном суставе вызванных бруксизмом.
4. Напроксен
Напроксен — нестероидный противовоспалительный препарат, является эффективным болеутоляющим средством при дисфункции ВНЧС. Его действие длится дольше, чем у ибупрофена, и поэтому его необходимо принимать один или два раза в день. Пироксикам помогает контролировать боли в ВНЧС, вызванные артритом. Из-за длительного эффекта принимать препарат нужно один раз в день.
3. Ибупрофен
Ибупрофен является еще одним НПВП, который используется для лечения боли в ВНЧС. Он помогает контролировать воспаление и отек, а также боль. Это один из самых популярных обезболивающих для ВНЧС и доступен без рецепта. Принимается 3-4 раза в день.
2. Аспирин
Легкодоступный нестероидный противовоспалительный препарат, который помогает снизить температуру, умеренную боль и отек. Однако аспирин обладает свойствами разжижать кровь и его следует избегать с другими препаратами, обладающими теми же свойствами. Принимается 4 раза в день.
1. Парацетамол
Это анальгетик, который не оказывает большого влияния на воспаление и действует путем увеличения болевого порога. Это обезболивающее, выдаваемое без рецепта и имеет наименьшее количество побочных эффектов. Можно принимать до 4 раз в день.
Читайте также:

