Болезни пародонта и слизистой оболочки рта у детей
Опубликовано: 02.05.2024
Заболевания полости рта и ротоглотки являются одним из наиболее частых поводов для обращения к оториноларингологу. В основе этих заболеваний могут лежать различные причины, они могут иметь различную продолжительность и выраженность симптомов, но, в любом случае, они оказывают негативное влияние на жизнь ребенка.
а) Сбор анамнеза. Вызывать изменения на слизистой оболочке полости рта могут самые различные заболевания. У пациентов и их родителей всегда необходимо уточнять возраст, в котором появились жалобы, наличие в анамнезе травм или воздействия химических веществ, сведения о прививках, принимаемых в данный момент препаратах, наличие или отсутствие болевого синдрома, а также системных проявлений болезни (например, лихорадки).
При наличии иммунодефицита список возможных заболеваний расширяется, в таком случае необходимо учитывать вероятность оппортунистических инфекций, которые не встречаются у здоровых детей. Все сопутствующие симптомы должны быть тщательно документированы.
Выполняется детальный осмотр полости рта и ротоглотки, описываются все патологические изменения. При пальпации может определяться болезненность и индурация. При наличии налетов необходимо оценить степень их спаянности со слизистой, взять посевы. Отмечается наличие увеличенных лимфоузлов.
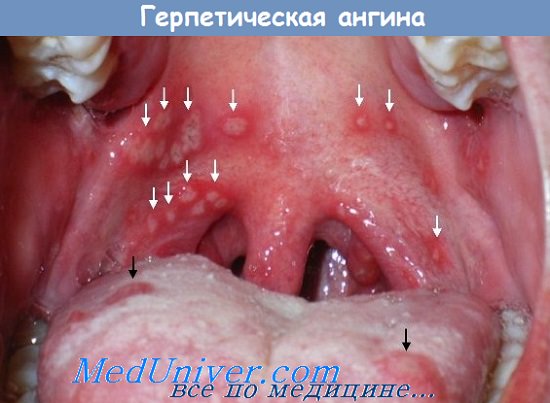
б) Инфекционные заболевания как причина воспаления слизистой рта у детей. Приводить к появлению высыпаний на слизистых могут несколько патогенных вирусов. Вирус простого герпеса (чаще всего первого типа) приводит к развитию стоматита, характеризующегося появлением маленьких, болезненных пузырьков на слизистой оболочке десен, неба, языка и губ. Через некоторое время пузырьки разрываются, оставляя после себя язвочки, которые затем покрываются серым экссудатом.
Кожа вокруг них гиперемирована. Возможны лихорадка и недомогание. Для лечения применяется ацикловир внутрь. Герпангина, вызываемая вирусом Коксаки типа А, характеризуется наличием выраженного болевого синдрома и появлением небольших пузырьков в задних отделах полости рта и на слизистой ротоглотки. Синдром «рука-нога-рот» (энтеровирусный везикулярный стоматит) также вызывается вирусом Коксаки типа А, клиническая картина схожа с герпангиной, дополнительно появляется сыпь на ладонях и подошвах.
Лечение симптоматическое. Пятна Коплика, представляющие собой красные высыпания с голубоватым центром, характерны для кори, они возникают на слизистой оболочке щек, обычно за 24-48 часов до появления обширной пятнисто-папулезной сыпи, лихорадки и явлений ринита.
Также заслуживают упоминания несколько редких, но важных бактериальных заболеваний, сопровождающихся поражением слизистой оболочки рта. Острый некротизирующий язвенный гингивит (ангина Венсана, «вскопанный рот») вызывается несколькими различными патогенами, в том числе спирохетой Borrelia vincentii. Заболевание характеризуется обширным воспалением и некрозом слизистой оболочки десен, появлением серого налета, кровотечениями.
Чаще всего развивается у пациентов с иммунодефицитом, страдающих от недоедания или других тяжелых сопутствующих заболеваний. Лечение заключается в соблюдении гигиены полости рта, а также в приеме антибиотиков (обычно пенициллинов). Первичный сифилис, вызываемый бледной трепонемой, может проявляться наличием безболезненной язвы (шанкра) с уплотнением окружающих тканей. Для лечения обычно используются антибиотики пенициллинового ряда.
Самым частым грибковым заболеванием, поражающим слизистую оболочку рта, является кандидоз, вызываемый Candida albicans. Он характеризуется наличием на слизистой оболочке белесоватого налета, под которым обнаруживается гиперемированная, нежная слизистая оболочка, которая легко кровоточит. И хотя кандидоз чаще всего является безобидной инфекцией, поражающей маленьких детей и пациентов, принимающих антибиотики, он должен насторожить врача в отношении возможного иммунодефицитного состояния (сахарный диабет, ВИЧ-инфекция).
Для излечения обычно достаточно местного применения противогрибковых препаратов (нистатин, клотримазол в форме таблеток для рассасывания), но в тяжелых случаях может потребоваться системное введение флуконазола.
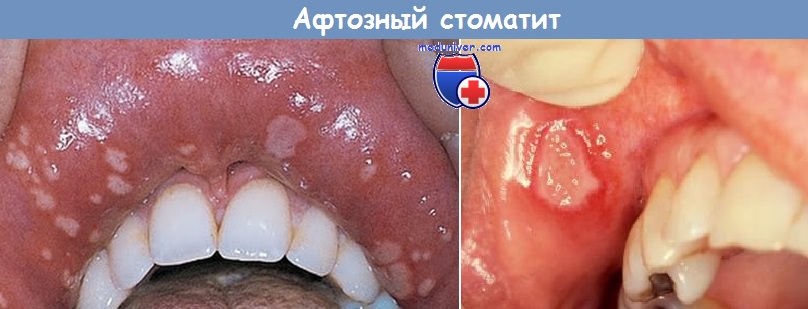
в) Воспалительные и идиопатические заболевания полости рта у детей. Наиболее частой причиной появления язвочек на слизистой оболочке рта является афтозный стоматит. На слизистой появляются белесоватые язвы, окруженные каймой гиперемии. Язвы подразделяются на мелкие ( 1 см) и герпетиформные (множественные мелкие язвочки). Крупные и герпетиформные язвы могут оставлять после себя рубцы. Лечение симптоматическое, некоторое облегчение может принести использование местных кортикостероидов, например, кеналога (ротоглоточный триамцинолон, Bristol-Myers Squibb).
При рецидивирующих или хронических язвах необходимо взятие биопсии для исключения наличия злокачественного новообразования. Также появлением болезненных язв на слизистой оболочке рта и на гениталиях, сочетающихся с воспалительными заболеваниями глаз (увеит, ирит) и рядом других симптомов, характеризуется болезнь Бехчета, аутоиммунное воспалительное заболевание. Для лечения используются иммуносупрессанты.
Также изъязвления на слизистой оболочке рта могут возникать при многоформной эритеме, характерным проявлением которой является появление на коже отграниченных папул, имеющих синеватый центр и красноватое окаймление. Многоморфная эритема является системным васкулитом, которая может быть как самостоятельным заболеванием, так и проявлением реакции гиперчувствительности. Высыпания и лихорадка обычно возникают внезапно. Синдром Стивенса-Джонсона (злокачественная экссудативная эритема) является тяжелой формой данного заболевания. И в том, и в другом случае показаны кортикостероиды и поддерживающая терапия.
Также целый ряд аутоиммунных заболеваний может характеризоваться выработкой антител к межклеточным структурам, обеспечивающим крепление эпителиальных клеток к подлежащей базальной мембране. Данные заболевания характеризуются появлением болезненных язв, возникающих после малейшей травмы. При обыкновенной пузырчатке аутоантитела вырабатываются к внутриклеточным мембранам, что приводит к появлению на слизистой оболочке рта буллезных высыпаний. Диагноз ставится после выполнения биопсии кожи, при которой обнаруживается отложение IgG в межклеточном матриксе. Основу лечения составляют кортикостероиды.
г) Опухоли слизистой рта у детей. Опухоли полости рта у детей встречаются редко, в большинстве случаев они происходят из ткани кровеносных сосудов или слюнных желез. В полости рта может локализоваться рабдомиосаркома, злокачественная опухоль, развивающаяся из скелетной мускулатуры. Безболезненное, плотное, увеличивающееся в размерах образования локализуется на языке, небе или щеках.
Диагноз ставится после биопсии. Если возможно, при выполнении биопсии новообразование необходимо полностью удалить. Определение стадии заболевания проводится после выполнения биопсии, учитывается остаточный размер опухоли (поэтому желательно полное ее удаление).
Основой лечения является химиотерапия (возможно подключение лучевой терапии) в комбинации с полным или частичным удалением опухоли. Степень резекции новообразования зависит от возможности избежать крупных косметических дефектов.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Министерство здравоохранения Украины Харьковский национальный медицинский университет
Заболевания пародонта у детей
Учебное пособие для врачей – интернов стоматологического профиля
Утверждено ученым советом Харьковского национального медицинского университета
(Протокол №3 от 20.03.2008 г.)
Т.П. Скрипникова, канд.мед.наук, профессор кафедры последипломного образования врачей-стоматологов
Высшего государственного ученого заведения Украины «Украинская медицинская стоматологическая академия»
В.Н. Мудрая, канд.мед.наук, доцент, заведующая кафедрой стоматологи № 2 Луганского государственного медицинского университета
Денисова Е. Г. Заболевания пародонта у детей: Учеб. пособие для врачей – интернов стоматологического профиля. - Харков:_________, 2008.
ISBN 978 – 966 – 2094 – 28 – 2
В пособии рассматриваются вопросы строения пародонта, методы обследования с помощью современных диагностических тестов, детально описанные вопросы этиологии, патогенеза и клинических проявлений заболеваний пародонта у детей. Значительное внимание уделено современным методам лечения пародонтологической патологии с учетом возрастных особенностей строения организма ребенка.
© Харьковский национальный медицинский университет, 2008
© Е.Г. Денисова, 2008
ISBN 978 – 966 – 2094 – 28 – 2
Особенности строения пародонта у детей.
Классификации заболеваний пародонта.
Факторы риска заболеваний тканей пародонта у детей.
Этиология заболеваний пародонта.
Патогенез заболеваний пародонта.
Диагностика заболеваний пародонта.
Лечение заболеваний пародонта.
Профилактика заболеваний пародонта.
Пародонтология является одним из наиболее важных разделов современной стоматологии. Это связано с высокой распространенностью поражений пародонта. Заболевания пародонта сопровождаются сложными морфофункциональными изменениями в тканях. Степень выраженности этих изменений зависит как от общего состояния организма, так и от возрастных особенностей строения тканей пародонта. В период роста и развития зубочелюстной системы, и пародонта в частности, длительно протекающие патологические процессы приводят к нарушению формирования тканей и к раннему разрушению комплекса пародонта, развитию подвижности и выпадению зубов. Поэтому большое значение имеет ранняя диагностика заболеваний пародонта и проведение своевременного лечения с учетом возрастных особенностей строения пародонта у детей.
Все вышесказанное свидетельствует о необходимости постоянного улучшения программы подготовки врача - стоматолога по разделу заболеваний пародонта у детей. Повышение уровня подготовки по данному разделу происходит в высшем учебном заведении, при обучении в интернатуре по специальности «Стоматология».
Главная цель учебного пособия ознакомить врачей-интернов с современными взглядами на этиологию, патогенез, диагностику заболеваний пародонта.
В учебном пособии собран большой теоретический материал, который включает в себя как новые литературные данные по пародонтологии детского возраста, так и классические положения данного раздела. В учебном пособии представлены разделы, которые предусмотрены учебным планом подготовки врачей-интернов.
Все предложения и замечания, направленные на улучшение качества учебного пособия будут приняты автором с благодарностью.
Особенности строения пародонта у детей.
Пародонт представляет собой комплекс тканей окружающих зуб, куда входят собственно зуб, периодонт, слизистая оболочка десны и костная стенка альвеолы, которые в морфофункциональном отношении могут рассматриваться как единый орган.
Термин ―пародонт‖ введен Weski в
1903г. В 1905г. Н. Н. Несмеянов впервые
ввел термин ―амфодонт‖ и определил, что в
пародонт входят мягкие и твердые ткани
зуба. К числу мягких тканей он относил
эпителий десны, эмалевый покров (cuticula
Твердые ткани, по его мнению, состоят из
костных элементов: цемента корня и
костной ткани альвеолы.
оболочки полости рта, окружающая зубы и
альвеолярные отростки челюстей. В
(Listgarten, 1972): 1 - десневая
борозда; 2 - бороздковый эпителий;
3 - эпителиальное прикрепление; 4 -
подвижная альвеолярная слизистая (рис. 1).
прикрепление; 5 - свободная десна;
6 - десневой желобок; 7 -
корня зуба; 9 – периодонт; 10 -
костная ткань альвеолярного
слизистой оболочки от механического,
химического и температурного воздействий.
волокнами и сравнительно малоподвижна, так как она не имеет подслизистого слоя и плотно сращена с надкостницей.
На границе между свободной и прикрепленной десной имеется неглубокая бороздка — десневой желобок (free gingival groove), которая идет параллельно краю десны на расстоянии 0,5-1,5 мм. Выявляют ее не у всех и считают, что она соответствует дну (основанию) десневой борозды или расположена несколько апикальнее от нее (Ainamo, Loe).
Особо выделяют десневую борозду и десневое прикрепление, а также появился термин "биологическая ширина" десны. В десневой борозде особо выделяют эпителий, выстилающий ее и получивший название "бороздковый" эпителий.
Термин "биологическая ширина"
вокруг зуба, который располагается над
альвеолярной костью. Гистологически он
(Шарпеевы волокна) и прикрепленный к
зубу эпителий. Некоторые исследователи
включают в биологическую ширину и
Впервые, гистологическое строение и
средние размеры "биологической ширины"
Gargiulo A. et al.(1961) в
исследовании на удаленных зубах. Средние
Рис. 2 Схема основных
физиологических размеров десны
1,07мм + прикрепленный эпителий 0,97мм
= 2,04мм. Размер десневой бороздки - 0,69мм. Размеры биологической ширины необходимо определять у каждого пациента индивидуально.
Десневое прикрепление рассматривают как функциональную единицу, состоящую из двух частей: 1) эпителия соединения или соединительного эпителия, образующего дно десневой борозды; 2) соединительно-тканного фиброзного соединения. Ниже его находится круговая связка зубов и гребень альвеолярного отростка.
В норме соединительный эпителий полностью находится на эмали, а соединительнотканное прикрепление на уровне эмалево-цементной границы и на цементе (Kaldohl et al, 1984). Соединительный эпителий относительно слабый и может быть разрушен при зондировании или при работе другими инструментами. По этой причине клиническая глубина десневой борозды больше, чем анатомическая (Listgarten, 1972).
Протяженность соединительного эпителия варьировала от 0,71 до 1,35 мм; за средний размер была принята длина примерно 1 мм (рис. 2).
Протяженность соединительно-тканного фиброзного соединения варьировала от 1,0 до 1,07 мм; средний размер также равен 1 мм. Поэтому считают, что для соответствующего (достаточного) физиологического прикрепления десны к зубу и для здорового состояния пародонта десневое прикрепление должно быть длиной не менее 2 мм. Этот размер и определяют как "биологическую ширину" или подбороздковый физиологический размер десны. (Nevins, 1989).
Эпителий десны – многослойный плоский ороговевающий, в который внедряются высокие соединительнотканные сосочки собственной пластинки слизистой оболочки.
Эпителий борозды сходен с эпителием десны, однако тоньше его и не подвергается ороговению. Граница между этим эпителием и собственной
пластинкой слизистой оболочки ровная, т.к. соединительнотканные сосочки здесь отсутствуют.
Эпителий прикрепления – многослойный, является продолжением эпителия борозды. Поверхностные клетки этого эпителия обеспечивают прикрепление десны к поверхности зуба с помощью полудесмосом, связанных со второй (внутренней) базальной мембраной. Вследствие этого они не подвергаются десквамации. Десквамацию претерпевают клетки, лежащие под поверхностным слоем эпителия, которые смещаются сторону десневой борозды и слущиваются в ее просвет, т.о., клетки эпителия из базального слоя смещаются одновременно в направлении эмали и десневой борозды. Интенсивность десквамации эпителия прикрепления очень высока, но потеря клеток уравновешивается их постоянным новообразованием в базальном слое, где для эпителиоцитов характерна очень высокая митотическая активность. Скорость обновления эпителия прикрепления в физиологических условиях составляет у человека 4-10 суток.
Клетки эпителия прикрепления отличаются от эпителиоцитов остальной части десны: они содержат более развитые гранулярную эндоплазматическую сеть и комплекс Гольджи, набор цитокератинов, поверхностные мембранные углеводы и др. Все это типично для малодифференцированных клеток. Это важно для сохранения их способности к образованию полудесмосом, обеспечивающих связь эпителия с поверхностью зуба. Межклеточные промежутки в эпителии прикрепления расширены и занимают около 20% его объема, а содержание десмосом, связывающих эпителиоциты, снижено в четыре раза по сравнению с таковыми в эпителии борозды. Благодаря этому эпителий прикрепления обладает высокой проницаемостью, обеспечивающий транспорт веществ через него в обоих направлениях. Из ротовой жидкости и с поверхности слизистой оболочки осуществляется массивное поступление антигенов в ткани внутренней среды, многие вещества переносятся и в обратном направлении: из крови в эпителий и далее в просвет десневой борозды.
Собственная пластинка слизистой в области зубодесневого соединения образована рыхлой волокнистой тканью большим количеством мелких сосудов. Четыре - пять параллельно идущие артериолы образуют густое сетевидное сплетение в области десневого сосочка. Капилляры десны очень близко подходят к поверхности эпителия: в области эпителиального прикрепления они покрыты лишь несколькими слоями шиповатых клеток. На долю кровотока десны приходиться 70% от кровоснабжения других тканей пародонта. Сравнение уровней микроциркуляции в симметричных точках десны на верхней и нижней челюстях, а также справа и слева, при биомикроскопическом исследовании, показало равномерное распределение капиллярного кровотока в интактном пародонте.
Через сосудистую стенку происходит миграция гранулоцитов (преимущественно нейтрофильных), реже моноцитов и лимфоцитов, которые
затем через межклеточные щели продвигаются в направлении эпителия, а затем выделяясь в просвет десневой борозды попадают в ротовую жидкость.
В соединительной ткани десны имеются миелинизированные и немиелинизированные нервные волокна, а также свободные и инкапсулированные нервные окончания, которые имеют выраженный клубочковый характер.
Свободные нервные окончания относятся к тканевым рецепторам, а инкапсулированные к чувствительным (болевым и температурным).
Наличие нервных рецепторов, относящихся к тригеминальной системе, позволяет считать пародонт обширной рефлексогенной зоной; возможна передача рефлекса из пародонта на сердце и органы желудочно-кишечного тракта.
Топическое представительство ветвей тройничного нерва, иннервирующих ткани зуба и пародонт, обнаружено также и в гассеровом узле, что позволяет предполагать о влиянии парасимпатической иннервации на сосуды десны. Это имеет отношение к сосудам верхней челюсти, так как сосуды нижней челюсти находятся под мощным контролем симпатических вазоконстрикторных волокон, идущих от верхнего шейного симпатического узла. В связи с этим сосуды верхней и нижней челюсти у одного человека могут находиться в разном функциональном состоянии (констрикции и дилятации), которое часто регистрируется функциональными методами.
Здоровая сформированная кость альвеолярного отростка рентгенологически характеризуется наличием четкой кортикальной пластинки. Расположение вершин межзубных перегородок ниже эмалевоцементной границы на 1-2 мм, если отсутствуют явления остеопороза и кортикальная пластинка не повреждена, нельзя рассматривать как патологию.
Десневая жидкость - это содержимое десневого желобка. Представляет собой физиологическую среду сложного состава. В ней содержатся лейкоциты, эпителий, микроорганизмы, электролиты, белки, ферменты и т.д. За сутки в ротовую полость поступает 0,5-2,5 мл десневой жидкости.
В механизме образования десневой жидкости большое значение принадлежит морфологическим особенностям строения сосудов и эпителия десневого канала. Собственный слой слизистой желобка не имеет сосочков, и граница между эпителием и подлежащими тканями представлена ровной линией. Концевые сосуды в этой области расположены под эпителием и параллельно ему. Это создает удобные условия для транссудации содержимого капилляров в ротовую полость, включая даже некоторые белки крови. Показана возможность и обратного тока некоторых молекул из ротовой полости. Таким образом, у людей со здоровым пародонтом десневая жидкость представляет собой транссудат сыворотки крови. Поэтому
содержание минеральных веществ в десневой жидкости такое же, как и в плазме крови.
Микробный состав десневой жидкости подобен таковому у зубного налета. Из десневой жидкости выделены многие ферменты, характерные для крови, эпителия слизистой. Важной особенностью является то, что через десневой желобок в ротовую полость поступают лейкоциты. Это основной путь проникновения элементов белой крови в полость рта. Поэтому десневую жидкость следует рассматривать как важную часть антимикробной защиты. Клетки жидкости десневой борозды в основном являются полиморфноядерными нейтрофилами, причем на разных стадиях пародонтопатии их число увеличивается. Механическое удаление частиц из десневого канала с еѐ помощью предотвращает возможность образования камней в этой области. При поражении пародонта десневая жидкость формируется за счет осмотической экссудации. В результате там накапливаются молекулы - продукты метаболизма бактерий и компонентов зубного налета. Воспалительные изменения этой области вызывают серьезные нарушения в ротовой полости. Они могут служить причиной развития аутоиммунных процессов с последующим нарушением связочного аппарата зубов. Такие состояния обычно плохо поддаются лечению.
В строении пародонта у детей имеются особенности, которые описал
1) более васкуляризована, эпителий имеет более тонкий слой ороговевших клеток, в связи с чем окраска десны более яркая;
2) имеет менее выраженную зернистость поверхности из-за незначительного углубления эпителиальных сосочков;
3) отличается небольшой плотностью соединительной ткани;
4) характеризуется большей глубиной десневых бороздок;
5) в период прорезывания зубов десневой край имеет округлые края с явлениями отека и гиперемии.
II. Цемент корня:
2) менее плотный;
3) имеет тенденцию к гиперплазии в участке прикрепления эпителия. III. Пародонтальная связка (десмодонт или периодонт):
2) имеет тонкие нежные волокна;
3) отличается гидратацией за счет усиленного лимфо- и кровоснабжения. IV. Альвеолярная кость характеризуется:
1) более плоским гребнем;
2) тонкой решетчатой (твердой) пластинкой;
3) увеличением пространств губчатого вещества, где расположен костный мозг;
4) меньшей степенью минерализации;
5) меньшим количеством трабекул губчатого вещества;
6) усиленным лимфо- и кровоснабжением.
Развитие тканей десны в возрастном аспекте.
В период временного прикуса : эпителиальный покров тонкий, малодифференцированный, с незначительным углублением эпителиальных сосочков, без явления ороговения. Базальная мембрана тонкая, имеет нежное строение. У детей до 3-х летнего возраста слизистая оболочка полости рта (в том числе и десны) содержит много гликогена. К моменту формирования временного прикуса гликоген в эпителии десны не обнаруживается. Коллагеновые волокна собственного слоя слизистой оболочки десны расположены неплотно, недостаточно ориентированы. Эластические волокна отсутствуют.
В период сменного прикуса : слой эпителия утолщается. Эпителиальные сосочки приобретают более рельефную форму и глубину, базальная мембрана утолщается, ее коллагеновые структуры становятся плотнее, ориентированнее. В этом возрасте происходит постепенное созревание коллагена и уменьшается склонность к диффузным реакциям. Проницаемость гистогематических барьеров снижается также в связи с появлением периваскулярных скоплений круглоклеточных элементов (лимфоцитов, гистиоцитов). Это создает предпосылки к затяжному, хроническому течению патологических процессов в десне.
В период постоянного прикуса : десна имеет зрелую дифференцированную структуру.
Развитие цемента в возрастном аспекте.
В период временного прикуса : клеточный цемент обнаруживается в области верхушек корней временных зубов. К моменту начала резорбции корней слой клеточного цемента становиться более мощным.
В период сменного прикуса : в связи с резорбцией корней увеличивается число клеток цемента, и клеточный цемент временных больших коренных зубов в 10-11 лет покрывает ½ длины корней.
В период постоянного прикуса : большая часть (²/ 3 ) сформированных корней покрыта бесклеточным цементом, так называемым первичным, а апикальная треть корней покрыта вторичным клеточным цементом. Наслаивание клеточного цемента происходит медленно в сравнении с процессами резорбции и регенерации костной ткани.
Развитие периодонта в возрастном аспекте.
Главной особенностью периодонта у детей является отсутствие стабильной структуры его и формы. Т.Ф. Виноградова (1981) выделяет 7 основных возрастных периодов развития периодонта у детей:
Период временного прикуса: 1) Внутричелюстное формирование.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2015
Общая информация
Краткое описание
ПАРОДОНТИТ У ДЕТЕЙ
Пародонтит – воспалительное заболевание тканей пародонта, характеризующееся прогрессирующей деструкцией периодонта и костной ткани альвеолярного отростка.
Название протокола: Пародонтит у детей.
Код протокола:
Код (ы) по МКБ-10:
К 05.2 Острый пародонтит
K05.3 Хронический пародонтит
Сокращения, используемые в протоколе: нет
Дата разработки протокола: 2015 год.
Категория пациентов: дети.
Пользователи протокола: педиатры, врачи общей практики, детские стоматологи.

Автоматизация клиники: быстро и недорого!
- Подключено 290 клиник из 4 стран
- 1 место - 800 руб / 4500 тг в мес.
- Регистратура + Касса - 15 800 руб / 79 000 тг в год

Автоматизация клиники быстро и недорого!
- С нами работают 290 клиник из 4 стран
- Подключение 1 рабочего места - 800 руб / 4500 тг в месяц
- Узнать больше о системе
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация
По распространенности
· локализованный
· генерализованный
По тяжести:
· легкий;
· средний;
· тяжелый;
По течению:
· острый;
· хронический (обострение, в том числе абсцедирование или ремиссия).
Клиническая картина
Cимптомы, течение
Диагностические критерии постановки диагноза:
Жалобы и анамнез:
Жалобы:
· боль в полости рта при приеме пищи;
· гиперемия слизистой оболочки полости рта;
· чувство дискомфорта в десне и зуд;
· кровоточивость десны при приеме пищи и при чистке зубов;
· патологическая подвижность зубов.
Анамнез:
· пубертатный период жизни, неэффективное лечение гингивита, сопутствующие соматические заболевания.
· семейный анамнез: наследственная предрасположенность
Физикальное обследование:
Внешний осмотр:
· симметричность лица, выраженность носогубных и подбородочных складок;
· состояние кожных покровов лица: наличие рубцов изъязвлений, высыпаний.
· пальпация подчелюстных, подподбородочных лимфатических узлов.
Осморт полости рта:
· слизистая десны гиперемирована, отечна;
· край десны утолщен;
· десневые сосочки деформированы;
· кровоточивость при пальпации;
· положение зубов и патология прикуса.
· наличие парадонтальных карманов.
· подвижность зубов.
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· сбор жалоб и анамнеза;
· внешний осмотр челюстно-лицевой области;
· определение прикуса зубов;
· осмотр уздечек языка и губ;
· определение глубины преддверия полости рта
Дополнительные диагностические обследования, проводимые на амбулаторном уровне (при средней и тяжелой степени тяжести, хроническом течении):
· рентгенография полости рта.
· выявление зубодесневого кармана;
· определение кровоточивости десны;
· определение степени подвижности зубов;
Инструментальные исследования:
· рентгенологические исследования полости рта - определяются нечеткость или деструкция кортикальной пластинки на вершинах межальвеолярных перегородок зубов и незначительный остеопороз их губчатого вещества, наличие скученности зубов и патологические зубодесневые карманы.
· оценка состояния зубов (положение в зубном ряду, окклюзионные и межзубные взаимоотношения, кариозные поражения, подвижность);
· перкуссия зуба (горизонтальная и вертикальная): постукивание зубов начинают с рядом стоящего здорового зуба, затем переходят на больной зуб;
· определение глубины зубодесневых карманов с 4-х сторон зуба: медиальной, дистальной, оральной, вестибулярной - фиксируется наиболее глубокое поражение;
· определение степени подвижности зубов проводится пинцетом вестибулярно-оральном, медиально-дистальном направлениях;
· выявление над- и поддесневых зубных отложений витальным окрашиванием анилиновыми красителями;
· наличие кровоточивости при зондировании, при проведении зондом по маргинальной десне;
Показания для консультации специалистов:
· консультация педиатра/врача общей практики/стоматолога: при заболеваниях общесоматического характера;
· консультация эндокринолога: при сахарном диабете, гипоиммуноглобулинемии;
Дифференциальный диагноз
Таблица – 1. Дифференциальная диагностика пародонтита
| Диагноз | Жалобы | Анамнез | Объективный статус |
| Пародонтит | Гиперемия десны, подвижность зубов. | Пубертатный период, неэффективное лечение гингивита, сопутствующие заболевания. | Зубодесневые карманы от 3,5 и более мм, деструкция костной ткани альвеолярного отростка, патологическая подвижность зубов II-III степени |
| Пародонтоз | Обнажение шеек и корней зубов, патологическая подвижность зубов. | Апластическая анемия, сахарный диабет, ладонно-подошвенный дискератоз Папийона-Лефевра. | Отсутствует воспаление десны, зубодесневые карманы не определяются, наблюдается обнажение шеек и корней зубов, зубы устойчивы или подвижны. |
| Гингивит | Боль различной степени выраженности, пастозность, отечность, гиперемия и кровоточивость десен. | Недавно перенесенные соматические заболевания, желудочно-кишечного тракта, эндокринные заболевания, заболевания крови. | Неправильное положение зубов, плохая гигиена полости рта, мелкое преддверие полости рта, укороченные уздечки языка. |

Посоветоваться с опытным специалистом, не выходя из дома!
Консультация по вопросам здоровья от 2500 тг / 430 руб
Интерпретация результатов анализов, исследований
Второе мнение относительно диагноза, лечения
Выбрать врача
Лечение
· предотвратить разрушение тканей пародонта, расшатывания и выпадения зубов.
Тактика лечения:
· снятие воспалительного процесса в полости рта;
· устранение физических и этиологических воздействий на ткани пародонта.
Медикаментозное лечение [1,2,4,7,9]:
Анестезирующие средства (УД - А) [13,14]:
· аэрозоль лидокаина 10%, оказывает местноанестезирующее действие. 1 доза содержит 4,8 мг лидокаина; по 1-3 дозы. У детей преимущественно методом нанесения (марлевым тампоном), что позволяет избежать испуга при распылении препарата. Таким способом можно применять препарат и у детей в возрасте до 2-х лет.
Антисептические средства (УД - А) [15,16,17,18]:
· хлоргексидин 0,05% по 15 мл, полоскать ротовую полость в течение 30 секунд 2 раза в сутки;
· перекись водорода 3% по 10 мл в соотношении 1:1 с теплой воды полоскать ротовую полость около 1 минуты 4 раза в сутки.
Антибактериальные средства локального применения (УД - А) [18,19,20,21]:
· метронидозола бензоат, детям старше 6 лет при пародонтите наносится на область десен 2 раза в день, смывать не рекомендуется. После нанесения следует воздержаться от питья и приема пищи в течение 30 мин. Курс лечения 7-10 дней.
Эти препараты применяют местно в виде орошений, аппликаций, ротовых ванночек.
Немедикаментозное лечение:
· обучение гигиене полости рта;
· регулирование и коррекция характера питания (щадящая, полноценная диета).
Другие виды лечения: нет.
Хирургическое вмешательство: нет
Индикаторы эффективности лечения:
· стабилизация патологического процесса в тканях пародонта.
Препараты (действующие вещества), применяющиеся при лечении
| Водорода пероксид (Hydrogen peroxide) |
| Лидокаин (Lidocaine) |
| Метронидазол (Metronidazole) |
| Хлоргексидин (Chlorhexidine) |
Госпитализация
Показания для госпитализации с указанием типа госпитализации**
Показания для плановой госпитализации: нет
Профилактика
Профилактические мероприятия:
· своевременная санация полости рта;
· восстановление деформаций зубных рядов;
· коррекция аномалий прикуса, устранение дефектов окклюзии и артикуляции;
· профилактика общесоматических заболеваний и гормональных нарушений.
Дальнейшее ведение: профилактический осмотр 2-4 раза в год у стоматолога.
Информация
Источники и литература
- Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- Список использованной литературы: 1) Безрукова И.В., Грудянов А.И. Классификация агрессивных форм воспалительных заболеваний пародонта // Стоматология. – 2002. – № 5. – С. 45-47. 2) Грудянов А.И. Болезни пародонта, их лечение и профилактика//Стоматология для всех. – 1997. – № 1. – С. 21-23. 3) Сивовол С.И. Первичные факторы в этиологии и патогенезе воспалительных заболеваний пародонта // Стоматолог. – 2006. – № 6. – С. 37-48. 4) Ральер Мазур. Местная антимикробная терапия активных пародонтальных карманов // Новое в стоматологии. – 2000. – № 4. – С. 78-81. 5) Яцкевич, Е.Е. Хронический гингивит у детей с наследственной и врожденной соматической патологией / Е.Е. Яцкевич, Г.Г. Осокина//Стоматология для всех. – 2007. - № 1. – С. 5-7. 6) Карпенко, И.Н. Современные представления об этиологии и патогенезе быстропрогрессирующего пародонтита/И.Н. Карпенко, Н.В. Булкина, Е.В. Понукалина // Архив патологии. – 2009. - № 1. – С. 57-60. 7) Мамедли, Д.А. Клинико-лабораторное обоснование эффективности лечения агрессивных форм пародонтита / Д.А. Мамедли//Стоматология детского возраста и профилактика. 2009. - № 2. – С. 17-20. 8) Модина, Т.Н. Состояние здоровья подростков и пародонтологический статус/Т.Н. Модина, Е.В. Мамаева//Педиатрия. – 2008. - № 2. –С. 131-134. 9) С.В. Сирак и др. Особенности выбора антимикробных препаратов для местного лечения воспалительных заболеваний пародонта у детей и подростков///Стоматология детского возраста и профилактика. – 2008. - № 4. – С. 61-63. 10) Рентгенодиагностика генерализованного пародонтита/А.Ш. Галикеева и др.//Казанский медицинский журнал. - 2008. – Т. 89, № 1. - С. 59-60. 11) Лекции по стоматологии детского возраста. авт. проф. Супиев Т.К. к.м.н.Зыкеева С.К. г.Алматы 2013г 12) Профилактика стоматологических заболеваний. Т.К.Супиев, С.Б.Улитковский, О.М.Мирзабеков, Э.Т.Супиева. г.Алматы, 2009 г., 446 с. 13) American Academy of Pediatric Dentistry (AAPD). Guideline on Use of Local Anesthesia for Pediatric Dental Patients//Council on Clinical Affairs. Revised 2009 14) Local Anesthesia in Pediatric Dentistry. Steven Schwartz, DDS. Continuing Education Course, Revised March 26, 2015 15) Evidence for using chlorhexidine gluconate preoperative cleansing to reduce the risk of surgical site infection. Edmiston CE Jr1, Okoli O, Graham MB, Sinski S, Seabrook GR. 2010 16) Marshall MV, Cancoro LP, Fischman SL. Hydrogen Peroxide. A Review of its uses in dentistry. J. Periodontol. 1995; 66:786-96. 17) Safety issues relating to the use of hydrogen peroxide in dentistry. Laurence J. Walsh. Australian Dental Journal 2000;45:(4):257-269 18) American Academy of Pediatric Dentistry (AAPD). Medications for Oral Conditions. 2013 19) Mosby’s Dental Drug Reference, 10th edition. Jeske AH, editor. Elsevier/Mosby, St. Louis, Missouri; 2012. 20) Wynn RL, Meiller TF, Crossley HL. Drug Information Handbook for Dentistry, 16th edition. Lexi-Comp, Hudson, Ohio; 2010. 21) Antibiotic therapy in pediatric dentistry. Treatment of oral infection and management of systemic disease Heidi Hills-Smith, DMD Norman J. Schuman, DDS, MPH. 2005
Информация
1) Негаметзянов Нурислам Гарифзянович – доктор медицинских наук ГКП на ПХВ «Детская стоматологическая поликлиника», главный врач, УЗ г.Алматы, главный внештатный детский стоматолог МЗСР РК.
2) Валиева Рашида Максумовна – кандидат медицинских наук РГП на ПХВ «КазНМУ имени С.Д.Асфендиярова», доцент кафедры стоматологии и Челюстно Лицевой Хирургии Институт Постдипломного Образовании.
3) Суршанов Ертай Кызырович - ГКП на ПХВ «Детская стоматологическая поликлиника» УЗ г.Алматы, заместитель главного врача по лечебной работе.
4) Ермуханова Гульжан Тлеумухановна – доктор медицинских наук, профессор, заведующая кафедрой стоматологии детского возраста Института стоматологии РГП на ПХВ «Казахский национальный медицинский университет им.С.Д.Асфендиярова».
5) Жанабаева Гания Байсалкановна – кандидат медицинских наук РГП на ПХВ «Западно-казахстанский государственный медицинский университет им.М.Оспанова», руководитель кафедры терапии и ортопедической стоматологии.
6) Бекмагамбетова Акерке Текебаевна – АО «Медицинский университет Астана», ассистент кафедры клинической фармакологии и фармакотерапии.
Указание на отсутствие конфликта интересов: нет
Рецензенты:
1) Замураева Алма Уахитовна – доктор медицинских наук, детский стоматолог, профессор АО «Медицинский университет Астана»;
2) А.А. Мамедов – Заслуженный врач России, профессор, доктор медицинских наук, заведующий кафедрой стоматологии детского возраста и ортодонтии Первого МГМУ им. И.М. Сеченова.
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Заболевания пародонта – группа болезней, сопровождающихся поражением твердых и мягких тканей, окружающих зубы. При остром пародонтите пациенты жалуются на кровоточивость, отечность, болезненность десен, наличие гнойного отделяемого из пародонтальных карманов. При пародонтозе происходит равномерная резорбция кости, признаки воспаления отсутствуют. Идиопатические заболевания пародонта сопровождаются лизисом костной ткани. Диагностика заболеваний пародонта включает сбор жалоб, клинический осмотр, рентгенографию. Лечение предполагает ряд терапевтических, хирургических и ортопедических мероприятий.
- Причины и классификация
- 5 основных категорий
- Симптомы заболеваний пародонта
- Диагностика заболеваний пародонта
- Лечение заболеваний пародонта
- Цены на лечение
Общие сведения
Заболевания пародонта – нарушение целостности тканей пародонта воспалительного, дистрофического, идиопатического или неопластического характера. По данным статистики, заболевания пародонта встречаются у 12-20% детей в возрасте 5-12 лет. Хронический пародонтит выявляют у 20-40% людей до 35 лет и у 80-90% населения в возрасте после 40 лет. Пародонтоз встречается в 4-10% случаев. Наиболее высокий показатель распространенности заболеваний пародонта наблюдается среди пациентов старших возрастных групп. При инсулинозависимом сахарном диабете поражение пародонта определяется у 50% больных. Также выявлена корреляционная связь между выраженностью пародонтита и длительностью течения сахарного диабета 1 типа. Исследования, проведенные в разные годы, показывают рост заболеваемости с прогрессом цивилизации. Идиопатические заболевания пародонта чаще диагностируют у мальчиков до 10 лет. Прогноз при заболеваниях пародонта зависит от причин развития, наличия сопутствующей патологии, уровня гигиены, своевременности обращения пациентов в медицинское учреждение.

Причины и классификация
Основная причина заболеваний пародонта воспалительного характера – пародонтопатогены: Porphyromonas gingivalis, Actinomycetes comitans, Prevotella intermedia. Под влиянием их токсинов происходит альтерация зубоэпителиального соединения, которое служит барьером, препятствующим проникновению инфекционных агентов в направлении корня зуба. Причины идиопатических заболеваний пародонта до конца не выяснены. Ученые считают, что в основе Х-гистиоцитозов лежит иммунопатологический процесс. Весомая роль отводится генетической предрасположенности. Пародонтоз, как правило, является одним из симптомов гипертонии, нейрогенных или эндокринных нарушений.
Опухолевидные заболевания пародонта развиваются в результате хронического раздражения мягких тканей разрушенными стенками зубов, острыми краями глубоко посаженных коронок, неправильно смоделированными кламмерами съемного протеза. Провоцирующими факторами служат гормональные сдвиги, возникающие вследствие нарушения секреции гормонов надпочечниками, щитовидной и поджелудочной железами, дефицит микроэлементов и витаминов, стрессовые ситуации. Неблагоприятными местными условиями, способствующими возникновению заболеваний пародонта, являются патологии прикуса, скученность зубных рядов, аномалии положения отдельно стоящих зубов. Локализированный пародонтит развивается в результате артикуляционной перегрузки зубов, что нередко наблюдается у пациентов с вторичной адентией.
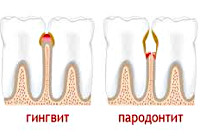
5 основных категорий
- Гингивит. Воспаление тканей десны.
- Пародонтит. Воспалительное заболевание пародонта, при котором наблюдается прогрессирующая деструкция мягких тканей и кости.
- Пародонтоз. Дистрофическое поражение пародонта. Протекает с равномерной резорбцией кости. Признаки воспаления отсутствуют.
- Идиопатические заболевания пародонта. Сопровождаются прогрессирующим лизисом тканей.
- Пародонтомы. К этой группе относят опухоли и опухолевидные процессы.
Симптомы заболеваний пародонта
При пародонтите легкой степени тяжести симптомы заболевания пародонта слабо выражены. Периодическая кровоточивость возникает во время чистки зубов, при употреблении жесткой пищи. В ходе осмотра выявляют нарушение целостности зубоэпителиального соединения, присутствуют пародонтальные карманы. Зубы неподвижны. Вследствие оголения корня зуба возникает гиперестезия. При пародонтите средней степени тяжести наблюдается выраженная кровоточивость, глубина пародонтальных карманов – до 5 мм. Зубы подвижны, реагируют на температурные раздражители. Зубные перегородки разрушаются до 1/2 высоты корня. При воспалительном поражении пародонта 3 степени пациенты указывают на гиперемию, отечность десен. Пародонтальные карманы достигают более 6 мм. Определяют подвижность зубов 3 степени. Резорбция кости в участке поражения превышает 2/3 высоты корня.
При обострении заболеваний пародонта воспалительного характера возможно ухудшение общего состояния, слабость, повышение температуры. При пародонтозе (дистрофическом заболевании пародонта) возникает убыль кости. Признаков воспаления нет, слизистая плотная, розовая. При осмотре обнаруживают множественные клиновидные дефекты. Зубные ячейки атрофируются постепенно. На начальном этапе заболевания пародонта дистрофического характера неприятных ощущений не возникает. У пациентов со средней степенью тяжести пародонтоза появляются жжение, зуд, гиперестезия. При тяжелой степени заболевания пародонта из-за потери костной ткани между зубами образуются промежутки – тремы. Наблюдается веерообразное расхождение коронок.
Пародонтомы – доброкачественные опухолевидные и опухолевые заболевания пародонта. При фиброматозе появляются плотные безболезненные разрастания без изменения цвета десны. Ангиоматозный эпулис представляет собой грибовидное выпячивание мягкоэластической консистенции красного цвета. В отдельную группу выделяют идиопатические заболевания пародонта, сопровождающиеся прогрессирующим лизисом тканей. У пациентов возникают глубокие пародонтальные карманы с гнойным отделяемым. Зубы становятся подвижными, смещаются.
На начальной стадии болезни Хенда-Шюллера-Крисчена развивается гиперплазия десневого края. В дальнейшем образуются язвенные поверхности. Зубы приобретают патологическую подвижность. Из пародонтальных карманов выделяется гнойный экссудат. Синдром Папийона-Лефевра – дискератоз подошв и ладоней. После прорезывания временных зубов у пациентов с этим синдромом возникают признаки гингивита. Вследствие прогрессирующего пародонтолизиса зубы становятся подвижными, появляются патологические карманы. После выпадения постоянных зубов разрушение костной ткани прекращается. При болезни Таратынова происходит постепенное замещение костной ткани разросшимися клетками ретикулоэндотелиальной системы с повышенным количеством эозинофильных лейкоцитов. Начинается все с гингивита, но вскоре образуются патологические карманы, заполненные грануляциями. Наблюдается патологическая подвижность зубов.
Диагностика заболеваний пародонта
Диагностика заболеваний пародонта сводится к сбору жалоб, составлению анамнеза, проведению физикального обследования, рентгенографии. При осмотре пациентов с заболеваниями пародонта врач-стоматолог оценивает состояние мягких тканей, определяет целостность зубоэпителиального прикрепления, наличие и глубину пародонтальных карманов, степень подвижности зубов. Для выбора этиотропной терапии воспалительных заболеваний пародонта проводят бактериологическое исследование содержимого десневых карманов.
При пародонтозе с помощью реопародонтографии определяют сниженное количество капилляров, низкий уровень парциального давления кислорода, что свидетельствует об ухудшении трофики пародонта. Решающее значение при постановке диагноза «заболевания пародонта» имеют результаты рентгенографии. При патологии пародонта воспалительного характера на рентгенограмме обнаруживают участки остеопороза, деструкции костной ткани. При хроническом течении заболеваний пародонта наблюдается горизонтальная резорбция кости. Об абсцедировании свидетельствуют участки вертикальной деструкции.
Идиопатические заболевания пародонта протекают с лизисом и образованием в костной ткани полостей овальной формы. При пародонтозе наряду с разрежением кости развиваются склеротические изменения. Для дифдиагностики заболеваний пародонта, сопровождающихся прогрессирующим пародонтолизисом, назначают биопсию. При эпулисе на рентгенограмме обнаруживают очаги остеопороза, деструкцию кости с нечеткими контурами. Признаки периостальной реакции отсутствуют. Дифференцируют разные формы заболеваний пародонта между собой. Пациента обследует стоматолог-терапевт. При опухолевых процессах показана консультация хирурга-стоматолога. В случае выявления идиопатических заболеваний пародонта осмотр проводят педиатр, гематолог, эндокринолог, стоматолог.
Лечение заболеваний пародонта
Выбор индивидуальной схемы лечения заболеваний пародонта зависит от этиологии и степени тяжести поражения. При пародонтите назначают профессиональную чистку, ревизию пародонтальных карманов, противовоспалительную и антибиотикотерапию. Из хирургических вмешательств в стоматологии проводят кюретаж, гингивотомию. Зубы 3-4 степени подвижности подлежат удалению. Действенными ортопедическими мероприятиями при заболеваниях пародонта являются шинирование и избирательное пришлифовывание.
С помощью временных шин удается зафиксировать подвижные зубы, что способствует более равномерному распределению жевательной нагрузки. Для улучшения кровоснабжения при пародонтозе используют физиотерапию – вакуум- и гидротерапию, электрофорез. При гигантоклеточном эпулисе новообразование удаляют в пределах здоровых тканей вместе с надкостницей. В отношении фиброматозного и ангиоматозного эпулиса придерживаются выжидательной тактики, так как после устранения местных раздражающих факторов может наблюдаться регресс новообразования.
При идиопатических заболеваниях пародонта назначают симптоматическое лечение – кюретаж пародонтальных карманов, гингивотомию, выскабливание патологического очага с введением остеоиндуктивных препаратов. При подвижности 3-4 степени зубы подлежат удалению с последующим протезированием. При болезни Папийона-Лефевра лечение симптоматическое – прием ретиноидов, смягчающих кератодермию и замедляющих лизис костной ткани. Для предотвращения инфицирования участка поражения назначают антисептики в виде ротовых ванночек, антибиотики. Прогноз при заболеваниях пародонта зависит не только от характера патологии, уровня гигиены, наличия вредных привычек и генетической предрасположенности, но и от своевременности обращения пациентов в медицинское учреждение, адекватности проводимого лечения.
Особенности воспалительных заболеваний пародонта у детей – гингивит и пародонтит

Болезни пародонта воспалительного характера в детском возрасте довольно частое явление. Растущие пародонтальные ткани ребенка постоянно перестраиваются и крайне чувствительны к внешним раздражителям. Основополагающей причиной развития недуга является присутствие микробных отложений в ротовой полости. Острота течения зависит от общего иммунитета.
К факторам местного характера, провоцирующим воспалительные процессы в пародонте, в стоматологии принято относить:
- некорректный уход, вследствие которого откладывается пищевой налет, бляшки и камни на эмали;
- аномалии зубов и рядов (скученность, дистопия), уздечек языка и губ, мелкое преддверие ротовой полости;
- увлечение мягкой пищей, которую не требуется разжевывать;
- привычку жевать на одной стороне;
- постоянное травмирование, например, свисающими краями пломбы, ортодонтическими конструкциями;
- химическое повреждение токсичными агентами;
- проблемы качества слюны – дефицит секрета (гипосаливация) или высокая вязкость.
Воспаления пародонта у детей могут протекать на фоне нарушений гормональной функции половой системы, сахарного диабета, ревматизма, туберкулеза, расстройств пищеварения, неправильного обмена веществ, гиповитаминоза, нервно-соматических расстройства. Все эти перечисленные системные заболевания усугубляют воспаление в пародонте, но не являются его первопричиной.
На долю гингивита и пародонтита приходится около 96% случаев воспалительных заболеваний пародонта в детском возрасте. Рассмотрим подробнее эти недуги.
Гингивит
Воспаление десневой ткани у детей без нарушения зубодесневого соединения может протекать в 4-х формах:

- Катаральная. Первопричина развития – микробная бляшка. Состав и патогенность зубных отложений изменяется со временем. Доля агрессивных бактерий растет со временем. В давнем налете большого объема вредоносных микроорганизмов намного больше. Токсичную микрофлору составляют анаэробные бактероиды, спириллы, спирохеты, грамотрицательные палочки и пр. Гингивит у ребенка может развиться при скоплении налета за 1-5 суток. Острый катаральный гингивит возникает чаще всего после перенесенной инфекции (герпетического стоматита, ветрянки и др.) А также вследствие аллергии либо травмы. Визуально наблюдается отечность и гиперемия слизистой. Десны гладкие и блестящие, зудят и кровоточат при чистке. Ребенок страдает от ощущения жжения во рту, общее самочувствие зависит от тяжести инфекции.Особенно распространена в детском возрасте хроническая форма катарального гингивита. Среди ключевых визуальных признаков – изменение формы и цвета слизистой оболочки. Десневой край гиперемирован, наблюдается разбухание межзубных сосочков. Десны гладкие, блестящие, синюшного оттенка, кровоточат. Отмечается зуд, возможны единичные эрозии. Так как на начальной стадии недуг не проявляет себя выраженным дискомфортом, ребенок может не жаловаться. И этот факт отодвигает сроки посещения детского стоматолога, что чревато ухудшением состояния десен.
- Язвенная. Может быть следствием запущенного хронической гингивита. Протекает остро, болезненно, с общей интоксикацией организма. Отмечается изъязвление и некроз десен, с присутствием гнилостного запаха. Повышается температура, анализы крови демонстрируют растущее СОЭ. Ребенок плохо ест, капризничает. Язвенная форма протекает зачастую на фоне острой инфекции. Если эта причина отсутствует, то возможно у ребенка есть заболевание крови.
- Гипертрофическая – представляет хронический генерализованный процесс воспаления. Характеризуется набуханием десневой ткани за счет разрастания на клеточном уровне (пролиферация) и увеличением межзубных сосочков. В зависимости от характера пролиферации стоматологи выделяют отечный гингивит (с зудом, болезненностью, кровоточивостью – все это сказывается на качестве приема еды) и гранулирующий (с приобретением необычной формы десны из-за разрастания сосочков). В случае гипертрофической формы коронки зачастую закрываются десневой тканью, присутствуют ложные десневые карманы и много налета на эмали. У девочек кровоточивость усиливается перед месячными и после. Гормональный фон особенно сильно влияет на течение болезни. От воспаления десен часто страдают подростки во время полового созревания. В этом возрасте половые гормоны оказывают влияние на эпителий десен. Заболевание характерно для возрастной категории 10-11 лет - у девочек и 14-15 лет – у мальчиков.
- Атрофическая. Протекает с незначительными признаками воспалительного процесса. Но зато прогрессируют дистрофические изменения десны, вследствие которых обнажается шейка зуба. Воспаление развивается из-за ошибок пломбирования и установки ортодонтических конструкций, а также анатомических отклонений, включая дефектное прикрепление уздечек, мощные тяжи преддверия ротовой полости.
Диагностика
Детский стоматолог или пародонтолог выявляет признаки воспаления визуально и с помощью инструментального осмотра. Вне зависимости от формы, при гингивите присутствуют назубные отложения (мягкие, пигментированные, минерализованные), признаки воспалительного процесса (гипертрофия, покраснение и кровоточивость десен). Но вместе с тем, отсутствуют десневые карманы и зубодесневая связка не нарушена. Обычно у маленьких пациентов выявляются дефектные пломбы, кариозные очаги, нарушение прикуса, аномалии уздечек. Костные структуры на рентгене не изменены.
Особенности лечения

Для борьбы с гингивитом у ребенка назначается комплекс лечебных мероприятий с участием детских врачей разных профилей: ортодонта, стоматолога-хирурга, эндокринолога, аллерголога-иммунолога, гастроэнтеролога, отоларинголога, педиатра и др.
В каждом клиническом случае изначально устраняются этиологические факторы: лечится кариес, корректируется ортодонтическое лечение, исправляются аномалии уздечек и тяжей слизистой с помощью пластики, санируются инфекционные очаги в носоглотке, лечатся общесоматические недуги и т.д.
Стоматолог традиционно проводит профессиональную гигиену ротовой полости с удалением бактериальных и минерализованных отложений. Назначает специальные обезболивающие гели и домашние полоскания с противовоспалительным действием. В числе самых эффективных лекарственных антисептиков – хлоргексидин и мирамистин. Раствор добавляют в теплую кипяченную воду, процедуру повторяют через каждые 2-3 часа. Важно чтобы ребенок не сразу выплевывал состав, а держал его во рту некоторое время. Из природной аптеки можно воспользоваться эвкалиптом, шалфеем, ромашкой, мятой. Полоскать травяными отварами рекомендуется не менее 2-х раз в день после чистки зубов.
Из аппаратных методов возможно применение внутриротового электрофореза, лазеротерапии слизистой, УФО. При гипертрофическом гингивите, когда все консервативные методы бессильны, может потребоваться хирургическое вмешательство. В тяжелых случаях практикуют гингивопластику, диатермокоогуляцию или криодеструкцию межзубных сосочков.
Максимально достичь положительного результата в лечении детского гингивита поможет сбалансированное и витаминизированное питание. В рационе необходимо ограничить углеводы и ввести больше овощей и фруктов.
Вследствие продолжительного течения воспаления десен может развиться пародонтит, когда патологические процессы уже переходят на опорную систему зуба и разрушают ее. Об этой патологии читаем далее.

Детский пародонтит
В детском и подростковом возрасте данное стоматологическое заболевание встречается намного чаще, чем мы думаем. Причем, в отличие от аналогичного недуга у взрослых, у детей воспаление пародонта развивается в разы быстрее с вытекающими неприятными последствиями в виде:
- воспаления десен;
- разрушения зубодесневого соединения;
- образования десневых карманов;
- обнажения скрытой части зуба (шейки, корня);
- деструкции костной ткани альвеолярных отростков;
- подвижности и выпадения зубных единиц.
Почему и когда возникает?
Причины развития местного (такие же, как при гингивите) и общего характера – на фоне врожденных заболеваний, эндокринных нарушений, авитаминоза, сахарного диабета и пр. Обычно недуг одолевает ребенка из-за недостаточного либо некорректного ухода за ротовой полостью. После употребления пищи на зубах, деснах и языке всегда остаются ее частички, служащие отличной питательной средой для микроорганизмов. На эмали откладывается и минерализуется налет. К негативным факторам присоединяются естественные. В 5-летнем возрасте меняются зубки – на смену молочным приходят постоянные. В это время увеличивается риск повредить десны, в результате чего приобрести воспаление мягких тканей. В подростковом возрасте разрушительные процессы в пародонте зачастую обусловлены гормональными изменениями. Но чаще развитие их происходит на фоне:
- прогрессирующего кариеса, гингивита и др.;
- ошибок пломбирования;
- аномалий прикуса;
- побочных действий медикаментов;
- сахарного диабета;
- ослабленного иммунитета;
- несбалансированного питания.
Формы
Пародонтит у детей принято классифицировать по течению процесса и по его распространению. Рассматриваются три формы в зависимости от интенсивности протекания недуга:
- Острая. Воспаление локализованное. Начинается внезапно с одной либо двух соседних единиц.
- Хроническая. Эта форма встречается чаще других. Воспалительный процесс отличается цикличностью. Болезнь все время прогрессирует, обычно сопровождается зудом и кровоточивостью десен. Зубы начинают шататься со временем, образуются щели.
- Обострившаяся. По симптомам схожа с острым течением, но встречается намного чаще.
В зависимости от распространения выделяют две формы – локализованную (очаговую) и генерализованную. Первой свойственно поражение единичного зуба либо небольшой группы единиц. Второй – полное повреждение пародонтальной системы, охватывающее большинство единиц либо все полностью. Это самый сложный случай в стоматологии.
Еще две формы детского пародонтита выделяют в зависимости от возраста:
- Препубертатную. Болеют детки в возрасте до 10-ти лет, в период прорезывания или по окончанию этого процесса. Недуг проявляет себя в основном скоплением белого налета на деснах и эмали. Болевых ощущений как таковых нет. Родители не спешат показывать свое чадо специалисту, не подозревая о том, насколько затягивание времени опасно для здоровья ротовой полости ребенка. Молочные зубки расшатываются и выпадают значительно раньше, если не начать своевременное лечение. Воспаление расплавляет костную ткань вокруг единиц. Разрушительный процесс сказывается на зародышах постоянных зубиков.
- Пубертатную (подростковую). Развивается у подростков. Отличается быстрым разрушением челюстных альвеолярных отростков. По сравнению с взрослыми, процесс проходит быстрее в 3-4 раза. Ребенок испытывает дискомфорт в виде зуда, жжения и чувства распирания во рту. Сгущается слюна, выделяется гнойный экссудат из десневых карманов. От десен исходит неприятный запах, появляется галитоз.
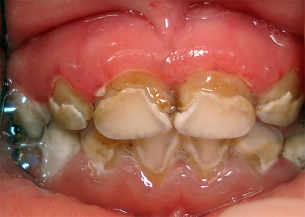
Симптоматика и диагностика
О прогрессировании пародонтита у ребенка судят по следующим признакам:
- кровь при надкусывании и во время чистки зубов;
- слизистая алого цвета;
- припухлость десен;
- минерализованный налет;
- шатание зубов;
- выраженный болевой синдром (острые, пульсирующие или ноющие боли);
- ухудшение общего состояния (температура, слабость, недомогание).
По тяжести выделяют три стадии заболевания:
- Легкую (начинающуюся) - боль почти не ощущается. В начале развития недуга в качестве основного метода лечения применяют очистку зубов от мягких и минерализованных отложений.
- Среднюю – с более выраженной симптоматикой. Присутствует болезненность от горячего/холодного. Формируются межзубные щели из-за подвижности единиц. Для исправления проблемы требуется более серьезное стоматологическое вмешательство. Кроме очистки эмали, необходимо удалить гной, отделить инфицированные участки десневой ткани от здоровых.
- Тяжелую – характеризуется острой зубной болью, сильной кровоточивостью десен, подвижностью зубов, вплоть до произвольного их выпадения. В данном случае без оперативного вмешательства не обойтись.
Постановка диагноза основывается на данных: осмотра, зондирования карманов, рентгенографического исследования. У ребенка проверяют наличие аномалий и кариеса, состояние десневой ткани и слюнных желез. Специалист прощупывает лимфоузлы, чтобы не пропустить их воспаления. Как дополнение, возможна сдача крови на общий анализ. Рентген демонстрирует разрушение костной ткани.
Лечение

Методика врачевания подбирается, исходя из особенностей, степени и характера проявления недуга. Во внимание берутся такие факторы, как подвижность единиц, расплавление альвеолярной кости, дисфункция височно-челюстной системы, соматические расстройства. В особо тяжелых случаях может потребоваться консультация сразу нескольких специалистов – ортопеда, хирурга, терапевта. А также профильного доктора, в случае системных заболеваний (сахарного диабета, порока сердца, эндокринных расстройств).
Эффективность лечения зависит от комплекса проведенных мероприятий. Изначально устраняются неблагоприятные местные факторы с помощью санации ротовой полости, коррекции уздечек. При дефектах прикуса назначается ортодонтическое и ортопедическое лечение. Показаны терапевтические и физиотерапевтические методики, а в сложных случаях – хирургия.
В борьбе с пародонтитом маленьким пациентам, как правило:
- лечат кариес;
- очищают зубы от мягкого и твердого налета;
- полируют эмаль;
- чистят десневые карманы и межзубные промежутки в тяжелых случаях;
- накладывают лечебные повязки;
- назначают курс терапии антибиотиков (при необходимости) и витаминов для укрепления иммунитета;
- корректируют прикус с помощью брекетов, если на то есть показания;
- эффективно и безболезненно избавляет от воспаления пародонта на любой стадии применение лазера.
Рекомендации при подозрении на детский гингивит или пародонтит
При обнаружении припухлости и гиперемии десен, в особенности, если эти признаки сопровождаются дискомфортом во рту, постарайтесь, как можно скорее, посетить детского стоматолога.
- Запишите ребенка на прием в ближайшие дни.
- При повышении температуры дайте жаропонижающие в соответствии с возрастной категорией.
- При болях и дискомфорте обработайте десны одним из доступных растворов: марганцовкой (0,25%), перекисью водорода (3%), пищевой содой (0,5%). Воспаленные края десны можно смазать резорцином. Вместе с тем нужно знать, что эти меры не излечат заболевание, они способны на время обезболить и снять отечность.
- Отведите ребенка к зубному врачу. Точно диагностировать недуг и назначить корректное лечение может только специалист. Избавиться собственными силами от стоматологического воспаления не получится, поскольку оно может быть вызвано кариесом, зубным камнем и др.
От родителей требуется:

- Тщательно составлять меню во время заболевания. Исключить из рациона все горячее и холодное, заменив его теплым. Дополнить питание витаминизированными и богатыми на микроэлементы продуктами. С едой должны поступать витамины А, В,С,Д.
- Отучить ребенка грызть ручки и карандаши, если воспаление слизистой спровоцировано постоянным ее повреждением. В особенности родителям надо быть осторожным во время прорезывания зубок, когда малыш все тянет в рот. Необходимо следить за чистотой всех окружающих предметов. Ведь заболевание может начаться из-за попадания грязи.
- Поменять зубную щетку, научить правильной гигиене ротовой полости. На помощь придут обучающие видео, в которых чистящие движения демонстрируются в игровой форме. Стоматологи рекомендуют использование специализированных лечебных паст и гелей.
- При воспалении десен на фоне ослабленного иммунитета, когда организм часто атакуют грипп и ОРВИ, наряду со сбалансированным рационом важно закаливание, побольше гулять на воздухе.
- При хроническом стрессе важно изменить нагрузки на ребенка: на время отказаться от дополнительных занятий и кружков, минимизировать воспитательные и учебные требования. Благодаря всем этим мерам снизится стресс, поднимется иммунитет, что станет профилактикой воспаления пародонта.
Недуг полностью излечится, если ребенок и родители не пренебрегут рекомендациями детского зубного врача, особенно в отношении гигиенического ухода за ротовой полостью.
Читайте также:

