Болят зубы при артрите
Опубликовано: 20.04.2024
Заболевания и состояния, боль при которых может ошибочно приниматься за зубную. В основном это заболевания смежных областей (придаточные пазухи, органы зрения и слуха, глотка, шейные позвонки, мозг); причиной могут быть также заболевания сердца и сосудов, костно-мышечной системы (позвоночник), нервной системы, а также психические нарушения.
Невралгия тройничного нерва. Тройничный нерв отвечает за чувствительность лица и полости рта. При его поражении боль очень сильная и похожа на зубную. К сожалению, многие пациенты с невралгией подверглись многочисленным депульпированиям и удалению зубов, однако продолжают испытывать боль. Несмотря на уверенность пациента в том, что причиной боли является зуб, стоматологу необходимо скорректировать диагноз и направить больного к невропатологу. Другим вариантом является постгерпетическая невралгия, которая встречается у людей, перенесших опоясывающий герпес (опоясывающий .лишай). Поэтому важно сообщить стоматологу, если некоторое время назад появлялись зудящие пузырьки на коже и слизистой, или был поставлен этот диагноз.
Кластерная головная боль - это синдром неясного происхождения, представленный острой приступообразной болью. Возможно, это одна из форм мигрени. Кластерная головная боль чаще встречается у мужчин в возрасте 30-60 лет. Многие пациенты отмечают появление боли после приема алкоголя.
В классических случаях отмечается односторонняя боль в области верхней челюсти, верхнечелюстной пазухи и позади глазницы. Кластерную головную боль часто ошибочно принимают за острый пульпит или периодонтит жевательных зубов верхней челюсти.
Воспаление среднего уха (средний отит) - распространенное заболевание, особенно у детей, вызываемое стрептококками. Хорошо известно, что при заболеваниях жевательных зубов боль может отдавать в область уха. И, наоборот, при воспалении среднего уха симптомы смещаются в заднюю часть верхней и нижней челюстей. После постановки диагноза пациента направляют к оториноларингологу.
Острый верхнечелюстной синусит (гайморит). Корни зубов верхней челюсти прилежат к дну пазухи, поэтому воспаление часто имитирует зубную боль. Большинство форм синусита являются аллергическими и характеризуются тупой болью в скуловой области и альвеолярном отростке верхней челюсти.
При остром гайморите боль может быть колющей, давящей, пульсирующей. Часто она отдает в подглазничную область, в область зубов верхней челюсти. При этом боль ощущается не в каком-либо одном зубе, а в нескольких. Рекомендуется обратиться к лору.
Заболевания придаточных пазух часто носят хронический характер и являются аллергическими. Они имеют тенденцию к сезонности, ведь для большинства людей аллергенами являются семена и пыльца различных растений. В странах с северным климатом процент заболеваемости синуситами увеличивается весной и осенью. Пациент должен быть направлен к лору и аллергологу.
Заболевания сердца. Стенокардия - это боль за грудиной, которая может «отдавать» в левое плечо и вдоль руки. Боль обычно возникает после физической нагрузки. Эти симптомы крайне важны, так как стенокардия является предвестником острого инфаркта миокарда. Иногда боль при этом ощущается только в левом плече и руке, еще реже - в левом углу нижней челюсти.
Итак, если имеются жалобы на боль в задней части нижней челюсти слева и при этом отсутствуют объективные причины со стороны зубов, можно предположить сердечную природу боли. В таком случае стоматолог направит пациента на консультацию к кардиологу или терапевту.
Слюннокаменная болезнь развивается в протоке одной из слюнных желез. Долгое время единственным проявлением является сухость во рту. Когда камень достигает критического размера, он закупоривает слюнной проток; появляется зубная боль. Может возникать припухлость в поднижнечелюстной области. Чтобы поставить диагноз, делают несколько рентгеновских снимков. Лечение проводит хирург-стоматолог, оно заключается в надрезе протока и удалении камня под местной анестезией.
Боль костно-мышечного происхождения может быть вызвана травмой или дисфункцией мышц шеи, головы, челюстей. Боль может отмечаться в области зубов, щеки, виска, боковой поверхности шеи, затылка. В эту группу также входят заболевания височно-нижнечелюстного сустава и шейного отдела позвоночника. Другие заболевания суставов (ревматоидный артрит, подагра, псориаз; коллагеновые болезни, или коллагенозы) могут вызывать боль в челюстно-лицевой области.
При внутренней дисфункции височно-нижнечелюстного сустава часто возникают жалобы на зубную боль. Нарушение работы сустава вызвано смещением суставного диска, образованием сращений или из-за различных форм артрита, травмами, зеванием, продолжительном открыванием рта. Проявления: рот открывается не полностью, при открывании нижняя челюсть сдвигается в сторону, щелканье или скрип в суставе, а также боль впереди от козелка уха.
Боль продолжительная, тупая, приглушенная, но может становиться более острой при широком открывании рта или жевании. В некоторых случаях боль отдает в висок, щеку, дистальные отделы верхней и нижней челюстей. В таких случаях пациент может считать, что испытывает зубную боль.
Опухоли . Проявлением злокачественных опухолей в области челюстей редко является боль. В типичных случаях отмечаются жалобы на покалывание или снижение чувствительности (онемение). Большинство опухолей поражает не только чувствительные, но и двигательные нервы.
Атипичные болевые состояния, маскирующиеся под зубную боль - это группа синдромов, не соответствующих какой-либо специфической болезни. При этом пациент обычно убежден в том, что причиной боли являются зубы» и настаивает на их лечении или удалении. Хотя причина неизвестна, многие эксперты предполагают участие нервной системы. Атипичная боль обычно хроническая, ноющая; пациенты ощущают ее глубоко внутри кости и с трудом локализуют. Иногда кажется, что боль перемещается из одной области в другую, возможны жалобы на боли во всем теле. Обследование должно включать психологический скрининг и тесты на нарушение поведенческих реакций, которые оценивают депрессивное, тревожное, враждебное поведение. Не исключено, что первичной причиной атипичной боли является психологическое нарушение. Показана консультация психолога или психиатра.
Челюстной сустав человека устроен достаточно сложно, ведь мы можем двигать челюстью взад-вперед, влево-вправо и даже по кругу. В этот процесс вовлекается не только суставная ямка и головка нижней челюсти, но и мениск, капсула и связки сустава. Поэтому артроз челюстного сустава приводит к целому комплексу нарушений, связанных с дистрофией и разрушением суставного хряща. К ним относятся болезни пищеварения (из-за недостаточной выработки и слюны и некачественного пережевывания пищи), ускоренное стирание зубов, проблемы со зрением и слухом, частые мигрени, неразборчивость речи, а также проблемы психологического спектра (депрессия и другие)..
Давайте же разберемся, что такое артроз челюстного сустава, можно ли его избежать и как правильно лечить.
Причины и профилактика артроза лицевой челюсти
По причинам возникновения принято различать первичные и вторичные артрозы челюсти. Первые характерны для пожилого возраста (от 50-60 лет и старше) и не связаны с патологиями суставов или зубочелюстного аппарата. Вторые возникают на фоне других нарушений - например, травмы, инфекции, метаболической болезни.
Рассмотрим причины артроза челюстного сустава подробнее:
- инфекционное заболевание (острое или хроническое, например, тонзиллит);
- спортивная или бытовая травма (вывих или подвывих челюстного сустава, ушиб, перелом челюсти);
- систематическая перегрузка (например, при разгрызании орехов или интенсивных занятиях в спортзале);
- заболевания зубов (отсутствие зуба или его части, “щадящее” жевание на одну сторону из-за стоматологической проблемы);
- бруксизм (несознательное скрежетание зубами, как правило, во сне), стресс, высокие психические нагрузки, психические расстройства и нервные тики;
- заболевания сердечно-сосудистой системы;
- эндокринные и обменные заболевания (подагра, сахарный диабет, гормональный сбой);
- врожденные аномалии зубочелюстного аппарата (в т.ч. нарушения прикуса), при которых происходит неправильное распределение нагрузки;
- генетические заболевания мышечной и хрящевой ткани (плече-лопаточно-лицевая мышечная дистрофия, коллагенопатии, а также системная красная волчанка и другие аутоиммунные болезни);
- возрастные изменения (как старческие, так и гормональные - например, при климаксе).
Часто артроз лицевой челюсти (или височно-нижнечелюстного сустава - ВНЧС) начинается из-за нарушения окклюзии - т.е., контакта зубов и функций жевательной мускулатуры (при утрате зуба, опухоли или воспалении мышечной мускулатуры, поражениях лицевого и тройничного нервов). Поэтому, чтобы предотвратить артроз челюстного сустава, важно своевременно протезировать жевательные зубы, устранять воспаление десен и зубной пульпы, а также лечить недопрорезавшиеся зубы мудрости. Не оставляйте без внимания нарушения иннервации и травмы мышц вследствие инсульта, операции или неправильно подобранных зубных протезов.
Вне зависимости от причин, артроз челюстного сустава остается хроническим заболеванием, которое требует пожизненного наблюдения, и неизбежно прогрессирует.
Симптомы артроза челюстного сустава и диагностика болезни
Первые признаки заболевания обычно возникают в возрасте 32-50 лет. Если пациент хорошо проинформирован о симптомах и лечении артроза челюстного сустава, болезнь можно распознать еще в зародыше.
Симптомы артроза челюсти - памятка для самодиагностики!
Вас должны насторожить следующие изменения:
- регулярное щелканье в суставе при движениях нижней челюстью - хруст как бы “отдает в голову”;
- ограничение подвижности - например, рот при зевании раскрывается не так широко, как раньше;
- ухудшение слуха - звуки становятся глуше, уши часто закладывает, слышен характерный шум (будто к уху приложили морскую ракушку), со временем развивается глухота;
- ухудшение зрения, которое обычно сопровождается болью в глазу со стороны больного сустава;
- давящие и распирающие головные боли, особенно, в височной, околоушно-жевательной области;
- частые судороги, обычно болезненные;
- заложенность носа;
- головокружение и другие проблемы с вестибулярным аппаратом;
- аномалии в работе слюнных желез (обычно - сухость во рту);
- асимметрия лица, которая не наблюдалась раньше - вызванная перекосом челюсти, образованием костных наростов или отечностью сустава;
- быстрая утомляемость при жевании пищи, дискомфорт при разжевывании твердых и жестких продуктов;
- утренняя скованность в челюстном суставе;
- снижение мимической выразительности лица и трудности при глотании пищи;
- нарастающий болевой синдром в сочленении;
- зубная боль и стирание зубов;
- онемение кожи или слизистых рядом с пораженным суставом;
- ощущение “скачков” в суставе - иногда даже заметных со стороны.
Острая пронзительная боль при артрозе челюстного сустава может отдавать в ухо, висок или задние зубы с пораженной стороны. Однако чаще пациенты страдают от тупой, ноющей боли в челюсти. В пожилом возрасте боль при артрозе нижней челюсти может отсутствовать, уступая место ломоте (в т.ч. на смену погоды), тяжести и дискомфорту в суставе.
Если незадолго до появления симптомов артроза челюсти Вы перенесли артрит челюстного сустава, острую инфекцию, обострение хронического отита, травму лица или потерю зуба, немедленно обратитесь к врачу.
Врачебная диагностика артроза челюсти
При диагностике артроза нижней челюсти врач при помощи рентгена устанавливает тип изменений в суставе - склеротические (замена нормальной костной ткани аномальной) или деформационные (связанные с истиранием кости или разрастанием костных наростов - остеофитов).
Также рентгенологическое исследование позволяет установить стадию артроза лицевой челюсти:
1-я - начало заболевания без существенных изменений кости;
2-я - разрушение суставной головки с заметными признаками восстановительного процесса;
3-я - выраженное нарастание костной ткани, которое препятствует движению в суставе;
4-я - полная неподвижность челюсти из-за того, что элементы сустава не согласуются между собой.
Помимо рентгенографии челюстей, врач может назначить общий анализ крови и мочи, биохимический анализ крови, зонографию пораженного сустава или диагностическую артроскопию.
Между началом болезни и ее последней стадией может пройти 20-30 лет, а может - 6-12 месяцев. Не оставляйте без внимания первые симптомы артроза челюстного сустава. Артроз челюсти полностью обратим только на 1-й стадии!
Чем лечить артроз челюсти?
Лечение артроза челюстного сустава варьируется в зависимости от причин заболевания. Его целью является:
- восстановление подвижности нижней челюсти;
- сдерживание дегенеративных и дистрофических процессов в суставе.
Как правило, врач назначает анальгетики и рекомендует ношение сплинта - эластичной съемной каппы, которая распределяет нагрузку на челюсть. Подбор индивидуального сплинта (по слепку), нёбной пластинки или другого ортодонтического приспособления при артрозе сустава челюсти проводится для релаксации при гипертонусе мышц или поддержания здорового положения ВНЧС. Если шины недостаточно, специалист может назначить укол ботокса. Затем для пациента создаются несъемные зубные протезы, которые помогают поддерживать пораженный артрозом сустав и корректировать прикус. Также при артрозе нижней челюсти может проводиться избирательная зашлифовка зубов.
Лечение артроза челюстного сустава предполагает умеренное изменение привычек. Пациентам необходимо отказаться от твердой пищи, частых вокальных упражнений и использования жевательной резинки. Терапия при артрозе челюстного сустава требует пожизненного ограничения механических нагрузок, регулярных визитов к стоматологу или гнатологу. Профилактические курсы физио- и фармакотерапии проводятся не реже 2-х раз в год. Важно минимизировать стресс и физическое перенапряжение. Чем дальше заходит болезнь, тем мягче должна быть пища - вплоть до перехода пациента на пюре, каши, супы и соки.
Оптимальным считается начало лечения на 1-й или 2-й стадии. В запущенных случаях артроза сустава челюсти помочь пациенту может только хирургическое вмешательство.
Артроз челюстного сустава - к какому врачу обращаться?
Первым делом при подозрении на артроз челюсти нужно обратиться в врачу-ортодонту или гнатологу. Они выпишут пациенту направление на рентген, а также установят, есть ли нарушения прикуса и соприкосновения зубов. Также может потребоваться консультация стоматолога-ортопеда.
Если причиной болезни стали первичные заболевания, параллельно с профильным врачом в лечении артроза челюсти участвуют узкие специалисты - например, ревматолог, эндокринолог, невролог, психотерапевт или отоларинголог.
Медикаментозное лечение артроза челюсти
Лечение артроза челюстного сустава при помощи лекарственных препаратов, как правило, проводятся в условиях стационара. На дому пациенты могут принимать обезболивающие таблетки, использовать разогревающие и анальгезирующие местные препараты, а также принимать хондропротекторы.
Для купирования воспаления и лучшей подвижности челюсти пациенты принимают нестероидные противовоспалительные средства (НПВС) внутривенно или перорально - например, кетопрофен, ибупрофен, парацетамол, нимесулид. Для местного применения рекомендованы мази и гели - финалгон, никофлекс, вольтарен, бутадионовая и индометациновая. При отсутствии аллергии, используются препараты на основе медицинской желчи и пчелиного яда. Снять спазм при артрозе челюстного сустава помогают миорелаксанты - такие как мидокалм.
При сильных болях, помимо глюкокортикостероидов (гидрокортизон), назначают инъекции опиоидных анальгетиков - например, трамадола, тримеперидина.
При наличии травм или очагов инфекции в организме лечение артроза челюстного сустава сопровождается антибиотикотерапией в виде инъекций цефазолина, метронидазола, цефуроксима.
Для лучшей регенерации хряща и синовиальной жидкости рекомендован прием хондропротекторов - например, артракама, доны или мовекса.
Медикаментозная терапия артроза челюстного сустава проводится 2-3 раза в год по назначению врача. Введение препаратов часто сочетают с физиотерапевтическими методиками - например в виде электрофореза с новокаином, лидазой и йодом, трилоновой мазью.
Физиотерапия в лечении артроза челюсти
Физиотерапия в сочетании с правильно подобранными медикаментами и ортодонтическими приспособлениями помогает устранить боль без операции даже на 3-й стадии артроза. Поэтому для лечения артроза челюстного сустава и реабилитации пациентов применяются следующие физиотерапевтические методики.
- ультразвук (10-20 сеансов);
- лазерная терапия (14 сеансов);
- микроволновая терапия (УВЧ - 10-12 сеансов);
- электрофорез (10-12 сеансов);
- фонофорез;
- грязелечение;
- миогимнастика;
- массаж жевательных мышц;
- бальнеотерапия (в т.ч. парафинотерапия и озокерит);
Эти процедуры улучшают питание пораженного сустава, нормализуют метаболизм и активизируют процессы естественной регенерации костной и хрящевой ткани. При фиброзном изменении тканей физиотерапия способствует их размягчению и увеличению диапазона движений челюсти. Также этот вид лечения снимает воспаление, оказывает болеутоляющее воздействие и служит для профилактики осложнений артроза челюстного сустава.
Лечебная физкультура при артрозе челюстного сустава
Лечебная гимнастика при артрозе нижней челюсти помогает сохранить мимическую подвижность лица, разборчивость речи, улучшает иннервацию пораженного участка и сокращает влияние болезни на другие органы и системы. При гипертонусе жевательных мышц она помогает растянуть связки и расслабить челюсть, а также укрепляет челюстной аппарат. Это способствует правильному распределению нагрузки, а потому - тормозит прогрессирование и уменьшает симптомы артроза челюстного сустава. Миогимнастика не заменяет ношение каппы, но значительно усиливает ее эффект.
- Прижмите язык к твердому нёбу и позвольте челюсти свободно “провиснуть”, пока вы расслабляете мышцы в нижней части лица.
- Поместите большой палец на пораженный сустав (перед ухом) и, держа язык у нёба, разместите указательный палец на подбородке. Наполовину опустите челюсть, преодолевая щадящее сопротивление указательного пальца. Закройте рот. Повторите 6 раз, а затем начинайте опускать челюсть полностью (также 6 раз).
- Подняв плечи и грудь, втяните подбородок так, чтобы под ним образовался “второй подбородок”. Задержитесь на 3 секунды, затем повторите (10 раз).
- Разместите большой палец под подбородком и постепенно откройте рот полностью, преодолевая мягкое сопротивление пальца. Затем обхватите подбородок большим и указательным пальцем и повторите упражнение - уже на закрытие рта (10 раз).
- Упершись кончиком языка в центр нёба, открывайте и закрывайте рот.
- Зажмите передними зубами предмет небольшой толщины и медленно двигайте челюстью из стороны в сторону. Затем повторите упражнение с движениями взад-вперед. По мере улучшения диапазона и облегчения упражнения увеличивайте толщину предмета.
Хирургическое лечение артроза челюсти
Если консервативное лечение неэффективно, лечащий врач предлагает вариант протезирования самого сустава. В зависимости от тяжести случая, применяется:
- закачка в суставную полость коктейля на основе гиалуроновой кислоты, который имитирует здоровую суставную жидкость (эффект от артролаважа сохраняется до 1-1,5 лет) или выкачка лишней синовиальной жидкости (артроцентез);
- протезирование мениска при помощи хряща ушной раковины;
- протезирование суставной головки;
На поздних стадиях артроза (3-4-я) проводят:
- удаление мениска;
- удаление суставной головки нижней челюсти;
- эндопротезирование сустава.
Деформирующий артроз, при котором наблюдается аномальная подвижность нижней челюсти, также является показанием для операции. Чтобы стабилизировать челюсть, врач может хирургически увеличить высоту суставного бугорка или провести пластику сухожилий.
Не откладывайте лечение артроза челюстного сустава, а лучше - вовсе не допускайте его развитие. Пусть Ваши близкие видят Вашу улыбку!
Стоматология инновационных технологий SMILE-AT-ONCE
Артроз височно-нижнечелюстного сустава – это не слишком распространенное заболевание, носящее дистрофический характер. Однако, как и любая другая разновидность остеоартроза, оно достаточно серьезное, и требует пристального внимания и тщательного лечения.
Причины, вызывающие артроз ВНЧС
Сегодня врачи выделяют ряд основных причин, способных спровоцировать появление и развитие артроза ВНЧС:
- Инфекционное заражение тем или иным путем
- Проблемы с эндокринной системой
- Сбои в работе метаболической системы
- Выпавший один или несколько зубов
- Травмы челюсти
- Воспаления в тех местах, где соединяются суставы
Как правило, артроз ВНЧС возникает, если соединяются несколько факторов из этого списка, однако иногда он может возникнуть и только на фоне одного, например, воспаления или травмы. Также на возникновение артроза ВНЧС влияет неправильное питание, особенно пища с обилием химических ароматизаторов и консервантов.
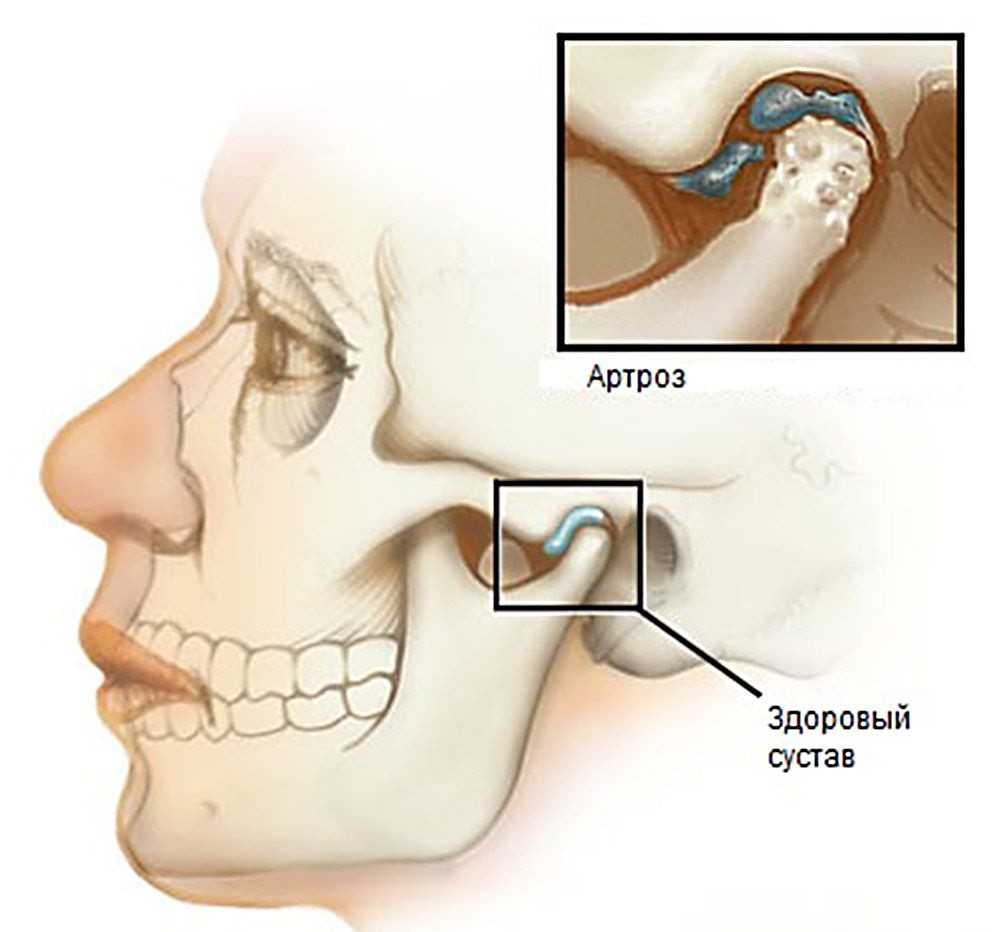
Степени развития артроза ВНЧС
- Начальная фаза. Здесь идет истончение хрящевого слоя, который покрывает поверхность суставов. Артроз прогрессирует медленно, и постепенно дистрофические процессы местами полностью разрушают хрящ. А поскольку организм болен, естественные процессы регенерации хряща нарушаются, и восстановиться он не может
- В следующей фазе заболевания уже сильно страдает функциональность височно-нижнечелюстного сустава – его подвижность становится ограниченной, и можно заметить, что челюсть движется неравномерно
- Далее ситуация все больше ухудшается, и состояние челюстного аппарата усугубляется. Если лечение не было начато вовремя, то к этому времени человек больше не может нормально пережевывать пищу и говорить из-за дисфункции нижней челюсти
Симптомы артроза ВНЧС
Артроз ВНЧС обладает рядом наиболее типичных и стандартных симптомов:
- Сильна боль в суставах
- Ограниченная амплитуда движения нижней челюсти
- Появление специфического хруста в челюсти
- Наличие различных воспалительных процессов
Болевой синдром – это самый главный и самый неприятный синдром артроза ВНЧС, возникающий уже на начальной стадии заболевания. Есть люди, у которых боль отмечается только если напряжен челюстной сустав, однако у большинства она носит постоянный ноющий и тупой характер. Утром пациент может заметить Скованность в челюсти. Нередко пережевывание пищи осуществляется только на одной стороне, так как любые действия на другой вызывают сильную боль. Из-за такого перекоса нижнечелюстной сустав смещается еще сильнее, что усугубляет ситуацию. Также очень часто происходит расшатывание зубов или зубных протезов.
Полностью оценить дистрофические процессы во рту может только врач после тщательного обследования. Это можно частично сделать и при визуальном осмотре – врачу о многом скажет достаточно выраженная асимметрия лица из-за смещения челюсти и похрустывания сустава, указывающие уже на прогрессирующий артроз.
Перед тем, как назначить лечения, врач не только визуально осматривает ротовую полость – он проводит рентгенографию, электромиографию и мангнитно-резонансную томографию. Все эти методы исследования позволяют точно поставить диагноз, определить масштаб поражения и точно выбрать метод лечения.
Отличия артроза ВНЧС от артрита
Артрит по симптомам действительно очень похож на артроз ВНЧС, и отличить эти два заболевания друг от друга на сто процентов может только врач-ревматолог.
- Первое и самое главное отличие – это то, как проявляется болевой синдром. Как уже было сказано, при артрозе боли достаточно интенсивные, и проявляются либо постоянно, либо после нагрузки на сустав. При артрите же боли чаще появляются в ночное время, и практически всегда носят ноющий характер
- Второе существенно отличие заключается в том, что для артрита не характерны похрустывания челюсти, которые являются основным симптомом артроза ВНЧС
- Третье отличие - в воспалении. При артрите воспаление сустава выражено очень сильно. Артроз тоже иногда проявляется через воспалительный процесс, однако он гораздо менее интенсивен и не является даже основным симптомом
Отличить артроз от артрита можно и при помощи МРТ или компьютерной томографии. Для артроза характерно истончение тканей хряща, чего при артрите не наблюдается. МРТ, то есть магнитно-резонансная томография – это вообще один из самых лучших методов дифференциальной диагностики артроза и артрита, так как она позволяет врачу получить достаточно четкое и точное изображение тканей суставов.
Лечение артроза ВНЧС
Чем раньше больной артрозом ВНЧС придет к врачу за лечением, тем легче пройдет это самое лечение. Всегда следует помнить, что артроз ВНЧС в запущенной стадии поддается лечению с большим трудом, и часто атрофические процессы могут уже стать необратимыми.
Лечение артроза ВНЧС – это комплексная терапия, которая включает в себя:
- Консервативное лечение медикаментами;
- Использование ортопедических приспособлений;
- Различные физиотерапевтические процедуры;
- Средства народной медицины;
- При необходимости – протезирование сустава челюсти.
Лекарства от артроза
Чтобы устранить сильный болевой синдром пациенту назначают различные анельгетики. Обычно вместе с ними прописываются нестероидные противовоспалительные средства. НПВП быстро снимают воспаление и боль при артрозе ВНЧС, однако у них очень широкий спектр побочных действий, а также множество ограничений для приема. Из-за этого подобное лечение не всегда возможно.
Дополнительно пациенту назначают хондопротекторы, которые снижают степень дистрофии тканей хряща нижнечелюстного сочленения. Если артроз только начал развиваться, при помощи хондопротекторов можно восстановить хрящевую ткань. Если же артроз уже достиг последних стадий, то эти средства тоже полезны – они значительно затормозят разрушение хряща, давая дополнительное время для лечения.
Один из ортопедических способов лечения артроза ВНЧС – это установка в челюсть мостовых и бюгельных зубных протезов. Эта мера кажется странной в данном случае, однако она направлена скорее не на устранение самого артроза, а на восстановление нормального положения зубного ряда. Также активно применяются различные межзубные пластинки и капы, позволяющие устранить деформации при сжимании и разжимании челюстного сустава.
Лечащий врач может также подобрать различные внешние ортопедические конструкции, которые помогут снизить боль от движения челюсти – такие конструкции значительно понижают нагрузку на сустав.
Из физиопроцедур чаще всего применяют магнитотерапию, электрофорез и лазерное воздействие. Неплохой результат дает терапия лечебными грязями, а также парафином или воском. Полезны и тепловые ванны, улучшающие циркуляцию крови в сосудах, за счет чего хрящевая ткань активно регенерирует.
Обычно методы народной медицины используют как дополнение ко всем остальным способам лечения. Ни в коем случае не следует ограничиваться только народными средствами, и тем более пытаться лечить артроз ВНЧС самостоятельно!
Существует очень много рецептов разнообразных компрессов и мазей на основе природных компонентов, которые позволяют снять болевой синдром и отечность. Вот один из них:
- Нужно взять 25 граммов корня девясила и 100 миллилитров водки, смешать их и настаивать 15 дней. Данным раствором следует смазывать челюсть перед сном, активно растирая поверхность. Можно взять и большее количество каждого компонента – например, 50 граммов корня девясила и 200 миллилитров водки, и так далее.
Псориатический артрит (ПСА) является аутоиммунным заболеванием, которое вызывает воспаление и поражает здоровые суставы и ткани, что приводит к болевым симптомам. Псориатический артрит может поражать любой сустав в организме, включая нижнюю челюсть. Состояние вызывает боль в челюсти, скрежетание и другие проблемы с зубами, вплоть до потери зубов.
ПСA может поражать височно-нижнечелюстной сустав (ВНЧС) так же, как и другие суставы в организме. Недавние исследования показывают, что ПСА ВНЧС встречается у 35% людей, страдающих псориазом. Псориаз и ПСA играют значительную роль в нарушениях функции сустава нижней челюсти. Эти проблемы могут включать:
- щелканье или другие звуки при движении челюсти;
- боль в челюсти;
- смещение челюсти;
- скрежет зубов или бруксизм.
Люди, страдающие болями в челюсти от ПСА, могут испытывать симптомы, из-за которых трудно жевать, есть, пить, говорить и спать.
Может ли ПСА вызывать проблемы с зубами?
ПСA в основном поражает суставы, но он также связан с заболеваниями десен и стоматологическими проблемами. Заболевание десен может привести к неприятному запаху изо рта, изменениям прикуса и, в тяжелых случаях, потере зуба. Воспаление при ПСА может привести к воспалению десен.
Диагностика ПСА ВНЧС
Нет единого диагностического метода выявления ПСА. Однако врач изучит историю заболевания человека и проведет физическое обследование, чтобы определить, имеет ли человек ПСА и какие суставы могут быть поражены.
Диагностические методы включают
- анализы крови, которые помогут исключить другие типы артрита, такие как ревматоидный артрит;
- рентгеновские снимки челюсти и других суставов, хотя они обычно не обнаруживают раннюю стадию ПСА;
- МРТ;
- кожный осмотр для выявления сыпи или серебристых чешуек, которые являются признаками псориаза;
- физический осмотр челюсти;
- изучение семейного анамнеза, так как ПСA может быть генетическим заболеванием.
Другие симптомы ПСА
ПСA связан с псориазом, состоянием кожи, которое вызывает чешуйчатую сыпь. У 30% людей, страдающих псориазом, также развивается ПСА. Однако врачи не всегда могут диагностировать ПСА на основе только кожных симптомов. У некоторых людей ПСА развивается без псориаза. У 85% людей с ПСА кожные симптомы предшествуют симптомам воспаления суставов.
ПСА отличается от других форм артрита. Множество типов артрита могут причинить боль и скованность, но ПСA имеет свои собственные уникальные симптомы. Исследования выделяют два определенных симптома, которые могут быть признаками ПСА: энтезит и дактилит.
Энтезит — воспаление в областях, где сухожилия и связки прикрепляются к кости. Это может привести к образованию новой кости, похожей на костную шпору, проявляясь болью, скованностью и отеком. Энтезит зачастую поражает пятки, подошвы стоп, кончики пальцев, локти, колени, бедра и позвоночник. Боль при энтезите может быть сосредоточена на области рядом с суставом, а не на самом суставе.
Дактилит вызывает отек, воспаление и боль всего пальца руки или ноги. Этот симптом может вызвать сильную боль и делает невозможным движение пораженных пальцев. Дактилит обычно поражает один или несколько суставов, но не симметрично. Это означает, что он может встречаться на одной стороне тела.
Другие признаки ПСA включают:
- спондилит, при котором поражаются суставы позвоночника, таза или шеи;
- усталость;
- скованность суставов, особенно утром;
- пульсирующую боль и скованность в одном или нескольких суставах;
- изменения ногтя, такие как крошение, ямки или грибковую инфекцию ногтей;
- увеит — воспаление глаза, которое вызывает покраснение и боль, и поражает около 7% людей с ПСА.
Домашние средства при болях ВНЧС
Существует ряд средств, которые помогают облегчить боль в нижней челюсти, скрежет зубов и другие симптомы. Однако люди не должны полагаться только на домашние средства для лечения ПСА. Даже если симптомы слабо выражены, это состояние может привести к необратимому повреждению суставов. Медикаментозное лечение может устранить первопричины симптомов ПСА, чтобы предотвратить повреждение суставов и остановить прогрессирование заболевания.
Для облегчения болей в челюсти, связанных с ПСА, используют лед или тепло. Применение влажного теплового пакета эффективно для снятия боли в челюсти и скованности. Пакеты со льдом также могут облегчить боль и уменьшить отек и воспаление. Однако не оставляйте пакет со льдом более чем на 10 минут.
Люди с ПСА могут временно перейти на диету, благоприятную для ВНЧС, когда их симптомы усиливаются. При щадящей диете следует:
- избегать жестких и хрустящих продуктов, таких как хрустящий хлеб, чипсы и мясо;
- выбирать вареные овощи и фрукты, вместо сырых;
- готовить смузи из свежих овощей и фруктов;
- включить в рацион супы.
ВНЧС, который поражается при ПСА, может быть менее болезненным, когда человек дает ему время для отдыха.
Некоторые способы отдыха для ВНЧС:
- избегать жевательной резинки;
- не грызть ногти или ручки;
- меньше разговаривать;
- не держать телефон между подбородком и плечом, так как это может вызвать напряжение мышц шеи и челюсти.
Высокий уровень стресса может заставить человека скрипеть зубами и чаще сжимать челюсти. Использование техник релаксации, таких как медитация, йога и глубокое дыхание, может уменьшить напряжение в челюсти. Снижение стресса поможет также справиться с другими симптомами ПСA.
Выполнение определенных упражнений под руководством врача лечебной физкультуры помогает облегчить симптомы ПСA в челюсти и других суставах. Лечебная физкультура для ВНЧС может включать в себя движения челюсти, растяжки и коррекцию положения тела и головы.
Физическая активность может уменьшить стресс и улучшить сон. Регулярные физические упражнения могут уменьшить воспаление суставов.
Лечение
Воспаление и сверхактивный иммунный ответ вызывают большинство симптомов ПСА. Обычно врач назначает нестероидные противовоспалительные лекарства (НПВП), включая ибупрофен, аспирин и напроксен, для облегчения боли и воспаления. Доктор может назначить инъекции кортикостероидов, которые быстро уменьшают отек и боль. Некоторые препараты, такие как тофаситиниб и апремиласт, помогут уменьшить симптомы воспаления.
Прогноз
Симптомы ПСA, включая те, которые влияют на челюсть, могут быть болезненными и разрушительными для повседневной жизни человека. Лечение может помочь человеку получить облегчение и во многих случаях и достичь ремиссии. Однако это не означает, что состояние вылечено или что можно прекратить принимать лекарства. Люди с ПСА должны принимать лекарства постоянно, как предписывает врач, чтобы держать свое состояние под контролем и достичь наилучшего качества жизни.

Приглашаем подписаться на наш канал в Яндекс Дзен
Научно доказано, что ревматоидный артрит и зубы взаимосвязаны. Эта болезнь не имеет возрастных ограничений, может поражать и детей в возрасте от 16 лет. Патологические процессы, которые образовываться в ротовой полости способны запустить развитие такого аутоиммунного заболевания, как ревматоидный артрит. Изучением этой взаимосвязи занимаются научные сотрудники Университета Луисвилля.

Где связь зубов с ревматоидным артритом?
Ученые определили, что зубные заболевания, такие как пародонтоз способствуют увеличению количества определенного фермента. Такое вещество называется пептидиларгинин дейминаза. А также научно доказано, что оно влияет на развитие хронического артрита. Увеличение такого фермента приводит к изменению клеток определенного белка в пептид, который содержит в своем составе аминокислоту цитруллин. Такое преобразование вызывает аутоиммунную реакцию, то есть организм человека пытается уничтожить образовавшийся пептидный комплекс. Вследствие чего развивается ревматоидный артрит (РА).
Тем не менее, проведя изучение бактерий, что находятся в ротовой полости, научные деятели опровергли их связь с развитием аутоиммунных заболеваний. Но так как вопрос недостаточно изучен, рекомендуется все же тщательно следить за гигиеной полости рта.
Что происходит с зубами?
При ревматоидном артрите аутоиммунные реакции организма на патологические процессы в полости рта существенно влияют на состояние зубов. Разрушение зубной эмали приводит к проникновению бактерий в канал корня с формированием гранулемы, представляющей собой нарост с гнойно-серозной субстанцией. Иммунная защита организма пытается подавить воспалительный процесс наращивая на гранулеме защитные ткани. Такое образование со временем преобразовывается в кисту. В это время костные структуры начинают разрушаться, и их место занимает кистозный нарост. Ревматоидный артрит оказывает такое влияние на зубные ряды:
- вызывает деформацию головки височно-нижнего соединения, образование кист;
- запускает процесс разрушения костной ткани;
- содействует дизокклюзии зубных рядов;
- способствует образованию межзубных зазоров;
- вызывает боли и нарушение в работе околоушных железах;
- провоцирует воспалительный процесс в тройничном нерве.
Возможна ли имплантация при РА?
Для проведения такого хирургического вмешательства, как имплантация зубов в больных ревматоидным артритам необходимо предварительно сдать ряд анализов, которые покажут степень приживления имплантов. Количество времени, которое требуется для полного приживление зависит от состояния иммунной системы. В среднем процесс длится от 3 до 4 месяцев на нижней челюсти и 6—9 — на верхней. Такие манипуляции назначает и проводит только специалист. Иногда врач при внедрении штифта может искусственно нарастить костный материал для увеличения костной площади.
При ревматоидном артрите проведение такой операции возможно только в таких случаях:
- костные ткани не разрушены;
- зазор между гайморовой пазухой и костной структурой не больше 4 см;
- отсуствие серьезных болезней, например, онкологии.
Необходимые терапевтические и профилактические мероприятия

Важно не запускать заболевания зубов, поскольку это может пагубно сказаться на нездоровых суставах.
Лечебно-профилактические меры зубов при ревматоидном артрите очень важны. Соответствующие гигиенические процедуры, своевременное устранение воспаления в ротовой полости выступают дополнением к основной терапии для устранения этого аутоиммунного заболевания. Лечение болезней зубов состоит из таких мер:
- диагностические процедуры;
- полное лечение зубных каналов;
- устранение зубов, которые невозможно вылечить;
- купирование очагов инфекции.
В профилактических целях необходимо устранять инфекции с ротовой полости до того, как они вызовут патологические процессы в зубах и деснах. Для этих целей можно использовать такие специальные препараты, как «Стоматидин», «Ротокан», «Хлорофиллипт». Такие медикаменты нужно начинать применять после первых признаков воспалительного процесса. Эффективно борются с инфекцией «Фурацилин» и аптечная ромашка. Важно помнить, что при появлении боли в зубах необходимо обратиться к стоматологу.
Читайте также:

