Грануляционная ткань при пародонтите
Опубликовано: 26.04.2024
Патология тканей пародонта сопровождается образованием пространства между корнем зуба и прилегающей десной, так как идет постоянный процесс разрушения костной ткани. В таком костном пародонтальном кармане скапливаются болезнетворные микроорганизмы, откладывается зубодесневой камень и разрастается грануляционная ткань, что создает условия для постоянного воспаления в костной ткани. Процедура очистки, кюретаж пародонтального кармана, составляет обязательную часть комплексного лечения. В пародонтологии такая процедура может проводиться открытым и закрытым способом.
При открытом кюретаже участок десны разрезается и отслаивается. Это дает возможность произвести более тщательную очистку корня зуба от грануляций. После завершения процедуры карманы заполняются препаратами, способствующими регенерации близлежащих тканей, рана ушивается и накладывается специальная пародонтологическая повязка. Открытый кюретаж проводится, если глубина пародонтальных карманов превышает 6мм. Судя из описания, речь идет о достаточно серьезном хирургическом вмешательстве, нуждающемся в длительном восстановительном процессе.

Что такое закрытый кюретаж — это процедура хорошо знакома врачам пародонтологам. Когда глубина пародонтальных карманов не превышает 5мм, десна не отслаивается и остается на месте. Это более щадящая процедура, ноу нее есть существенный недостаток. Она проводится вслепую и без визуального контроля нельзя провести тщательное удаление грануляций и полировку корня.
Однако проведение закрытого кюретажа диодным лазером, методом выпаривания, не оставляет грануляциям никаких шансов и карман становится идеально чистым и стерильным. А полировку корня при необходимости можно провести на аппарате вектор.
Лазерный кюретаж пародонтальных карманов.
Лазерный кюретаж пародонтальных карманов –самая современная технология, гарантирующая максимально эффективный результат проводимого лечения, позволяющая вывести медицинскую помощь пациентам при заболеваниях пародонта на качественно иной уровень. Основным инструментом воздействия в этом случае выступает диодный лазер. При его использовании исключается риск инфицирования, развития кровотечения, а также отсутствует вопрос, какой вид анестезии лучше использовать: процедура сопровождается комфортными ощущениями.

Применение лазера отличается низкой травматичностью для тканей десны, оказывает мощное антибактериальное действие и противовоспалительное действие, обеспечивает полную ликвидацию патогенных микроорганизмов и грануляций в зубодесневом кармане. Кроме того, благодаря биостимулирующим свойствам лазера, повышается местный иммунитет, ускоряются заживление и восстановительные процессы в тканях десны. Лазер помогает эффективно бороться с патогенной микрофлорой и уже после первой процедуры дает ощутимый результат. В зависимости от тяжести заболевания, процедура может быть проведена в области 1-ого зуба или нескольких зубов, или всей челюсти.
ВАЖНО: Использование диодного лазера позволяет полностью отказаться от процедур открытого и закрытого кюретажа.
Методика.
Техника выполнения закрытого кюретажа пародонтальных карманов классическим методом предполагает их очищение с помощью специального хирургического инструмента кюреты. Лечение с помощью лазера даст не только более выраженный результат, но и будет проведено максимально щадящим образом. Деконтаминация, то есть процесс уничтожения микроорганизмов и грануляционной ткани в этом случае осуществляется путем выпаривания.

Поэтапно ход процедуры выглядит так:
- Пациент и врач надевают защитные очки;
- С помощью специального зонда устанавливается глубина кармана, оценивается его состояние;
- На дно пародонтального кармана вводится наконечник прибора;
- Держа инструмент параллельно поверхности корня, врач с
- овершает им горизонтальные и вертикальные движения, обрабатывая всю поверхность эпителия и соединительных тканей, периодически вытирая прилипшие к наконечнику некротизированные участки. Если пациент ощущает дискомфорт, операционное поле можно остудить с помощью холодного воздуха, уменьшить уровень мощности или ускорить движение оптоволокна. Процедура выпаривания грануляций в кармане проводится до появления легкого непрекращающегося кровотечения. Необходимое для лечения время зависит от обширности и серьезности патологии.
ВАЖНО: Лечение кровоточивости десен лазером имеет массу преимуществ по сравнению с классическим кюретажем. Без боли, непродолжительно по времени, для любой глубины поражения тканей, эффективное удаление всех инфицированных тканей и быстрое восстановление после процедуры.
Показания и противопоказания.

Глубина пародонтального кармана в норме не превышает 3 мм. Показанием к классическому кюретажу является пародонтит легкой, средней степени и тяжелой степени, когда глубина поражения составляет от 5 до 11 мм. Факторами, свидетельствующими о необходимости проведения такой процедуры, выступают также:
- Кровоточивость и воспаление десен.
- Неприятный запах изо рта, гноетечение.
- Ухудшение эстетики десны.
- Подвижность зубов.
Кюретаж пародонтальных карманов – важная процедура не только при решении стоматологических проблем, но и для здоровья в целом, ведь наличие воспалительного процесса в полости рта способствует снижению сопротивляемости организма. При таких ситуациях существует опасение, развития осложнений в виде абсцессов в надкостнице.
Противопоказания к проведению кюретажа:
- острые воспалительные процессы, пародонтальные абсцессы, обильное гноетечение из зубодесневых карманов.
ВАЖНО: При лазерном лечении противопоказания для кюретажа отсутствуют.
Реабилитация.
После завершения закрытого кюретажа механическим способом в проведении особых реабилитационных мероприятий необходимость отсутствует. Достаточно в первые несколько часов отказаться от употребления пищи, следующие 2-3 дня отдать предпочтение блюдам умеренной температуры и мягкой консистенции. Проводить полоскание полости рта следует лишь в том случае, если такие назначения сделаны врачом.
Первое время после проведения закрытого классического кюретажа пациент может ощущать повышенную чувствительность зубов к горячей и холодной пище. Такие проявления носят временный характер и не нуждаются в дополнительном использовании лекарственных средств. Спустя несколько дней симптоматика самостоятельно регрессирует.
После проведении кюретажа с помощью диодного лазера нет никаких ограничительных мер и неприятных ощущений. Наши пациенты по достоинству оценили безболезненный характер вмешательства, быстрый период заживления раневой поверхности. Болезненность при жевании, а также кровоточивость десен значительно снижаются и уже после первой процедуры дает ощутимый результат.
Стоимость услуги.
Цена на кюретаж пародонтального кармана зависит от выбранной тактики, используемого оборудования. Лазерное лечение десен обходится несколько дороже, чем стоимость процедуры без использования данной технологии.

На формирование цены влияет необходимость в дорогостоящем оснащении, его установка и сервис, а также обучение специалистов для работы с высокотехнологичным оборудованием. Однако, чтобы более полно оценить все затраты, необходимо учесть те преимущества, которые предоставляет методика. Специалисты едины во мнении, что лазерное лечение десен - одно из наиболее перспективных направлений, и затраты вполне себя оправдывают. В Москве лазерное лечение десен на самом высоком уровне можно осуществить в клинике «ДантистЪ», находящейся по адресу – Архангельский переулок дом 7.
Применение лазера и аппарата "Вектор", полностью исключает антибактериальную терапию при лечении десен. Бактерицидный эффект лазерного излучения и антисептическая суспензия «Вектор» вытеснили препараты от воспаления, применяемые раннее при лечении пародонтита, и позволяют достичь полнейшего выздоровления не только при начальных стадиях пародонтита в кратчайшие сроки. В стоматологической клинике "ДантистЪ" у метро Чистые пруды, Вы получите квалифицированную помощь.
| Закрытый кюретаж пародантальных карманов в области 1-го зуба легкая степень | 850 a |
| Безоперационный метод лечения "Вектор" 1 зуб (лег.ст.) | 1200 a |
| Безоперационный метод лечения "Вектор" 1 зуб (тяж.ст.) | 2000 a |
| "Вектор" терапия 1 импланта | 2300 a |
| Гигиенический уход "Вектор" после имплантации (один имплант) | 2300 a |
| Безоперационный метод лечения "Вектор" 1 зуб (сред. ст.) | 1700 a |
| Гингивэктомия в области 1 зуба с использованием диодного лазера | 3200 a |
| Закрытие рецессии латерально или коронарно смещенным лоскутом | 15800 a |
Усовершенствованное оборудование, использование местных анестетиков и современные методики позволяют в настоящее время комфортно проводить пародонтологическое лечение. Эффективные лекарственные средства (хотя часто в них нет необходимости) облегчают течение послеоперационного периода. Как и все другие аспекты пародонтологического лечения, будет принято во внимание обеспечение Вашего комфорта во время и после лечения.
В зависимости от стадии заболевания десен, процедура назначается индивидуально. При легкой степени пародонтита,достаточно проводить один раз в год. При средник и тяжелых формах, иногда и два раза в год.
Нет, "Вектор" терапия существует достаточно давно. В клинике "ДантистЪ" мы используем его уже 17 лет. Просто стоимость аппарата достаточна велика и его позволить может не каждая стоматологическая клиника.
Стоимость пародонтологического лечения зависит от вида, объема и количества процедур. После того, как пародонтолог обследует Вас и назначит необходимое лечение, он определит стоимость лечения. При обдумывании инвестиции в собственное здоровье, принимайте во внимание, что стоимость лечения болезней десен несоизмеримо меньше и лучше для Вашего здоровья, чем восстановление зуба, потерянного в результате отсутствия лечения заболеваний пародонта(протезирование или имплантация с последующим протезированием).
Пародонтологическое лечение – это инвестиция в Ваше здоровье! Лечение патологии пародонта поможет вам обеспечить здоровье органов полости рта и предотвратить потерю зубов. Фактически, при адекватном лечении, хорошей личной гигиене и регулярных визитах к стоматологу, большая часть пациентов может сохранить естественные зубы на всю жизнь!
Терапевт и пародонтолог должны работать вместе, как члены одной команды. Очень часто причиной дискомфорта, (например, застревает пища между правильно поставленными пломбами), являются глубокие костные карманы и без пародонтолога здесь не обойтись. И терапевт и пародонтолог объединяют свой опыт для выработки оптимального плана лечения и информируют друг друга о состоянии Вашего здоровья.
В виду разнообразия клинических проявлений заболеваний пародонта лечение требует строгой индивидуальности в выборе методов и средств. Правильно поставленный диагноз, выбор методики лечения гарантируют на длительное время стабилизацию процессов в пародонте.И не забывайте, что наиболее важным членом команды являетесь Вы. Ваша заинтересованность, участие и ответственность – основа успеха Вашего лечения.
Мембрана представляет собой нечто вроде заплатки, которая подсаживается под десну для закрытия дефекта костной ткани. Принцип данной методики построен на способности мембраны стимулировать процесс размножения клеток тканей, что дает возможность эффективно восстанавливать структуру пародонта. Резорбируемые мембраны рассасываются самостоятельно, таким образом, при их применении необходима лишь одна операция — для установки.
Повторные обследования и отзывы пациентов красноречиво говорят об очень хороших результатах лоскутных операций. После хирургического вмешательства лечащий врач назначает необходимые процедуры и препараты, призванные воспрепятствовать возникновению воспалительных процессов. При соблюдении всех рекомендаций положительный эффект от операции сохранится достаточно долго.
Стоматологические манипуляции с использованием лазера требуют обязательного применения средств защиты зрения, поэтому и врач, и пациент, должны надеть специальные затемненные очки.
Необходимо удалять зубные наложения два раза в год, ультразвук вреда не принесет.
Решить проблему с деснами, а потом только начинать протезирование. Не выявив и не устранив причину пародонтита, любое протезирование будет недолговечным.
Установка имплантатов при пародонтите возможна, иногда даже это позволяет приостановить рассасывание кости.
Лечение пародонтита зачастую нуждается в использовании хирургических методов (особенно на поздней стадии болезни). Лечение лазером дает быстрый и хороший результат. При помощи лазерного луча производится полная стерилизация пародонтальных карманов. После уничтожения патогенной микрофлоры, которая и является одной из причин воспаления, пациенты сразу замечают улучшения: почти перестают кровоточить десны, из пародонтальных карманов выделяется меньше гноя и сукровицы, ослабевают болевые ощущения во время приема пищи.
При помощи лазерного луча производится полная стерилизация пародонтальных карманов. После уничтожения патогенной микрофлоры, которая и является одной из причин воспаления, пациенты сразу замечают улучшения: почти перестают кровоточить десны, из пародонтальных карманов выделяется меньше гноя и сукровицы, ослабевают болевые ощущения во время приема пищи.
Шинирование не является показанием к депульпированию зубов. Оголение корней зубов имеет место при пародонтите, зачастую ведет к повышенной чувствительности зубов. Если болевые ощущения выражены, а консервативные мероприятия неэффективны, то принимают решение об удалении нервов этих зубов.
Аппарат «Вектор» — прибор, используемый в стоматологии для лечения болезней дёсен: пародонтит, гингивит,пародонтоз. Применение аппарата Вектор позволяет решить данные проблемы
Главная особенность аппарата "Вектор",что он позволяет проникнуть в пародонтальные карманы на глубину до 11 мм и позволяет избежать неприятного хирургического вмешательства.
При ультразвуковой чистке можно очистить пародонтальный карман на глубину не более 5 мм.
Довольно часто лечение аппаратом Вектор проводится без анестезии, хотя иногда возможно проведение местного обезболивания.
Процедура "Вектор" незаменима при уходе за имплантами! Вокруг импланта, как и вокруг корня обычного зуба образуется микробная биопленка, которая со временем может привести к воспалению тканей вокруг импланта.
Аппарат "Вектор" в своей комплектации имеет специальную насадку для обработки имплантов, которая очень деликатно, очистит тело импланта от микробной биопленки.
Гранулирующий периодонтит – это разновидность хронического периодонтита. Для нее характерно образование в периодонте разрастаний, которые со временем разрушают ткани. Из-за этого гранулирующий хронический периодонтит – одна из самых тяжелых форм периодонтита.
Причины гранулирующего периодонтита
- Основная причина гранулирующего периодонтита – это инфекция, которая проникает в ткани периодонта через верхушечное отверстие в корневом канале. Обычно это происходит из-за пульпита или кариеса;
- Иногда хронический гранулирующий периодонтит – это причины острого апикального периодонтита;
- Гранулирующий периодонтит также может быть вызван травмой зуба – вывихом, ушибом или переломом;
- Нередко гранулирующий периодонтит оказывается вызван неправильным стоматологическим лечением – некачественной пломбой, плохо подобранной искусственной зубной коронкой или лечением корневых каналов;
- Если при лечении каналов зуба использовались агрессивные лекарственные препараты, это также может стать причиной гранулирующего периодонтита;
- Плохая гигиена полости рта, сахарный диабет, хронические патологии внутренних органов и большое количество зубного налета – все эти факторы увеличивают вероятность развития хронического гранулирующего периодонтита.
Течение гранулирующего периодонтита
При данной форме периодонтита в околоверхушечной области периодонта развивается хроническая воспалительная инфильтрация, а вокруг нее разрастается грануляционная ткань и петрификатами и дентиклями. Все эти процессы сопровождаются разрушением компактного вещества кости и надкостницы, резорбцией стенок альвеолы, гибелью одонтобластов.
Одновременно с этим рассасывается цемент корня, а дентин замещается остеодентином. Если грануляция распространяется на мягкие ткани, то формируются десневые свищи и околочелюстные абсцессы, из которых выделяется гной. Также могут образовываться одонтогенные гранулемы.
Если микроорганизмы и их продукты жизнедеятельности из очага воспаления попадают в кровь, то могут возникнуть поражения внутренних органов.
Симптомы гранулирующего периодонтита
Гранулирующий периодонтит принято считать наиболее активной из форм хронического периодонтита. Если другие хронические периодонтиты могут протекать почти бессимптомно, то для гранулирующего периодонтита характерны несильные болевые ощущения в зубе, особенно при простукивании и надкусывании. Также иногда на десне может появляться гнойный свищ. Если гной удалить, то боль спадает, и заболевание снова начинает течь практически бессимптомно.
Чтобы вовремя заняться лечением гранулирующего периодонтита, очень важно суметь определить его основные симптомы:
- Тупые боли в десне, никак не связанные с какими-либо внешними раздражителями. Боль может усиливаться, а иногда пропадает совсем;
- Боли в зубе при употреблении холодной пищи или просто при жевании;
- Периодические гнойные выделения и свищи на десне рядом с больным зубом;
- Увеличенные лимфоузлы с той стороны, на которой находится больной зуб;
- Плохое самочувствие, связанное с непрерывной интоксикацией организма.
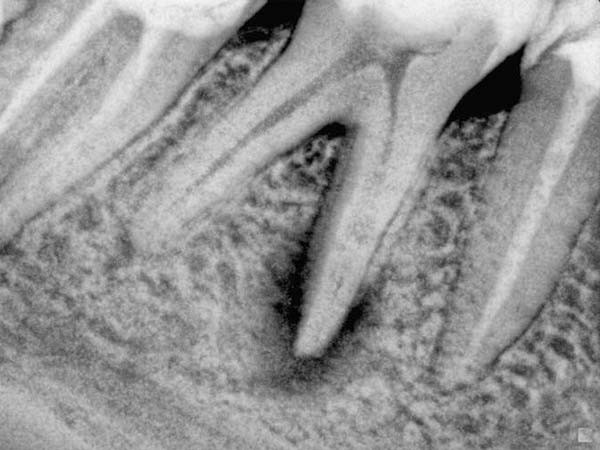
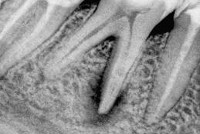
Чтобы убедиться в том, что у пациента действительно гранулирующий периодонтит, обычно применяется метод рентгенологического исследования – при гранулирующем периодонтите на снимке сразу заметна резорбция верхушки корня зуба или деструктивные изменения стенок альвеолы.
Лечение гранулирующего периодонтита
Не смотря на сложность заболевания, гранулирующий периодонтит достаточно просто лечится при помощи современных методов. Важно только отметить, что чем раньше пациент обратиться к врачу и чем раньше начнется лечение, тем проще будет избавиться от заболевания навсегда.
Главное в лечение гранулирующего хронического периодонтита – это устранить очаг инфекции. Первым делом врач проводит осмотр, а затем очищает кариозную полость, вскрывает пульпу и расширяет каналы, чтобы облегчить отток гнойного содержимого. Важно тщательно очистить корни зуба от бактерий с помощью ультразвука и медикаментов.
После всех этих процедур в корень зуба вводятся средства, которые способствуют ускорению восстановления костной ткани. И на заключительном этапе врач пломбирует корневые каналы, а затем и полость зуба.
Прогноз и профилактика гранулирующего периодонтита
Качественное и главное своевременное лечение этого заболевания позволяет сохранить функциональность зуба, однако не восстанавливает периодонт до изначального состояния, то есть зуб остается «мертвым». Кроме того, если заболевание находится на запущенной стадии, то процессы в периодонте часто становятся необратимыми, и поврежденный зуб приходится удалять целиком.
Если поврежденным зубом не заниматься, то хронический гранулирующий периодонтит будет протекать практически бессимптомно, однако периодические обострения (свищи, периостит, синусит, гнойные осложнения) будут доставлять ощутимый дискомфорт и часто требовать хирургического вмешательства.
Для профилактики хронического гранулирующего периодонтита необходимо:
- Тщательно ухаживать за полостью рта;
- Регулярно посещать стоматолога;
- Своевременно лечить кариесы и пульпиты.
Гранулирующий периодонтит – хроническое воспаление в периодонте, протекающее с образованием грануляционной ткани. Клиника гранулирующего периодонтита характеризуется болезненностью при надкусывании, жевании, термическом воздействии; подвижностью пораженного зуба, гиперемией и отеком десны, образованием свищей с гнойными выделениями. Гранулирующий периодонтит диагностируется с помощью клинического обследования (осмотра, зондирования, перкуссии, пальпации), рентгенографии зуба, электроодонтодиагностики. Лечение гранулирующего периодонтита может быть терапевтическим (эндодонтическим) или хирургическим (гемисекция, ампутация или резекция верхушки корня зуба, удаление зуба).
- Причины гранулирующего периодонтита
- Симптомы гранулирующего периодонтита
- Диагностика гранулирующего периодонтита
- Лечение гранулирующего периодонтита
- Прогноз и профилактика гранулирующего периодонтита
- Цены на лечение
Общие сведения
Гранулирующий периодонтит - форма хронического периодонтита, характеризующаяся разрастанием грануляционной ткани в области верхушки корня зуба и резорбцией костной ткани. В структуре заболеваемости в терапевтической стоматологии периодонтит занимает 3-е место после кариеса и пульпита. Хронический периодонтит (фиброзный, гранулирующий и гранулематозный) рассматривается как осложненный кариес; при этом его деструктивные формы (гранулирующий и гранулематозный периодонтит) являются основными причинами удаления зубов. По данным обращений к стоматологам, на фиброзный периодонтит приходится 41% случаев; гранулематозный - 25%, а наиболее агрессивный гранулирующий периодонтит - 34%.

Причины гранулирующего периодонтита
Основной причиной, приводящей к гранулирующему периодонтиту, служит инфекция, проникающая в периодонт через верхушечное отверстие корневого канала вследствие осложненного течения глубокого кариеса и пульпита. В ряде случаев хронический гранулирующий периодонтит может являться исходом острого апикального периодонтита, травмы зуба (вывиха, ушиба, перелома корня, завышения прикуса пломбой или неправильно подобранной искусственной коронкой, травматичного эндодонтического лечения). Развитие гранулирующего периодонтита может быть связано с использованием или передозировкой при лечении зубных каналов агрессивных лекарственных препаратов (мышьяковистой или резорцин-формалиновой пасты и др.).
К числу факторов, предрасполагающих к возникновению гранулирующего периодонтита, относятся неудовлетворительная гигиена полости рта, скопление зубной налета, неправильный прикус, хроническая патология внутренних органов, сахарный диабет и др.
Среди видового состава патогенной микрофлоры, вызывающей воспаление верхушечного периодонта, преобладают стрептококки, стафилококки, дрожжеподобные грибки, актиномицеты, аэробная и анаэробная полиинфекция.
При гранулирующем периодонтите на фоне хронической воспалительной инфильтрации в околоверхушечной области разрастается грануляционная ткань с участками обызвествления (дентиклями и петрификатами). Этот процесс сопровождается гибелью одонтобластов, резорбцией костных стенок альвеолы, разрушением надкостницы и компактного вещества кости. Одновременно происходит лакунарное рассасывание цемента корня и дентина, который замещается остеодентином. В случае распространения воспаления и грануляций на мягкие ткани могут формироваться околочелюстные абсцессы, десневые свищи, через которые отделяется гнойное содержимое; одонтогенные гранулемы (подслизистые, поднадкостничные, подкожные). При попадании микроорганизмов и продуктов их жизнедеятельности из очага одонтогенной инфекции в кровь развивается сенсибилизация организма, возникают вторичные поражения внутренних органов (гломерулонефрит, кардиты, артриты и др.).
Симптомы гранулирующего периодонтита
Течение хронического гранулирующего периодонтита динамичное, с периодами обострений и непродолжительных ремиссий.
Обострение гранулирующего периодонтита характеризуется периодически возникающими болевыми ощущениями в области пораженного зуба. Зубная боль возникает приступообразно, усиливается при механическом (надкусывании, жевании) или термическом воздействии. При осмотре определяется локальная припухлость, гиперемия и пастозность десны, незначительная подвижность зуба; в проекции корня прощупывается болезненный инфильтрат. Отмечается увеличение и слабая болезненность подподбородочных и поднижнечелюстных лимфатических узлов на стороне больного зуба.
На высоте обострения гранулирующего периодонтита на месте инфильтрата образуется свищ, из которого выделяется серозное или гнойное содержимое, а вокруг устья разрастается грануляционная ткань. Свищевой ход может открываться не только на слизистой оболочке полости рта, но и на лице или шее, напоминая клиническую картину подкожного актиномикоза. Отток гноя приводит к стиханию боли и переходу гранулирующего периодонтита в хроническое бессимптомное течение. В период ремиссии возможны болезненные ощущения при приеме горячей пищи или попадании кусочков пищи в кариозную полость.
Осложнениями гранулирующего периодонтита может служить формирование свища, зубной гранулемы, челюстной кисты, абсцесса или флегмоны окружающих мягких тканей, развитие периостита и остеомиелита челюсти, одонтогенного гайморита, сепсиса.
Диагностика гранулирующего периодонтита
При стоматологическом осмотре обычно обнаруживается сильно разрушенный, измененный в цвете причинный зуб; кариозная полость, сообщающаяся с полостью зуба; иногда больной зуб имеет обширную пломбу или искусственную коронку. Болевая реакция на зондирование кариозной полости отсутствует; перкуссия зуба незначительно болезненна. При нажатии зондом на гиперемированную слизистую десна резко бледнеет, на ней образуется углубление, которое сохраняется в течение некоторого времени (симптом вазопареза).
Электроодонтодиагностика при гранулирующем периодонтите выявляет увеличение порога возбудимости пульпы до 100 мкА и более. Рентгенография зуба свидетельствует о деструкции челюстной кости, а также дентина или цемента в области верхушки корня.
При хроническом гранулирующем периодонтите требуется проведение дифференциальной диагностики с фиброзным и гранулематозным периодонтитом, хроническим пульпитом, околокорневой кистой, актиномикозом лица и шеи, остеомиелитом челюстей.
Лечение гранулирующего периодонтита
Современная тактика в отношении хронического гранулирующего периодонтита предполагает приоритет зубосохраняющих методов лечения.
Комплексное лечение гранулирующего периодонтита проводится в несколько этапов. В первое посещение стоматолог осуществляет раскрытие полости зуба, механическую и медикаментозную обработку корневых каналов (либо дезобтурацию - распломбировку ранее запломбированных корневых каналов), наложение антисептических препаратов, постановку временной пломбы. Во время второго посещения производится промывание, санация и временное пломбирование корневого канала лечебной пастой. В третье посещение при отсутствии жалоб после повторной механической и медикаментозной обработки каналов выполняется постоянное пломбирование корневых каналов гуттаперчевыми штифтами, установка внутриканального штифта и восстановление коронковой части зуба.
В некоторых случаях для удаления грануляционных тканей из очага воспаления возникает необходимость в проведении резекции верхушки корня зуба, ампутации корня, гранулэктомии, цистэктомии, гемисекции зуба. При невозможности проведения терапевтического или консервативно-хирургического лечения прибегают к экстракции зуба.
Прогноз и профилактика гранулирующего периодонтита
Своевременное и качественное лечение гранулирующего периодонтита, хоть и не позволяет восстановить периодонт до исходного состояния, однако дает возможность сохранить зуб как функциональную единицу. При необратимых процессах в периодонте пораженный зуб подлежит удалению.
В отсутствии лечения гранулирующий периодонтит протекает с периодическими обострениями, образованием свищей, гнойными осложнениями (периоститом, синуситом, остеомиелитом и др.), требующими хирургического вмешательства.
Мерами профилактики хронического гранулирующего периодонтита служат тщательный уход за полостью рта, регулярные визиты к стоматологу, своевременное обращение к специалисту для комплексного лечения кариеса и пульпита.
Хирургическое лечение пародонтита является одной из частей объемного и иногда длительного процесса выздоровления пациента. Данный метод является эффективным, но в то же время сложным, требует от врача должной квалификации и практического опыта. Перед данным этапом обязательно выполняется профессиональная чистка полости рта и назначается противовоспалительная терапия. После этого применяется один из видов оперативного лечения.
Закрытый кюретаж пародонтальных карманов
Закрытый кюретаж или выскабливание – это одна из немногих методик лечения пародонтита, которая позволяет устранить грануляции и различные виды зубных отложений из пародонтальных карманов. Однако ввиду отсутствия визуального контроля, врач далеко не всегда может в полном объеме устранить данные проблемы, что снижает эффективность данного способа. Именно поэтому его применяют при небольшой глубине пародонтальных карманов, которая характерна для самых ранних стадий течения заболевания. При более объемном поражении методика позволяет лишь на некоторое время способна улучшить состояние здоровья пациента, но рано или поздно пародонтит начнет рецидивировать, что потребует повторного лечения.
Среди преимуществ такого вида хирургического лечения можно отметить:
- Хороший эстетический результат.
- Быстрое восстановление десны.
- Малая кровопотеря.
Ввиду описанных выше особенностей, закрытый кюретаж применяется не всегда.
Открытый кюретаж пародонтальных карманов
Данная разновидность операции лишена недостатков предыдущего метода. Хороший обзор проблемной области позволяет врачу удалить всю грануляционную ткань и предупредить тем самым дальнейшее прогрессирование заболевания. Открытый кюретаж проводится под местным обезболиванием и проходит в несколько этапов:
- Хирург выполняет разрез десны в проекции шейки зуба.
- Отслаивается определенный участок слизистой оболочки.
- Устраняются грануляции и отложения в пародонтальных карманах.
- При необходимости выполняется пластика костных дефектов.
- Лоскут сшивается, операционное поле обрабатывается и защищается асептической повязкой.
Ввиду большой травматичности мягких тканей, за одну операцию можно обработать ограниченный участок десны, как правило, на протяжении до 8 зубов. После заживления раны проводятся повторные вмешательства.
Зачем нужен кюретаж
Процесс развития пародонтита является медленным и проходит в определенной последовательности. Сначала ввиду плохой гигиены ротовой полости начинается активное размножение микроорганизмов, которые в процессе своей жизнедеятельности выделяют большое число токсинов. Эти токсины оказывают негативное влияние на десны и вызывают их воспаление.
Если пациент на данном этапе не обращается за медицинской помощью, то воспаление постепенно приводит к отслаиванию десны от зуба и образованию пародонтальных карманов. В эти карманы попадают остатки пищи, мягкие зубные отложения, которые со временем минерализуются и становятся твердыми. Создаются идеальные условия для размножения микроорганизмов, которые воздействуют не только на десны, но и на костные структуры. В результате образуется грануляционная ткань, способствующая быстрому разрушению кости и расшатыванию зубов. Если ее полностью не убрать, то пародонтит будет прогрессировать дальше, приводя к более тяжелым последствиям. Для того, чтобы эффективно очистить пародонтальные карманы от зубного налета, твердых отложений и грануляций применяется кюретаж.
Лоскутная операция при пародонтите
Лоскутная операция показана пациентам с выраженными изменениями пародонта: глубина карманов более 5 мм, активное воспаление и др. Данная методика позволяет не только устранить различные виды отложений и грануляции, но и восстановить межзубные дефекты и дефекты костной ткани. Для формирования лоскута выполняются точные разрезы в определенном направлении:
- Горизонтальные разрезы проводятся всегда. Они могут проходить как внутри десневой борозды, так и параллельно краю десны.
- Вертикальные разрезы позволяют расширить операционное поле, но приводят к формированию рубцовых изменений десны, поэтому выполняются только при необходимости.
Среди недостатков лоскутной операции отмечается вероятность смещения лоскута и оголения шейки зуба. Данное осложнение ухудшает эстетику полости рта, способствует повышенной чувствительности зубов и развитию кариеса корня зуба.
Костная пластика
При тяжелом течении пародонтита отмечается убыль костной ткани, которая способствует расшатыванию зубов. Для того, чтобы остановить данный процесс, применяется костная пластика. В качестве трансплантата могут применяться собственные ткани пациента, а также искусственные заменители. В первом случае участок кости может забираться из области подбородка, верхнего неба, или нижней челюсти. Так как собственные ткани пациента обладают абсолютной биосовместимостью, то такой метод является наиболее эффективным, но требует при этом двух операций: забора ткани и ее пересадки.
Специальные заменители кости лишены данного недостатка, поэтому костная пластика в таких случаях проводится в один этап. Однако такой метод характеризуется более низким процессом приживаемости тканей, поэтому не всегда с его помощью можно достичь желаемого результата.
Пластика тяжей и уздечек губ
При наличии выраженных тяжей слизистой оболочки существенно повышается риск заболеваний пародонта. Массивные складки, которые фиксируются к десневым сосочкам, при натяжении могут смещать их и приводить к появлению различных проблем. С целью предупреждения таких состояний выполняется пластика тяжей. Обычно методика заключается в иссечении данных складок и последующем ушивании образовавшегося дефекта.
Пластика уздечек губ может проводиться в следующих случаях:
- Выраженная зубная щель между передними резцами.
- Подготовка к ортодонтическому лечению.
- Наличие рецессий десны.
- Перед установкой съемных протезов.
- Неправильное звукопроизношение.
Хирургическое лечение может выполняться различными способами. Если уздечка очень узкая, то ее рассекают поперечно. При наличии широкой уздечки выполняется ее иссечение. Кроме того, отдельные участки могут перемещаться в необходимое положение.
Среди современных методик отмечается лазерная пластика уздечки. Процедура проводится очень быстро, не требует накладывания швов, имеет короткий период восстановления и редко приводит к развитию осложнений.
После пластики тяжей и уздечки губ наступает период реабилитации. Обычно от пациента требуется соблюдение простых правил, которые включают тщательную гигиену полости рта и определенный режим питания. Как правило, на восстановление требуется около недели.
Закрытие рецессий десны
Закрытие рецессий десны осуществляется только хирургическими методами, которые подразумевают перемещение донорских лоскутов в зону рецессии и пластику имеющегося дефекта. Получить трансплантат можно несколькими способами:
- Лоскут на ножке. В данном случае донорской тканью служит рядом расположенный участок слизистой оболочки. Методика применяется при наличии локализованных дефектов.
- Десневой лоскут. Забирается из области десны, при условии, что объем тканей в выбранной зоне достаточен.
- Лоскут с неба. В данном случае донорский фрагмент берут из определенного участка твердого неба
Для закрытия зон рецессий может применяться метод направленной регенерации тканей. В данном случае в качестве донорской ткани применяются специальные мембраны, которые могут быть рассасывающимися и не рассасывающимися. Данные мембраны способствуют миграции клеток из естественных тканей и последующей регенерации поврежденного участка.
Такой метод не требует формирования донорской раны, но подходит не всем пациентам. Для получения успешного результата мембрану необходимо прикрыть слоем слизистой оболочки, которая даст необходимое питание, что не всегда бывает возможно. Кроме того, ввиду длительного процесса формирования новой ткани, необходимо соблюдать определенные правила гигиены полости рта, поэтому такой метод требует активного и добросовестного участия пациента в лечебном процессе.
Пересадка лоскута с неба
Лоскуты для закрытия рецессий обычно забираются с твердого неба. При этом трансплантат может состоять только из соединительной ткани, либо быть эпителизированным. Толщина лоскута зависит от задач и результата, которого необходимо достичь. Прямое закрытие рецессий десны требует толстых лоскутов, а восстановление видимых участков десны проходит с помощью тонких и эпителизированных фрагментов.
Трансплантат обычно отбирается из зоны твердого неба, которая граничит с клыками и премолярами. При этом от края десны необходимо отступить 2 мм. Данные правила позволяют избежать пересечения небной артерии и развития кровотечения. Толщина слизистой оболочки из донорской области не должны быть менее трех миллиметров, поэтому предварительно проводится зондирование. После получения лоскута образованней дефект ушивается
Гранулирующий периодонтит — это хроническая форма воспаления периодонта, характеризующаяся образованием грануляционной ткани. Зачастую это заболевание является продолжением острого периодонтита в случае неполучения врачебной помощи, однако существуют и другие причины.
- Причины гранулирующего периодонтита
- Симптомы гранулирующего периодонтита
- Диагностика гранулирующего периодонтита
- Лечение гранулирующего периодонтита
- Прогноз и профилактика гранулирующего периодонтита
Причины гранулирующего периодонтита
Возбудителем заболевания является инфекция, проникшая в периодонт. Это происходит по следующим причинам:
- глубокий кариес и пульпит;
- нарушение правил при осуществлении эндодонтического лечения (нарушение правил септики и антисептики, неполное пломбирование корневых каналов и др.);
- передозировка или нарушение срока нахождения в канале мышьяковистой, резорцин-формалиновой пасты;
- травмы зуба — перелом, вывих;
- излишняя жевательная нагрузка на зуб в связи с неправильно подобранной конструкцией, коронкой, завышением пломбы.
Предрасполагающими факторами гранулирующего периодонтита служат:
- эндокринные нарушения, сбои работы иммунной системы;
- неправильная гигиена полости рта;
- скопление зубного налета и образование камня;
- дефекты прикуса, аномалии строения зубочелюстной системы.
Симптомы гранулирующего периодонтита
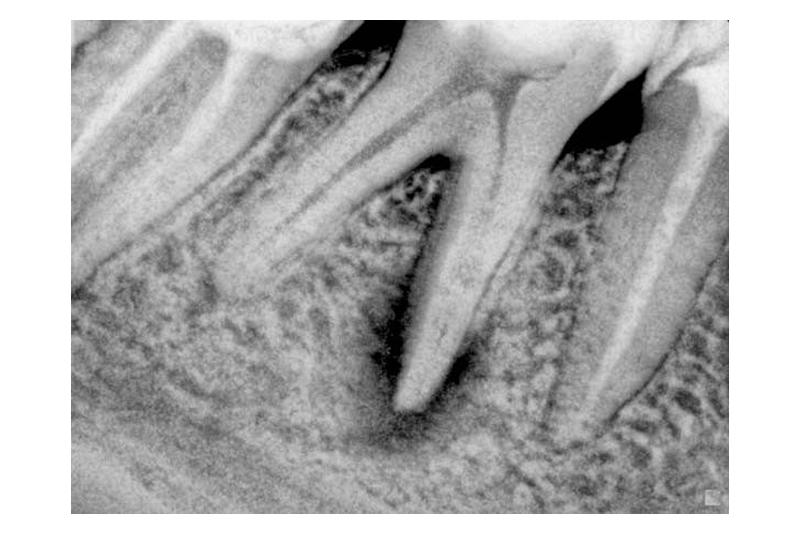
Хронический гранулирующий периодонтит характеризуется следующими симптомами: боль ноющего характера, обостряющаяся при нагрузке на зуб — надавливании, жевании, термическом воздействии; локальный отек и гиперемия десневой ткани, пастозность десны; возможна небольшая подвижность зуба; в проекции корня может прощупываться инфильтрат — на этом месте может быть образован свищ с серозным или гнойным экссудатом.
Другими, менее распространенными симптомами выступают изменение цвета зуба, увеличение и некоторая болезненность при пальпации лимфоузлов (поднижнечелюстных и подподбородочных) со стороны пораженного зуба. Свищевой ход чаще всего открывается в полости рта с вестибулярной стороны, однако может возникнуть на лице и шее, что требует тщательной дифференциальной диагностики с актиномикозом.
Течение заболевания заключается в смене периодов обострения и ремиссии, облегчение чаще всего наступает при оттоке гнойного экссудата. Период ремиссии может быть бессимптомным, однако нередко наблюдается незначительная болезненность при жевании и температурном воздействии, особенно если пораженный зуб имеет еще и кариозную полость. После короткого затишья наступает обострение гранулирующего периодонтита с последующим скоплением гноя и усилением воспалительного процесса.
Диагностика гранулирующего периодонтита
Диагностические мероприятия состоят в использовании следующих методов.
- Опрос, сбор анамнеза, жалобы пациента. Чаще всего врач задает вопрос о том, был ли недавно лечен причинный зуб, а также выясняет другие возможные причины.
- Визуальный, инструментальный осмотр (зондирование, перкуссия). Позволяет оценить состояние тканей, выявить сопутствующие заболевания.
- Рентгенография. Позволяет оценить состояние тканей периодонта, качество запломбированных каналов и т.д. На снимке при гранулирующем периодонтите визуализируется затемнение в области верхушки корня — это свидетельствует о рассасывании естественной ткани и замещении ее на грануляционную.
- Электроодонтодиагностика. Позволяет оценить реакцию зуба на электрическое воздействие, а именно — определить глубину воспалительного процесса по результатам реакции пациента.
Также в обязательном порядке проводится дифференциальная диагностика с такими заболеваниями, как хронический пульпит, другие формы периодонтита (хронические), актиномикоз, остеомиелит челюстей, киста.
Лечение гранулирующего периодонтита
Лечение гранулирующего периодонтита проводится в несколько этапов.
- Местное обезболивание.
- Удаление размягченных тканей при наличии поражения кариесом. Создание доступа к устьям корневых каналов.
- Если пульпа не была ранее удалена, производится депульпация зуба. Если процедура проводилась ранее, осуществляется распломбировка корневых каналов.
- Измерение длины корневых каналов — с помощью специальных инструментов и оценки рентгеновским снимком.
- Инструментальная обработка каналов. Это требуется для расширения и качественного пломбирования каналов в дальнейшем. Во время обработки они промываются растворами антисептиков.
- Введение антибактериального средства. Ватные турунды, пропитанные лекарственным раствором, закладываются в каналы до следующего визита к стоматологу.
- Установка временной пломбы.
Второй визит предполагает при необходимости замену лекарства. По истечении назначенного времени временные пломбы удаляются, врач снова проводит рентгенографию для оценки состояния ткани, после чего проводит промывание антисептиками и пломбирование постоянным материалом — гуттаперчей. В тех случаях, когда коронка зуба существенно разрушена, может понадобиться установка искусственной конструкции.
Наличие большого количества гнойного экссудата также может потребовать дренирование. Оно заключается в установке резиновой или марлевой полосы (дренажа) в рану для предупреждения ее зарастания и улучшения оттока гноя.
Также можно выделить хирургические методы лечения.
- Резекция верхушки корня зуба состоит из следующих этапов:
- обезболивание;
- разрез десны, создание отверстия в костной ткани;
- непосредственно отсечение верхушки корня вместе с грануляционной тканью;
- удаление верхушки и ткани пинцетом, при необходимости закладка синтетической костной ткани (если образованная полость большая по размеру);
- наложение швов.
- Ампутация корня. Процедура осуществляется в многокорневых зубах, проводится аналогично резекции: рассекается и расслаивается десневая ткань, делается отверстие и отсечение корня, затем пространство заполняется остеопластическим материалом, десна ушивается.
- Гемисекция. Представляет собой удаление не только корня, но и коронковой части зуба над ним. Заключается в отделении участка коронки и удалении ее вместе с причинным корнем, в ряде случаев проводится отслойка слизисто-надкостничного лоскута при невозможности удаления обычным способом.
- Межкорневая гранулэктомия. Заключается в отслойке слизисто-надкостничного лоскута и сошлифовывании края межлуночковой перегородки.
- Экстракция зуба. В случае невозможности проведения вышеуказанных методов лечения и вмешательства (например, при сильно разрушенном зубе, наличии других сопутствующих заболеваний, поражении зуба мудрости), а также при появлении необратимых процессов в тканях периодонта показано удаление причинного зуба.
Вторая категория методов лечения предполагает комплексный подход — хирургическое вмешательство и консервативную терапию. Как при консервативном, так и при хирургическом лечении пациенту назначаются дополнительные медикаментозные средства для приема и использования в домашних условиях. К ним относят антибактериальные препараты, антисептические растворы, нестероидные противовоспалительные средства, медикаменты для симптоматической терапии (обезболивания, устранения других признаков болезни).
Прогноз и профилактика гранулирующего периодонтита
Прогноз является чаще всего благоприятным, но только при своевременном получении врачебной помощи. В противном случае возможно возникновение осложнений в виде:
- гранулемы;
- кисты зуба;
- флегмоны окружающих тканей;
- периостита;
- остеомиелита челюсти;
- одонтогенного гайморита (при поражении зубов верхней челюсти);
- подчелюстного лимфаденита (при поражении зубов нижней челюсти);
- сепсиса.
Восстановление тканей периодонта до прежнего состояния может быть невозможно, особенно если заболевание имело длительное течение, однако устранить очаг инфекции, сохранить зуб или его часть представляется возможным. Вероятность эффективности консервативного лечения и полного сохранения зуба намного выше в случае своевременного обращения к стоматологу.
Профилактика гранулирующего периостита заключается, главным образом, в соблюдении следующих правил:
- тщательная, правильная гигиена полости рта. Подбор зубной пасты, щетки с оптимальной степенью жесткости щетины, пользование зубной нитью, ежедневная чистка зубов утром и вечером;
- профилактические визиты к стоматологу. Осмотр врачом и ранняя диагностика возможных заболеваний полости рта, кариеса на стадии пятна на эмали, а также проведение профессиональной чистки зубов дважды в год;
- отказ от вредных привычек как фактора развития заболеваний полости рта: кариеса, пульпита, периодонтита.
Основной профилактической рекомендацией является недопущение развития глубоких форм кариеса и осуществление лечения на ранних стадиях.
Читайте также:

