На десне белая точка болит
Опубликовано: 22.04.2024
Часто протекает бессимптомно, но может «сигнализировать» дискомфортом, доставлять боль при жевании, надкусывании.
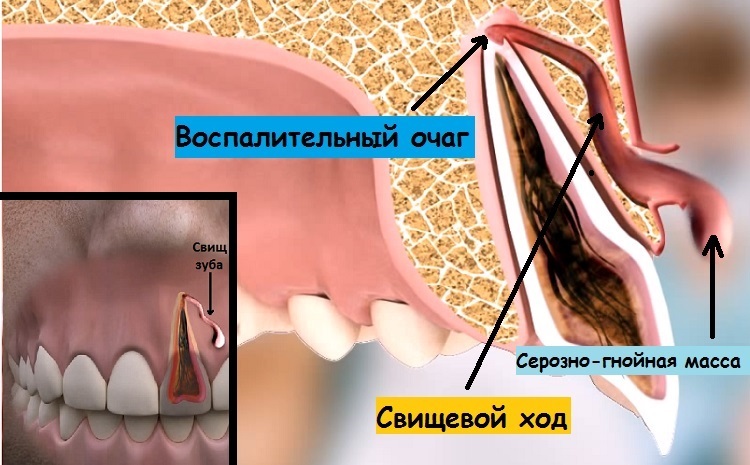
Могут наблюдаться белые выделения — гной — из десны рядом с зубом. Признаком запущенной инфекции служит образование свища — шишка с точкой на десне белого или желтоватого цвета.
Кисты образуются, когда инфекция извне проникает в костно-челюстную ткань.
Причины пятна могут быть разные — врач не заметил кисту, произвел некачественный кюретаж лунки или была занесена инфекция из-за несоблюдения рекомендаций.
Шишка на десне с белыми точками может быть симптомом флюса, абсцесса, гранулемы. Случается, что после удаления остается осколок зуба, который выходит самостоятельно. Ткани зуба — белые, поэтому пациенты могут путать отломок и белый прыщ на десне.
Прожилки коричневого цвета могут возникать как симптом болезни Аддисона, из-за курения (меланоз курильщика), вследствие кариеса.
Синяя точка на десне также может появляться из-за неточно подогнанных протезов или при протезировании конструкциями из металла, который реагирует со слюной. Такие пятна исчезают со временем при коррекции протезов.
После удаления зуба образуется кровяной сгусток, который спустя время становится желтоватым. Это фиброзная ткань, которая по цвету схожа с гноем. Не пытайтесь избавиться от нее полосканием или другими способами — она нужна для нормального заживления ранки.
Если белое содержимое в лунке вызывает сомнение — посетите стоматолога, он наверняка определит возможные осложнения.
Чего не стоит делать?
Если на десне вылезла одиночная белая точка, появилось воспаление со множественными белыми точками, ощущается шишка, прыщик на слизистой — не прибегайте к народным способам лечения.
Также не стоит самостоятельно назначать и принимать антибиотики, выдавливать гной, предпринимать любые шаги, чтобы избавиться от прыщей.
Даже если удастся на время избавиться от симптома — причина, по которой выскочил прыщ на десне над зубом не исчезнет . Возможные последствия самолечения приведут к длительному более дорогостоящему лечению воспалений.
Десну лечат медикаментозно.
Главное условие — соблюдение гигиены полости рта, щадящая диета. Острая, горячая, кислая пища раздражает язвочки, усиливает воспаление.
При нормальном развитии, язвы и белые прыщи около десны пройдут за неделю.
Любая инфекция в ротовой полости на деснах может привести к потере даже здоровых зубов. Образование белых пятен, прыщей нельзя оставлять без внимания - болезнетворные бактерии разносятся кровью по всему организму, «оседают» в жизненно-важных органах, могут стать причиной серьезных болезней.
Существует и обратная ситуация — когда заболевания провоцируют проблемы с зубами. Появляется белое пятно или другие новообразования на десне.
Поэтому чем раньше вы обратитесь к стоматологу за помощью — тем легче определить патологию любого характера и провести необходимое лечение.
Врач стоматолог-ортопед,
хирург-пародонтолог, терапевт
Работаю в стоматологии с 2005 года
Образование:
- Диплом о высшем медицинском образовании ВСВ 1147243 НГУ им. Ярослава Мудрого
- Сертификат о присвоении специальности Стоматология ортопедическая №1178040006812
- Сертификат о присвоении специальности Стоматология хирургическая №1178040008968
- Сертификат о присвоении Стоматология терапевтическая №1178040008093
Специальность:
Врач стоматолог-ортопед, хирург-пародонтолог, терапевт
Курсы повышения квалификации:
- «Современные технологии отбеливания зубов»;
- «Эффективные ручные и машинные технологии в эндодонтии, гарантирующие успех. Как быстро овладеть технологиями и избежать ошибок»
Стоматология ДЕНТУМ м. Полежаевская
Белое пятно на десне – это признак некачественной гигиены полости рта, воспалительных процессов, травм и некоторых заболеваний: кисты, периодонтита, пульпита или стоматита.
Причины появления белых пятен
Белое пятно на десне – это не заболевание, а признак ряда проблем.
Плохая гигиена
В отдельных случаях пятна желтоватого или беловатого цвета на поверхности десен появляются из-за некорректного ухода за ротовой полостью. Чаще всего они являются бактериальным налетом, который не опасен, но нарушает нормальную микрофлору во рту.
Проблема решается регулярной и тщательной чисткой зубов и десенных тканей, полосканием отварами лекарственных растений и экстрактов, водой с содой, использованием вспомогательных средств – зубной нити, антибактериального ополаскивателя для полости рта. Полоскать рот стоит не только после чистки зубов, но и после каждого приема пищи.
Это поможет восстановить нормальную микрофлору во рту и предотвратит появление белых пятен, позволит избежать приема медикаментов и проведения специальных процедур.
Неправильное питание
Частая причина появления белых пятен на деснах – отсутствие сбалансированного питания. Нехватка витаминов, особенно С, может оказывать негативное воздействие на состояние некоторых органов и тканей, в том числе на десны. Это приводит к образованию микротрещин, в которые проникают болезнетворные микробы, вызывающие воспалительный процесс. Нормализация питания поможет укрепить иммунитет и ускорить регенеративные процессы.
Травматизация полости рта
Одна из наименее опасных причин возникновения белых пятен, так как нет внутренней проблемы. При травмах десен не требуется особого лечения, но придется отказаться от слишком твердой, соленой, острой и горячей пищи и напитков, пока не завершится заживление.
Стоматит
Стоматит - это воспалительная патология рта, вызванная реакцией иммунитета на те или иные раздражители. Развитие недуга может быть спровоцировано множеством факторов, поэтому при обнаружении белых пятен на деснах стоматолог должен диагностировать точную причину обострения стоматита. Если симптомы вызваны стоматитом, пациент будет ощущать болезненность, чувство жжения и дискомфорт в зоне их расположения.

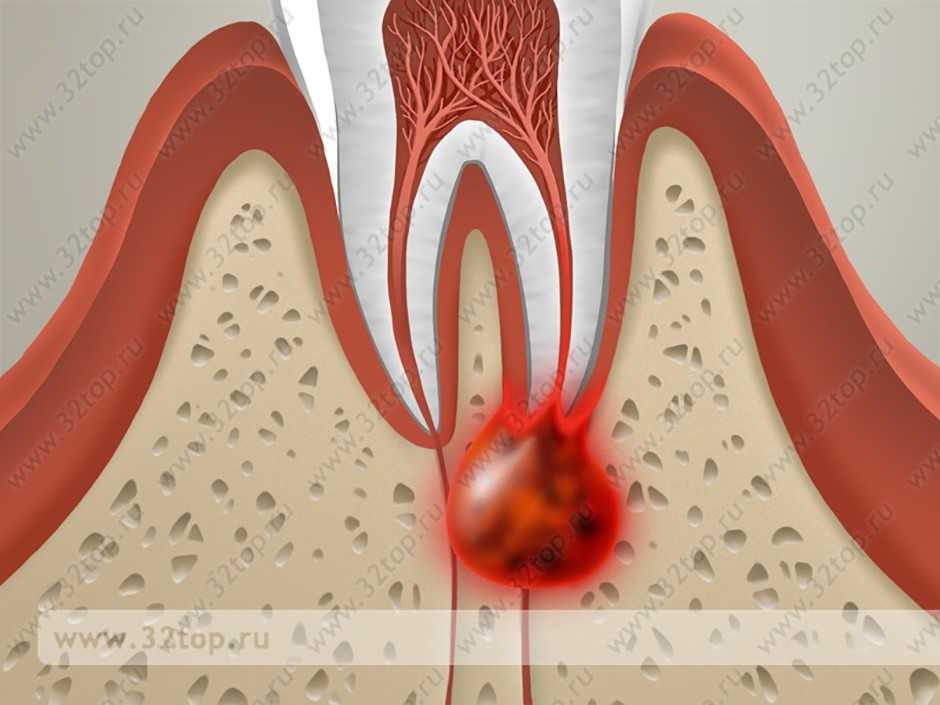
Киста
Киста – это патологическая полость с содержимым образуется по причине развития воспаления в околозубных тканях. К распространенным причинам появления кист относится некачественное пломбирование корневых каналов, отсутствие своевременного лечения кариеса и пульпита.
Герпесная инфекция
Вирус герпеса есть у большинства людей на планете, но в норме он не проявляется и может так никогда и не проявиться за всю жизнь. В группе риска находятся дети от 3 до 5 лет. Герпес рта бывает острой и хронической формы. Обычно он появляется при отсутствии должной гигиены или из-за близкого контакта с носителем вируса. У взрослых пациентов герпес может быть спровоцирован частыми стрессами, простудой, ослаблением иммунной системы, резкими погодными перепадами. Визуально представляет собой россыпь мелких белых пузырьков.
Герпес не является опасным заболеванием и способен самостоятельно проходить без специального лечения. Но данная патология отличается тем, что после однократного появления ее рецидивы будут случаться снова, причем в том же самом месте. Поэтому лучшим вариантом является профилактика, тщательная гигиена, отдых, лечение соответствующими препаратами.
Жировик
Объемное мягкое образование светлого оттенка на десне может быть жировиком. Обычно это доброкачественные липомы, появляющиеся из-за травмы, гормонального дисбаланса или по причине хронических болезней. В группе риска находятся пациенты мужского пола. Жировые клетки липомы находятся в фиброзной капсуле. Жировик может расти, но медленными темпами.
Боли жировик не вызывает, но создает эстетический и физиологический дискомфорт, поэтому он показан для удаления при помощи лазера или хирургических методик. Жировики редко трансформируются в злокачественные новообразования, но при рецидиве жировика на том же месте необходимо провести биопсию, чтобы исключить его злокачественность.
Молочница
Молочница - грибковое заболевание может возникать в любом возрасте. Грибки рода Candida, провоцирующие появление молочницы, имеются в организме человека. Если их количество находится в пределах нормы, отсутствуют любые признаки кандидоза, но любой сбой в работе иммунной системы вызывает их размножение, из-за чего возможно появление белого налета.
Свищ при пародонтите
При свищах в первую очередь поражаются десенные ткани. Воспалительный процесс приводит к раздражению слизистой и нарушению ее целостности. Между зубом и зубным карман образуются пустоты, в которых скапливается бактериальный налет. Постепенно накапливаясь, гной начинает давить на ткани в поисках выхода, и формируется специфический канал – свищ. Он представлен болезненной бляшкой на десне, которая увеличивается и выводит накопленный гной.
ВАЖНО: Свищ также может возникать из-за незавершенного лечения кариеса, при некачественном пломбировании, при осложненном прорезывании зубов мудрости.
Лейкоплакия
Предраковое состояние ротовой полости требует скорейшего начала лечения. Оно характеризуется возникновением на поверхности неба, языка, десен или щек беловато-серых бляшек. В течение нескольких недель болезни они преобразуются в белые твердые уплотнения. Патология часто протекает бессимптомно, но при потреблении горячей или острой еды может возникать жжение.

Белое пятно на десне у ребенка
У детей появление белого пятна на десне связано с развитием таких патологий, как стоматит, узелки Бона, молочница. Стоматит и молочница требуют особого лечения и могут быть опасны и крайне неприятны для малыша, поэтому нужно скорее показать его врачу. Узелки Бона – это небольшие кисты, появляющиеся из-за наличия остаточных тканей слюнных желез.
У грудничков белые пятна на десне – это или неонатальные (прорезающиеся в первый месяц после рождения) зубы, или жемчужины Эпштейна.
Наличие неонатальных зубов требуют тщательного осмотра рта ребенка стоматологом.
Жемчужины Эпштейна – это небные кисты, формирующиеся из эпителия. Они не опасны для здоровья и способны самостоятельно исчезать.
Для профилактики появления белого пятна на десне у ребенка необходимо обеспечить малышу сбалансированное, правильное питание, должную гигиену ротовой полости, укрепление иммунитета и здоровья в целом, защиту от стрессов и травм.

Существует много причин, способных вызывать появление белого налета на деснах. Им подвержены и дети, и взрослые. Белесые десны нельзя рассматривать только как эстетический дефект. В некоторых случаях они являются признаком сложных заболеваний, в том числе, онкологических. Поэтому при появлении белых пятен на деснах нельзя заниматься самолечением или ждать, что проблема пройдет сама. Единственно верное решение – сразу обратиться к врачу.
Почему появляются белые пятна на слизистой
Чаще всего белые пятна на слизистой десен образуются из-за плохой гигиены. В результате неправильной или нерегулярной чистки образуется белый налет на зубах около десен. Он является отличной средой для размножения разнообразной микрофлоры. На слизистую оболочку попадает инфекция, развивается воспаление. Решить проблему в этом случае просто. Обратитесь к врачу для проведения профессиональной чистки зубов, а после этого не забывайте о гигиенических процедурах. Среди других факторов, способных спровоцировать побеление слизистой оболочки десен, можно отметить:
- Недостаток в организме кальция, витаминов, микроэлементов. В этом случае потребуется прием поливитаминных комплексов, которые вам порекомендует врач.
- Термическое или химическое воздействие, например, ожог слизистой оболочки очень горячей пищей или случайное попадание в рот агрессивных веществ. Слизистая оболочка повреждается, ткани некротизируются, образуется белый налет. Для получения адекватного лечения необходимо обратиться к врачу.
- Последствия некорректного лечения. Очень часто встречается после протезирования, когда установленный протез плохо подогнан и травмирует десну. В этом случае появление белых точек на деснах сопровождается болью. Травмирующим фактором может оказаться не только протез, но и некачественная пломба. В любом случае потребуется помощь стоматолога.
Эти причины встречаются часто, но при своевременном обращении к врачу проблема решается достаточно быстро. В некоторых случаях белые десны у взрослого являются симптомом болезней. Появление белых пятен, шариков, белесого налета может свидетельствовать о развитии следующих заболеваний:
- Кандидозный стоматит. На ранних этапах развития болезни появляются отдельные белые точки на десне. Постепенно они разрастаются и слизистая покрывается сплошной белесой пленкой. На начальных развитиях молочница не вызывает дискомфорта, поэтому нередко пациент обращается за помощью после того, как появляются боль, жжение, изъявления на слизистой. Лечение кандидоза не является сложным, но к врачу нужно обращаться при появлении первых признаков, не дожидаясь, пока заболевание распространится на слизистую щек, небо. О запущенном процессе свидетельствуют глубокие язвы, изменение цвета налета с белого на серо-желтый, отечность слизистых. Одной из причин того, что пациенты оттягивают визит к врачу является схожесть симптомов с другими, неопасными патологиями, например, жировиком на десне.
- Афтозный стоматит. При этой разновидности заболевания на слизистой развиваются округлые афты, вызывающие сильный дискомфорт. Они могут формироваться как отдельные очаги, десна в месте их скопления покрывается белым налетом. В некоторых случаях могут развиваться множественные афтозные поражения слизистой оболочки.
- Лейкоплакия. Наиболее подвержены этому заболеванию курильщики и пожилые люди. Дело в том, что под воздействием никотина, зубных протезов эпителий слизистой оболочки ороговевает. В таких местах происходит визуальное изменение десен – белые единичные очаги, изъявления в местах скопления налета. Опасность лейкоплакии в том, что она может легко перетечь в онкологию, если вовремя ее не вылечить.
Пожалуй, самой страшной причиной появления белого налета на деснах является рак. Очень часто он появляется в результате перерождения лейкоплакии. Сначала на слизистой образуется белый налет, который невозможно снять. Сначала пациент не испытывает серьезного дискомфорта, и в это время опухоль начинает прорастать в другие ткани и метастазировать. Со временем появляются сложности с пережевыванием пищи, выпадают зубы. Так как на деснах быстро прогрессирует некротический процесс, изо рта появляется гнилостный запах. Больные жалуются на боль в области носа, ушей, воспаляются лимфоузлы.
Самостоятельно распознать заболевания, приводящие к побелению десен, почти невозможно. К врачу нужно обращаться при появлении первых изменений.
Из этой статьи Вы узнаете:
- о чем говорят белые пятна на деснах,
- почему на слизистой появляется белый налет,
- что нужно делать, если десна побелела.
Статья написана стоматологом со стажем более 19 лет.
Белое пятно на десне – это симптом заболеваний слизистой оболочки полости рта, который чаще всего характерен для такой болезни как лейкоплакия. И это не такое уж и безобидное заболевание (как это может на первый взгляд показаться), имеющее свои последствия и требующее определенной терапии. Согласно Международному классификатору болезней – лейкоплакия отнесена к предраковым заболеваниям полости рта, т.е. в ряде случаев поражение слизистой может озлокачествляться.
Но существует и похожий вариант поражения слизистой оболочки ротовой полости, при котором на деснах, языке, слизистой оболочке щек и неба – может появиться белый налет. В ряде случаев он может легко соскабливаться, но на более поздних стадиях заболевания он, как правило, плотно прикреплен к поверхности слизистой оболочки. Появление такого белого налета на деснах, языке и других участках слизистой полости рта – говорит о развитии кандидоза полости рта.
Симптомы и лечение лейкоплакии –
Лейкоплакия характеризуется тем, что под воздействием различных раздражителей начинает происходить ороговение эпителия слизистой оболочки полости рта. Этот процесс возникает из-за нарушения слущивания эпителия в тех участках слизистой оболочки, которая подвергается воздействию патологических раздражителей. Этими раздражителями могут быть:
- курение,
- острые края кариозных зубов,
- нависающие края пломб,
- неправильный прикус,
- чрезмерное употребление пряностей, очень горящей пищи,
- некачественно изготовленные съемные протезы,
- наличие на зубах искусственных коронок из разных металлов, что порождает возникновение в полости рта гальванических токов.
Белые пятна на десне при лейкоплакии: фото
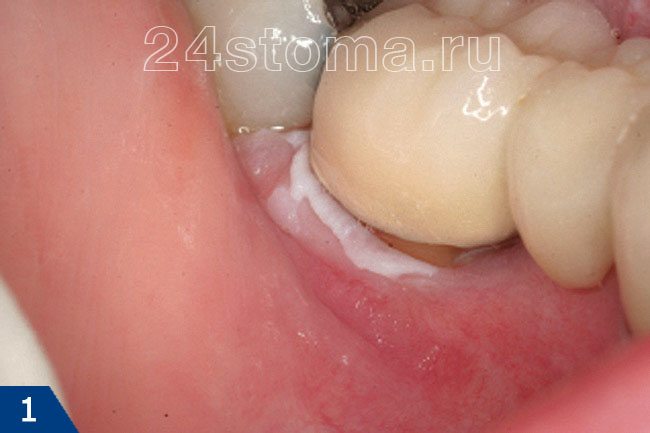
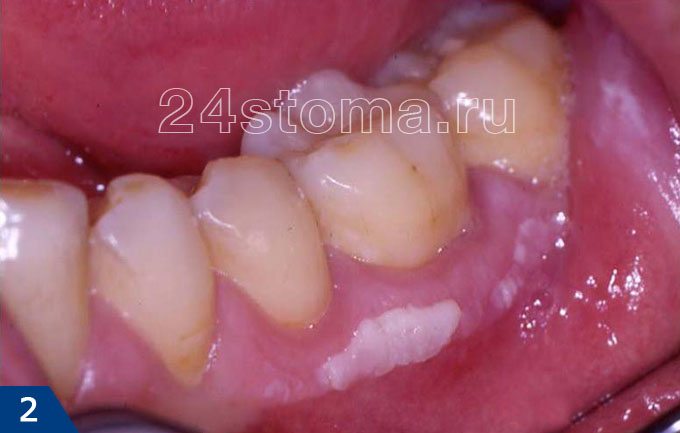
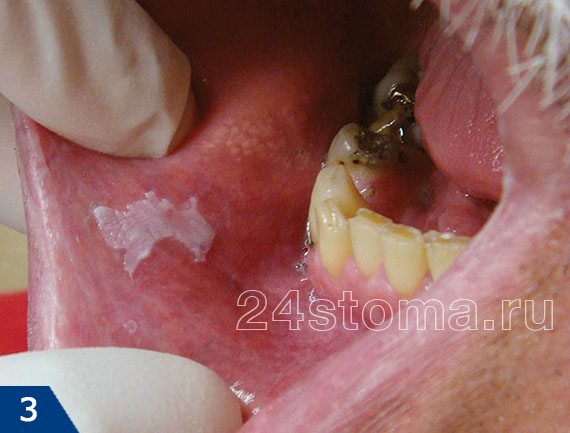
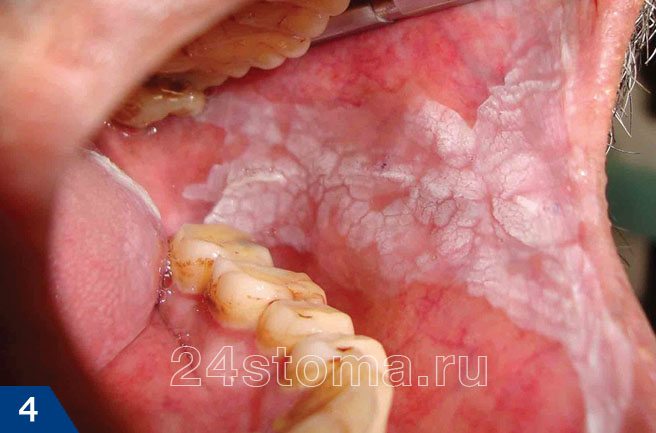
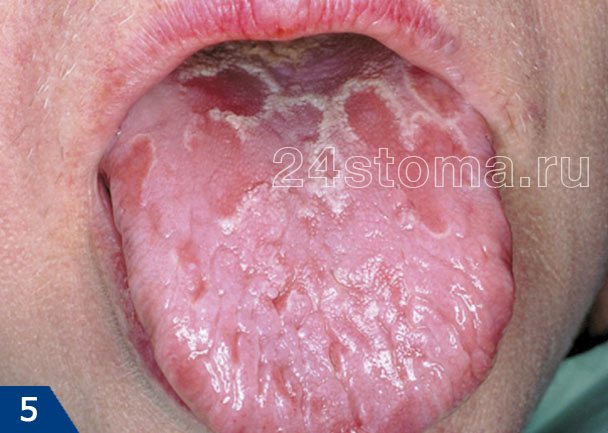
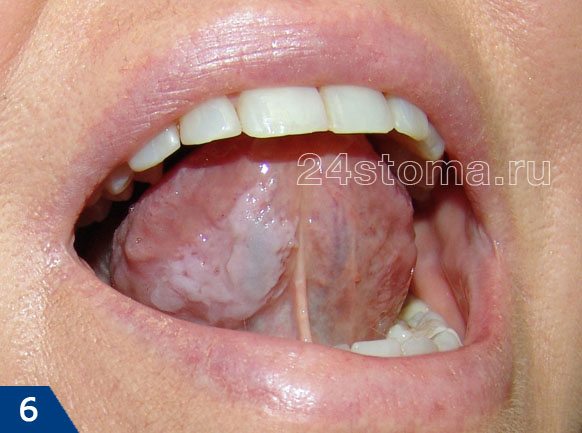
Симптомы лейкоплакии:
Главным элементом лейкоплакии является бляшка белого цвета, которая может возвышаться над уровнем слизистой оболочки, но может и не возвышаться (как на рис.4). Кроме того, бляшка может иметь как четкие, так и размытые границы. Такие бляшки пациенты чаще всего и называют белыми пятнами. Как правило, белые пятна ничем не беспокоят своих хозяев, и обнаруживаются совершенно случайно.
В некоторых случаях пациентов может беспокоить шероховатость слизистой оболочки в месте белого пятна, а также то, что слизистая в этом месте может возвышаться над уровнем слизистой. В некоторых случаях на поверхности пятна могут появляться трещины и язвы; в этом случае пациента может беспокоить также жжение и боль. Если лейкоплакия развивается как следствие курения, то, как правило, пациенты в первую очередь жалуются на сухость и жжение слизистой оболочки полости рта (24stoma.ru).
Лечение лейкоплакии –
прежде всего будет заключаться в исключении воздействия раздражающего фактора. Т.е. нужно будет исключить воздействие нависающего края пломбы или коронки, заменить старые некачественные протезы, нормализовать гигиену полости рта, ну и конечно что-то решить с воздействием никотина и горячего сухого воздуха на слизистую (что имеет место быть при курении).
Уже только после этого назначаются кератолитические средства для местного применения (3-5-10% салициловая кислота, настой чистотела), витаминотерапия. Применять какие-либо лечебные процедуры без устранения причинного фактора – будет бесполезным.
Опасность лейкоплакии –
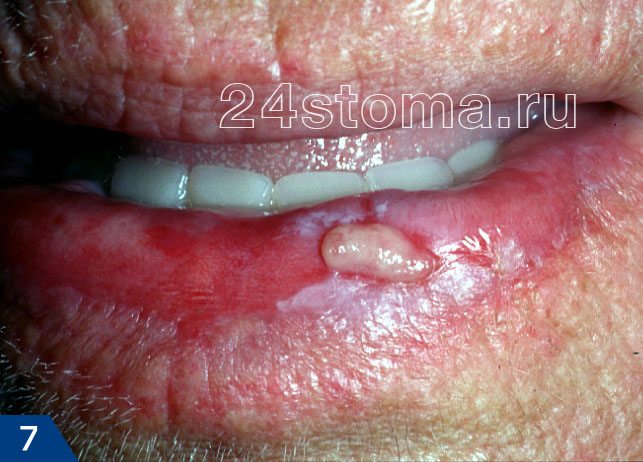
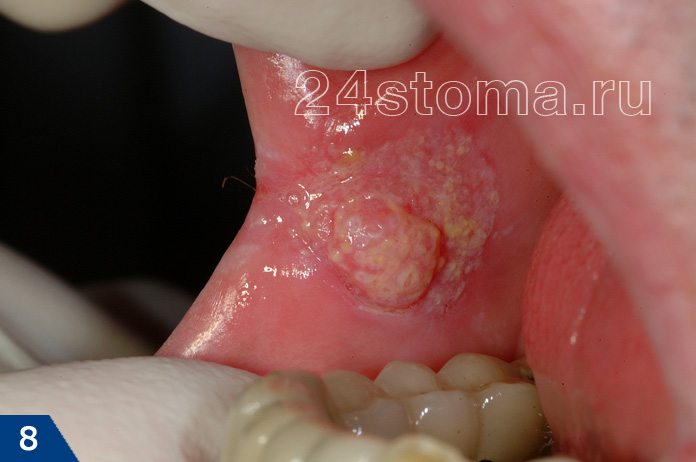
Лейкоплакия относится к разряду предраков. Озлокачествление лейкоплакии, т.е. переход ее в рак – происходит в 15-75% случаев (в зависимости от ее формы). Поэтому, если вы не хотите заработать рак слизистой оболочки полости рта – нужно срочно идти к стоматологу и искать причину ее появления. Но фото ниже вы можете увидеть фото двух клинических случаев, когда лейкоплакия трансформировалась в злокачественную опухоль слизистой оболочки полости рта и красной каймы губ.
Случаи возникновения рака на фоне лейкоплакии –
Белый налет на деснах (кандидоз) –
Если у вас побелела десна, то можно заподозрить не только лейкоплакию, но и кандидоз полости рта, при котором на деснах, языке, слизистой щек и неба – может появиться белый налет. Кандидоз вызывается грибами рода Candida. Чаще всего он возникает на фоне сниженного иммунитета, эндокринных заболеваний, заболеваний ЖКТ, анемии, гиповитаминоза, сахарного диабета, ВИЧ-инфекции, хр.гепатита, курения.
Длительный прием антибиотиков и средств для полоскания полости рта, содержащих антибиотики и антисептики, также может привести к возникновению кандидоза. Большое значение в возникновении кандидоза также играет наличие невылеченных кариозных зубов, воспаления десен, плохой гигиены полости рта.
Налет белый на деснах: фото
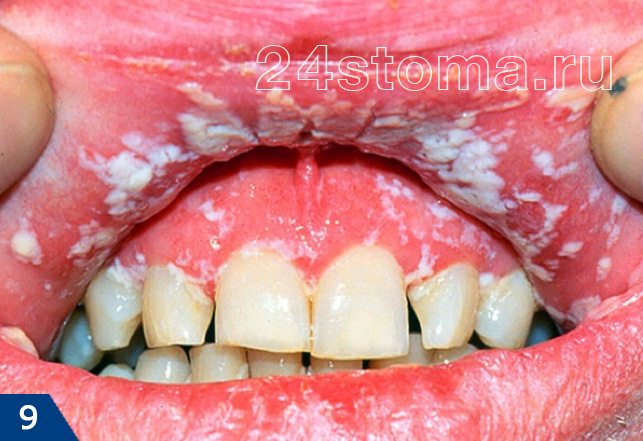
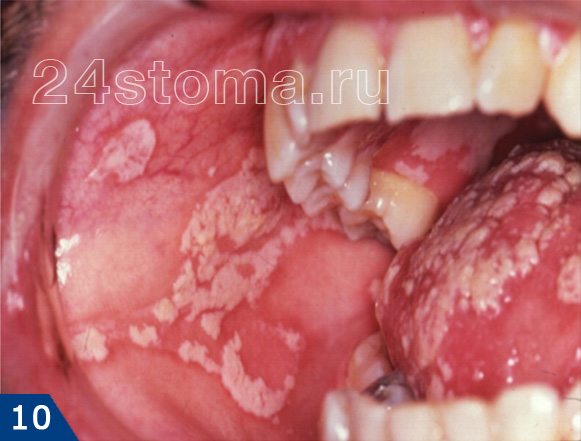
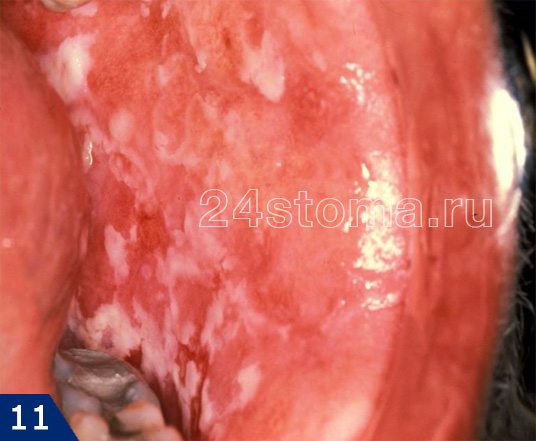
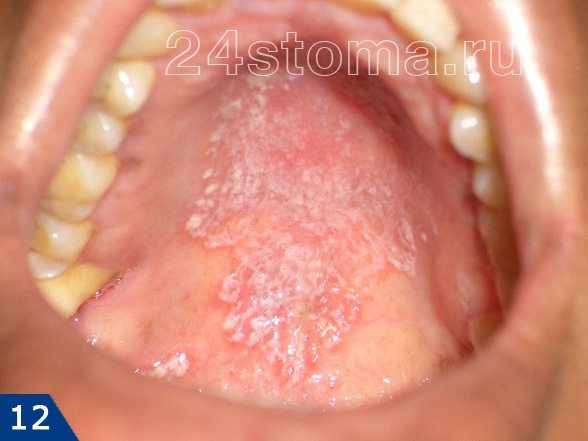
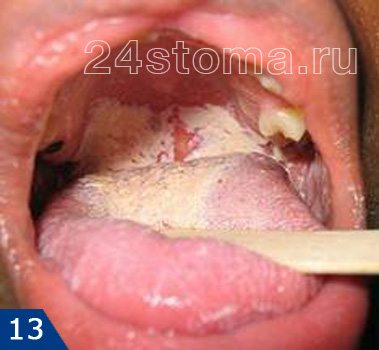
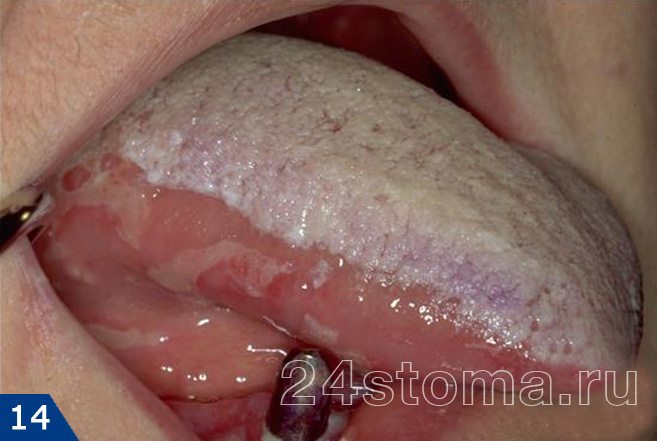
Симптоматика и лечение кандидоза –
Кандидоз в полости рта может поражать либо сразу всю поверхность слизистой оболочки, либо может локализоваться только на каком-то ее участке (например, на небе, языке или углах рта). При кандидозе на слизистой образуется белый налет, при чем в ранней фазе заболевания его без особых проблем можно соскоблить. Однако делать это бессмысленно, т.к. после соскабливания налет быстро появится вновь. С течением заболевания налет становится плотно прикрепленным, и его уже нельзя снять при соскабливании.
Лечение кандидоза полости рта –
не стоит лечить кандидоз полости рта в первой попавшейся частной стоматологической клинике. Как правило, обычные терапевты-стоматологи совершенно не разбираются в заболеваниях слизистой оболочки полости рта. Только в очень редких медицинских центрах или государственных стоматологических поликлиниках есть специалисты подобного профиля. Но вам повезет, если в вашем городе есть медицинская академия и стоматологический факультет.
В этом случае ВУЗ всегда имеет собственную стоматологическую клинику, где принимают не только студенты, но и профессорский состав. Лучший вариант для вас – записаться туда на консультацию. Кроме того, в Москве есть государственная клиника ЦНИИС (Центральный научно-исследовательский институт стоматологии), где есть целая кафедра по лечению заболеваний слизистой оболочки полости рта. Там консультации ведут ординаторы и профессорский состав.
Самостоятельное лечение заболевания исключено. Вначале будет необходимо взять соскоб налета со слизистой и отправить его на микробиологическое исследование. Делать это в частных небольших стоматологиях вам не будут, либо возьмутся лечить кандидоз без подтвержденного диагноза (что делать категорически нельзя). Только когда исследование подтвердит наличие грибов Candida – приступают к лечению.
Как правило, применяются современные противогрибковые препараты в таблетках для приема внутрь (схемы лечения и препараты). Общее лечение должно обязательно включать иммуностимулирующую терапию, прием витаминов. Нужно обязательно соблюдать диету – принимать больше белковой пищи и свести к минимуму углеводы. При наличии зубных отложений, кариозных зубов, воспаления десен – параллельно с основным лечением нужно начать санацию полости рта.
Очень полезно при кандидозе для гигиены полости рта использовать специальные зубные пасты с ферментами, такими как – лактоферрин, лактопероксидаза, лизоцим, оксидаза глюкозы. Эти ферменты повышают местный иммунитет слизистой полости рта, что будет способствовать как скорейшему выздоровлению, так и предупреждению новых случаев возникновения кандидоза. Эти же зубные пасты будет полезно применять и для профилактики стоматита. Надеемся, что наша статья на тему: Что делать, если появилось белое пятно на десне – оказалась Вам полезной!
Источники:
1. Доп. профессиональное образование автора по пародонтологии,
2. На основе личного опыта работы пародонтологом,
3. American Academy of Periodontology (USA),
4. «Атлас заболеваний полости рта: Атлас» (Лангле, Миллер),
5. «Болезни слизистой оболочки полости рта и губ» (Борк К.).
Рекомендуемые статьи

- Причины воспаления десен
- Виды воспалений
- Основные проявления и симптомы
- Особенности диагностики
- Методы лечения
- Способы профилактики
Воспаление десен — общее понятие, которое подразумевает и поверхностные, и глубокие воспалительные процессы. С этой проблемой в той или иной мере сталкивается каждый, и при отсутствии должного внимания к состоянию полости рта воспаление может привести к серьезным последствиям вплоть до потери здоровых зубов. Важно вовремя распознать не только начавшееся воспаление, но и оценить глубину его распространения, получить квалифицированную помощь стоматолога и предупредить осложнения.
Причины воспаления десен
Десна может воспалиться в силу разных причин. Самой распространенной из них является неправильная, нерегулярная гигиена полости рта. Скопление зубного налета и активное размножение патогенной флоры в результате этого приводит к воспалительным реакциям. Отказ от использования ополаскивателей и зубной нити, щетка с неподходящей щетиной — все это приводит к тому, что в межзубных промежутках остаются частицы еды, которые являются питательной средой для микроорганизмов.

Скопление мягкого налета в дальнейшем приводит к формированию твердых зубных отложений — зубного камня. Он способствует размножению бактерий, а острые края образований травмируют мягкие ткани, провоцируя реактивное воспаление.
Усугубить ситуацию могут и другие факторы:
- общее ослабление защитных сил организма: при системных заболеваниях, перенесенных операциях и инфекциях;
- снижение местных защитных сил в результате травмы: повреждение может быть связано с применением щетки с жесткой щетиной, наличием ортопедических и ортодонтических конструкций, острых краев пломб и коронок зубов;
- ослабление тканей в результате химического или термического ожога;
- нехватка витаминов D и группы В, а также других микронутриентов: это может быть связано как со скудным рационом, так и с нарушениями процесса усвоения витаминов и микроэлементов из пищи при болезнях желудочно-кишечного тракта;
- эндокринные патологии: сахарный диабет, нарушения функции щитовидной железы;
- вредные привычки: курение, употребление алкоголя;
- прием некоторых препаратов: оральных контрацептивов, средств для нормализации артериального давления, антидепрессантов, антибиотиков и пр.
Если воспалились десны, важно выяснить причины состояния. Обращаясь к стоматологу, расскажите ему об известных вам заболеваниях, перенесенных вмешательствах и полученных травмах. Устранение причины поможет предупредить рецидив заболевания в будущем.
Виды воспалений
Выделяют два вида воспалительных процессов в области десен — гингивит и пародонтит. Гингивит — поверхностное воспаление десен, при котором в патологический процесс не вовлекается зубодесневое соединение. Обычно речь идет о воспалении сосочков десен между зубами, при этом заболевание не опасно для самих зубов: оно не провоцирует их подвижность. Гингивит классифицируется следующим образом:
- десквамативный: характеризуется выраженной краснотой и заметным слущиванием верхнего слоя тканей воспаленной десны;
- гипертрофический: для этого вида характерно увеличение размеров зубодесневых сосочков, их цвет может варьироваться от красного до синюшного. Степень тяжести определяется объемами разрастания десны — она может закрывать более половины высоты коронок зубов. Часто встречается у подростков, беременных женщин;
- атрофический: в отличие от гипертрофического, этот вид гингивита характеризуется уменьшением объема тканей десны;
- язвенный: этот воспалительный процесс отличает наличие сильного зуда и появление язв на деснах;
- острый некротизирующий: записан в МКБ отдельно. Причиной такого воспаления выступает бактериальная инфекция. Заболевание сопровождается отмиранием тканей межзубных сосочков;
- острый катаральный: это один из самых распространенных видов гингивита, для которого характерны краснота, отечность и кровоточивость десен.
Отсутствие своевременной помощи может повлечь переход острого воспаления в хроническую форму, а также привести к развитию пародонтита. Пародонтит отличается от гингивита тем, что в воспалительный процесс вовлекаются глубоко расположенные ткани, связывающие корни зубов и костную структуру. При этом десна может отслаиваться от зуба, формируя зубодесневой карман, где скапливаются остатки пищи и мягкий налет, что усугубляет ситуацию. Осложнениями пародонтита являются гнойные процессы и подвижность зубов с высоким риском их выпадения.
И гингивит, и пародонтит могут быть локальными и генерализованными. В первом случае воспаление ограничивается определенным участком, во втором — охватывает все зубы челюсти. Местное ограниченное воспаление чаще всего связано с травмой, общее — с действием других неблагоприятных факторов.
Основные проявления и симптомы
Распознать воспаление десны несложно. Могут появляться следующие симптомы:
- краснота, отечность десен;
- повышенная чувствительность мягких тканей;
- кровоточивость, связанная с ослаблением мелких кровеносных сосудов;
- характерная рыхлая поверхность десен;
- неприятный запах изо рта.
Есть и специфические проявления: при запущенном пародонтите появляются гнойные выделения, может подниматься температура тела. При язвенном гингивите заметны изъязвления на поверхности мягких тканей. Атрофический гингивит может привести к обнажению шеек зубов и появлению повышенной чувствительности к холодной и горячей пище.
Особенности диагностики
Если на десне наблюдается воспаление, необходимо обратиться к стоматологу. Лечением заболеваний пародонта занимается пародонтолог, однако диагностировать многие воспалительные заболевания десен и оказать первую помощь может стоматолог-терапевт. Диагностика включает в себя несколько основных методов:
- Визуальный осмотр. Врач оценит внешнее состояние десен, а также может обнаружить причины воспаления: кариозные полости, трещины и сколы эмали, неправильно установленные конструкции.
- Опрос: специалист соберет анамнез, задаст вопросы об образе жизни, перенесенных заболеваниях, общем состоянии здоровья.
- Инструментальные исследования. При наличии пародонтальных карманов обязательно измеряется их глубина, для этого применяется зондирование. С помощью пинцета врач определит подвижность зубов.
- Рентгенография, ортопантомография. Эти методы применяются для определения степени тяжести пародонтита, глубины патологического процесса. Врач также может убедиться в отсутствии или наличии осложнений гнойных процессов, например периодонтита.
Иногда целесообразно выполнение бактериологических посевов, чтобы определить, какой возбудитель спровоцировал воспаление. Метод предусматривает выявление чувствительности к антибиотикам.
Методы лечения
Схема лечения десен разрабатывается индивидуально, в зависимости от выявленного заболевания, общего самочувствия и степени выраженности патологии. Есть несколько методов терапии, которые можно условно разделить на местные и системные способы воздействия.
Полоскание рта
Стоматологи приветствуют полоскание полости рта как способ профилактики заболеваний, но средства, используемые в лечебных целях, отличаются по составу и действию. Полоскание позволяет решить ряд задач: удалить остатки пищи и мягкий зубной налет, уменьшить выраженность неприятных симптомов, помешать болезнетворным организмам размножаться. Лучше использовать аптечные средства, чем готовить растворы самостоятельно. Врач может назначить один из следующих растворов:
- на основе хлоргексидина;
- на основе растительных противомикробных компонентов;
- препараты с добавлением этилового спирта: используются с осторожностью, только в разбавленном виде.
Самостоятельное приготовление растворов сопряжено с определенными сложностями: труднее рассчитать дозировку и обеспечить нужную концентрацию веществ, хранить готовое средство не рекомендуется — каждый раз придется готовить свежую порцию. С учетом частоты полосканий до 4−6 раз в сутки, выполнять последнюю рекомендацию будет непросто. Однако иногда воспользоваться отварами трав можно: применяются ромашка, календула, шалфей, кора дуба. Важно помнить, что на растительные компоненты возможны аллергические реакции, а кора дуба при длительном применении может вызывать изменения оттенка эмали зубов. Также нужно согласовать применение выбранного средства с врачом.
Местные средства: мази, гели
Если полоскание предусматривает краткосрочное воздействие на ткани, то нанесение мазей и гелей позволяет добиться более продолжительного воздействия. Большинство аптечных средств не обладают выраженным системным действием. Такие лекарства от воспаления десен бывают нескольких видов:
- противовоспалительные: в их состав входят антибактериальные препараты, антисептики, такие как метронидазол, хлоргексидин и пр. Они призваны остановить размножение болезнетворных бактерий и уничтожить их;
- заживляющие и ускоряющие регенерацию: основываются на регенерантах и репарантах в составе, стимулируют процесс восстановления нормальной структуры тканей;
- противогрибковые: это специфические средства, используемые в стоматологической практике реже. Они применяются в случае диагностирования грибковой или сочетанной инфекции, с которой связано воспаление десен;
- обезболивающие: некоторые мази содержат лидокаин или другие местные анестетики, которые позволяют эффективно справиться не только с болью, но и с зудом, а также повышенной чувствительностью.
Большинство средств являются комбинированными: сочетают в себе сразу несколько компонентов, что позволяет упростить и ускорить процесс лечения.
Зубные пасты
Зубные пасты не являются самостоятельным способом лечения воспалительных заболеваний десен. Однако во многих случаях целесообразно использовать их дополнительно к основному курсу терапии. В состав паст могут входить следующие компоненты:
- экстракты трав с противовоспалительным и иммуномодулирующим эффектом: экстракты ромашки, шалфея, прополиса, эхинацеи и пр.;
- минеральные соли;
- противокариозные компоненты;
- гексэтидин — антисептик.
Абразивные частицы в таких пастах отсутствуют или имеют крайне малые размеры. Это позволяет мягко очищать зубы без травмирования поверхности эмали и мягких тканей. Использовать противовоспалительные зубные пасты на постоянной основе не рекомендуется, их можно применять до 4−6 недель.
Препараты системного действия
Чем именно медикаментозно лечить воспаление десен, порекомендует врач. В некоторых случаях местного воздействия недостаточно, и специалист может назначить лекарственные средства для приема внутрь. Основные группы препаратов:
- Антибактериальные препараты. Используются при генерализованных формах воспаления, обычно при пародонтите. Антибиотики широкого спектра действия применяют при неуточненной инфекции, узкого — при выполнении определенных бактериологических исследований и наличии точной информации о возбудителе патологии.
- Противогрибковые средства. Применяются в случае грибковой инфекции полости рта.
- Иммуномодуляторы. Врач может порекомендовать их как самостоятельное средство или в составе комплексной терапии.
- Антигистаминные лекарства. Позволяют снять отек, купировать аллергические реакции, предупредить возникновение нежелательных реакций на другие лекарственные средства.
В качестве дополнения к основному курсу лечения может быть назначен прием витаминно-минеральных комплексов.
Лечебно-профилактические мероприятия в клинике
Если десна воспалилась после лечения зуба, установки коронки или другой конструкции, можно обратиться к своему лечащему врачу. Во многих случаях коррекция пломбы или коронки, шлифовка и полировка позволяют устранить причину воспалительной реакции. В случаях, когда воспаление возникает не сразу после стоматологических процедур или реакция генерализованная, необходимо посетить пародонтолога. Что может порекомендовать врач? Возможные варианты:
- Профессиональная гигиена полости рта. Чистку зубов у гигиениста дважды в год необходимо проходить даже здоровым людям. При остром воспалении процедуру придется отложить, но после того как болезненные симптомы утихнут, важно избавиться от зубного налета и камня. Сегодня широко применяется ультразвуковая чистка для устранения твердых зубных отложений, а также метод Air Flow для ликвидации мягкого налета.
- Физиотерапия. Есть несколько видов физиопроцедур, помогающих закрепить результаты основного курса лечения:
- дарсонвализация: ее используют при отсутствии гнойных процессов. Воздействие на ткани токами высокой частоты позволяет улучшить кровоснабжение и скорее справиться с недугом;
- электрофорез: метод сочетает в себе воздействие тока и применение лекарственных препаратов. Могут быть использованы растворы витаминов для укрепления сосудистой стенки, улучшения кровотока;
- массаж: воздействие на ткани выполняется путем применения вакуумного аппарата. Это необходимо для улучшения кровотока и оттока лимфы, устранения отечности.
Обычно курс физиотерапии состоит не менее чем из 5 сеансов.
Способы профилактики
Чтобы свести к минимуму риск воспаления десен, важно пользоваться подходящей зубной пастой и щеткой, а также не отказываться от применения зубной нити. Дважды в год рекомендовано проходить профессиональную гигиену. Ее можно сочетать с плановыми осмотрами у врача-стоматолога. При выявлении заболеваний зубов необходимо как можно скорее приступить к их лечению.
Если недуг уже проявил себя, важно правильно подбирать средства от воспаления десен. Многие пациенты прибегают к народным методам лечения: полосканиям солевыми и содовыми растворами или отварами лекарственных трав. Но важно помнить, что некоторые способы не только малоэффективны, но и таят в себе опасность. Так, при воспалительных процессах любого типа следует избегать прогревающих процедур, использования настоек на спирту, средств, которые могут вызвать ожог слизистых.
Назначать препараты может только врач. Мы не рекомендуем заниматься самолечением — обращение к квалифицированному стоматологу поможет быстрее и эффективнее справиться с недугом и предупредить осложнения. Точная диагностика и комплексный подход — важнейшие условия быстрого выздоровления. Записаться на прием к врачу в клинику «СТОМА» вы можете по телефону или через специальную форму на сайте.
Читайте также:

