После тонзиллэктомии болят зубы
Опубликовано: 29.04.2024

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Показания
- Подготовка
- К кому обратиться?
- Техника проведения
- Противопоказания к проведению
- Последствия после процедуры
- Осложнения после процедуры
- Уход после процедуры

Если вы часто болеете ангиной, то после обследования нёбных миндалин лор-врач, взвесив все «за» и «против», может порекомендовать хирургическим путем решить эту проблему и провести удаление гланд.
И хотя данная операция, называемая медиками тонзилэктомией, сейчас выполняется реже, чем полвека назад, она по-прежнему остается одной из наиболее частых хирургических процедур, особенно – удаление гланд у детей. Например, около 400 тыс. таких оперативных вмешательств ежегодно проводится в странах ЕС.

[1], [2], [3], [4]
Показания
Гланды (tonsilla palatina) могут удаляться по разным причинам. Самая распространенная в клинической отоларингологии – рецидивирующие боли в горле, связанные с частым воспалением миндалин. И основные показания к проведению операции по удалению гланд включают как рецидивирующие острые тонзиллиты (гнойные ангины), так и их хронические формы.
Поскольку размер миндалин достигает своего максимума в возрасте трех-четырех лет, а затем постепенно регрессирует, удаление гланд у детей обычно на несколько лет откладывается – если частота ангин у ребенка в течение года и их тяжесть не являются критичными. И один-два случая, даже тяжелых, как правило, не являются достаточным основанием для операции.
В настоящее время критериями направления пациентов на удаление гланд при тонзиллите (остром рецидивирующем) признаны такие показатели: не меньше семи ангин в прошедшем году или не менее пяти острых тонзиллитов в год на протяжении двух лет. Либо – три и более случая воспаления гланд в год в течение трех лет (обязательно зафиксированных в медицинском документе пациента). Также в пользу назначения операции лор-врачей склоняют: ангины с высокой температурой (> 38,3°C), увеличение нижнечелюстных лимфоузлов, наличие гнойного экссудата и выявление в мазке бета-гемолитического стрептококка группы А.
Гораздо чаще проводят удаление гланд при хроническом тонзиллите, особенно при его так называемой декомпенсированной форме: когда ни антибиотики, ни промывание лакун миндалин (чтобы убрать гнойные пробки) не дают стойкого эффекта, и в глотке сохраняется очаг стрепто или стафилококковой инфекции. Всем известно, чем опасна ангина, особенно частая гнойная, поэтому – чтобы не дать шансов бактериальным токсинам распространиться по всему организму и повредить клетки миокарда, ткани суставов, сосудистых стенок и почек – стратегическим решением становится удаление гланд у взрослых и детей.
Обструктивное ночное апноэ, в случаях его патофизиологической связи с гипертрофией или гиперплазией миндалин, также является одним из наиболее распространенных показаний к удалению нёбных миндалин.
Кроме того, гланды удаляют при: значительном увеличении их размера вследствие отложения солей кальция в лакунах (камней миндалин или тонзилоллита), что может вызывать дисфагию (затруднение глотания); если на гландах или нёбных дужках образовались большие папилломы, фиброма или киста.

[5], [6], [7], [8], [9], [10], [11], [12]

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Послеоперационные осложнения тонзиллэктомии (удаления миндалин) подразделяются на кровотечения, инфекционные осложнения и ряд других.
Кровотечения. В подавляющем большинстве случаев при правильной предоперационной подготовке больного и хорошо проведенном хирургическом вмешательстве, а также при отсутствии аномально крупных сосудов, питающих миндалину, полеоперационный период проходит без осложнений. Однако и при этих условиях тонзиллэктомированные больные нуждаются в особом внимании дежурного медперсонала и прежде всего в отношении возможного отсроченного кровотечения. Прооперированный пациент должен быть предупрежден о том, чтобы не заглатывать слюну и кровяные прожилки, а сплевывать их в предоставленное ему полотенце, при этом он должен не грубо вытирать губы, а лишь прикладывать к ним сухую поверхность полотенца, в противном случае на губах могут возникнуть герпетические высыпания или воспаление слизистой оболочки. Пациент после операции не должен спать по крайней мере в течение ближайших 6 ч, а в ночное время его должна посещать дежурная медсестра 3-4 раза за ночь и убеждаться в отсутствии кровотечения.
Особенно важно соблюдать эти правила в отношении детей, которые в силу возрастных особенностей не могут следовать указаниям медперсонала и при возникновении во время сна кровотечения заглатывают кровь. Наполнение желудка кровью вызывает у ребенка тошноту, пробуждающую его, и у него возникает внезапная рвота кровью, нередко в большом количестве. Опасность заключается не только в массивной кровопотере, но и в аспирации крови во время сна и асфиксии. Потеряв значительное количество крови, ребенок становится бледным, вялым, покрытым холодным потом; пульс нитевидный, тоны сердца ослаблены, артериальное давление понижено, дыхание частое, поверхностное, зрачки расширены. У ребенка появляется выраженное чувство жажды. Значительная потеря крови приводит к спонтанному прекращению кровотечения, однако отмеченные выше признаки геморрагии являются предвестниками шока от кровопотери, который при непринятии соответствующих экстренных мер может привести к смертельному исходу. При значительной кровопотере может наблюдаться потеря сознания, судороги, непроизвольные мочеиспускание и дефекация. Эти признаки свидетельствуют о крайне тяжелом состоянии. Большая, особенно быстрая кровопотеря может привести к развитию острой сосудистой недостаточности. Для человека потеря около 50% крови опасна для жизни, а потеря более 60% абсолютно смертельна, если не будет срочного вмешательства реаниматологов. При тонзиллэктомии (удалении миндалин) следует иметь в виду, что тяжелое состояние больного может наступить и при значительно меньших объемах кровопотери вследствие того, что хирургическое вмешательство проводится в обширной рефлексогенной зоне, травмирование которой может привести к рефлекторному спазму сосудов головного мозга, особенно часто возникающему при кровопотере. В клинической практике кровопотерю оценивают не только по количеству потерянной крови, но и по тяжести состояния больного. Смерть при кровопотере наступает в результате паралича дыхательного центра. Оказание неотложной помощи при кровопотере осуществляется реаниматологом, при этом больному назначают переливание крови и кровезамещающих жидкостей, средств, стимулирующих функции дыхательного и сосудодвигателыюго центров, противошоковые препараты. При продолжающемся кровотечении назначают кровоостанавливающие средства (адроксон, антигемофильный глобулин, викасол, гемофобин, протромбиновый комплекс, фибриноген, этамзилат). Назначают также витамины С, К, В12, внутривенно кальция хлорид и др. Среди кровоостанавливающих средств местного действия могут быть рекомендованы гемостатические губки, фибринная изогенная пленка, адреналин и др.
В редких случаях могут возникать поздние кровотечения между 5-м и 8-м днями после операции во время отделения корок из ниш небных миндалин. Как правило, эти кровотечения не опасны и возникают в результате несоблюдения больным режима питания.
Послеоперационные инфекционные осложнения возникают значительно реже, однако их появление значительно утяжеляет послеоперационное течение, а в некоторых случаях представляет опасность для жизни. Обычно они возникают у ослабленных другими инфекциями лиц, плохо подготовленными к оперативному вмешательству, или при несоблюдении послеоперационного режима труда и отдыха, а также при возникновении не имеющей отношения к операции суперинфекции (грипп, пневмония, герпетическая инфекция и др.). Инфекционные осложнения делятся на местно-региональные, возникающие на расстоянии, и генерализованные.
- послеоперационная ангина или острый фебрильный фарингит, проявляющиеся воспалением и гиперемией задней стенки глотки, мягкого неба, регионарным лимфоаденитом;
- абсцесс боковой стенки глотки, возникающий обычно на 3-й сутки после операции; его возникновение может быть обусловлено заносом инфекции иглой при прохождении ею инфицированной поверхности миндалины, несовершенной хирургической техникой, при которой возникает ранение боковой стенки глотки с проникновением в мышечную ткань или при неполном удалении миндаликовой ткани из надминдаликовой ямки;
- послеоперационная дифтерия глотки, особенно в тех случаях, когда операция была произведена в неблагоприятных эпидемических условиях.
В некоторых случаях при одновременном проведении аденотомии могут возникать гнойно-воспалительные осложнения со стороны ушей.
Осложнения, возникающие на расстоянии, относятся в основном к бронхолегочной системе и обусловлены аспирацией крови и инфицированного содержимого небной миндалины (бронхопневмонии, абсцессы легкого, вторичные плевриты и др.). Способствуют этим осложнениям болевые ощущения в глотке и длительное пребывание тампонов в нишах небных миндалин, препятствующих активному отхаркиванию крови и мокроты из бронхов.
К генерализованным осложнениям относятся редко встречающаяся септицемия, которая возникает через 4-5 ч после операции и проявляется септической лихорадкой и сильными ознобами. Процесс начинается с тромбоза глоточного венозного сплетения, который распространяется на яремную вену, и оттуда инфекция попадает в общее кровеносное русло.
Иногда после тонзиллэктомии (удаления миндалин) развиваются гипертермический синдром, несахарный транзиторный диабет, агранулоцитоз, ацетонемия. Отмечены случаи острого отека гортани, возникающие немедленно после операции и требующие экстренной трахеотомии. В иных случаях после тонзиллэктомии (удаления миндалин) возникает бурное слюнотечение, буквально фонтанирующая струя слюны из передненижнего угла нишы небной миндалины, что объясняется ранением аномально расположенного заднего полюса подчелюстной железы, непосредственно контактирующего с нижним полюсом небной миндалины. В этих случаях назначают per os атропин и белладонну, которые уменьшают слюнотечение на период рубцевания поврежденной паренхимы слюнной железы.
К другим осложнениям, возникающим иногда после тонзиллэктомии (удаления миндалин), относятся субатрофический фарингит, рубцовое обезображивание мягкого неба и небных дужек, возникающее при сберегающе произведенной операции (индивидуальная предрасположенность к образованию келоидных рубцов), гиперплазия лимфоидных образований задней стенки глотки, а также язычной миндалины, распространяющейся в нишу небной миндалины. В ряде случаев даже при нормальной послеоперационной картине миндаликовых ниш некоторые больные в течение многих лет после операции предъявляют жалобы на парестезии, боли в глотке, затрудненное глотание, немотивированные никакими анатомическими изменениями. Специальными исследованиями было установлено, что эти ощущения обусловлены микроневромами, возникающими при неизбежных разрывах нервных окончаний таких нервов, как языкоглоточный, небный и язычный. Лечение больных, страдающих указанными парестезиями, нередко провоцирующих канцерофобию, должно быть длительным, комплексным с использованием различных физиотерапевтических методов, местных бальзамических аппликаций и курации психотерапевта.

[1], [2], [3], [4], [5]
Операция по удалению миндалин (гланд) называется тонзиллэктомия. Хирургическое вмешательство проводится и детям, и взрослым пациентам. Тонзиллэктомия миндалин становится необходимостью, когда воспалительный процесс в гландах принимает постоянный характер и становится причиной опасной хронической интоксикации организма, вследствие чего страдают многие органы больного, например, сердце, почки и суставы.
Нёбные миндалины относятся к иммунной системе человека. Их главная роль – обезвреживать попадающие с воздухом или пищей в носоглотку вирусы и бактерии. Гланды – это скопления лимфоидной ткани по обеим сторонам глотки. При контакте миндалин с болезнетворными микроорганизмами в них происходит активная выработка лейкоцитов. Они атакуют патогенную флору и уничтожают её.

Поверхность гланд не гладкая, как это может показаться. На её поверхности есть маленькие углубления – лакуны. Их количество доходит до десяти штук. Внутри миндалина изрезана сетью витиеватых каналов – криптов, которые подходят к поверхности миндалин и заканчиваются лакунами.
Поверженные бактерии вместе с погибшими лейкоцитами выводятся самостоятельно из гланд и вместе со слюной проглатываются. В желудке под действием желудочного сока они растворяются. Так миндалина самоочищается и готовится к новой обороне.
Описанный выше процесс – это то, как должно быть. Так ведут себя здоровые миндалины. Если иммунитет человека ослаблен, а концентрация патогенной микрофлоры слишком велика, собственных ресурсов миндалин не хватает, чтобы победить врага. Бактерии (чаще возбудителем является стрептококк), не найдя должного отпора, заселяют гланды и начинают в них вести активную жизнедеятельность, происходит воспаление гланд. Это состояние называется хроническим тонзиллитом.
Хронически воспалённые гланды опасны: миндалины вместо того, чтобы защищать, сами становятся источником воспаления, а продукты жизнедеятельности бактерий выделяются в кровь и разносятся по всему организму, вызывая осложнения на другие системы человека: сердечно-сосудистую, выделительную, опорно-двигательную. Хронический тонзиллит может стать причиной невынашивания беременности и родов раньше положенного срока.
Чаще всего хроническое воспаление миндалин развивается на фоне недолеченной ангины и является её осложнением. Но есть и другие причины хронического тонзиллита:
- хронические воспаления носоглотки;
- аллергия;
- постоянные стрессы;
- неправильное питание;
- несоблюдение режима труда и отдыха;
- работа или проживание в неблагоприятных условиях (запыленность, загазованность, вдыхание вредных паров или веществ);
- вредные привычки;
- наследственность.
Поскольку среди причин болезни много социально-бытовых факторов, хронический тонзиллит называют социальным заболеванием. Причём количество пациентов с таким диагнозом растёт год от года.
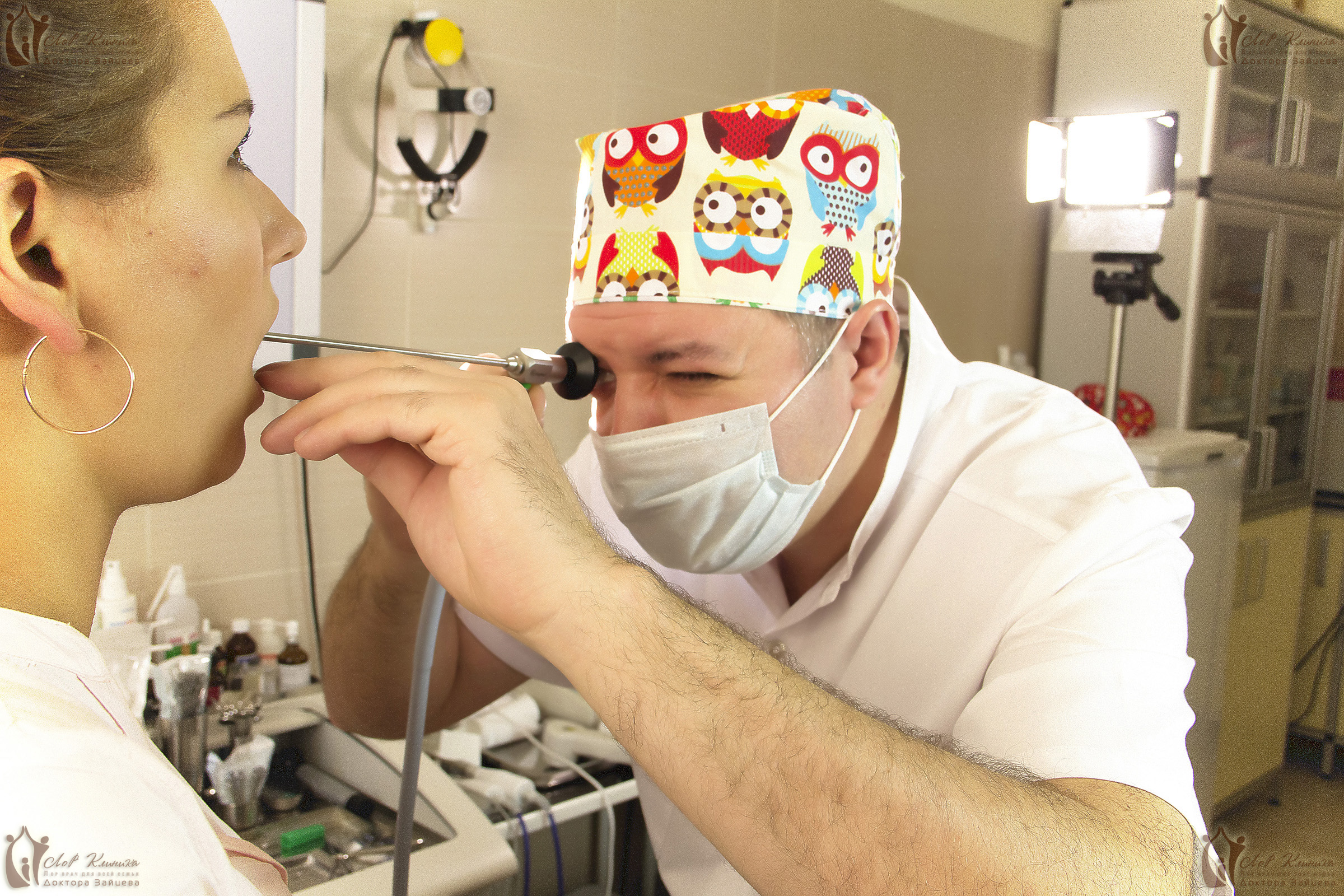
При хроническом тонзиллите думать сразу об операции не нужно. Необходимо попробовать консервативные методики лечения, которые включают медикаментозную терапию, промывания нёбных миндалин и физиотерапевтические процедуры. Одного «хочу» пациента недостаточно, чтобы удалить гланды. Ведь это важный защитный орган. Ему нужно дать шанс и помочь восстановить свои функции. И только в том случае, если консервативная терапия не помогает, а в организме происходят необратимые патологические процессы, проводится одностороннее или двустороннее удаление гланд.
Запишитесь на услугу
удаление миндалин
прямо сейчас!
Показания к удалению
Хронический тонзиллит доставляет человеку существенный дискомфорт. Боль в горле, повышенная температура тела, зловонный запах изо рта, вызванный казеозными пробками в миндалинах, – всё это заставляет больного всё чаще задумываться об операции. Но, как и у любого хирургического вмешательства, у тонзиллэктомии есть свои показания.
Причины для операции следующие:
- более четырёх ангин в год;
- гнойные осложнения – паратонзиллярный абсцесс или флегмона шеи;
- плохие результаты анализов на ревмопробы;
- хронический тонзиллит с осложнениями на сердце, почки и суставы;
- отсутствие эффекта от нескольких курсов консервативной терапии.
Операция по удалению гланд в большинстве случаев не является срочной. Её проводят на стадии ремиссии, чтобы снизить бактериальную нагрузку на организм. Показаниями для срочной операции являются лишь гнойные осложнения – абсцесс и флегмона, когда требуется обязательное вскрытие гнойной полости.
С тонзиллэктомией следует подождать, если пациент на данный момент болеет инфекционными заболеваниями, у него обострение хронических болезней, есть непролеченные зубы или воспалительные заболевания полости рта. Беременность не является абсолютным противопоказанием к операции, но, если в операции есть острая необходимость, проводить её желательно в первом триместре. Женщинам не рекомендуется проводить операцию во время менструации.
Тонзиллэктомия не проводится пациентам с сердечной и почечной недостаточностью, болезнями свёртывающей системой крови, онкобольным и больным туберкулёзом.
Варианты операции
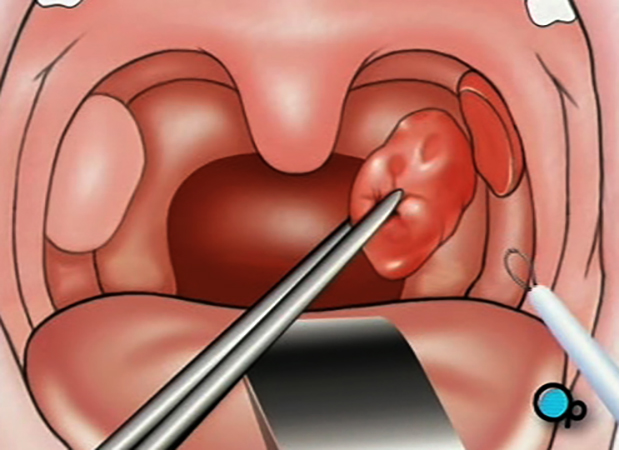
Чаще всего проводится двусторонняя тонзиллэктомия, то есть полное двустороннее удаление миндалин. Как делают удаление миндалин? Вариаций того, как проходит операция, несколько.
Классический тип операции – это механическое удаление с помощью скальпеля, специальной петли и хирургических ножниц. Это радикальный способ избавления от хронического тонзиллита. Восстановление после операции длительное и достаточно болезненное. Ещё один недостаток такой операции – большая вероятность кровотечения.
В настоящее время на смену классической операции приходит микроинвазивная тонзиллэктомия, которая гораздо легче переносится пациентами, позволяет избежать обильной кровопотери и легче восстановиться после хирургического вмешательства. Существует несколько современных способов удаления гланд.
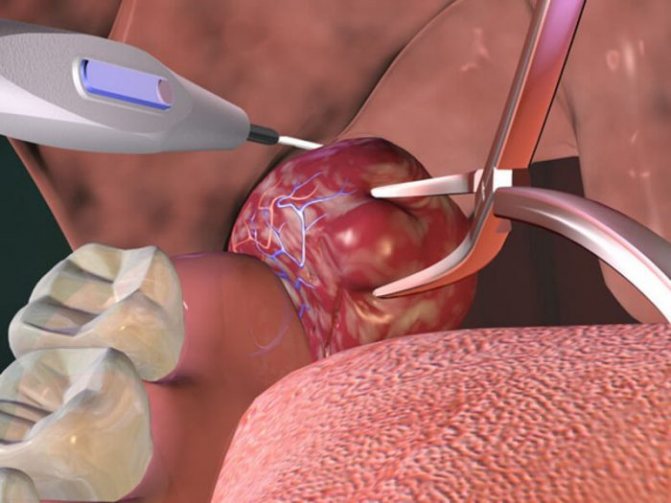
- Лазерная тонзиллэктомия. Как проходит тонзиллэктомия лазером? Под воздействием лазерного излучения на лимфоидную ткань миндалины из неё выпаривается жидкость, а сосуды при этому коагулируются (прижигаются), что позволяет избежать кровотечений. Болевых ощущений пациент не испытывает. Рана на месте удалённой гланды затягивается достаточно быстро, поэтому восстановление пациента протекает быстро и легко. Минус такой операции – в нагревании здоровых тканей, что чревато появлением ожогов.
- Радиоволновой метод. Как делают тонзиллэктомию радиоволновым методом? Под действием радиоволны, создаваемой хиургическим аппаратом «Сургитрон» или «Фотек», выпаривается жидкость из тканей миндалины. Операция бескровная, не повреждает здоровые ткани. Отёчность после операции пропадает достаточно быстро, и пациент легко восстанавливается.
- Ультразвуковое удаление проводится с помощью ультразвукового скальпеля, который нагревает и разрушает поражённые ткани. Это малотравматичный безопасный метод удаления. Благодаря воздействию ультразвука регенерация тканей протекает быстрее.
- Криодеструкция. В ходе этой процедуры на гланды воздействуют низкой температурой, источником которой выступает жидкий азот. После этого воспалённые ткани отторгаются. Это самый нетравматичный, бескровный метод удаления. Не требует специального послеоперационного ухода, проводится быстро и очень легко переносится больными.
- Коблация – воздействие на гланды холодной плазмы. Операция проводится с помощью специального аппарата, превращающего электричество в плазму. Плазменный поток не обжигает здоровые ткани. Восстановительный период после коблации самый короткий и безболезненный из всех методов удаления. Недостатком операции является его цена и малая распространённость. Мало какие медицинские учреждения предлагают эту услугу.
При принятии решения об операции лор-врач обязательно объяснит все плюсы и недостатки каждого вида хирургического вмешательства и даст рекомендации, что лучше выбрать в том или ином случае.
Многие пациенты перед тонзиллэктомией задаются вопросом: «Чем опасно удаление миндалин?». К возможным осложнениям после хирургического вмешательства относят вероятность рецидива при неполном удалении тканей миндалины; вероятность возникновения кровотечения в первые часы после операции и инфицирование раны (чаще у пациентов со слабым иммунитетом).
Подготовка к удалению
Проведение тонзиллэктомии требует определённой подготовки. Пациент должен пройти предоперационное обследование, которое включает:
- проведение ряда лабораторных анализов (общий анализ крови, мочи, коагулограмма, анализ на ВИЧ и инфекции и т.п.);
- флюорографию;
- ЭКГ;
- взятие мазка со слизистой миндалин и задней стенки глотки;
- санацию полости рта;
- осмотр терапевта и при необходимости врачей узких специализаций (ревматолога, эндокринолога, гинеколога и т.п.).
Если пациент принимает лекарства, угнетающие процессы свёртываемости крови (антикоагулянты), за несколько дней до тонзиллэктомии нужно отменить их приём. Для снятия тревожности перед проведением удаления гланд можно начать принимать седативные препараты.
В назначенный день за четыре - шесть часов до вмешательства необходимо закончить приём пищи, чтобы не спровоцировать рвотный рефлекс, и лучше подействовала анестезия.
Послеоперационный период
Все пациенты, которые решаются на тонзиллэктомию, задаются вопросами: «Что можно после удаления миндалин, а что нельзя?», «Что можно есть после тонзиллэктомии?», «Когда возможен первый приём пищи после удаления миндалин?».
Длительность восстановительного периода полностью зависит от выбранного способа удаления гланд и состояния пациента. Дольше всего послеоперационный период протекает после классического способа удаления нёбных миндалин.
В первые дни после операции рекомендуется отказаться от какой бы то ни было активности и соблюдать постельный режим. Кушать после тонзиллэктомии в первый день не разрешается. Через пару часов после операции можно пить воду маленькими глоточками. Первый приём пищи возможен на следующий день. Питание после операции должно быть щадящим: можно есть пюре, каши, кисель, первые блюда. Обязательно исключить горячую, твёрдую, кислую, пряную пищу, алкогольные напитки. Нужно пить много жидкости. Примерно через неделю можно возвращаться к нормальному питанию, но еда должна быть такой, чтобы не возникало трудностей её проглотить.
Первое время после удаления гланд пациент может жаловаться на болевые ощущения в глотке. В этом случае ему назначаются обезболивающие препараты.
Нужно исключить физические нагрузки, горячие ванны, посещение бань, саун, бассейна. Всё это может спровоцировать сильное кровотечение. К спорту можно вернуться не ранее, чем через месяц. В послеоперационный период нельзя сильно откашливаться, резко высмаркиваться.

При появлении малейшего намёка на то, что восстановление проходит не так или при открытии кровотечения, нужно обязательно обратиться к своему лор-врачу.
При соблюдении всех рекомендаций и временной корректировке образа жизни, восстановительный период для пациента проходит достаточно легко.
Нарушение функции мышц мягкого нёба после удаления глоточной миндалины имеет обычно временный характер и по прошествии 10—20 дней от момента операции функция, как правило, восстанавливается. Стойкое нарушение функции замыкающего глоточного кольца, как результат неправильной техники операции встречается чрезвычайно редко. Открытая гнусавость,, появляющаяся иногда после удаления глоточной миндалины, часто ошибочно рассматривается, как следствие самого хирургического вмешательства.
Согласно Laczkowska, которая обследовала большое количество больных, послеоперационная гнусавость может возникнуть вследствие двух причин. Одной из них является врожденное недоразвитие мягкого нёба, которое ни в чём не проявляется, пока гипертрофированная миндалина образует своего рода тампон, закрывающий отверстие, сообщающее ротовую полость с носоглоткой. После удаления глоточной миндалины становится явной неполная изоляция ротовой полости от носоглотки, т.к. мягкое нёбо слишком коротко и его свободный край не доходит до задней стенки глотки.
Функциональная недостаточность укороченного мягкого нёба может в исключительных случаях компенсироваться усиленной функцией остальных мышц, принимающих участие в образовании замыкающего глоточного кольца, однако этот механизм компенсации не развивается у тех больных, у которых в течение длительного времени имелась гипертрофированная миндалина, в которой развивался гнойный процес.
Вротой причиной открытой гнусавости после хирургического удаления глоточной миндалины является подслизистая расщелина нёба, причем длина нёба может быть нормальной, хотя при врожденной подслизистой расщелине нёбо часто бывает укороченным. В речи ребенка после операции по поводу глоточной миндалины в таких случаях появляются настолько глубокие нарушения, что она становится совершенно непонятной для окружающих.
Следует также учесть тот факт, что после удаления как нёбных миндалин,, так и глотойной миндалины, возникают новые условия для резонанса в ротовой полости и, кроме того, изменяются условия функционирования замыкающего глоточного кольца. Если у больного имеется лишь заболевание миндалин, а в периферическом и центральном отделах речевого аппарата не отмечаются никакие отклонения от нормы, то период адаптации продолжается не дольше, чем 2—3 недели. Если речь постепенно не восстанавливается, а её нарушения приобретают стойкий характер, то для выявления причины этого состояния необходимо произвести внимательное обследование всего речевого аппарата.
Такого рода обследование рекомендуется производить прежде всего у детей перед операцией по поводу гипертрофированной глоточной миндалины.

Поражение мышц мягкого нёба во время инфекционных заболеваний
Поражение мышц мягкого нёба может развиться при дифтерии и иногда при гриппе. Если после перенесенной ангины возникла открытая гнусавость, удерживающаяся в течение длительного времени, то следует предположить, что причиной ангины была смешанная бактериальная флора, в которой, кроме стрептококков, имелись и дифтерийные палочки Loffler. Доказательством этому является тот факт, что больные, у которых после перенесения ангины развивается открытая гнусавость, часто являются бактерионосителями дифтерийной палочки.
При сифилисе поражение мягкого нёба чаще всего является следствием патологического процесса в центральной нервной системе.
Паралич мягкого нёба возникает вследствие повреждения двигательных веточек язычно-глоточного и блуждающего нервов. Патологический процесс в блуждающем нерве сопровождается не только открытой гнусавостью и артикуляционными расстройствами, но также хрипотой и афонией вследствие частичного или полного нарушения функции внутренних мышц гортани.
Нарушение речи в форме гнусавости при периферическом параличе перечисленных нервов наблюдается крайне редко. Хорошо изучены нарушения речи центрального происхождения, развивающиеся в результате патологических процессов в двигательных ядрах тройничного и лицевого нервов или же в общем ядре (nucleus ambiguus) язычно-глоточного и блуждающего нервов в продолговатом мозгу.
*Импакт фактор за 2018 г. по данным РИНЦ
Читайте в новом номере
В статье идет речь о случае подкожной эмфиземы после тонзиллэктомии (ТЭ). Пациентке, 29 лет, с жалобами на рецидивирующие ангины, на основе анамнеза, клинической и лабораторной картины был поставлен диагноз «хронический тонзиллит». Общее дооперационное обследование не выявило никакой иной патологии. Операция проводилась под эндотрахеальным наркозом. Спайки между небными миндалинами и окружающими тканями были умеренными, не наблюдалось эпизодов кашля, чихания или легочной вентиляции с положительным давлением. Через 5 ч после операции была отмечена припухлость левой щеки и подчелюстной области, при пальпации выявлена крепитация мягких тканей в этой области. Мультиспиральная компьютерная томография (МСКТ) показала наличие подкожной эмфиземы, обструкции дыхательных путей не обнаружено. Это состояние было диагностировано как подкожная эмфизема и пневмомедиастинум, применялись антибиотики в течение 5 дней. Считаем, что подкожная эмфизема была вызвана хирургическим, а не анестезиологическим фактором. Подкожная эмфизема постепенно регрессировала и исчезла на 7-е сут. Характерным симптомом является крепитация; воздух лучше всего виден на КТ. Для того чтобы избежать такого рода осложнений, необходимо выполнять тщательное и нетравматичное отделение небной миндалины от ее ниши. Последнюю надо удалять строго по границам псевдокапсулы. Если ее удаление сопровождается травматизацией более глубоких слоев мягких тканей, то это может привести к проникновению воздуха через стенки глотки к окологлоточным, заглоточным и превертебральным пространствам.
Ключевые слова: тонзиллэктомия, осложнения, подкожная эмфизема.
Для цитирования: Свистушкин В.М., Добротин В.Е., Кочетков П.А. и др. Редкое осложнение тонзиллэктомии: подкожная эмфизема и пневмомедиастинум. РМЖ. 2016;21:1455-1458.
Subcutaneous emphysema and pneumomediastinum, rare complication of tonsillectomy (clinical case)
Svistushkin V.M., Dobrotin V.E., Kochetkov P.A., Karapetyan L.S., Avetisyan E.E.
I.M. Sechenov First Moscow State Medical University
The paper describes a patient who developed subcutaneous emphysema after tonsillectomy. 29-year-old woman complained of recurrent anginas. A diagnosis of chronic tonsillitis was made based on the complaints, clinical signs, and laboratory findings. Preoperative examination revealed no comorbidities. The surgery was performed under endotracheal anesthesia. Adhesions between palatine tonsils and surrounding tissues were mild. Unlike previously published similar cases, no cough, sneezing, or positive-pressure lung ventilation were observed. In 5 hours after the surgery, swelling of the left cheek and left submandibular region was revealed. Crepitus of soft tissues in this area was detected by palpation. Spiral computed tomography confirmed subcutaneous emphysema. No airway obstruction was discovered. Subcutaneous emphysema and pneumomediastinum were diagnosed. Antibiotics (injections) were prescribed for 5 days. Subcutaneous emphysema assumed to associate with the surgery. Subcutaneous emphysema gradually regressed and disappeared by day 7. Crepitus is considered as a specific symptom of this condition while the air is better recognized by computed tomography. To prevent such complications, palatine tonsils should be carefully and non-traumatically separated from the niche. The niche should be removed strictly by the borders of pseudocapsule. The trauma of deep soft tissues can result in air penetration through the throat walls into the peripharyngeal, retropharyngeal, and prevertebral spaces.
Key words: tonsillectomy, complications, subcutaneous emphysema.
For citation: Svistushkin V.M., Dobrotin V.E., Kochetkov P.A. et al. Subcutaneous emphysema and pneumomediastinum, rare complication of tonsillectomy (clinical case) // RMJ. 2016. № 21. P. 1455–1458.
Представлен клинический случай редкого осложнения тонзиллэктомии
Хронический тонзиллит (ХТ) остается весьма распространенной проблемой и в настоящее время [1], особенно если учесть, что основную группу болеющих ХТ составляют лица трудоспособного возраста [2]. В разных странах, по данным различных эпидемиологических исследований, этим заболеванием страдают от 4 до 15% населения, а среди всех заболеваний глотки ХТ составляет до 35% [1, 3]. Имеется тенденция к увеличению числа больных ХТ, причем самая высокая заболеваемость отмечается в возрастной группе 16–20 лет [3].
Тонзиллэктомия (ТЭ) – рутинная операция в практике оториноларинголога. И хотя эта операция считается весьма безопасной, тем не менее она связана с такими возможными осложнениями, как кровотечение, инфекции, отек языка, травма языкоглоточного нерва, сонной артерии. Весьма редкими осложнениями ТЭ являются подкожная эмфизема лица и шеи, пневмомедиастинум и пневмоторакс [4].
В литературе описано чуть более 30 случаев развития подкожной эмфиземы после ТЭ [5]. Подкожная эмфизема является потенциально опасным для жизни состоянием, т. к. может прогрессировать, препятствуя прохождению воздуха в верхних дыхательных путях, или распространиться в средостение, в результате чего отмечаются развитие пневмомедиастинума или пневмоторакса и угнетение кардиореспираторной функции [4]. По данным литературы, первый описанный случай подкожной эмфиземы лица и шеи после ТЭ относится к 1933 г. [6]. Подкожная эмфизема может развиться либо в результате разности давления по обе стороны травмированной слизистой, либо при высвобождении газа тканями организма в замкнутой полости [7]. Эмфизема шеи и пневмомедиастинум обычно вызываются разрывом трахеобронхиального дерева или пищевода. Подкожная эмфизема характеризуется крепитацией и легко может быть обнаружена при рентгенологическом исследовании. Наличие пневмомедиастинума можно предположить, если наблюдаются такие симптомы, как одышка, дисфагия, боль в области груди и спины, цианоз и симптом Хаммана – крепитация, синхронная с сердечными сокращениями и слышимая лучше всего при повороте больного на левый бок [8].
Обзор литературы продемонстрировал, что показаниями для ТЭ являются частые ангины или развитие перитонзиллярных абсцессов в анамнезе.
Миндаликовая ниша ограничивается спереди небно-язычной мышцей, по бокам – небно-глоточной мышцей, а сверху – верхним констриктором глотки. В связи с этим возможной причиной развития подкожной эмфиземы после ТЭ может быть то, что мышечный слой, состоящий из верхнего сжимателя глотки, не доходит до верхнего полюса миндалины, в этом месте стенка глотки состоит из слизистой оболочки и апоневроза глотки (внутреннего и наружного). При ТЭ может быть поврежден наружный апоневроз. Таким образом во время операции создаются условия для проникновения воздуха (при глотании, кашле, рвоте) в парафарингеальное пространство через образовавшееся отверстие. По клетчатке сосудистого пучка эмфизема распространяется вниз по шее [9]. В литературе есть сообщения, что в глубине миндаликовой ниши верхний констриктор глотки создает путь через мягкие ткани шеи к парафарингеальным, заглоточным и превертебральным пространствам. При повреждении в этом месте воздух может проникнуть в средостение через глубокие шейные пространства и вызвать пневмомедиастинум. В некоторых редких случаях воздух, который поступил из средостения, может затем спуститься в брюшную полость через диафрагмальное отверстие [10].
Клиническое наблюдение
Пациентка, 29 лет, поступила в ЛОР-клинику с жалобами на частые ангины, периодическую боль в глотке, храп. Из анамнеза было известно, что болеет в течение длительного времени, ангины отмечаются с детства, 3–4 раза в год. Проводились курсы консервативного лечения: промывание лакун миндалин растворами антисептиков, неоднократные курсы антибиотикотерапии без существенного эффекта. За последний год перенесла 3 ангины, последняя – в ноябре 2015 г., лечилась амбулаторно, была проведена антибактериальная терапия. Объективно при поступлении: общее состояние удовлетворительное, кожные покровы и видимые слизистые оболочки – обычной окраски. Мягкое небо симметрично. Признаки Зака, Гизе, Преображенского – положительные. Небные миндалины увеличены (II–III степени), плотные, в лакунах казеозные массы (рис. 1). Регионарные лимфоузлы не увеличены, безболезненны. Остальные ЛОР-органы – без особенностей.

ТЭ была проведена под комбинированным эндотрахеальным наркозом, интубация выполнена через правую половину носа. Небные миндалины удалены холодным путем, отмечался выраженный рубцовый процесс, особенно слева. Гемостаз – при помощи биполярного коагулятора. В связи с кровотечением из верхнего полюса левой миндаликовой ниши небные дужки были прошиты. Объем кровотечения составил до 200 мл. Иных особенностей при проведении операции не было. Пациентка очнулась в операционной, переведена в палату. Жалобы на отечность, болезненность и ощущение давления в левой половине лица пациентка предъявила через 5 ч после операции.
Ни кашля, ни затруднения дыхания не отмечалось, акт глотания был болезненным, но полностью сохраненным. Физическое обследование выявило в левой половине лица отечность и крепитацию, которые простирались в подчелюстную, периорбитальную область на той же стороне, а также в область верхней части шеи (рис. 2). Покраснения в набухшей области не отмечалось. Осмотр глотки патологических находок не выявил. При непрямой ларингоскопии, передней и задней риноскопии патологических изменений не обнаружено. Температура тела – 36,7°С. В клиническом анализе крови: лейкоциты – 13,9×10 9 /л, эритроциты – 4,12×10 12 /л, тромбоциты – 271×10 9 /л, гемоглобин – 128 г/л, гематокрит – 35,0%, нейтрофилы – 77,0%; АСЛО (антистрептолизин-О) – 359 МЕ/мл.

В тот же день пациентка была переведена из оториноларингологического отделения в отделение реанимации и интенсивной терапии для динамического наблюдения.
По данным УЗИ: в мягких тканях левой щеки, угла нижней челюсти слева и подчелюстной области на глубине 7 мм от поверхности кожи определяется воздух. Скоплений жидкости не выявлено.
Согласно данным МСКТ глотки, гортани и органов грудной клетки, подкожная эмфизема была распространена на левую щечную область, простиралась книзу в левую подчелюстную область, сторону левой орбиты, область околоушной железы, шеи и средостения. В заднем средостении по ходу пищевода и нисходящего отдела аорты определялись пузырьки воздуха (рис. 3).

Терапия включала меропенем 1 г 3 р./сут в/в капельно 5 дней, фамотидин 20 мг в/в капельно для гастропротекции, раствор Рингера, кетопрофен 2,0 в/м при боли. На фоне терапии была отмечена положительная динамика: разрешение подкожной эмфиземы (рис. 4), при фарингоскопии – миндаликовые ниши покрыты фибриновым налетом (рис. 5). Сохранялась небольшая болезненность при глотании.


Выводы
Таким образом, с учетом данных литературы и нашего наблюдения лечение пациентов с подкожной эмфиземой и пневмомедиастинумом включает регулярную оценку дыхательной функции и степени эмфиземы. Следует избегать любой ситуации, которая увеличивает давление в верхних дыхательных путях (кашель, рвота, произвольное напряжение мышц глотки и шеи) или активной физической деятельности. Рекомендуют постельный режим и седацию, ограничение приема пищи внутрь, а также купирование кашля и регуляцию стула. Могут назначаться антибиотики широкого спектра действия. В некоторых случаях используют кислородную терапию для более быстрого разрешения подкожной эмфиземы [5, 11].
Мы предполагаем, что причиной подкожной эмфиземы была травма наружного апоневроза глотки в связи с выраженным спаечным процессом. Во время операции были обнаружены заметные спайки между миндалинами и миндаликовыми нишами, что сделало операцию более трудоемкой и травматичной.
Послеоперационные факторы, которые могут содействовать образованию эмфиземы, – рвота, кашель, констипация, когда воздух может пройти в межфасциальные пространства через поврежденную слизистую [12]. Другие возможные патогенетические механизмы включают разрыв трахеобронхиального дерева в любом месте [13], в результате чего образуется пневмомедиастинум, после чего воздух распространяется в цефалическом направлении, вторично приводя к подкожной эмфиземе шеи.
Дефект в трахеобронхиальном дереве может быть последствием существующей патологии: буллезно измененных альвеол, ларингоцеле. Дефект может возникнуть и вследствие травмирования ларинго-трахеальной слизистой во время интубации [14]. В нашем наблюдении подкожная эмфизема шеи, лица и пневмомедиастинум развились после плановой ТЭ. Подкожная эмфизема и пневмомедиастинум – редкие осложнения ТЭ. Механизм их образования до конца неясен, воздух, как полагают, проникает в ткани через щечно-глоточную фасцию [8].
При наличии в анамнезе паратонзиллярных абсцессов и/или многократных ангин следует учитывать большую вероятность возможного наличия спаечного процесса между небными миндалинами и миндаликовым ложем и чрезвычайно осторожно и тщательно отсекать небные миндалины от окружающих тканей. Это, скорее всего, уменьшит риск послеоперационного кровотечения, а также предотвратит развитие редких послеоперационных осложнений, таких как подкожная эмфизема и пневмомедиастинум.
Если при осмотре выявляется любая макроскопически очевидная травма слизистой в области ниши, то поврежденная слизистая может быть прошита для предотвращения вторичных бактериальных осложнений и развития подкожной эмфиземы или увеличения уже образовавшейся эмфиземы.
В большинстве случаев подкожная эмфизема и пневмомедиастинум разрешаются спонтанно. В литературе ни одного летального исхода не описано, у одного больного с таким же диагнозом была проведена трахеотомия [10], у 2-х – торакотомия [6, 11]. Тем не менее следует помнить, что подкожная эмфизема и пневмомедиастинум могут быть потенциально фатальными осложнениями.
Читайте также:

