При раке боль в зубах
Опубликовано: 29.04.2024
Злокачественное новообразование представляет собой длительно незаживающую язву эпителиального слоя слизистой оболочки рта и ретромолярной области.
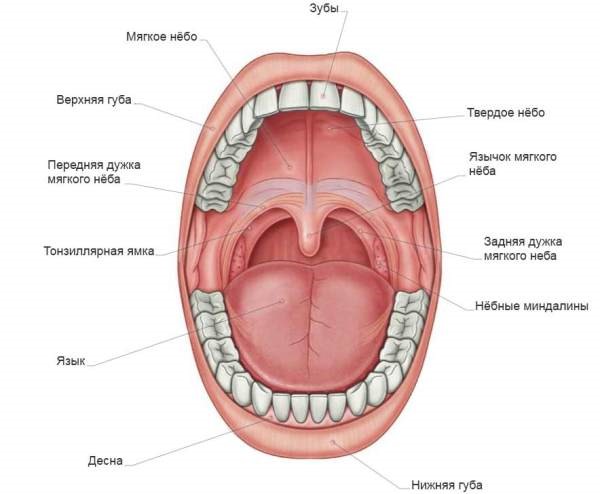
Анатомическое строение
Полость рта – это начальный отдел пищеварительного тракта, в котором пережевывается пища, вырабатывается слюна для переваривания пищи. Он задействован в процессе дыхания, глотания, артикуляции и речи.
В состав ротовой полости входит:
- преддверие (губы, передняя сторона зубов, внутренняя поверхность щек);
- десны;
- дно, на котором лежит язык;
- две трети языка;
- зубы;
- позадимолярный треугольник – пространство на нижней челюсти позади третьего моляра;
- твердое и мягкое небо.
Классификация
Рак полости рта подразделяется на три вида:
- папиллярный. Узелок в слизистой оболочке увеличивается в размере и свисает в полость рта. Новообразование медленно прогрессирует;
- инфильтративный. Уплотнение на розоватой слизистой отличается белесым цветом, четкими контурами и формой, истончением оболочки вокруг. При пальпации со стороны щеки чувствуется плотный инфильтрат. Опухоль склона к быстрому росту. Больной жалуется на невыносимую боль;
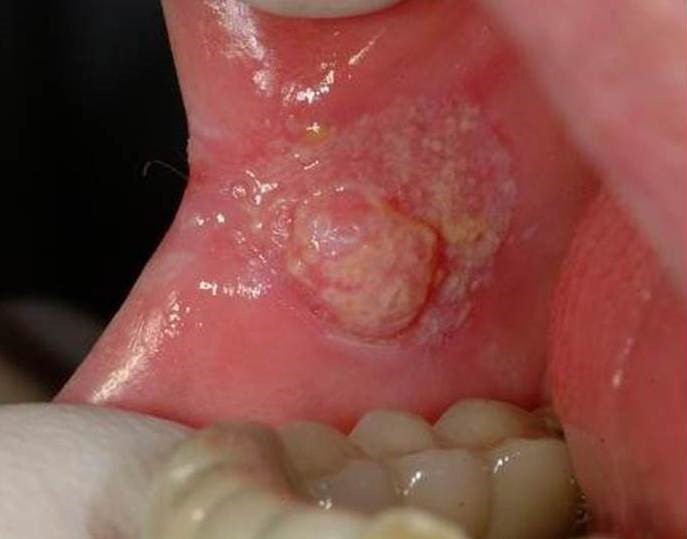
- язвенный. Наиболее распространенная форма заболевания. Язвочки на слизистой не заживают, разрастаются, а кайма вокруг них краснеет. Контур рваный, а его края кровоточат.

Метастазы опухоли появляются быстро. Злокачественные клетки прорастают в подбородочные, подчелюстные, глубокие яремные лимфатические узлы. На этот процесс влияет толщина и глубина опухоли. Так, при углублении новообразования на 4-5 мм метастазы возникают в 98% случаев. На Т1-стадии онкологии метастазирование выявляется в половине случаев, а при достижении Т4-стадии отдаленное распространение раковых клеток наблюдается в 85% случаев.
Классификация TNM

Причины возникновения
Распространенность рака полости рта растет и на сегодняшний день диагностируется у 2% больных среди общего числа заболевших. Начиная с 2009 года, заболеваемость выросла на 25%, при этом в основном выявляется плоскоклеточный рак и только в единичных случаях – аденокарцинома.
Большинство очагов онкологии наблюдается на языке. Чуть меньше злокачественных образований на дне полости рта. Рак мягкого и твердого неба, десен и щек выявляется в 20% случаев. Гораздо реже диагностируется поражение альвеол нижней челюсти – 4%, дужек неба, ретромолярной области и преддверия – 3%.
Исходя из практики, онкологии полости рта больше подвержены мужчины, чем женщины. Это связано с вредными привычками, например, злоупотребление сигаретами или разжевывание тонизирующих смесей усиливает выработку слюны, которая вымывает полезные элементы со слизистой. В группу риска входят больные ВПЧ, пожилые люди, работники вредных производств, больные красным плоским лишаем, люди, у которых систематически травмируется слизистая рта пломбой, протезом, металлическими предметами.
Симптомы
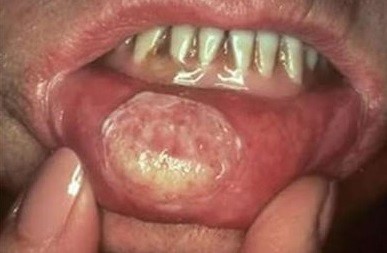
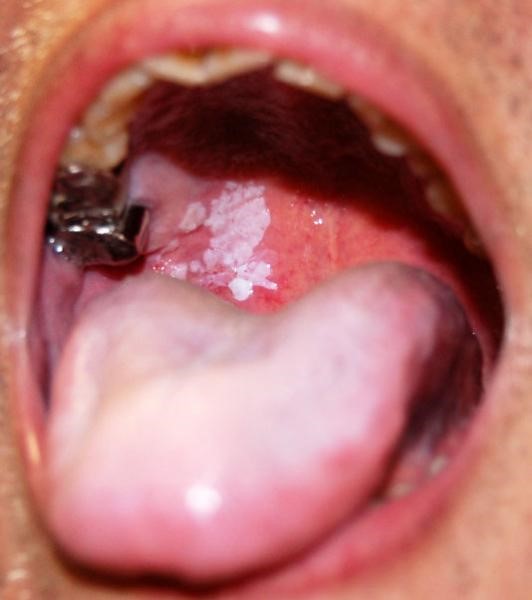
Идентифицировать злокачественную язву от обычного стоматита во рту можно по отеку и припухлости щек, болезненности и постоянному дискомфорту даже в состоянии покоя. Насторожить должно длительное незаживление раны и ее кровоточивость.
По мере развития заболевания признаки усиливаются:
- отек нарастает и распространяется на шею;
- усиливается красное или белое пятно на слизистой рта;
- неприятные ощущения при пережевывании и глотании;
- трудности при разговоре из-за трения слизистой о зубы при движении челюсти;
- появление неприятного запаха изо рта;
- чувство инородного предмета в горле;
- анемия рта.
 |  |
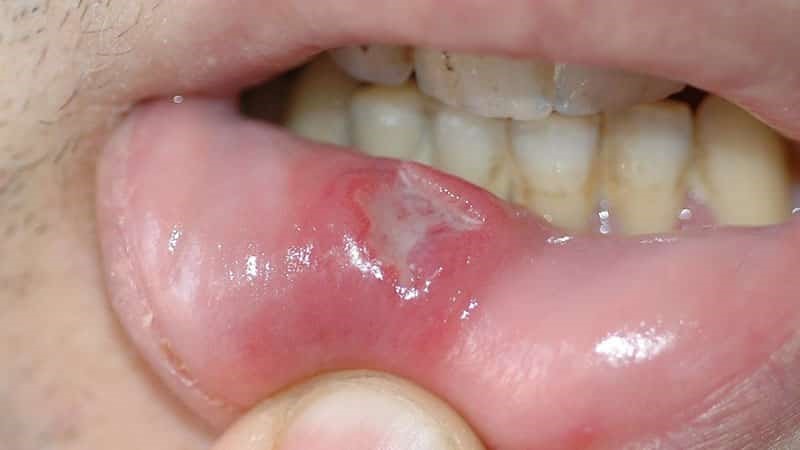 |
На поздней стадии рака выпадают зубы, стремительно снижается масса тела.
Диагностика
На первичной консультации врач осматривает полость рта, рассматривает язвы, эрозии, повреждения слизистой, а затем берет мазок для исследования. Для подтверждения воспалительного процесса больной направляется на общий и биохимический анализ крови.
Диагноз подтверждается по результатам обследования:
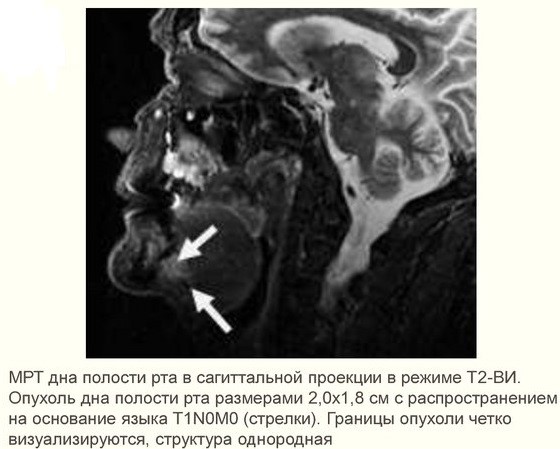
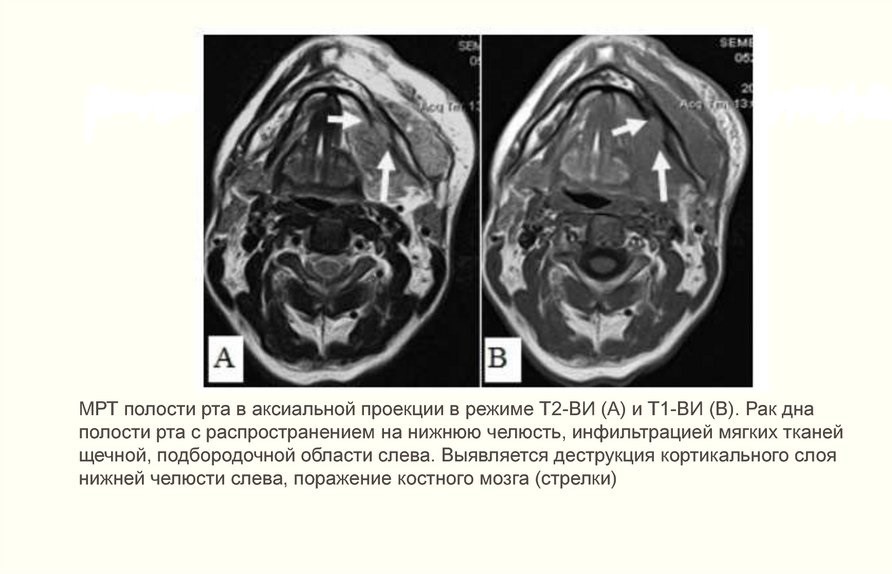
- при подозрении на метастазы проводится аспирационная биопсия тонкой иглой лимфатических узлов под подбородком, под челюстью и в верхней трети шеи;
- позитронно-эмиссионная томография. Показывает глубину залегания опухоли, а также ранние метастазы;
- остеосцинтиграфия. Исследуются кости скелета для поиска перемещенных раковых клеток;
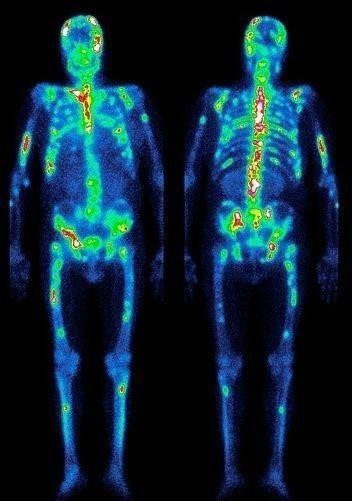
- КТ костей лица с контрастом. Снимки показывают прорастание опухоли в шейные сосуды, челюсть или основание черепа.
Лечение
Выбор тактики лечения зависит от стадии и распространенности новообразования. При быстром разрастании опухоли методы терапии комбинируются.
Операция
Принцип хирургического вмешательства врач определяет после определения стадии опухоли и ее распространения. Если раковые клетки проникли в надкостницу и окружающие ткани, проводится клиновидная, плоскостная или сагиттальная резекция челюсти. Если при обследовании выявлено прорастание раковых клеток напрямую в кость или дефект замечен уже во время операции, осуществляется сегментарная резекция нижней челюсти. Врач на месте оценивает поражение и определяет толщину иссекаемого слоя.
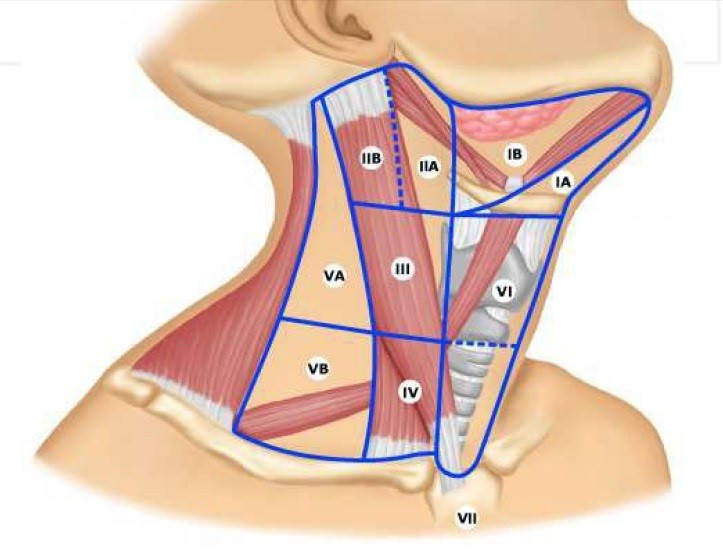
Следующий этап операции – это частичное или полное иссечение шейных лимфатических узлов для предотвращения метастазов при условии толщины опухоли более 4 мм или расположении очага опухоли в дне полости рта или на языке. Если новообразование расположено на срединной линии, то шейные лимфатические узлы иссекаются с двух сторон. Операция завершается одномоментным замещением поврежденных тканей.
После удаления опухоль отправляется на гистологическое исследование. Оценивается ее размер, толщина, глубина, края. На дальнейшее лечение влияет прорастание клеток за границы капсулы удаленного лимфатического узла, расхождение раковых клеток на соседние органы.
Лучевая терапия
Облучение после операции назначается при диагностировании Т3, Т4, N2, Т3 стадий болезни не позже чем через шесть недель после удаления опухоли. Необходимость в лучевой терапии возрастает при периневральной инвазии в лимфатических сосудах. Суммарная очаговая доза за все сеансы – 60 гр, а разовая очаговая доза за один сеанс – 2 гр. При выявлении метастазов на шее СОД повышается до 66 гр, а при отсутствии риска метастазирования СОД уменьшается до 50 гр.
В качестве основного лечения лучевая терапия используется в суммарной очаговой дозе 60-70 гр. Процедура проводится пять дней в неделю, при этом она комбинируется с химиотерапией. Каждые три недели вводится 100 мг цисплатина.
Химиотерапия
Противоопухолевые препараты назначаются перед хирургическим вмешательством или одновременно с лучевой терапией для уменьшения размера новообразования. Иногда терапия назначается одновременно с операцией.
Лечение предполагает использование схемы 5-фторацила вкупе с цисплатином или иные средства – карбоплатин, метотрексат, блеомицин. Они вызывают ряд побочных явлений, например, рвоту или тошноту, выпадение волос, снижение аппетита, повышение кровоточивости. Симптомы исчезают после прохождения курса лечения, но после приема цисплатина иногда фиксируется стойкое нарушение слуха.
Прогноз рака полости рта зависит от стадии, на которой выявлена болезнь. Если лечение начато на нулевой стадии, то болезнь купируется. Стоит отметить, что курение провоцирует рецидив или перерождение опухоли, поэтому может потребоваться повторная операция или облучение. Оперирование на первой стадии повышает выживаемость до 80-85%, а комбинация лучевой терапии с операцией на второй стадии на 60-80%. Уже на последующих стадиях развития рака выживаемость не более 50%, при этом применяются все три метода лечения одновременно.
Диспансерное наблюдение
Поскольку опухоль может рецидивировать и дать метастазы, после пройденного курса лечения больной встает на учет в онкодиспансер. Первый год следует посещать врача каждый месяц, второй год профилактический осмотр проводится каждые 4-6 месяцев, а далее раз в год или при каких-либо недомоганиях. Осмотр предполагает прохождение обследования – УЗИ и контрастное МРТ мягких тканей шеи, ПЭТ, остеосцинтиграфию. Обязательна консультация отоларинголога, стоматолога и онколога. Доктор может сократить срок диспансеризации при высоком риске рецидива.
Список литературы по теме:
- Ганцев Ш.Х. онкология – М, 2012 г – С.204-205.
- Головин Д. И. Ошибки и трудности диагностики опухолей, Д.: Медицина. Ленингр. отд-ние, 2015г. 305 с.
- Избранные лекции по клинической онкологии/Под ред. В.И. Чиссова, С.Л. Дарьяловой. – М., 2010г.
- Матякин Е.Г., Алферов В.С. Химиотерапия опухолей головы и шеи // Мат. 2й Рос. онкол. конф. «Современные тенденции развития лекарственной терапии опухолей» 8–10 декабря 2016 г. – М., 256с.
- Опухоли головы и шеи: рук/ А.И. Пачес.- 5-е изд., доп. И перераб.-М.: Практическая медицина , 2013. -478 с.
- Шайн А.А. Онкология. М – 2014г. 365 с.
- Энциклопедия клинической онкологии/Под ред. М.И. Давыдова. – М.,2014г. –С.140-179.
- Битюцкий П. Г., Кицманюк З.Д., Трофимов Е. И. Диагностика и лечение рака слизистой оболочки полости рта // Медицинские консультации. — 2014. — № 1. — С. 23—27.
- Бяхов М. Ю. Варианты комбинированного и комплексного лечения местнораспространенного рака слизистой оболочки полости рта и ротоглотки: Дис. д-ра мед. наук. — М., 2013.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Причины
- Факторы риска
- Симптомы
- Стадии
- Лечение
- Профилактика
- Прогноз

На сегодняшний день статистика показывает, что 65-70% злокачественных опухолей приходится именно на рак гортани. Сегодня, как видим, это одна из распространенных заболеваний горла. Особенно часто оно поражает мужчин в возрасте 40 и старше лет. В группу риска попадают могут попадать и женщины. Из всех заболевших излечиваются полностью около 60%. Чаще всего этим недугом страдают горожане, сельские жители в этом случае подвержены меньше в 1,5 - 2 раза.
Код по МКБ-10
Причины рака горла
Самыми распространенными причинами его может быть курение. Чем больше человек в своей жизни курил, тем выше у него появляется риск заболеть раком гортани.
При комплексном взаимодействии табачного дыма и алкоголя риск появившегося злокачественного образования практически удваивается. Стоит также отметить, что симптомы рака горла появляются не только из-за курения и злоупотребления спиртными напитками.
Употребление алкоголя, всевозможные инфекционные заболевания в ротовой полости, а также загрязнение окружающей среды тоже могут спровоцировать рак гортани. Вирус папилломы человека тоже может привести к раку гортани.

[1], [2], [3], [4], [5], [6]
Факторы риска
Помимо вышеперечисленных к факторам риска можно отнести:
- нехватку витаминов группы В и А, которые также могут стать причинами возникновению рака горла;
- слабую иммунную систему, врожденные заболевания или ВИЧ инфицированные;
- мужчины, работающие в местах скопления химических веществ или постоянный контакт с вредными химическими элементами. К ним можно отнести древесную пыль, краски, лаки и др.
- афроамериканцев.
- употребляет в большом количестве соленое мясо;
- не следит за гигиеной ротовой полости;
- часто дышит воздухом с высоким содержанием асбестовой или угольной пыли;
- обладает рядом генетических предрасположенностей к этому заболеванию,
- то они могут стать тоже оказаться в риске заболевания рака гортани.

[7], [8], [9]
Симптомы рака горла
Рак гортани происходит таким образом, что здоровые клетки внезапно начинают активным образом делиться, расти и касаться соседних органов. Более того, раковые клетки могут давать метастазы. Раковые очаги могут появляться даже там, где нельзя ожидать, в весьма отдаленных местах от самой опухоли. Это можно объяснить тем, что клетки этой опухоли могут распространяться по всем лимфатическим и кровеносным сосудам.
При раке гортани может возникнуть потребность делать операцию по удалению злокачественной опухоли, а именно гортани. В результате этого человек вовсе утрачивает способность самостоятельно говорить. Есть надежда на искусственную гортань, которую в наше время создали ученые. Это так называемый «протез голоса», который способен восстанавливать до 80% речи.
Это небольшой бокс-имплантирующий прибор, который вставляется в образовавшееся после операции пространство между трахеей и пищеводом, что весьма неприятно и непривычно для человека.
Симптомы рака горла и гортани выявить в этом случае не составит труда. Раннюю форму рака гортани можно выявить по осиплому голосу. Но если человек заметил у себя следующие признаки, то ему тоже важно поскорее обратиться к врачу.
Итак, если мужчина:
- беспричинно ощущает в себе заметное похудение,
- долгий период времени кашель не оставляет его в покое,
- чувствует дискомфорт при глотании, а именно у него затрудняется дыхание и появляется боль,
- ощущает постоянную боль в горле или в ухе,
- ощупывает на себе видимую опухоль или припухлость на шее,
Это и есть основные симптомы рака горла и гортани, как не прискорбно это бы не звучало.
При появлении описанных признаков, если они не исчезают более двух недель, то лучше как можно быстрее обратиться к врачу. Обычно, в 80 % случаев 1- й этап рака гортани проходит безсимптомно. Поэтому, лучше, если больной все же во время заметит неприятные и не привычные для себя ощущения либо болезненные ощущения.
Следует сказать, что симптомы рака горла могут быть различные у каждого пациента. Выше мы перечислены наиболее встречающиеся. Но они могут быть и варьироваться в зависимости от локализации опухоли, особенностей ее развития, от патологических каких-либо влияний на другие человеческие органы. К примеру, если опухоль расположена в области надгортанного хряща или в месте черпаловидно-надгортанной складки, то у человека появляется ощущение, словно кома в горле. Этот фактор тоже можно отнести к первым симптомам рака горла. Если в результате заболевания повреждаются голосовые складки, то хриплый голос в конце концов может и вовсе исчезнуть. Если же опухоль разрастает в подскладочном отделе, то она будет провоцировать затрудненное дыхание, может привести к удушью и бесконечному кашлю.
Если у пациента при глотании ощущает, как мы уже писали ранее, инородное тело, то это один из первых опухоли гортани, которое вызвано уплотнением надгортанного хряща. Симптом болей в ухе может проявиться на более позднем этапе развитии рака гортани и обычно это происходит из-того, что опухоль прорастает в нервы или растут метастазы. Такой симптом, как охриплость, возникает в следствии того, что опухоль позволяет голосовым связкам плотно смыкаться и, как правило, в процессе развития рака эта охриплость возрастает до полного исчезновения голоса. Если дыхание затруднено, то это имеет прямую связь с прорастанием опухоли в просвет гортани. Их можно отнести к наиболее поздним симптомам рака горла. В будущем она может вырасти в соседние органы, к примеру, в ткани шейной области, трахеи. В область шеи метастазы могут попасть наиболее быстро. Таким же образом и с такой же скоростью, они могут проявиться в корне языка, в легких и прочих органах. Метастатические опухоли обладают той же структурой, что и основная опухоль. Потому, если она переходит в легкие, то она имеет название "метастатическая опухоль гортани в легких", но только не рак легких. Одних этих признаков рака горла для доктора недостаточно. Он не в состоянии поставить диагноз рак горла. Пациенту для этого нужно сдать еще довольно много анализов, протестироваться. Один из самых часто встречаемых тестов, которые применяются для того, чтобы поставить диагноз заболевания, является биопсия. С помощью тонкой иглы врач берет образец ткани опухоли для того, чтобы определить в медицинской лаборатории, есть ли раковые клетки в ткани или нет. Биопсия может помочь определить наличие заболевания, а с помощью других диагностических тестов можно определить размеры и формы опухоли и точного ее нахождения. Если злокачественные клетки имеют место быть, то пациент должен пройти компьютерную томографию, благодаря которой можно обнаружить трехмерное изображение опухоли.
Первые симптомы рака горла
Мы уже говорили о симптомах в целом, теперь речь пойдет о первых симптомах рака горла. Первые признаки рака гортани проявляются следующим образом.
Начальная стадия рака горла, как её еще называют сопровождается изменением тембра голоса, охриплости, вплоть до полного исчезновения голоса. После чего человек просто не может сглатывать слюну, а то и вовсе проглатывать пищу из-за мучающих его болевых ощущений. Ощущение присутствия в горле каких-то посторонних или инородных тел может еще быть еще одни первым симптомам рака горла. Ну и последнее, что может появится на первых порах, так это одышка.
На более поздних стадиях рака горла может возникнуть:
- затрудненность попадания пищи по пищеводу.
- постоянная боль, которая практически уже не исчезает даже при лечения горла всевозможными методами и средствами.
- приступообразный или кашель, который даже не проходит.
- появление болей в ушах.
- не малые припухлости на шее из-за того, что произошло увеличение размеров лимфатических узлов.
- в некоторых случаях – стремительное снижение веса.
На запущенной 3-4 стадии рака горла появляется мокрота с гноем, с кровяными примесями и с неприятным запахом из ротовой полости. С каждым днем дышать становится все труднее.
Лечение при данном заболевании возможно, но оно должно начаться своевременно. Только от степени осложнения зависит закончится ли оно просто лечением или гортань человека будет подвергнута операционному вмешательству.
Главное понять одно, чем раньше человек обследует свой организм, чем раньше будет поставлен диагноз, тем больше шансов без вреда для здоровья получить помощь, которая поможет не запустить болезнь. Не доводите болезнь до крайних сроков, чтобы даже самые радикальные методы уже будет не в состоянии помочь.
На профилактическом осмотре у стоматолога, или отоларинголога может обнаружить наличие язвочек на слизистой гортани, если таковы есть. Однако более точный диагноз пациент получить только при специальном обследовании. Ультразвуковое исследование, рентген, помогает определить место локализации опухоли и ее размер, форму. В период лечения довольно часто специалист может назначить магнитно-резонансную томографию. Обязательным исследованием в диагностике является сдача лабораторных анализов, при которых в результате получения кусочка ткани или мазка, взятые из гортани, под микроскопом проводятся опыты. Такой анализ крайне необходим, поскольку с его помощью можно выявить атипичные клетки – мертвые, либо с отклонениями.
Если лечение провести правильно, в особенности на первых этапах развития заболевания, можно благополучно достигнуть благоприятного прогноза. Положение ухудшает, как правило, разрастание раковых язв в соседствующие органы и ткани, некоторые осложнения, в особенности отдаленных метастазов, что служит признаком процесса генерализации.
Боль испытывает каждый второй пациент онкологов. 80% больных с далеко зашедшими формами рака отмечают сильные или умеренные боли. Даже после полного излечения болевой синдром может сохраняться довольно долго.
Почему возникают боли при раке?
Причинами болевого синдрома могут быть непосредственно поражение опухолью болевых рецепторов или нервов, лечебные или диагностические манипуляции. Иногда болевой синдром не связан с онкологическим заболеванием или вызван комбинацией факторов.
Медики выделяют три основных варианта боли в зависимости от вызываемых факторов:
- Ноцицептивная. При повреждении какого-либо органа или ткани химическим, механическим, температурным путем происходит раздражение болевых рецепторов и импульс от них передается в головной мозг, вызывая ощущение боли. Болевые рецепторы находятся в коже и костях (соматические), а также во внутренних органах (висцеральные). У органов брюшной полости есть только висцеральная иннервация, без соматической. Это приводит к появлению “отраженной боли”, когда происходит смешение нервных волокон от висцеральных и соматических органов на уровне спинного мозга и кора головного мозга не может четко отобразить боль. Поэтому часто пациент с болью в животе при раке не может точно указать источник боли и описать ее характер.
- Нейропатическая боль возникает при повреждении периферической нервной системы, спинного или головного мозга, в частности, на фоне химиотерапии (например, препаратами, содержащими алкалоиды барвинка) или из-за вовлечения в опухолевый процесс нервов или нервных сплетений.
- Психогенная. Иногда у пациента с раком нет органических причин для возникновения болевого синдрома или боль носит несоразмерно сильный характер. В этом случае важно учитывать психологический компонент и понимать, что стресс может усиливать восприятие боли.
Какие бывают боли при раке?
Выделяют следующие виды:
- острая, возникает при повреждении тканей, а затем уменьшается со временем, по мере заживления. Полное восстановление занимает 3-6 месяцев.
- хроническая боль (продолжительность более 1 месяца) обусловлена постоянным повреждением тканей. На интенсивность боли могут влиять психологические факторы.
- прорывная боль - резкое внезапное увеличение интенсивности хронической боли, которое происходит при наложении дополнительных провоцирующих факторов (например, боли в спине при раке позвоночника с метастазами могут резко усилиться (или возникнуть) при изменении положения тела пациента). Из-за непредсказуемости и непостоянности эту боль довольно сложно лечить.
Характер боли при раке может быть постоянным или эпизодическим, т.е. возникающим на время.
Боли, возникающие на фоне лечения онкопатологии
- спазмы, резь, зуд, (побочные эффекты многих противоопухолевых препаратов)
- воспаление слизистых оболочек (стоматит, гингивит или язвенное поражение других отделов пищеварительной системы), вызванные химиотерапией или таргетной терапией
- боль, зуд, покалывание, покраснение, жжение в ладонях и стопах
- боль в суставах и мышцах всего тела (при приеме паклитаксела или ингибиторов ароматазы)
- остеонекроз челюсти (редкая побочная реакция бисфосфонатов, которые применяют при метастазах в костях)
- боль из-за проводимой лучевой терапии (поражение полости рта и глотки, дерматит).
Всегда ли есть боль при раке?
Рак без болей возможен в начальной стадии, когда опухоль настолько мала, что не вызывает раздражения рецепторов. Также без боли могут протекать заболевания без образования солидной опухоли, например, миеломная болезнь до поражения костей, лейкозы.
Оценка боли пациентом
Чтобы максимально эффективно помочь пациенту, нужно уметь оценить уровень боли. Главным ориентиром считают ощущения человека, при этом врач использует следующие параметры:
- Какого характера боль (ноющая, жгущая, пекущая, пульсирующая, острая и т.д.)?
- Где боль ощущается больше всего?
- Продолжительность болей
- Постоянная или периодическая?
- В какое время суток появляется или усиливается?
- Что делает боль сильнее или слабее?
- Ограничивает ли боль какой-то вид деятельности?
- Насколько она сильна?
Кроме медицинских причин важно учитывать особенности менталитета. В некоторых культурах жалобы на боль воспринимают как признак слабости. Или пациенты не хотят обременять других членов семьи, так как мнение родственников очень важно. Кроме учета психологического аспекта, врач прогнозирует, насколько будет эффективно лечение. Так, нейропатическую, прорывную и сильную боль сложнее контролировать. Сложнее лечить, если в истории жизни пациента были эпизоды злоупотребления наркотиками, алкоголем, депрессии, нарушения мыслительной деятельности, или уже проводилось лечение боли.
Зачем лечить боль
Иногда при раке пациенты не хотят принимать лекарства от боли, опасаясь этим ещё больше себе навредить. Это не так, болевой синдром нужно лечить, как и любой другой патологический синдром. Управление болью может помочь:
- лучше спать
- увеличить активность
- повысить аппетит
- уменьшить чувство страха, раздражения
- улучшить сексуальную жизнь.
Как снять, облегчить боль при раке?
Боль в голове, ногах, в пояснице, в костях при раке лечат по единой ступенчатой системе:
1 ступень. Неопиоидные анальгетики. Это может быть парацетамол (ацетаминофен), ибупрофен, кетопрофен, целекоксиб, диклофенак, аспирин, кеторолак.
2 ступень. Если нет эффекта, то используют мягкие опиоиды (кодеин).
3 ступень. Сильнодействующие опиоиды (морфин, фентанил, оксикодон, трамадол) в дозировке, достаточной для полного исчезновения боли.
Чтобы помочь пациенту справиться с беспокойством и страхом, на любой ступени добавляют дополнительные лекарства. Обычно это противосудорожные препараты, антидепрессанты, местные анестетики. При боли в результате воспаления используют глюкокортикостероиды, а при поражении костей - бисфосфонаты (памидронат, золендроновую кислоту) и денозумаб.Правильное лекарство в правильной дозировке и в правильное время дает возможность помочь 80-90% людей. В остальных случаях используют другие методы:
- Хирургическое вмешательство на головном мозге, которое прерывает передачу болевого импульса.
- Хордотомию, т.е. пересечение проводящих путей в спинном мозге. Используется при плохом прогнозе у пациента и выраженном болевом синдроме, который не поддается лечению препаратами.
- Чрезкожную электрическую стимуляцию нервного ствола.
- Блокаду нерва. Для этого лекарство вводят либо в нервный ствол, либо в ткани вокруг него, что также прерывает передачу болевого импульса.
- Радиочастотная абляцию. С помощью радиоволн нагревают нервные волокна для нарушения их функционирования.
- Паллиативную лучевую терапию. Она уменьшает размер опухоли и уменьшает ее влияние на нервные пучки.
- Альтернативные методы, которые обычно используют в дополнение к традиционной медицине. Это может быть медитация, иглоукалывание, хиропрактика, гипноз.
Боли при 4 стадии рака возникают не сразу, поэтому пациенту и родственникам могут заранее выработать план действий. Чтобы получить опиоид, нужен медицинский работник. Рецепт может выписать:
- врач-онколог
- участковый терапевт
- врач узкой специальности, который прошел обучение по работе с наркотическими веществами.
Специальный рецепт действует 15 дней, если он нужен срочно, то его могут выписать в праздничные и выходные дни.
В настоящее время пациенту или родственникам не нужно возвращать использованные пластыри, пустые флаконы или упаковки из-под препаратов. Препараты получают в специализированных аптеках, имеющих разрешение на отпуск наркотических анальгетиков, ядовитых и психотропных веществ. Но если местность отдаленная и аптеки нет, то фельдшерско-акушерские пункты (ФАПы) или амбулатории имеют право хранить и выдавать опиоиды.
Чтобы получить рецепт, есть определенный алгоритм действий:
- Пациента осматривает врач и выписывает рецепт. Это может быть сделано в поликлинике, онкодиспансере, на дому.
- Затем пациент или родственники ставят круглую печать на бланке рецепта в лечебном учреждении, на дому этого сделать нельзя.
- Доверенное лицо или сам пациент получают в специализированной аптеке препарат по спискам, переданным лечебным учреждением.
В России есть “горячая линия”, по которой можно звонить в случае вопросов по паллиативной помощи:
8-800-700-84-36. Линия создана Ассоциацией хосписной помощи и фондом помощи хосписам “Вера”, работает за счет пожертвований.
Также “горячая линия” есть у Министерства здравоохранения: 8-800-200-03-89 и у Росздравнадзора: 8-800-500-18-35.
Как правильно принимать лекарства от боли?
- Для полного контроля над болевым синдромом обезболивающие принимают не “по требованию”, а “по часам”, т.е. каждые 3-6 часов.
- Не нужно удлинять перерывы между приемом лекарств. Боль легче снять, когда она несильная.
- Нужно сообщить лечащему врачу обо всех принимаемых препаратах, так как возможно неблагоприятное лекарственное взаимодействие.
- Нельзя прекращать прием препаратов самостоятельно. Если появились побочные явления, нужно тут же сообщить врачу.
- Также нужно сообщить, если эффект недостаточен. Будет увеличена дозировка или проведена замена препарата.
Какими способами ведется обезболивание наркотическими препаратами?
Методы введения лекарств зависят от состояния пациента и даже от его предпочтений.
- Через рот. Если желудок и кишечник нормально функционируют, то лекарство дают под язык (сублингвально), или на область внутренней поверхности щеки (трансбуккально).
- Через прямую кишку. При невозможности приема через рот опиоиды можно вводить ректально.
- Через кожу. Для этого используют специальные трансдермальные пластыри.
- Через нос - в форме назального спрея.
- Подкожно. Опиоиды вводят шприцем в подкожный жировой слой.
- Внутривенно. Этот путь оправдан, когда предыдущие способы неэффективны. Для этого используют инфузомат (медицинский насос) - устройство, точно дозирующее и подающее лекарственный препарат.
- В спинномозговую жидкость в виде инъекций. Иногда в спинномозговой канал вводят и анестетик для купирования очень сильной боли.
Зависимость от опиоидов
Некоторые люди боятся использовать опиоиды в медицинских целях из-за опасения стать наркоманами. С течением времени может развиться нечувствительность к болеутоляющим. Это означает, что дозировку придется увеличить. Подобная ситуация нормальна и может произойти с другими лекарствами. При приеме в рекомендованных врачом дозах и кратности вероятность наркозависимости невелика.
Побочные эффекты опиоидов
Есть несколько часто встречающихся явлений:
- тошнота
- запоры
- сонливость
- сухость во рту.
Опиоиды снижают и замедляют мышечные сокращения желудка и кишечника, что вызывает нарушения стула. Важно пить много жидкости и сразу информировать врача о нежелательных явлениях.
Реже пациент отмечает:
- снижение артериального давления
- бессонницу
- головокружение
- галлюцинации
- зуд
- проблемы с эрекцией
- снижение уровня сахара крови
- изменения в мышлении.
При появлении этих проблем врач может изменить дозу или способ введения применяемого лекарства или порекомендовать другой препарат или способ помощи.
Информация носит справочный характер, не предназначена для самостоятельной диагностики и лечения. Имеются противопоказания. Необходима консультация специалиста.

это злокачественное новообразование, поражающее губы (чаще всего нижнюю губу), внутренние поверхности полости рта, а также заднюю стенку глотки, миндалины и слюнные железы. Заболевание чаще встречается у мужчин, как правило людей старше 40 лет.
Причины и факторы риска.
- Курение, в том числе жевание и нюхание табака.
- Употребление алкогольных напитков.
! При сочетании этих двух факторов - вероятность поражения ротовой полости возрастает.
- Мужской пол.
- Острые края пломбы, неудобный протез или другие факторы, оказывающие травмирующее действие на слизистую рта, могут привести к развитию раковой опухоли.
- Инфицирование полости вирусом папилломы, который относится к шестнадцатому типу, может быть причиной появления рака.
- Наличие красного плоского лишая слизистой полости рта плоский - угроза раковых образований.
- Ослабление иммунитета при системном приёме химических препаратов является фактором риска появлении онкологии.
- Неполноценное питание с недостаточным употреблением фруктов и овощей и дефицитом антиоксидантов – витаминов А, С и Е создаёт условия для роста раковых клеток.
- Частый контакт с асбестом способствует возникновению рака в полости рта. Такое же неблагоприятное влияние оказывают на человека полициклические органические соединения.
Клинические проявления.
- утолщение языка, что приводит к дискомфорту во время еды и разговора,
- онемение языка,
- онемение дёсен, некоторых зубов,
- выпадение зубов без видимой причины,
- отёк челюсти,
- боль в ротовой полости, которая принимает хронический характер,
- хроническое увеличение лимфатических узлов, расположенных в области шеи,
- изменение голоса,
- потеря веса,

- появление на губах или в полости рта образования, которое не проходит длительное время и имеет тенденцию увеличиваться в размерах, это может быть:
- красное пятно,
- беловатое пятно,
- язвочка,
- уплотнение,
- нарост.
! Эти явления могут и не быть раковыми образованиями, но переродиться в них с течением времени.
Образования проходят три фазы развития:
- Начальная ступень – человек замечает непривычные явления в состоянии здоровья ротовой полости. Случаются неясные боли, уплотнения, язвы в полости рта.
- Развитая стадия болезни — язвы становятся в виде щелей. Они могут располагаться над опухолью. Возникают болевые ощущения, которые могут отдавать в разные области головы. Раковая опухоль может развиваться и без выраженной боли.
- Запущенная ступень — заболевание активно разрушает окружающие ткани.
Формы рака полости рта (классификация по внешнему виду):
- Узловатая - во рту появляется уплотнение чёткой формы. Поверхность слизистой в этом месте либо не меняется, либо имеет белесоватые пятна. Новое образование обычно быстро увеличивает свои размеры.
- Язвенная - проявляется в виде язвы на слизистой оболочке. Она беспокоит пациента и долго не заживает. Патология в виде язвочки быстро прогрессирует. Такая форма рака ротовой полости поражает слизистые чаще других разновидностей.
- Папиллярная - выглядит как опухоль плотной структуры, которая свисает в полость рта. Покров слизистой внешне не изменяется.

(рак слизистой оболочки полости рта в начальной стадии)
Отдельные разновидности опухолей ротовой полости.
В зависимости от дислокации образования различают:
- Рак щёк - Дислокация образования часто на линии рта, на уровне его угла. Сначала может напоминать язвочку. Со временем возникают ограничения в открывании рта, дискомфорт при жевании и разговоре.
- Рак дна полости рта - Опухоль находится на мышцах донышка и может захватывать близлежащие зоны: нижнюю часть языка и в слюнные железы. Пациент жалуется на боль и усиление слюноотделения.
- Опухоль языка - Трудности, возникающие при жевании и дискомфорт во время пользования речевым аппаратом, иногда являются следствием онкологии языка. Опухоль дислоцируется на его боковых поверхностях – случаи такой патологии встречаются часто. Реже рак возникает на нижней поверхности языка или на его верхней части, затрагивает его корень или кончик.
- Опухоль в зоне альвеолярных отростков - Проблема может дислоцироваться на верхней и на нижней челюсти. Рак может поражать и зубы, что вызывает кровотечения и боли в этих местах.
- Рак в зоне нёба - В зависимости от того какая ткань подвергается заболеванию, появляется разная форма рака неба. Если охвачены мягкие ткани, то развивается рак, который называется плоскоклеточный. Твёрдое нёбо может иметь заболевание: цилиндрома, аденокарцинома, встречается и плоскоклеточный вид. Проблема обнаруживает себя появлением болей и дискомфорта во время приёма пищи.
- Метастазы:
- Раковое образование способно активно прорастать в рядом лежащие слои. Распространение опухоли зависит от её вида и локализации. Развитие заболевания происходит в продвижении раковых клеток в лимфатические узлы.
- Рак слизистой оболочки щёк и альвеолярных отростков нижней челюсти запускает метастазы в зону поднижнечелюстных узлов. Образования, возникшие в дистальных отделах, дают метастазы в узлы возле яремной вены.
- Рак языка, дислоцирующийся в районе его кончика и боковых поверхностей, прогрессирует в лимфоузлы шеи, а также может захватывать подчелюстные узлы.
- При патологии — рак ротовой полости встречаются, но нечасто отдалённые метастазы. Они распространяются во внутренние органы: печень, лёгкие, мозг, сердце, а также в костную ткань.
![]()
(рак дна полости рта)
Диагностика.
- Опухоль специалист определяет визуально.
- Лабораторный метод определения клинического анализа периферической крови позволяет оценить общее состояние больного и обнаружить анемию (малокровие), а при биохимическом анализе крови крови можно заподозрить поражение печени и костей.
- Степень разрастания болезни в мягкие ткани диагностируется методом пальпации и применением инструментальных методов визуализации:
- Биопсия – взятие кусочка ткани для исследования с целью подтверждения диагноза опухоли. Материал может быть получен в результате соскоба в области подозрительного участка, пункции тонкой иглой или хирургического удаления части опухоли.
- Рентгенография грудной клетки дает возможность выявить поражение легочной ткани, что встречается редко, но возможно при распространенном опухолевом процессе.
- Компьютерная томография (КТ), иногда с дополнительным введением контрастного вещества, помогает определить размер, форму и расположение опухоли, а также наличие увеличенных лимфатических узлов.
Лечение.
Существуют различные методы лечения раковой опухоли. Выбор способа зависит от стадии развития новообразования и его формы.
Хирургическое. Если нельзя обойтись без отсечения опухоли задействуют хирургическое вмешательство. После удаления образования могут проводиться манипуляции по восстановлению нарушенного внешнего вида пациента.

Химиотерапия. Применение лекарственных препаратов группы цитостатики (убивают раковые клетки) целесообразно в комбинации с облучением и/или с хирургическим вмешательством.
Профилактика развития рака ротовой полости.
- Лучший метод профилактики рака полости рта – это периодический осмотр своего рта и глотки. Помните, что выявление рака на ранней стадии позволяет надеяться на успех лечения!
- Необходимо расстаться с табакокурением и злоупотреблением алкоголя.
- Отказаться от жевания табака — постоянное использование бездымного табака повышает риск заболевания раком полости рта в 50 раз.
- Разумно избегать ультрафиолетовых лучей солнца, когда оно в зените.
- Подбирать рацион, богатый клетчаткой и антиоксидантами. Исключить приём очень острой и горячей пищи.
- Следить за полостью рта, чтобы не было травмирующего фактора (обломков зубов с острыми краями), разрушающего слизистую оболочку.
Люди, прекращающие использование табака даже после долгих лет курения и жевания, намного уменьшают риск заболевания раком полости рта.

Зубы — это важные органы, которые обеспечивают сразу несколько потребностей человека: эстетический эффект и спокойствие нервной системы, пережевывание пищи и правильную работу пищеварительной системы, формирование прикуса, а значит, правильной речи. При этом они очень нежные, и это чревато для человека серьезными неприятностями со здоровьем. Если с болезненным кариесом, кистами в десне, разрушением коронки многие сталкиваются нередко, то ситуация, когда развивается такое грозное заболевание, как рак зуба, оказывается очень неожиданной. Хотя бы в силу того, что подумать о таком варианте онкологии многие даже и не могут. О том, как за безобидной ранкой на десне или шишкой на губе может скрываться рак зуба, АиФ.ru рассказал директор стоматологической студии Федор Захаров.

В чем суть проблемы
В обиходе встречается термин «рак зуба», но он не совсем верен. Да, из тканей зуба могут развиваться опухоли: одонтома, цементома и пр. Но это доброкачественные образования. Злокачественное — это адамантинома, которая развивается из эмали зуба, но встречается крайне редко и не до конца изучена. Чаще всего проблема намечается в нижней челюсти. Адамантинома в тех случаях, когда была обнаружена, поражает людей в довольно молодом возрасте: 18-26 лет. Расположена бывает в области крайних жевательных зубов и в углу нижнечелюстной кости. Она может быть двух видов: плотная и кистозная. Первая представляет собой образование с большим числом полостей. Вторая — образование, заполненное массой коричневого цвета.
Процесс напоминает кистозное поражение полости. При росте опухоли начинают утолщаться костные структуры, которые позже объединяются в одно выбухание.
Что же может спровоцировать столь страшное заболевание? Это могут быть самые банальные причины: хронические травмы слизистой, воздействие ионизирующего излучения, вредные привычки (курение, жевание насвая), профессиональные вредности (работа в горячих цехах или запыленных помещениях), неправильное питание (чрезмерное употребление пряных, острых продуктов). Кроме того, существует риск развития рака челюсти у онкобольных пациентов с опухолями почек, желудка, легких. В этом случае будут говорить о вторичной онкологии.

Опасная симптоматика
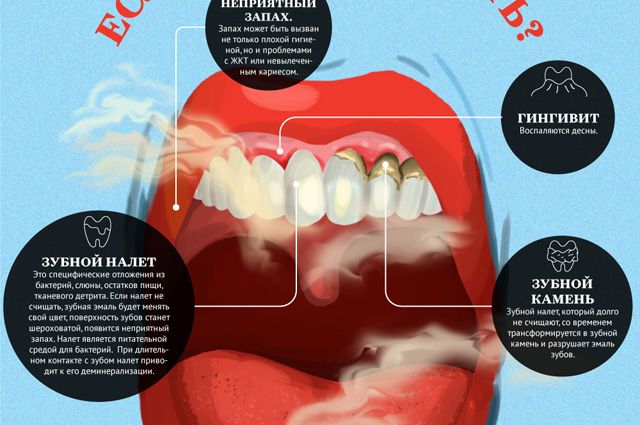
Понятно, что диагностировать рак зуба не так-то просто. Стоит насторожиться в тех случаях, когда отмечается появление долго не заживающих язв на слизистой полости рта, деформаций, порой уже заметных глазу, болей в невылеченных и целых зубах, когда меняется чувствительность. Это тревожные звоночки, на которые надо срочно реагировать и безотлагательно бежать к стоматологу. Чем раньше выявить опухоль, тем больше шансов обойтись минимальными потерями.
Также стоит учитывать и такой важный признак, как кровоточивость десен. Если в обычном состоянии, чтобы пошла кровь, требуется повредить десну, то в случае с раком достаточно будет легкого нажатия. Также параллельно могут появиться отеки десен и повышенная температура тела.
Лечение
Рак зуба требует хирургического вмешательства. И нередко после удаления опухоли может потребоваться и восстановительная хирургия костной ткани. Естественно, по необходимости будут определяться и вспомогательные виды терапии: химио-, радиотерапия и т. д.
Статистика проблемы
Рак зуба, как и любой иной вариант онкологии, опасен своим активным развитием. И тут тоже действует правило: чем раньше он обнаружен, тем больше шансов на выздоровление. По данным статистики, вылеченный на 1-2 стадии рак зуба дает 80% шанс на пятилетнюю выживаемость, на 3 стадии прогноз 40%, на 4 стадии — менее 15%. Важно понимать, что челюсть расположена близко к мозгу, а онкология — болезнь метастазирующая. Поэтому не стоит играть в русскую рулетку, лучше быстрее обратиться к врачу.
При этом профилактику также никто не отменял: даже если ничто не беспокоит, стоит посещать стоматолога раз в полгода. Это позволит определить любые патологии на ранних этапах. Ведь предупредить легче, чем излечить.
Читайте также:








