Роль функции жевания в развитии патологических состояний в пародонте
Опубликовано: 24.04.2024
Заболевания пародонта – группа болезней, сопровождающихся поражением твердых и мягких тканей, окружающих зубы. При остром пародонтите пациенты жалуются на кровоточивость, отечность, болезненность десен, наличие гнойного отделяемого из пародонтальных карманов. При пародонтозе происходит равномерная резорбция кости, признаки воспаления отсутствуют. Идиопатические заболевания пародонта сопровождаются лизисом костной ткани. Диагностика заболеваний пародонта включает сбор жалоб, клинический осмотр, рентгенографию. Лечение предполагает ряд терапевтических, хирургических и ортопедических мероприятий.
- Причины и классификация
- 5 основных категорий
- Симптомы заболеваний пародонта
- Диагностика заболеваний пародонта
- Лечение заболеваний пародонта
- Цены на лечение
Общие сведения
Заболевания пародонта – нарушение целостности тканей пародонта воспалительного, дистрофического, идиопатического или неопластического характера. По данным статистики, заболевания пародонта встречаются у 12-20% детей в возрасте 5-12 лет. Хронический пародонтит выявляют у 20-40% людей до 35 лет и у 80-90% населения в возрасте после 40 лет. Пародонтоз встречается в 4-10% случаев. Наиболее высокий показатель распространенности заболеваний пародонта наблюдается среди пациентов старших возрастных групп. При инсулинозависимом сахарном диабете поражение пародонта определяется у 50% больных. Также выявлена корреляционная связь между выраженностью пародонтита и длительностью течения сахарного диабета 1 типа. Исследования, проведенные в разные годы, показывают рост заболеваемости с прогрессом цивилизации. Идиопатические заболевания пародонта чаще диагностируют у мальчиков до 10 лет. Прогноз при заболеваниях пародонта зависит от причин развития, наличия сопутствующей патологии, уровня гигиены, своевременности обращения пациентов в медицинское учреждение.

Причины и классификация
Основная причина заболеваний пародонта воспалительного характера – пародонтопатогены: Porphyromonas gingivalis, Actinomycetes comitans, Prevotella intermedia. Под влиянием их токсинов происходит альтерация зубоэпителиального соединения, которое служит барьером, препятствующим проникновению инфекционных агентов в направлении корня зуба. Причины идиопатических заболеваний пародонта до конца не выяснены. Ученые считают, что в основе Х-гистиоцитозов лежит иммунопатологический процесс. Весомая роль отводится генетической предрасположенности. Пародонтоз, как правило, является одним из симптомов гипертонии, нейрогенных или эндокринных нарушений.
Опухолевидные заболевания пародонта развиваются в результате хронического раздражения мягких тканей разрушенными стенками зубов, острыми краями глубоко посаженных коронок, неправильно смоделированными кламмерами съемного протеза. Провоцирующими факторами служат гормональные сдвиги, возникающие вследствие нарушения секреции гормонов надпочечниками, щитовидной и поджелудочной железами, дефицит микроэлементов и витаминов, стрессовые ситуации. Неблагоприятными местными условиями, способствующими возникновению заболеваний пародонта, являются патологии прикуса, скученность зубных рядов, аномалии положения отдельно стоящих зубов. Локализированный пародонтит развивается в результате артикуляционной перегрузки зубов, что нередко наблюдается у пациентов с вторичной адентией.
5 основных категорий
- Гингивит. Воспаление тканей десны.
- Пародонтит. Воспалительное заболевание пародонта, при котором наблюдается прогрессирующая деструкция мягких тканей и кости.
- Пародонтоз. Дистрофическое поражение пародонта. Протекает с равномерной резорбцией кости. Признаки воспаления отсутствуют.
- Идиопатические заболевания пародонта. Сопровождаются прогрессирующим лизисом тканей.
- Пародонтомы. К этой группе относят опухоли и опухолевидные процессы.
Симптомы заболеваний пародонта
При пародонтите легкой степени тяжести симптомы заболевания пародонта слабо выражены. Периодическая кровоточивость возникает во время чистки зубов, при употреблении жесткой пищи. В ходе осмотра выявляют нарушение целостности зубоэпителиального соединения, присутствуют пародонтальные карманы. Зубы неподвижны. Вследствие оголения корня зуба возникает гиперестезия. При пародонтите средней степени тяжести наблюдается выраженная кровоточивость, глубина пародонтальных карманов – до 5 мм. Зубы подвижны, реагируют на температурные раздражители. Зубные перегородки разрушаются до 1/2 высоты корня. При воспалительном поражении пародонта 3 степени пациенты указывают на гиперемию, отечность десен. Пародонтальные карманы достигают более 6 мм. Определяют подвижность зубов 3 степени. Резорбция кости в участке поражения превышает 2/3 высоты корня.
При обострении заболеваний пародонта воспалительного характера возможно ухудшение общего состояния, слабость, повышение температуры. При пародонтозе (дистрофическом заболевании пародонта) возникает убыль кости. Признаков воспаления нет, слизистая плотная, розовая. При осмотре обнаруживают множественные клиновидные дефекты. Зубные ячейки атрофируются постепенно. На начальном этапе заболевания пародонта дистрофического характера неприятных ощущений не возникает. У пациентов со средней степенью тяжести пародонтоза появляются жжение, зуд, гиперестезия. При тяжелой степени заболевания пародонта из-за потери костной ткани между зубами образуются промежутки – тремы. Наблюдается веерообразное расхождение коронок.
Пародонтомы – доброкачественные опухолевидные и опухолевые заболевания пародонта. При фиброматозе появляются плотные безболезненные разрастания без изменения цвета десны. Ангиоматозный эпулис представляет собой грибовидное выпячивание мягкоэластической консистенции красного цвета. В отдельную группу выделяют идиопатические заболевания пародонта, сопровождающиеся прогрессирующим лизисом тканей. У пациентов возникают глубокие пародонтальные карманы с гнойным отделяемым. Зубы становятся подвижными, смещаются.
На начальной стадии болезни Хенда-Шюллера-Крисчена развивается гиперплазия десневого края. В дальнейшем образуются язвенные поверхности. Зубы приобретают патологическую подвижность. Из пародонтальных карманов выделяется гнойный экссудат. Синдром Папийона-Лефевра – дискератоз подошв и ладоней. После прорезывания временных зубов у пациентов с этим синдромом возникают признаки гингивита. Вследствие прогрессирующего пародонтолизиса зубы становятся подвижными, появляются патологические карманы. После выпадения постоянных зубов разрушение костной ткани прекращается. При болезни Таратынова происходит постепенное замещение костной ткани разросшимися клетками ретикулоэндотелиальной системы с повышенным количеством эозинофильных лейкоцитов. Начинается все с гингивита, но вскоре образуются патологические карманы, заполненные грануляциями. Наблюдается патологическая подвижность зубов.
Диагностика заболеваний пародонта
Диагностика заболеваний пародонта сводится к сбору жалоб, составлению анамнеза, проведению физикального обследования, рентгенографии. При осмотре пациентов с заболеваниями пародонта врач-стоматолог оценивает состояние мягких тканей, определяет целостность зубоэпителиального прикрепления, наличие и глубину пародонтальных карманов, степень подвижности зубов. Для выбора этиотропной терапии воспалительных заболеваний пародонта проводят бактериологическое исследование содержимого десневых карманов.
При пародонтозе с помощью реопародонтографии определяют сниженное количество капилляров, низкий уровень парциального давления кислорода, что свидетельствует об ухудшении трофики пародонта. Решающее значение при постановке диагноза «заболевания пародонта» имеют результаты рентгенографии. При патологии пародонта воспалительного характера на рентгенограмме обнаруживают участки остеопороза, деструкции костной ткани. При хроническом течении заболеваний пародонта наблюдается горизонтальная резорбция кости. Об абсцедировании свидетельствуют участки вертикальной деструкции.
Идиопатические заболевания пародонта протекают с лизисом и образованием в костной ткани полостей овальной формы. При пародонтозе наряду с разрежением кости развиваются склеротические изменения. Для дифдиагностики заболеваний пародонта, сопровождающихся прогрессирующим пародонтолизисом, назначают биопсию. При эпулисе на рентгенограмме обнаруживают очаги остеопороза, деструкцию кости с нечеткими контурами. Признаки периостальной реакции отсутствуют. Дифференцируют разные формы заболеваний пародонта между собой. Пациента обследует стоматолог-терапевт. При опухолевых процессах показана консультация хирурга-стоматолога. В случае выявления идиопатических заболеваний пародонта осмотр проводят педиатр, гематолог, эндокринолог, стоматолог.
Лечение заболеваний пародонта
Выбор индивидуальной схемы лечения заболеваний пародонта зависит от этиологии и степени тяжести поражения. При пародонтите назначают профессиональную чистку, ревизию пародонтальных карманов, противовоспалительную и антибиотикотерапию. Из хирургических вмешательств в стоматологии проводят кюретаж, гингивотомию. Зубы 3-4 степени подвижности подлежат удалению. Действенными ортопедическими мероприятиями при заболеваниях пародонта являются шинирование и избирательное пришлифовывание.
С помощью временных шин удается зафиксировать подвижные зубы, что способствует более равномерному распределению жевательной нагрузки. Для улучшения кровоснабжения при пародонтозе используют физиотерапию – вакуум- и гидротерапию, электрофорез. При гигантоклеточном эпулисе новообразование удаляют в пределах здоровых тканей вместе с надкостницей. В отношении фиброматозного и ангиоматозного эпулиса придерживаются выжидательной тактики, так как после устранения местных раздражающих факторов может наблюдаться регресс новообразования.
При идиопатических заболеваниях пародонта назначают симптоматическое лечение – кюретаж пародонтальных карманов, гингивотомию, выскабливание патологического очага с введением остеоиндуктивных препаратов. При подвижности 3-4 степени зубы подлежат удалению с последующим протезированием. При болезни Папийона-Лефевра лечение симптоматическое – прием ретиноидов, смягчающих кератодермию и замедляющих лизис костной ткани. Для предотвращения инфицирования участка поражения назначают антисептики в виде ротовых ванночек, антибиотики. Прогноз при заболеваниях пародонта зависит не только от характера патологии, уровня гигиены, наличия вредных привычек и генетической предрасположенности, но и от своевременности обращения пациентов в медицинское учреждение, адекватности проводимого лечения.

Рубрика: Медицина
Дата публикации: 03.09.2015 2015-09-03
Статья просмотрена: 1393 раза
Библиографическое описание:
Журбенко, В. А. Современные представления об этиологии воспалительных заболеваний тканей пародонта / В. А. Журбенко. — Текст : непосредственный // Молодой ученый. — 2015. — № 17 (97). — С. 47-50. — URL: https://moluch.ru/archive/97/21813/ (дата обращения: 04.04.2021).
По данным ВОЗ более 90 % населения подвержено заболеваниям пародонта, приводящим к потере зубов, появлению в полости рта очагов хронической инфекции, снижению реактивности организма, микробной сенсибилизации, развитию аллергических состояний и др. расстройств. При этом отмечается устойчивая тенденция к росту тяжелых форм воспалительных заболеваний пародонта во всех возрастных группах. Высокая распространенность воспалительных заболеваний пародонта, значительные изменения в зубочелюстной системе делают эту проблему как социальной, так общемедицинской.
Принципы лечения воспалительных заболеваний пародонта тесно связаны с представлениями о причинах возникновения и механизме развития воспаления в тканях пародонта.
Развитие болезней пародонта инициируется рядом местных и общих факторов. К местным этиологическим факторам развития этой патологии относят: низкий уровень гигиены полости рта, в результате чего образуется зубная бляшка, дефекты пломбирования, протезирования и ортодонтического лечения, аномалии положения и скученность зубов, нарушение прикуса.
Развитие заболеваний пародонта обусловливают также неправильное прикрепление тканей к костному скелету лица и анатомические варианты отдельных образований — аномальное прикрепление уздечек губ и языка, глубина преддверия полости рта. Преддверие полости рта считается мелким, если расстояние от края маргинальной десны до горизонтального уровня переходной складки не превышает 5 мм, средним — при глубине от 5 до10 мми глубоким — свыше10 мм. Аномальным является прикрепление уздечек к альвеолярному отростку на уровне верхушки десневого сосочка. Патологическое влияние аномальной уздечки губы на десневой сосочек выявляют путем горизонтального отведения губы. Если при этом десневой сосочек напрягается, несколько оттягивается от зубов и бледнеет, аномалия налицо, а, следовательно, встает вопрос о пластике уздечки. При горизонтальном отведении губ и щек в области верхней либо нижней челюсти можно выяснить и влияние глубины преддверия полости рта или десневых связок на ткани десны. При аномальном прикреплении уздечек (особенно, когда они массивные, плотные, малой растяжимости) и мелком преддверии полости рта наблюдается отслоение десны от шейки зубов. В результате под влиянием хронической функциональной травмы возникают нарушения обменных процессов развиваются гингивит и пародонтит.
К общим факторам относят заболевания организма, которые снижают резистентность тканей по отношению к бактериям зубной бляшки. Деление на общие и местные факторы носит условный характер, так как нет общей реакции без местного воздействия и местной реакции организма без общей реакции. Действие преимущественно общих факторов способствует развитию генерализованных форм патологии пародонта.
На сегодняшний день многими учеными доказана взаимосвязь между состоянием пародонта и уровнем индивидуальной гигиены полости рта. Отсутствие полноценной, регулярной тщательной гигиены полости рта приводит к образованию зубного налета. При низком уровне или вообще ее отсутствии изменяется качественный и количественный состав бактериальной микрофлоры.
Пародонтопатогенные бактерии, находящиеся на поверхности зубов, со временем могут проникать под десну на различную глубину, выделять ферменты и токсины, приводящие к деструкции тканей пародонта. Твердые отложения в виде над — и поддесневого зубного камня травмируют десну, тем самым, усугубляя воспалительный процесс.
Зубной налет — основной этиологический фактор заболеваний пародонта представляет собой мягкое отложение желтого или серовато-белого цвета, хорошо виден при осмотре полости рта и не имеет постоянной внутренней структуры. Он образуются путем адсорбции микроорганизмов на поверхности эмали, и растет за счет постоянного наслаивания новых бактерий, причем в определенной последовательности: вначале кокковая флора, затем палочковидные и нитевидные бактерии. По мере роста налета и увеличения его толщины начинают преобладать анаэробные формы бактерий.
В случае неполноценной гигиены полости рта наблюдается быстрый рост и формирование зубной бляшки. Ферментные системы бактерий способствуют минерализации зубной бляшки. Зубная бляшка, продвигаясь по мере роста под десневой край, вызывает раздражение тканей за счет микроорганизмов и их токсинов, что в дальнейшем приводит к повреждению эпителия десневого кармана и воспалению прилежащих тканей.
Таким образом, запускается механизм деструкции всего пародонтального комплекса, начиная с воспаления десны и разрушения зубодесневого прикрепления и заканчивая тяжелым деструктивным процессом в костной ткани альвеолярных отростков челюстей.
Зубочелюстные аномалии служат причиной заболеваний пародонта у 30–60 % детей. Поражение пародонта возникает при скученности зубов, глубоком, перекрестном, открытом, прогеническом и прогнатическом прикусах. При ортодонтической патологии происходит нарушение жевательной функции: одни участки оказываются перегруженными, другие — недогруженными, при этом ухудшаются условия самоочищения зубов, усиливается патогенное влияние зубного налета.
Неравномерная жевательная нагрузка возникает также при нарушениях окклюзионных контактов после ортодонтического лечения. При ортодонтическом лечении возможны травмы пародонта сконструированными аппаратами (кламмерами, вестибулярной дугой, небным краем пластинки, пружинами, примыкающими к десне). Большие нагрузки на перемещаемые зубы нарушают кровообращение в пародонте и вызывают его воспаление. Избыток мономера, индивидуальная непереносимость пластмасс приводят к химическому или аллергическому повреждению пародонта.
Наличие у пациента фоновых заболеваний, которые достоверно усугубляют течение любых хронических воспалительных заболеваний, в том числе пародонтита, существенно влияют на длительность лечения и прогноз.
Общие факторы изменяют реактивность организма и снижают устойчивость тканей пародонта, поэтому способствуют развитию и утяжеляют течение болезней пародонта, вызванных местными факторами (зубная биопленка и др.) или вызывают специфические изменения тканей пародонта, являющиеся манифестными проявлениями общей патологии.
Хронические соматические заболевания (патология органов пищеварения, сердечно — сосудистой и мочеполовой системы, коллагенозы, лучевые поражения и др.) и острые инфекционные болезни способствуют развитию генерализованной патологии тканей пародонта.
Факторами риска для тканей пародонта являются заболевания сердечно — сосудистой системы, нарушающие микроциркуляцию в десне и костных структурах альвеолы.
Патологические изменения желудочно-кишечного тракта также влекут за собой заболевания пародонта, имея общие рефлекторные связи и сходное строение слизистой оболочки. Эпидемиологические данные свидетельствуют о высокой частоте и интенсивности течения заболеваний пародонта у лиц с патологией желудочно-кишечного тракта. Среди пациентов с заболеваниями органов пищеварения патологические изменения тканей пародонта обнаруживаются в 87,7- 91,8 % случаев, в том числе пародонтит — у 76,1 % обследованных [4]. Между тяжестью течения заболеваний пародонта и желудочно-кишечного тракта имеется четкая взаимосвязь: с увеличением частоты обострений патологического процесса в органах пищеварения заболеваемость гингивитом и пародонтитом у данного контингента больных возрастает почти на 50 % [1].
Высказываются предположения, что пусковым механизмом обострения сочетанной патологии органов пищеварения и пародонта выступает повышенная выработка пищеварительных гормонов (гастрина, холецистокинина, энтероглюкагона и пр.). Эти гормоны, действуя прямо или опосредованно на С-клетки щитовидной железы, увеличивают продукцию кальцитонина. Длительное течение заболеваний органов желудочно-кишечного тракта приводит к истощению С-клеток щитовидной железы и увеличению выработки паратиреоидного гормона, обусловливающего усиление резорбтивных процессов в пародонте [2].
Язвенная болезнь желудка и двенадцатиперстной кишки — одна из важнейших проблем современной клинической медицины. При язвенной болезни имеет место нарушение ряда системных регуляторных механизмов: микроциркуляции, нейрогуморальной регуляции, психосоматических взаимоотношений, минерального обмена, иммунный и эндокринный дисбаланс, дефицит витаминов, что создает условия для возникновения воспаления в пародонте [3].
Хроническая почечная недостаточность ведет к нарушению водно-солевого обмена, в первую очередь, кальция; в результате страдают пародонт и другие ткани полости рта.
Среди эндокринных расстройств чаще всего проявляется негативное воздействие нарушений в системе половых гормонов, заболеваний щитовидной железы. Дисбаланс половых гормонов может влиять на состояние десен. Например, воспалительная гиперплазия десны возникает в пубертатный период, во время беременности, а также в результате применения оральных контрацептивов. Физиологические изменения, связанные с половыми гормонами, приводят к повышению проницаемости капилляров и увеличению объема тканевой жидкости, что при наличии зубного налета приводит к возникновению гингивита, сопровождающегося отеком, кровоточивостью и гиперплазией.
При беременности в основе влияния на развитие болезней пародонта лежат гормональные нарушения в организме, а также изменения характера и режима питания.
Одним из общих факторов риска, инициирующих развитие болезней пародонта, является диабет. Сахарный диабет является наиболее распространенным из метаболических расстройств и вызывается либо недостаточной выработкой инсулина, либо невосприимчивостью клеточных рецепторов к инсулину, что приводит к высокому уровню глюкозы в крови.
Встречающаяся при инсулинозависимой форме диабета (диабет тип I) гипергликемия приводит к повышению уровня глюкозы в десневой жидкости и слюне, что способствует развитию патогенных бактерий поддесневого налета, вызывающих возникновение патологических изменений в тканях пародонта. В зубном налете у больных этой формой диабета преобладают штаммы Capnocytophygas, анаэробных подвижных палочек, спирохет и веретенообразных бактерий. Другими факторами, способствующими возникновению воспалительных процессов в пародонте, являются: повышенная эндогенная активность коллагеназы, нарушение функций (фагоцитоз, хемотаксис) нейтрофильных гранулоцитов, микроангиопатия и ксеростомия.
Отрицательную роль играют сдвиги витаминного баланса. Недостаточность аскорбиновой кислоты повышает ломкость сосудов и поддерживает кровоточивость десны. Патологические процессы в пародонте развиваются при гиповитаминозах группы В, А, В и др. Острые и хронические заболевания вирусной и бактериальной природы провоцируют развитие гингивитов.
Серьезным фактором риска является недостаток поступления в организм кальция или нарушение его утилизации. Данное состояние клинически проявляется остеопорозом, в том числе верхней и нижней челюсти, что способствует быстрому развитию патологических процессов, особенно на фоне плохой гигиены полости рта.
Таким образом, наличие у больных соматических патологии, определяющей ослабление защитных сил организма, создает благоприятные условия для негативного воздействия на пародонт имеющейся в полости рта микрофлоры и других патогенных факторов. В данном случае заболевания пародонта носят генерализованный характер, т. е. создается круг, разорвать который возможно только общими усилиями стоматолога и лечащего врача-кардиолога, гастроэнтеролога и т. д.
Тщательная гигиена полости рта играет важную роль в профилактике осложнений со стороны пародонта, а при выполнении какого-либо пародонтологического лечения необходимо тесное взаимодействие стоматолога и лечащего врача пациента.
Знание и своевременное устранение факторов риска позволяет предотвратить развитие заболеваний пародонта или при невозможности их полного устранения уменьшить выраженность патологических изменений.
1. Логинова Н. К., Воложин А. И. Патофизиология пародонта: Учебно — методическое пособие. — М., 1995. — 108с.
2. Осадчук М. А., Киричук И. М., Кветиной И. М. Диффузная нейроэндокринная система: Общебиологические и гастроэнтерологические аспекты. — Саратов, 1996.
3. Цепов, Л. М. Межсистемные связи при болезнях пародонта / Л. М. Цепов, А. И. Николаев // Пародонтология. — 2003. — N2(27).- С.19–24.
4. Oliver R. C., Brown L. J., Loe H. Periodontal diseases in the United States population // J. Periodontal. — 1998. — Vol.69, № 2. — P.269–278.
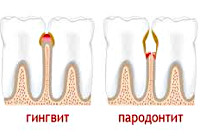
К заболеваниям пародонта воспалительной природы относятся гингивит и пародонтит.
Гингивит – воспаление десны, обусловленное неблагоприятным воздействием как местных, так и общих патогенных факторов и протекающее без нарушения целостности зубоэпителиального прикрепления, т. е. без образования зубодесневых карманов [6, 7].
1. По темпу развития:
2. По тяжести проявлений:
б) средней тяжести;
3. По распространенности:
4. По особенностям воспалительного процесса:
Для гингивита характерны все местные признаки воспаления: болезненность, покраснение, отек, повышение температуры, нарушение функции. Гиперемия слизистой оболочки при гингивите может сопровождаться кровоточивостью различной степени выраженности. При гингивите не нарушается целостность зубодесневого соединения, однако за счет отечности межзубных сосочков, увеличения их объема создается кажущееся углубление десневой борозды. При остром течении или при обострении хронического течения гингивита боли в деснах значительно усиливаются во время приема пищи в результате влияния механических и химических раздражителей [1, 2, 3, 5, 6, 8].
Выраженность признаков воспаления зависит от характера воспалительного процесса. Так, воспаление может носить преимущественно альтеративный характер при язвенном и эрозивном гингивите, преимущественно экссудативный характер – при отечной форме гингивита, преимущественно пролиферативный – при гипертрофическом гингивите [5, 6, 7, 8, 9, 10].
Язвенная форма гингивита является наиболее тяжелой и характеризуется наличием некроза и изъязвлений в слизистой оболочке, присоединением инфекции (кокки, спирохеты, фузобактерии).
Для отечной формы характерно значительное увеличение десны, образование ложных десневых карманов, из которых нередко выделяется экссудат [4, 6, 7].
Гипертрофический гингивит характеризуется разрастанием десневых сосочков, которые могут полностью закрывать коронки зубов и травмироваться в процессе жевания. Общее состояние при гингивитах страдает мало, однако периоды обострения, а также язвенные формы могут сопровождаться недомоганием, субфебрильной температурой.
Пародонтит – типовой патологический процесс, характеризующийся развитием стандартных типовых сосудистых и тканевых изменений в тканях пародонта воспалительной природы, при прогрессировании которых возникает деструкция костной ткани альвеол с образованием карманов в зубодесневых структурах.
Факторами риска развития пародонтита являются формирование гингивита, когда имеет место нарушение связочного аппарата зуба с последующей деструкцией цемента, дентина края зуба [6, 7].
Пародонтит развивается в 8-10 % случаев в 11-12-летнем возрасте, в более старших возрастных группах (от 30-50 лет и старше) заболеваемость составляет 60-65 % [6, 7].
1) по распространенности процесса:
Локализованный пародонтит характеризуется поражением пародонта в области одного или нескольких зубов. Причиной локального пародонтита чаше являются местные факторы.
Характерными клиническими проявлениями локализованного пародонтита являются классические признаки воспаления, описанные еще Цельсом и Галеном, в виде гиперемии и отечности десны и других симптомов (tumor, rubor, calor, dolor), functio laesa проявляется формированием зубодесневых карманов с гнойным отделяемым и грануляциями.
Начальные проявления пародонтита характеризуются деструкцией кортикальной пластинки вершин межзубных перегородок. В дальнейшем отмечаются остеопороз и вертикальная резорбция межзубных перегородок, нередко с образованием костных карманов и резорбцией цемента корня зуба [6, 7].
Генерализованный пародонтит нередко носит хронический храктер, имеет инфекционно-аллергическую природу. Характерными признаками генерализованного пародонтита являются развитие гингивита, резорбция альвеолярной кости, формирование пародонтальных карманов.
Этиология и патогенез пародонтопатий дистрофического характера
Пародонтоз – генерализованное дистрофическое поражение всех тканей пародонта. Пародонтоз встречается в 2-10 % случаев поражения тканей пародонта. При пародонтозе дистрофические процессы первичны в отличие от пародонтита, при котором первичными являются воспалительные изменения [4, 5, 6, 7].
В этиологии дистрофических пародонтопатий большое значение имеют как местные патогенные факторы, так и изменения в организме общего и системного характера.
Пародонтоз нередко развивается на фоне общесоматических заболеваний: сердечно-сосудистой патологии, эндокринных, нейрогенных расстройств и т. д.
Среди местных значимых факторов необходимо отметить следующие:
1. Нарушения регионарного кровотока и микроциркуляции в тканях пародонта вследствие:
а) перегрузки пародонта при аномалиях прикуса (глубокое перекрытие, бипрогнатический тип прикуса, дефекты пломбирования и протезирования, аномалии положения и скученности зубов и др.);
б) функциональной недогрузки пародонта (отсутствие зубов, неправильное пломбирование и протезирование, особенности питания и др.);
в) морфологических и функциональных изменений сосудистых стенок (эндартериит, атеросклероз и т. д.).
2. Нарушение иннервации тканей пародонта:
а) повреждения нервных стволов (травмы, невриты и т. д.);
б) нарушение синаптической передачи импульса с нервных окончаний на эффекторные структуры тканей пародонта (бактериальные и вирусные инфекции и интоксикации, травмы, воздействие некоторых фармакологических препаратов и т. д.).
Пародонтоз, как правило, развивается на фоне общесоматических изменений в организме:
1) нарушений обмена веществ (изменения белкового, жирового и липидного обмена, баланса витаминов);
2) гипоксии дыхательного, гипоксического, циркуляторного, гемического и тканевого характера (дыхательная, сердечно-сосудистая недостаточность, анемии и т д )
3) эндокринной патологии (гипоталамо-гипофизарная патология, сахарный диабет, нарушения продукции половых гормонов и т.д.);
4) нарушений деятельности центральной нервной системы (гипоталамическая патология, дистресс и т. д.);
5) интоксикаций экзогенного (промышленные, бактериальные и др. интоксикации) и эндогенного (почечная и печеночная недостаточность) происхождения.
В патогенезе изменений десны и костной ткани при пародонтозе ведущими и определяющими являются нарушения обмена веществ, в том числе синтеза белка; гипоксия, связанная с изменениями микроциркуляции в тканях пародонта. Наряду с дистрофическими процессами отмечается коллагенизация структур, дегенерация нервных окончаний, склерозирование сосудов. В костной ткани уменьшаются костномозговые пространства и утолщается компактная пластинка [5, 6, 8, 9,10].
В патогенезе пародонтоза значительную роль играют нарушения регионарного кровотока и микроциркуляции в тканях пародонта. Причинами последних могут быть морфологические изменения сосудов: атеросклероз, эндартериит и др., которые сопровождаются уменьшением просвета и изменением чувствительности сосудов к вазоактивным веществам. Причиной патологического процесса в пародонте может быть однотипная и однонаправленная функциональная нагрузка зубов, обусловливающая периодические нарушения кровотока в пародонте. При перегрузке возникает перераспределение кровотока в периодонте и костной ткани альвеолы, отмечается выраженная венозная гиперемия, тромбоз сосудов, отек. Удлинение периода нагрузки создает условия для прогрессирующего нарушения трофики тканей пародонта, процессов регенерации и развития дистрофических процессов [1, 2, 5, 6, 8, 9, 10].
Функциональная недогрузка пародонта сопровождается снижением интенсивности регионарного кровотока, что приводит к нарушениям обменных процессов в пародонте и развитию деструктивных изменений.
Сдвиги гормонального статуса часто сопровождаются развитием пародонтоза. Так, снижение продукции гормонов гипофиза приводит к расстройствам кровоснабжения и трофики маргинального пародонта и разрушению межзубных костных перегородок. Избыток глюкокортикоидов вызывает у животных в эксперименте частичную резорбцию кости альвеолярного отростка челюстей за счет повышения активности остеокластов и торможения активности остеобластов. Нарушение продукции половых гормонов является одной из причин инволютивного остеопороза остеопороза альвеолярных костей, что характерно для гипоэстрогенемии в результате раннего угасания функции половых желез у женщин [6, 7].
Дефицит витаминов способствует развитию дистрофических процессов в пародонте. Так недостаток витамина D опосредует резорбцию альвеолярных отростков челюстей вследствие вымывания кальция из костной ткани в условиях усиления выброса паратгормона.
При травмах тройничного нерва и экстирпации верхних шейных симпатических ганглиев возникают дистрофические изменения в пародонте. Нарушение нейроэндокринной регуляции при стрессе, гипоталамической патологии также сопровождается выраженными дистрофическими изменениями в тканях пародонта.
Эндогенные интоксикации, возникающие при почечной и печеночной недостаточности, способствуют развитию дистрофических нарушений в пародонте вследствие метаболического ацидоза, нарушения энергообеспечения и трофики тканей, а также дефицита витамина D.
Пародонтоз характеризуется медленным и непрерывным прогрессирующим течением. Для клинической картины данного заболевания характерно диффузное снижение высоты альвеолярного отростка и ретракция десны, оголение шеек зубов, парестезии, смещение и подвижность зубов, атрофия межзубных сосочков, побледнение и уплотнение десен, наличие клиновидных дефектов и гипоплазий твердых тканей зубов, отсутствие зубодесневых карманов.
Воспалительные явления в тканях пародонта при пародонтозе отсутствуют. При рентгенологическом исследовании обнаруживается горизонтальный тип атрофии альвеолярных перегородок с сохранением кортикальных пластинок, уменьшением костно-мозговых пространств и мелкоячеистый рисунок кости. Для данной формы патологии характерно сужение периодонтальной щели, гиперцементоз, наличие внутризубных дентиклей и петрификатов [6, 7].
При успешном лечении возможны длительные ремиссии. В остальных случаях течение пародонтоза может осложняться воспалением.
Идиопатические заболевания пародонта
К группе идиопатических заболеваний относят пародонтопатии, этиология, патогенез и клиническая картина которых не соответствуют таковым при пародонтитах, пародонтозах, пародонтомах. Они встречаются редко, поэтому изучены недостаточно. Общим для данных заболевании является локализация процесса, а также преобладание деструктивных процессов в тканях пародонта, особенно в костной ткани альвеол [4, 6, 7].
Выделяют следующие разновидности идиопатических заболеваний пародонта:
1) эозинофильная гранулема;
2) синдром Хенда – Шюллера – Крисчена;
3) синдром Папийона – Лефевра;
4) синдром Ослера;
5) болезнь Леттера – Сиве;
6) гистиоцитоз Х;
7) пародонтальный синдром при ряде общих заболеваний:
а) при болезни Иценко – Кушинга;
б) при сахарном диабете;
в) при болезнях крови и др.
Для всех идиопатических заболеваний характерно образование зубодесневых карманов с серозно-гнойным отделяемым, подвижность зубов, клиническая картина может быть схожа с клиникой пародонтита. В ряде случаев наблюдается симметричность поражений пародонта. При рентгеновском исследовании обнаруживается выраженный остеопороз и разрушение костной ткани альвеолы ограниченного или диффузного характера. Остеопороз может выявляться и в других костях скелета [4, 6, 7].
Пародонтит — воспалительно-деструктивное заболевание комплекса тканей, которые окружают зуб и обеспечивают его фиксацию в челюсти. По данным ВОЗ (2007 г.), первое место среди всех стоматологических заболеваний у лиц среднего и пожилого возраста занимают заболевания пародонта. Ими страдают более 98% населения. Люди в возрасте старше 40 лет до 80% зубов удаляют по причине заболеваний пародонта. Качество жизни пациентов, утративших зубы, значительно снижается. Потеря зубов приводит к нарушению функции жевания и переваривания, наносит психологическую травму, приводит к выраженным эстетическим изменениям, возникают и обостряются заболевания височно-нижнечелюстного сустава и желудочно-кишечного тракта.
Главная цель профилактики заболеваний пародонта — предупредить образование или уменьшить количество имеющегося бактериального налета, микроорганизмы которого играют роль пускового механизма в возникновении пародонтальной патологии.
Подавляющее большинство людей не в полном объеме информированы о средствах и методах гигиены полости рта и даже не знают о существовании многих из них. Поэтому врачи-стоматологи обязаны систематически информировать пациентов о том, что:
- Неправильная гигиена обусловливает накопление вредных микроорганизмов и продуктов их жизнедеятельности в полости рта;
- Местное нарушение трофики тканей периодонта, микробы и их токсины обусловливают нарушение микроциркуляции в периодонте, изменение состояния капилляров и всей периферической системы кровообращения;
- Над- и поддесневые зубные отложения отягощают воспаление тканей маргинального периодонта;
- Нарушение буферного равновесия в полости рта, сдвиг рН от нейтрально-щелочной в кислую сторону в результате жизнедеятельности микроорганизмов зубного налета способствует развитию заболеваний;
- Изменение свойств и состава слюны, увеличение ее вязкости способствуют образованию зубного налета и камней;
- Нелеченные зубы и очаги одонтогенной инфекции опасны для периодонта;
- Нарушения питания и курение как факторы риска предрасполагают к заболеванию периодонта;
- Дефекты протезирования, нависающие края пломб и другие местные травмирующие факторы должны своевременно устраняться;
- Окклюзионная травма приводит к перегрузке отдельных участков зубной дуги, что выражается в перегрузке периодонта и перераспределении напряжений в нем;
- Отсутствие зубов-антагонистов, в том числе частичная адентия, также определяют перераспределение нагрузок и напряжений в периодонте, что приводит к образованию в нем травматических узлов;
- Нарушение прикуса также играет важную роль в изменении нормального стоматологического и биомеханического статуса полости рта, что неизбежно сказывается на состоянии тканей периодонта.
Чрезвычайно важно подчеркнуть, что перечисленные факторы неблагоприятны для пародонта, а воспалительные заболевания пародонта негативно сказываются на состоянии организма в целом.
Диагностика:
В ходе диагностики заболеваний пародонта оценивают следующие параметры:
- определение гигиенического состояния полости рта,
- определение кровоточивости десны при зондировании,
- определение интенсивности и распространенности воспалительной реакции,
- измерение глубины пародонтальных карманов (ПК) и убыли зубодесневого прикрепления,
- определение подвижности зубов,
- выявление супраконтактов,
- определение экссудата ПК,
- убыль зубодесневого прикрепления,
- степень деструкции костной ткани.
Тяжесть поражения определяется на основании клинической и рентгенологической картины.
Лечение:
Одним из главных принципов лечения воспалительных заболеваний периодонта является индивидуальный подход к выбору и планированию проведения лечебных манипуляций и при этом учитываются особенности клинического проявления болезни у конкретного пациента, наличие фоновой патологии, возможности и строгие показания к назначению медикаментозного лечения.
Основными целями пародонтологического лечения являются;
- Устранение воспаления в тканях периодонта,
- Ликвидация пародонтальных карманов как источника и накопителя микрофлоры,
- Прекращение кровотечения из десны и уменьшение подвижности зубов,
- Остановка деструкции костных и мягких тканей периодонта,
- Установление оптимальных окклюзионных соотношений,
- Восстановление разрушенных пародонтальных тканей и физиологического контура десны,
- Исключение рецидива болезни и преждевременной потери зубов.
Комплексное лечение предусматривает не только планирование, но и обязательное оказание всех необходимых видов помощи (этиологическое, хирургическое, ортопедическое, местное, общее лечение). При этом важно правильно определить последовательность необходимых мер по ликвидации заболевания и грамотно составить прогноз для каждого зуба.
При лечении пародонтита небезопасно и неэффективно ограничиваться только снятием зубных отложений. Необходимо проводить комплексное лечение заболеваний тканей пародонта с разработкой схемы индивидуальной гигиены полости рта и назначением периодов повторных посещений для проведения поддерживающей терапии.
Поддерживающая терапия подразумевает периодическую оценку пародонтальных структур для своевременного проведения профилактики и лечения вновь возникших или ранее имевшихся очагов поражения пародонта.
Мукогингивальные операции — вмешательства, направленные на устранение нарушений строения мягких тканей преддверия полости рта, которые не только утяжеляют течение воспалительного процесса в пародонте, но в ряде случаев сами являются причинами его специфических поражений.
Френулотомия
Френулотомия — пластика уздечки. Показано при тонких, коротких уздечках губы и языка. Френулотомию тонкой, короткой уздечки делают новорожденным, когда она ограничивает движение языка, мешает вскармливанию ребенка. У более взрослых детей данную операцию делают по логопедическим, ортодонтическим показаниям, при травмировании краевого периодонта во время движения нижней губы. Проверить состояние уздечки и ее влияние на десну можно путем проведения пробы «натяжение». Для этого, захватив губу пальцами, тянут ее вверх и вперед. Движение межзубного сосочка и побледнение десны свидетельствуют о травме периодонта (положительный синдром «натяжения».
Вестибулопластика
Вестибулопластика — пластическое углубление преддверия полости рта. Данный вид оперативного вмешательства показан при мелком преддверии полости рта (менее 7—8 мм), полном отсутствии или недостаточно широкой (менее 2мм) прикрепленной десне.
На определенном этапе развития заболеваний периодонта возникают функциональная перегрузка опорного аппарата и травматическая артикуляция, которую невозможно устранить ни терапевтическими, ни хирургическим методами. В таких случаях только ортопедическое лечение, шинирование и пришлифовывание может обеспечить успех в общем комплексе терапии этих заболеваний.
Избирательное пришлифовывание зубов
Избирательное пришлифовывание зубов необходимо при заболеваниях периодонта в случаях:
1. Наличия аномалий прикуса и вторичных деформаций,
2. Неравномерной стираемости твердых тканей зубов,
3. Отсутствия физиологической стираемости бугров.
Шинирование зубов
В результате пришлифовывания и шинирования подвижных зубов устраняются преждевременные контакты, что нормализует окклюзионные и артикуляционные взаимоотношения и тем самым улучшает состояние пародонта. Цели избирательного пришлифовывания зубов и шинирования сводятся к следующему:
1. Устранение травматической ситуации в пародонте путем распределения функциональной нагрузки на возможно большее количество зубов;
2. Снятие травмы твердых тканей зубов и пульпы;
3. Распределение нагрузки по оси зубов;
4. Снятие патологической активности жевательных мышц;
5. Устранение балансирующих и гипербалансирующих суперконтактов;
6. Профилактика и лечение патологии пародонта, жевательных мышц и височно-нижнечелюстного сустава (ВНЧС) в периоде молочного, сменного и постоянного прикусов.
Показаниями для проведения окклюзионного пришлифовывания зубов являются:
1. Повышенный тонус жевательной мускулатуры (бруксизм);
2. Дисфункция височно-нижнечелюстного сустава;
3. Веерообразное выдвижение резцов верхней и нижней челюстей;
4. Выраженная подвижность отдельных зубов;
5. Обнажение шеек, корней отдельных зубов вследствие неравномерной резорбции костной ткани лунок.
Общая задача профилактики стоматологических заболеваний состоит в улучшении и укреплении стоматологического здоровья населения, увеличении численности граждан со здоровой зубочелюстной системой. Только своевременная и регулярная забота о зубах могут существенно снизить риск развития заболеваний пародонта и обострение системных заболеваний.
Справочная информация и запись на прием: +7 (495) 621-81-26 и +7 (499) 553-68-25
Адреса:
- Петроверигский пер. 10
- Китайгородский пр. 7
| Услуга | Цена | Срок |
|---|---|---|
| Наложение пародонтальной лечебной повязки в области 1 зуба | 100 | |
| Ультразвуковое удаление наддесневых и поддесневых зубных отложений с полировкой (один зуб) | 200 | |
| Реминерализация 1зуба (покрытие фтор-лаком) | 100 | |
| Введение лекарственных препаратов в патологические зубодесневые карманы (1 карман) | 150 | |
| Процедура отбеливания зубов системой ZOOM (всех зубов в линии улыбки), за одну процедуру | 20000 | |
| Процедура отбеливания одного зуба системой ZOOM | 3000 | |
| Лечение пародонтита, периодонтита лазером в области 1-го зуба | 600 | |
| Инъекционное введение лекарственных препаратов в челюстно-лицевую область при заболеваниях пародонта - 1 процедура | 200 | |
| Полировка одного сегмента, снятие мягкого налета (система ЭйрФлоу) | 1200 | |
| Временное шинирование при заболеваниях пародонта в области 2-х зубов | 5000 | |
| Удаление наддесневых и поддесневых зубных отложений (удаление мягкого налета, полировка (1 сегмент)) | 650 | |
| Избирательное пришлифовывание твердых тканей зубов - 1 зуб | 470 | |
| Профессиональное отбеливание зубов | 8000 | |
| Сеанс лечения заболеваний слизистой оболочки полости рта 1сеанс | 1200 |

ЗАПИСЬ НА ПРИЕМ

УСЛУГИ

ЛИЧНЫЙ КАБИНЕТ
Время чтения: 5 минут
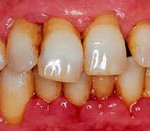
Вследствие недостаточного уровня гигиены, при гормональных нарушениях, недостатке витамина С, заболеваниях крови в тканях пародонта может развиться воспалительный процесс. Пародонт – это комплекс структур, окружающих зубы. Десна, костная ткань – все это составляющие компоненты пародонта. При гингивите (воспалении десен) поражаются только примыкающие к зубу десна и межзубные сосочки. При пародонтите в воспалительный процесс вовлекаются и зубоэпителиальное соединение (связка, препятствующая внедрению микроорганизмов в направлении корня зуба), костная ткань, цемент корня (особая костная ткань, которая полностью покрывает корень зуба).
Специалисты клиники «Super Смайл» уже длительное время занимаются лечением заболеваний пародонта. Наличие качественного современного оборудования обеспечивает устранение воспалительного процесса в короткие сроки.
Причины возникновения заболеваний десен и пародонта
- Основной причиной гингивита является неудовлетворительный уровень гигиены полости рта. Наличие в зубном налете обильной микрофлоры оказывает выраженно повреждающее действие не только на десны, но и на периодонт (связку, волокна которой окружают корень зуба), костную ткань. Множественные кариозные процессы, патологии прикуса, скученность зубов также способствуют скапливанию зубных отложений и развитию воспалительного процесса. Кроме инфекционных агентов к развитию гингивита могут привести нависающие края пломб, дефицит витамина С, заболевания крови и эндокринной системы.
- Раньше ученые считали, что пародонтит возникает вследствие стрессовой ситуации или по причине наследственной предрасположенности. На сегодняшний день доказано, что основная роль в развитии пародонтита отводится пародонтопатогенам – микроорганизмам, оказывающим повреждающее действие на ткани пародонта.

Наиболее опасным среди всех пародонтопатогенов является бактерия порфиромонас гингивалис
При плохой гигиене наряду с увеличением скоплений зубного налета возрастает и число пародонтопатогенов. Кроме инфекционного фактора причинами пародонтита могут быть:
- Анатомические особенности строения ротовой полости: короткая уздечка, низкое ее прикрепление.
- Завышение прикуса вследствие неправильно поставленной пломбы. Может наблюдаться в случае нерационального протезирования (неправильно смоделированной жевательной поверхности искусственной коронки зуба).
К общим предрасполагающим факторам относятся частые инфекционные болезни, нарушения функционирования органов пищеварительной и эндокринной систем.
Признаки заболеваний пародонта
Покраснение, отечность, кровоточивость десен во время приема жесткой пищи или при чистке зубов – все эти признаки свидетельствуют о развитии гингивита (воспаления десен). При гипертрофической форме гингивита наблюдается разрастание краевой десны, вследствие чего качество гигиены полости рта ухудшается еще больше. Язвенно-некротический гингивит протекает с образованием болезненных язвенных поверхностей. Вследствие поражения интерапроксимальных (межзубных) сосочков межзубные промежутки зияют.
Если гингивит сопровождается исключительно воспалением, то при пародонтите развиваются еще и деструктивные (разрушающие) процессы.

В результате убыли костной ткани при пародонтите оголяются корни, возникает патологическая подвижность зубов
При возникновении покраснения, кровоточивости десен стоматологи клиники «Super Смайл» рекомендуют немедленно обращаться к специалистам. Своевременное лечение гингивита поможет вам избежать развития серьезных осложнений.
Гингивит и пародонтит: особенности течения
Как упоминалось ранее, гингивит – воспаление десен, которое сопровождается выраженной клиникой и протекает без нарушения целостности зубоэпителиального соединения.
Различают следующие формы гингивита:
- Катаральный. Сопровождается покраснением, кровоточивостью и отечностью десен. Десневой край приобретает куполообразную форму.
- Гипертрофический. Характеризуется разрастанием и утолщением краевой десны. Чаще встречается в детском возрасте.
- Язвенный. Сопровождается появлением на десне участков изъязвлений, покрытых серо-зеленым налетом. Общее состояние пациентов нарушается, развивается слабость, озноб, повышается температура тела.
Симптоматический гингивит может являться одним из признаков заболеваний крови, нарушения функционирования органов ЖКТ или эндокринной системы.
Первые проявления пародонтита, как правило, касаются изменений тканей десен. Пациенты жалуются на покраснение, кровоточивость десен при приеме жесткой пищи. Важным отличительным признаком пародонтита является нарушение целостности зубоэпителиального соединения. В результате этого открываются ворота для проникновения микроорганизмов вглубь кости в направлении корня зуба. Между зубом и окружающими тканями образуются глубокие патологические карманы (полости). Из них при обострении хронического пародонтита может выделяться гнойное содержимое.
Пародонтит сопровождается снижением высоты кости межзубных перегородок, оголением корней, появлением патологической подвижности зубов. При обострении хронического пародонтита возникают пародонтальные абсцессы – ограниченные скопления гнойного содержимого в тканях пародонта.
Основы лечения заболеваний пародонта
Заболевания десен и пародонта требуют комплексного лечения. В первое посещение показано проведение профессиональной гигиены. Для удаления зубных отложений используют ручные инструменты (кюреты) или ультразвуковой скейлер. С целью устранения микрошероховатостей, которые в дальнейшем будут способствовать накоплению налета, проводят финишную полировку с помощью аппарата Air flow, обладающего воздушно-абразивным действием, и специальных резинок.
Для удаления поддесневых отложений, пораженного цемента корня зуба и разросшихся грануляций (молодой соединительной ткани, богатой сосудами) применяют специальные ручные инструменты.
При гингивите показаны полоскания антисептическими растворами, а также растворами на основе лекарственных трав. При пародонтите еще до проведения процедуры профессиональной гигиены пациентам назначают антибактериальные препараты. Для продления действия лекарственных средств используют специальные диплен-пленки, на которые нанесены антисептик, антибиотик или противовоспалительное средство. Эти пленки приклеиваются на десну и оказывают лечебное воздействие.
К чему могут привести заболевания пародонта?
При отсутствии культуры гигиены полости рта возрастает риск развития гингивита, а вслед за ним и пародонтита. Воспаление десен носит обратимый характер. А это значит, что после удаления отложений и полноценной антисептической обработки, проявления гингивита удается устранить. Пародонтит же сопровождается необратимыми изменениями. Процессы убыли костной ткани можно только приостановить. Восстановить прежнюю высоту межзубных перегородок консервативным путем невозможно. Неудовлетворительный уровень гигиены в итоге может стать причиной оголения корней, появления патологической подвижности зубов вплоть до их потери.
Основой профилактики заболеваний десен и пародонта являются следующие мероприятия:
-
Чистка зубов дважды в день.

Регулярное выполнение гигиенической чистки сохранит здоровье не только зубов, но и десен
При выявлении признаков гингивита у пациентов с хорошим уровнем гигиены показана консультация смежных специалистов: терапевта, эндокринолога, гематолога, гастроэнтеролога.
Специалисты клиники «Super Смайл» для лечения заболеваний пародонта используют оборудование европейского уровня. Оно позволяет произвести качественное удаление отложений, эффективно устранить признаки воспаления, что обеспечит вам быструю стабилизацию состояния пародонта.
Чтобы узнать больше о профилактике и лечении пародонта, позвоните и запишитесь на бесплатную консультацию в клинику «Super Смайл» по телефону: +7 (812) 575-56-01!
Читайте также:

