Роль зубного налета в развитии кариеса
Опубликовано: 21.04.2024
2.2. Роль зубного налета и углеводов в развитии кариеса
Многочисленные исследования свидетельствуют о том, что в развитии кариеса зубов значительную роль играют зубной налет и углеводы пищи.
Зубной налет — это плотное образование, которое состоит из бактерий, расположенных внутри матрицы. Матрица налета образуется из белков, полисахаридов, липидов и некоторых неорганических веществ (кальций, фосфаты, магний, калий, натрий и др.).
На образование и распределение зубного налета влияют следующие факторы:
• количественный и качественный состав бактериальной микрофлоры полости рта;
• скорость секреции и свойства слюны;
• состояние десны и степень ее воспаления;
• стадия прорезывания и функциональное состояние зуба;
• анатомия и морфология поверхностей зуба;
• качество пищи и количество потребляемых ферментируемых углеводов;
• наличие навыков гигиены полости рта, использование фторидов и других средств профилактики;
• активные движения языка, губ и челюстей во время жевания и речи.
Зубной налет образуется путем адсорбции микроорганизмов на поверхности эмали и увеличивается вследствие постоянного наслаивания новых бактерий, причем в определенной последовательности: вначале кокковая флора, затем палочковидные и нитевидные бактерии. По мере роста налета и увеличения его толщины начинают преобладать анаэробные формы бактерий. В нормальной микрофлоре полости рта особо выделяются лактобациллы, актиномицеты, Str. salivarius, Str. mutans, которые при определенных условиях (низком значении рН и высоком содержании сахарозы) приобретают выраженные кариесогенные свойства.
Интенсивность кариеса и гингивита у молодых людей находится в прямой зависимости от количества и распределения налета на зубах. Чаще всего зубной налет располагается над десной, в пришеечной области, в фиссурах. Он представляет собой пористую структуру, что позволяет углеводам свободно проникать в его глубокие слои. При приеме мягкой пищи и употреблении значительного количества легко ферментируемых углеводов происходит значительный и быстрый рост налета.
Следует отметить, что зубной налет менее плотно прикреплен к поверхности зуба, чем пелликула; в то же время в отличие от пищевых остатков его нельзя удалить простым полосканием. Наибольшие трудности представляет очищение фиссур, ямок, проксимальных поверхностей, десневого края.
Кальцификация зубного налета приводит к образованию зубного камня (твердые отложения различной консистенции и окраски).
Углеводы. Современный человек включает в свой рацион много углеводов, которые можно подразделить на две большие группы:
1) легко ферментируемые углеводы — сахара и крахмал, прошедший кулинарную обработку;
Бактерии используют углеводы для питания и построения матрицы зубного налета, и конечным продуктом этого процесса являются органические кислоты, которые вызывают деминерализацию эмали. Самыми выраженными кариесогенными свойствами обладает сахароза, почти такими же — сочетание глюкозы и фруктозы.
Возникновению и прогрессированию кариеса зубов способствуют некоторые особенности питания, характерные для современных условий:
• высокое содержание в пище легко ферментируемых углеводов, особенно сахара;
• увеличение частоты приема пищи;
• уменьшение употребления пищи, требующей интенсивного жевания, приводя-щего к повышению слюноотделения и «естественному очищению полости рта»;
• уменьшение потребления пищи, способствующей ингибированию кариеса зубов.
Более важна частота приема сахара, чем его общее количество. При увеличении частоты приема легко ферментируемых углеводов равновесие между де- и реминерализа-цией эмали сдвигается в неблагоприятную сторону и наблюдается прогрессирование кариозного процесса. Повышенная концентрация сахара в полости рта сохраняется после приема в течение 20—40 мин, и это время используется микрофлорой зубного налета для утилизации углеводных остатков, обладающих кариесогенным действием.
Естественно, что невозможно полностью исключить из питания сахар, не предлагая каких-либо альтернатив. Исследования, проведенные в Финляндии, Швеции, Англии, позволили рекомендовать прием производных Сахаров (сорбитол, маннитол, малтитол, ксилитол и др.), не обладающих кариесогенными свойствами. Наилучшие результаты были получены при использовании ксилита — природного подсластителя, содержащегося в растениях, фруктах (клубника), овощах (лук, морковь).
Тут вы можете оставить комментарий к выбранному абзацу или сообщить об ошибке.
Что такое зубной налет? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сидихина Н. О., стоматолога со стажем в 11 лет.

Определение болезни. Причины заболевания
Зубной налёт — это мягкая, липкая биоплёнка, которая состоит из бактерий, продуктов их жизнедеятельности, слюны, остатков еды и тканевого детрита (разрушенных клеток). Налёт появляется на участках, на которых проще закрепиться:
- на шероховатых поверхностях зубов;
- в пришеечной области коронок;
- около пломб;
- в местах крепления зубных протезов;
- в промежутках между зубами;
- в естественных углублениях зуба;
- в труднодоступных для чистки местах;
- на негерметичных краях реставрации зубов;
- над и под десной;
- на мостах, брекетах, коронках.
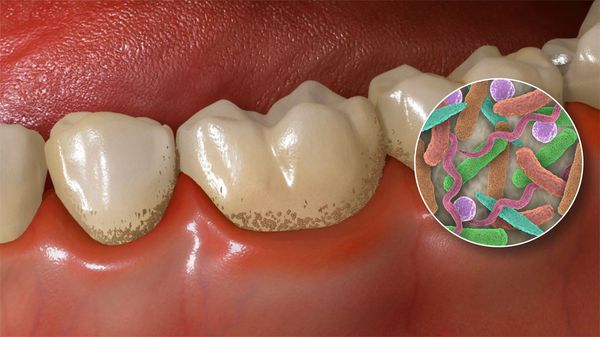
Зубной налёт состоит из скоплений микроорганизмов, обитающих в полости рта: стрептококков, лактобактерий, стафилококков, нейссерий, вейлонелл, фузобактерий, актиномицетов и дрожжеподобных грибков. Микробы прикрепляются к пелликуле — тонкой плёнке на поверхности зубов. Уже через сутки их число увеличивается до сотен миллионов. А течение нескольких дней микроорганизмы объединяются и образуют бляшку, покрывающую зубную эмаль.
Чтобы сформировалась зубная бляшка, необходимо одновременное действие нескольких факторов:
- нехватка слюны, в том числе во время сна, её застой и повышение кислотности;
- количественный и видовой состав микрофлоры полости рта;
- присутствие углеводов;
- плохая гигиена полости рта.
Зубной налёт появляется при употреблении большого количества углеводов и неправильной или нерегулярной гигиене полости рта. Сахара, которые ест человек, употребляют и микробы, составляющие бляшку. Бактерии способны превращать углеводы в кислоту, которая разрушает зубную эмаль и способствует развитию кариеса [1] [4] [24] .
Симптомы зубного налета
Зубной налёт может проявляться следующими изменениями в полости рта:
- эмаль теряет блеск и приобретает тёмный оттенок;
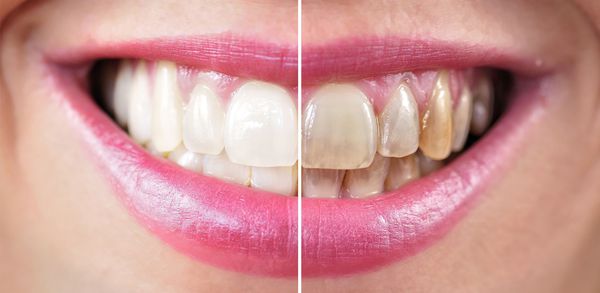
- жизнедеятельность микроорганизмов вызывает неприятный запах изо рта;
- зубы на ощупь становятся шероховатыми;
- дёсны начинают кровоточить, особенно во время чистки зубов;
- пациенты, избегая кровоточивости, недостаточно хорошо чистят зубы, в результате количество налёта увеличивается;
- возникают покраснение и припухлость дёсен, боль при чистке и пережёвывании пищи;
- повышается чувствительность зубов к температурным или химическим раздражителям;
- усиливается подвижность зубов;
- образуется зубной камень;
- выделяется гной [1][5][18][26] .
Патогенез зубного налета
Через несколько минут после приёма пищи на зубах начинается формироваться плёнка — пелликула , которая состоит из гликопротеинов слюны. Пелликула плотно фиксирована на поверхности зуба, е ё невозможно смыть водой или слюной. Сама по себе плёнка ещё не содержит колоний бактерий и не приводит к кариесу. Патологический процесс начинается спустя несколько суток:
1. Через 48 часов количество микроорганизмов значительно увеличивается и образуется единая бактериальная сеть из более чем 750 различных видов бактерий.
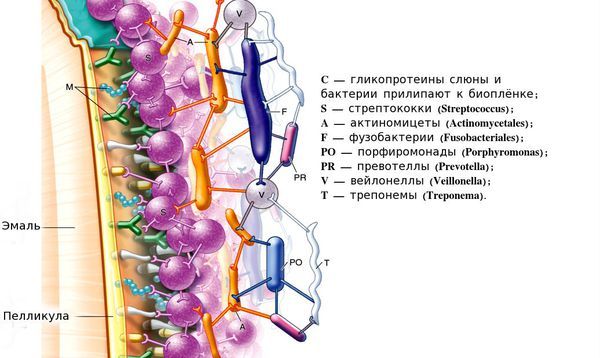
2. На четвёртый — девятый день на зубной эмали формируется зрелая бляшка. Бактерии в её составе преобразуют сахара в кислоты, которые растворяют кальций и разрушают поверхность эмали.
3. Промежутки между призмами эмали увеличиваются. Микроорганизмы проникают в эти пространства и начинается образование кариеса.
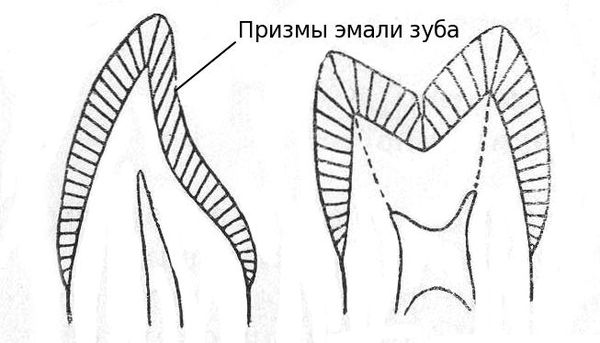
4. Зубная бляшка ограничивает доступ кислорода к поверхности эмали, что способствует размножению анаэробных бактерий (способных жить без кислорода). Сквозь бляшку из слюны не могут проникать и кальций с фосфором, поэтому если из-за плохой гигиены на поверхности зуба образовалась бляшка, то фторсодержащие пасты и эликсиры, даже самых лучшие и дорогостоящие, совершенно бесполезны.
Выраженные нарушения в биохимическом составе полости рта приводят к заболеваниям дёсен, зубов (и как следствие неприятному запаху изо рта) и даже осложнениям на внутренних органах, например на сердце. [1] [17] [21] [24] .
Классификация и стадии развития зубного налета
Зубные отложения подразделяют на минерализованные и неминерализованные:
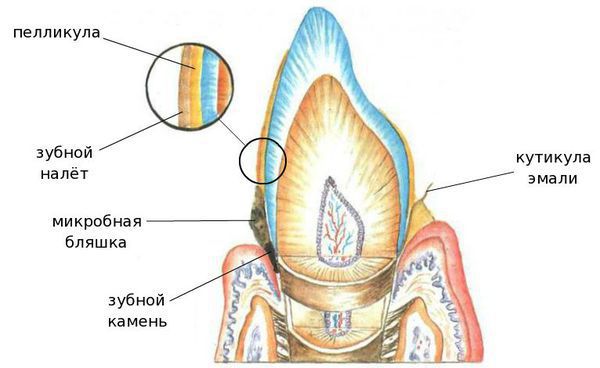
1. Неминерализованные — это кутикула, пелликула, мягкий зубной налёт и зубная бляшка:
- Кутикула — это остатки оболочки, которая присутствовала на зубе в момент его прорезывания и исчезла после;
- Пелликула (приобретённая кутикула), с одной стороны, защищает эмаль от кислот, с другой — способствует прикреплению микроорганизмов к поверхности зуба;
- Мягкий зубной налёт — клейкие наслоения микроорганизмов, продуктов их жизнедеятельности, слюны, остатков еды и разрушенных клеток.
- Зубная бляшка — плотное образование из микробов и продуктов их жизнедеятельности, способное создать кислую среду и разрушить эмаль.
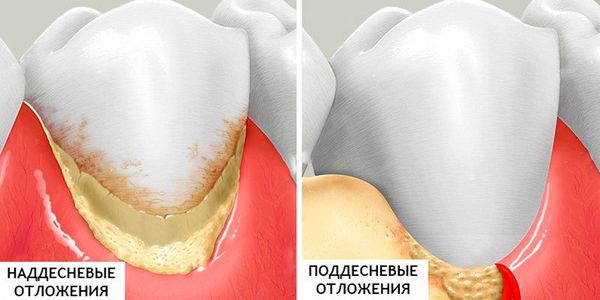
2. Минерализованные отложения — это наддесневой и поддесневой зубной камень (затвердевший налёт):
- Наддесневой зубной камень располагается на поверхности зубов наддесневого края. Чем светлее зубной камень, тем он плотнее и быстрее образуется. Зубной камень является отвердевшей зубной бляшкой. Расположен в основном в области открытия протоков больших слюнных желёз: на язычной поверхности нижних фронтальных зубов, в подъязычной области расположения протоков подъязычных и поднижнечелюстной слюнных желёз, на щёчной поверхности верхних моляров.
- Поддесневой камень расположен на поверхности корня зуба ниже уровня десны. Этот вид камня встречается у пациентов с различными заболеваниями пародонта ( тканей, окружающих и удерживающих зуб ).
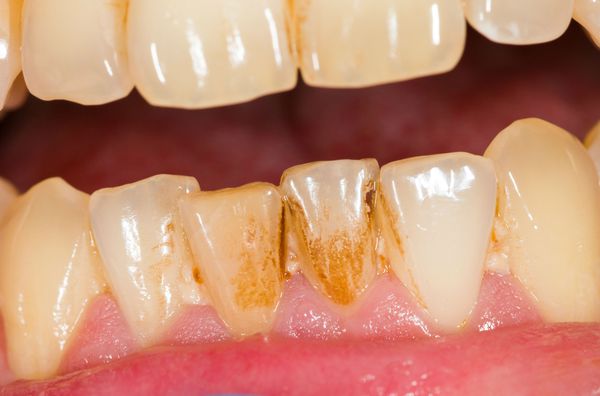
Зубной налёт различают по цвету:
- Липкая плёнка желтовато-белого оттенка — естественные отложения на поверхности зуба, которые появляются во время сна, после приёма пищи. При отсутствии гигиены полости рта возникает затхлый или гнилостный запах изо рта и кислый привкус. Приводит к появлению зубных камней, которые сможет убрать только стоматолог при помощи специальных инструментов.
- Пигментированный зубной налёт образуется при употреблении красящих продуктов: кофе, крепкого чая. Налёт у курильщиков окрашен в коричневый цвет, это вызвано отложением табачных смол и никотина.
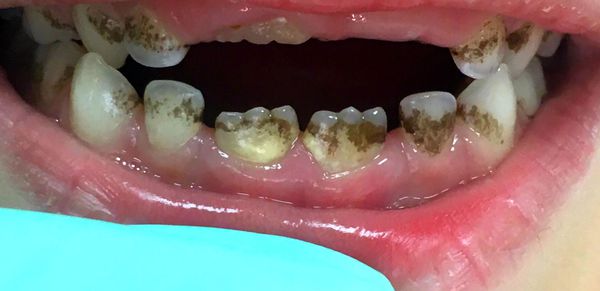
- Тёмный зелёный налёт (налёт Пристли), как правило, образуется на молочных зубах и проходит с появлением постоянного прикуса. Выглядит как неровная тёмная кайма, может распределиться вдоль всего зуба или быть в виде пятнышек, и является источником неприятного запаха. Его образуют некоторые видов бактерий, обитающие в полости рта ребёнка. Возможны и другие причины возникновения пигментированного налёта — эндокринологические и желудочно-кишечные заболевания (нарушение обмена веществ, патологии щитовидной железы, гастрит, дуоденит, холецистит, воспаление поджелудочной железы, печени и желчевыводящих протоков), приём препаратов железа и иных витаминов; смена климата. В этих случаях оттенок налёта может быть чёрным, зелёным, коричневым или оранжевым. Налёт и бактерии, которые его образуют, не разрушают ткани зуба, но могут маскировать кариес [1][3][27] .
Осложнения зубного налета
Если налёт не убирать, то он превращается в зубной камень и приводит к воспалению слизистой оболочки рта и дёсен. Отёчность десневого края способствует формированию ложных карманов и одновременно с этим усиливает выделение десневой жидкости. Это создаёт благоприятные условия для развития бактериальной микрофлоры, которая является ключевым фактором тяжёлых осложнений: кариеса, гингивита, пародонтита, стоматита, инфекционного эндокардита.
Кариес — это размягчение твёрдых тканей зуба кислотами, выделяемыми бактериями зубного налёта. Разрушению способствует частое употребление сахаров, высокая кислотность в полости рта, снижение слюноотделения [1] [4] [5] .
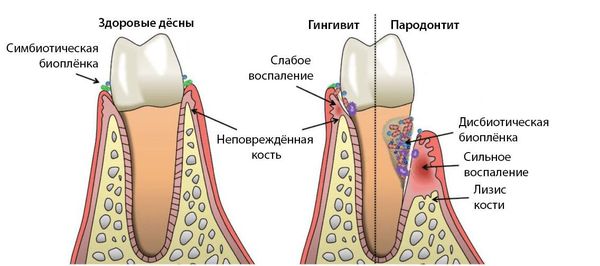
Гингивит — это воспаление дёсен, которое сопровождается покраснением, отёком, кровоточивостью и неприятным запахом изо рта. Плохая гигиена позволяет микробным бляшкам накапливаться между десной и зубами, что приводит к воспалению. При этом бороздки между зубами и десной увеличиваются и появляются десневые карманы. Они содержат бактерии, которые, помимо гингивита, могут вызывать кариес корня зуба и пародонтит. Чаще всего к гингивиту приводит зубной налёт. К второстепенным факторам относят: неправильный прикус, зубной камень, плохое восстановление зубов, сухость во рту, изменения гормонального фона, системные нарушения (сахарный диабет, СПИД, авитаминоз, лейкоз, лейкопения), приём лекарственных препаратов [14] [16] [24] .
Пародонтит — это воспалительное заболевание дёсен, при котором атрофируются ткани, в том числе костные, удерживающей зуб в лунке. Ведущую роль в развитии заболевания играют патогенные микроорганизмы зубного налёта. Продукты жизнедеятельности бактерий увеличивает проницаемость кровеносных сосудов, это приводит к иммунному ответу организма и хроническому воспалению.При пародонтите появляется кровоточивость, покраснение и отёк десны, её отхождение от корней зубов, в тяжёлых случаях — гнойное отделяемое из пародонтальных карманов. Также увеличивается подвижность зубов при жевании, а между зубами и десной начинают застревать остатки пищи. Пародонтит — необратимый процесс, так как сопровождается уже деструкцией тканей [18] [19] [26] [28] .
Стоматит — воспалительное заболевание полости рта с образованием язв и эрозией. К патологии приводят бактерии, которые поражают участки с микротравмами. В тяжёлых случаях на слизистой оболочке появляются пузыри, участки отмирания клеток (некроз). У лиц с ослабленным иммунитетом стоматит может стать причиной общей интоксикации [1] [27] .
Галитоз — дыхание с неприятным запахом, вызванное патологическим ростом микроорганизмов в пародонтальных карманах вокруг зубов. Галитоз может быть проявлением общих расстройств при метаболических нарушениях и поражении органов желудочно-кишечного и дыхательного тракта [29] [30] .
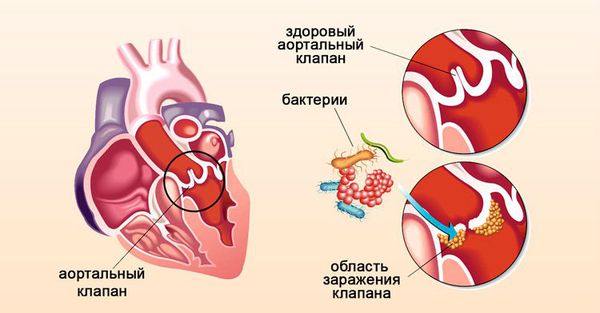
Инфекционный эндокардит — это воспаление внутренней оболочки сердца, которое сопровождается поражением клапанного аппарата и клеток сосудов условно-патогенными возбудителями (в большинстве случаев стрептококками и стафилококками). Бактерии из десневых карманов попадают в кровь, затем прилипают к клеткам сердца или сосуда (чаще уже повреждённого) и вызывают воспаление [6] [12] [25] [32] [32] .
Диагностика зубного налета
Зубной налёт определяется визуально во время осмотра. При этом стоматолог отмечает:
- уровень самостоятельной гигиены полости рта;
- прикус (расположение зубов, скученность);
- изменение формы, цвета, текстуры, поверхности, размеров слизистой полости рта;
- наличие и вид зубных отложений.
Здоровая десна имеет бледно-розовый оттенок, по рельефу похожа на апельсиновую корку. В норме контур десны плотно прилегает к зубу, сосочки полностью заполняют межзубные пространства, слизистая десневой границы легко определяется.
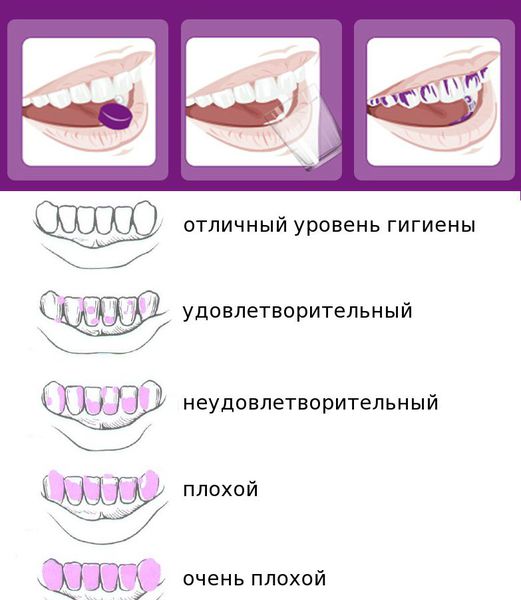
После осмотра стоматолог при помощи окрашивания специальными красителями выявляет количество зубных отложений и оценивает уровень гигиены: от хорошего до очень плохого. Для большинства пациентов достигнуть удовлетворительной гигиены полости рта — достаточно сложная задача.
Реакция на воспаление со стороны мягких тканей оценивается по показателям:
- объём мягких тканей и глубина поддесневых карманов;
- интенсивность кровоточивости;
- подвижность зубов.
Воспалительную реакцию со стороны костей челюстей и убыль костной ткани определяют при помощи рентгенологического обследования [1] [7] [9] [27] .
Лечение зубного налета
После диагностики стоматолог удаляет бактериальный налёт. Для этого:
- полость рта обеззараживают антисептиками;
- поверхности зубов с помощью аппарата Air Flow под давлением обрабатывают специальным раствором;
- зубы полируют щёткой, резиновыми чашечками, пастой со фторидами, полировочной штрипсой (тонкой полоской из металла или пластика).
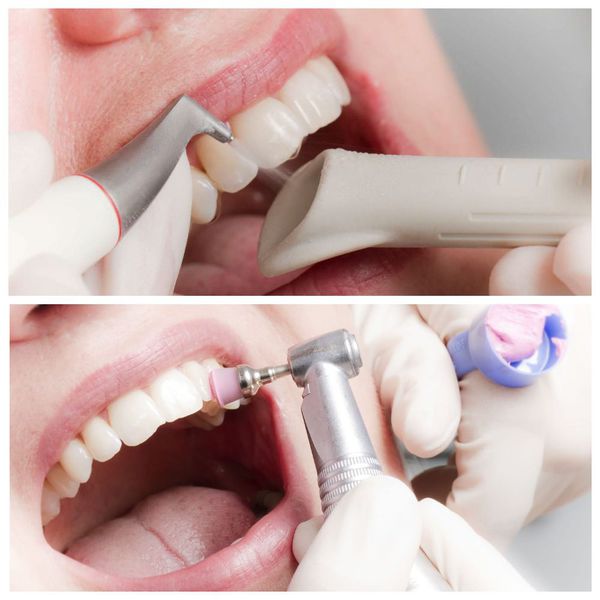
В завершении гигиены врач проводит антисептическую обработку, останавливает кровотечение и накладывает лечебные и антисептические повязки на десну. При выраженном воспалении слизистой назначается курс антимикробных аппликаций и заживляющих мазей. При обильных зубных отложениях рекомендован повторный осмотр [5] [12] [22] [25] .
Прогноз. Профилактика
При регулярном посещении стоматолога зубной налёт выявляют на начальной стадии и легко удаляют. Гигиеническую чистку зубов рекомендовано проводить раз в шесть месяцев. Если налёт не удалён, он переходит в плотное образование и развивается кариес. При своевременном обращении к врачу и правильном лечении прогноз будет благоприятным. При остром кариесе следует 2-4 раза в год посещать стоматолога, обрабатывать полость рта хлоргексидином, есть меньше углеводов и каждые 2-3 года контролировать микробиологические показатели слюны.
Профилактические осмотры, своевременное лечение, удаление зубного налёта существенно оздоравливают полость рта и предупреждают развитие заболеваний дёсен и зубов, однако без удовлетворительной самостоятельной гигиены добиться благоприятных долгосрочных результатов невозможно [7] [9] [15] .
Самое первое в гигиене и борьбе с налётом — это зубная щётка. Её подбирают индивидуально, согласно анатомическим особенностям пациентов. При выборе и использовании учитывают основные моменты:
- Предпочтительны щётки с искусственными щетинками с закруглёнными концами. Натуральную щетину, как правило, быстро колонизируют бактерии, к тому же она недолговечна, а острые концы щетинок могут травмировать десну и твёрдые ткани зуба.
- Охват щетины — не более двух-трёх зубов, это позволит чистить их лучше.
- Ручка удобно располагается в руке.
- Зубные щетки меняют каждые 6-10 недель.
Электрические щетки с вращающимися или колеблющимися головками рекомендованы пациентам с нарушенными мануальными навыками. Они хорошо удаляют налёт при постоянном использовании.
Помимо щётки, важную роль играет зубная паста. Она должна хорошо очищать, не повреждать эмаль, быть приятной на вкус, надолго защищать от микробов. Важное значение в её составе имеют следующие соединения:
- фториды (соединения фтора, например с натрием) — стабилизируют уровень минералов в зубной эмали;
- пирофосфат, хлорид цинка, цитрат цинка — уменьшают наддесневой зубной камень;
- хлорид стронция, гидроксиапатиты и нитрат калия — избавляют от повышенной чувствительности зубов;
- карбонат кальция — нейтрализует кислоты, тем самым защищая зубы [2][3][8] .
Для гигиены межзубных пространств будут полезны зубные нити(флоссы) и нити на держателе (флоссеты). Они легко проникают в межзубные промежутки и удаляют остатки пищи и налёт.
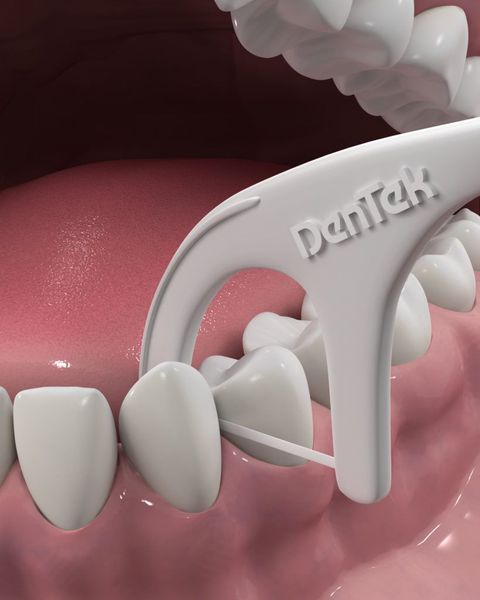
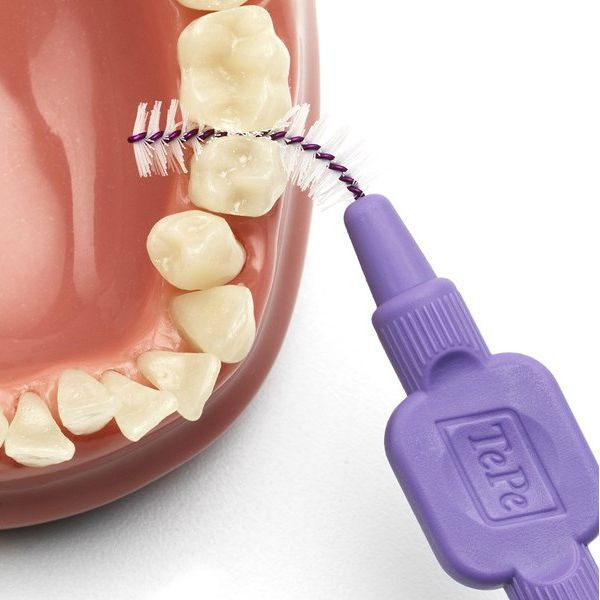
Пациентам с имплантами следует применять интерпроксимальные ёршики. Они состоят из спирально-изогнутого основания с конически или цилиндрически расположенными щетинками. Зубные нити и интерпроксимальные ёршики предназначены только для одноразового применения.
Для удаления остатков пищи можно применять деревянные или пластиковые зубочистки, но следует помнить, что они не избавят от налёта.
При наличии несъёмных конструкций (брекеты, коронки, импланты) полезен и незаменим ирригатор — прибор, который струёй воды под давлением очищает зубную поверхность и маcсирует мягкие ткани.
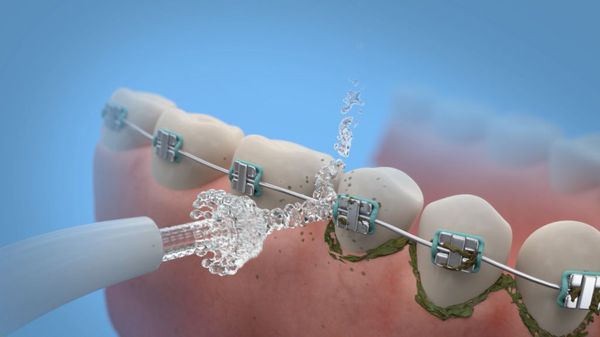
Ополаскиваетели для рта не являются самостоятельным средством для устранения зубных отложений, и удаляют налёт только в комплексе с другими средствами. При хронических заболеваниях пародонта полоскать рот не рекомендуется — это повышает риск попадания частичек инфицированных отложений в десневой карман и может усилить воспаление.
Хлоргексидин — это антисептик, который обладает антибактериальным действием и уменьшает зубные отложения. Но из-за побочного раздражающего действия (вплоть до химического ожога сосочков языка с нарушением вкусовой чувствительности) курс хлоргексидина в составе ополаскивателя ограничивают до двух недель, с повторением через три месяца.
Жевательная резинка в течение 15-20 минут после приема пищи механически очищает зубы за счёт повышения слюноотделения. Жевательные резинки следует выбирать без сахара, с ксилитом — сахарозаменителем, который препятствует размножению бактерий в полости рта.
Одним из важных факторов профилактики зубных отложений является питание. Для предотвращения кариеса важно получать из пищи достаточно минералов (кальция и фтора) и снижать количество сахара. Также следует исключить курение и уменьшить употребление красящих продуктов — чёрного кофе или чая [2] [3] [8] [10] .
Зубной налет – плотно прилегающие к коронке зуба или десневому краю специфические отложения, образующиеся в полости рта из бактерий, слюны, остатков пищи, тканевого детрита. Зубной налет способствует изменению цвета эмали, ощущению шероховатости поверхности зубов, появлению неприятного запаха изо рта. Диагностика зубного налета включает консультацию стоматолога-гигиениста, визуальный осмотр полости рта после окрашивания зубов специальными красителями, оценку гигиенического индекса. Для удаления зубного налета прибегают к механической чистке зубов при помощи зубных щеток и паст, а также к проведению процедуры профессиональной гигиены полости рта.
- Причины образования зубного налета
- Механизм образования зубного налета
- Классификация зубного налета
- Симптомы зубного налета
- Диагностика зубного налета
- Лечение зубного налета
- Прогноз и профилактика зубного налета
- Цены на лечение
Общие сведения
Зубной налет – клейкие наслоения на поверхности зубной эмали, основу которых составляют скопления микроорганизмов и продуктов их обмена. Зубной налет образуется на коронке зуба (особенно, на контактных поверхностях, в фиссурах, углублениях, ямках, пришеечной области, межзубных промежутках), а также вдоль и ниже десневого края. Зубной налет в стоматологии относится к неминерализированным зубным отложениям и может встречаться в любом возрасте. Его поверхность покрыта слизистой мукоидной пленкой, поэтому зубной налет не смывается слюной и водой, но может частично удаляться во время приема пищи. Через несколько часов после полного удаления зубной налет появляется вновь. При существовании более 1-3 суток (в среднем 48 ч) зубной налет созревает и за счет огромной концентрации бактерий, выделяющих агрессивные ферменты, вещества, растворяющие кальций, и эндотоксины, он приобретает патогенный потенциал.

Причины образования зубного налета
Зубной налет возникает в период покоя жевательно-речевого аппарата при отсутствии или ненадлежащем качестве гигиенического ухода за зубами и полостью рта. На скорость и степень образования зубного налета влияют правильность и тщательность соблюдения гигиены полости рта, анатомическое строение зубов (в т. ч., наличие пломб, протезов, ортодонтических аппаратов и конструкций), микробная обсемененность ротовой полости, уровень процессов самоочищения (количество, вязкость слюны, рН и защитные свойства ротовой жидкости), характер пищевого рациона и интенсивность жевания, состояние ЖКТ, курение.
Зубной налет образуется быстрее во время сна, при недостаточности акта жевания, гипосаливации, ксеростомии, при избыточном употреблении рафинированных углеводов (сахарозы, глюкозы, фруктозы, лактозы и крахмала), продуктов с высоким содержанием белков и низкой жирностью, мягкой по консистенции пищи, приеме препаратов железа.
Механизм образования зубного налета
В возникновении зубного налета основную роль играют микроорганизмы, обитающие в полости рта (стрептококки, вейлонеллы, нейссерии, дифтероиды, лактобактерии, стафилококки, лептотрихии, фузобактерии, актиномицеты, дрожжеподобные грибки и др.). Процесс образования зубного налета протекает в несколько этапов. Поверхность зуба покрыта очень тонкой (толщиной до 1 мкм) бесструктурной пленкой – пелликулой, состоящей из электростатически связанных между собой кислых протеинов, гликопротеинов, энзимов, сывороточных белков и иммуноглобулинов слюны. Являясь полупроницаемой, пленка участвует в обменных процессах с ротовой жидкостью. За счет секреции специфических высокоадгезивных гетерополисахаридов (гликанов, леванов и декстранов) микроорганизмы из полости рта легко адсорбируются на поверхности пелликулы с образованием мягкого зубного налета, не имеющего постоянной внутренней структуры. Благодаря пористому строению в него могут проникать мельчайшие остатки пищи, разрушенные клетки эпителия, лейкоциты, макрофаги. Аккумуляция микробных отложений осуществляется за счет деления и налипания новых колоний, накопления продуктов их жизнедеятельности.
Зрелый зубной налет (зубная бляшка) на 50-70% объема состоит из плотного слоя бактерий. Микробный состав зубного налета быстро меняется, изначально доминируют аэробные формы, затем начинают преобладать анаэробы. В процессе анаэробного гликолиза из поступающих с пищей углеводов кариесогенными микроорганизмами продуцируется большое количество органических кислот (молочной, пировиноградной, муравьиной), которые, близко и длительно контактируя с эмалью зуба, деминерализуют твердые ткани. Из-за ограничения процесса диффузии в зрелом зубном налете нейтрализации этих кислот не происходит. Сами микроорганизмы устойчивы к образованной кислоте. Со временем происходят качественные изменения зубного налета, он минерализуется с образованием зубного камня.
Классификация зубного налета
По локализации выделяют наддесневой (находящийся на открытой поверхности зуба) и поддесневой, расположенный ниже десневого края (в зубодесневой бороздке или десневом кармане) зубной налет.
В зависимости от анатомо-топографических участков прикрепления наддесневой зубной налет может быть зубодесневым (образующимся на гладких поверхностях зуба в области десневого края) и проксимальным (образующимся на контактных поверхностях); поддесневой - зубоприкрепленным (к поверхности зуба) и эпителиально-прикрепленный (к эпителию десны). В десневой бороздке также выделяют зону неприкрепленного поддесневого зубного налета.
Симптомы зубного налета
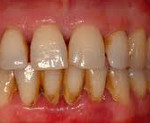
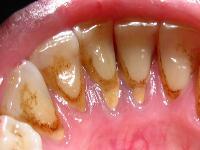
Зубной налет проявляется изменением цвета и потерей блеска зубной эмали, ощущением шершавости зуба, неприятным запахом изо рта (галитозом). Зубной налет может быть белого, зеленого и коричневого цвета. Обычно наблюдается мягкий зубной налет в виде беловатой или слегка желтоватой вязкой массы, тонким слоем покрывающей поверхность зуба. Чаще всего белый зубной налет накапливается в пришеечной области коронки, межзубных промежутках, фиссурах жевательных поверхностей, по десневому краю, вокруг пломб, на ортопедических и ортодонтических конструкциях.
Пигментированный зубной налет образуется вследствие окрашивания эмали при употреблении кофе, крепкого чая. Появление коричневого зубного налета может быть связано с курением - воздействием никотина и смол. Налет курильщика с трудом поддается очищению с помощью обычной зубной щетки и пасты.
Коричневый зубной налет у некурящих может возникать при большом количестве пломб из медной амальгамы, а также у работников, изготавливающих изделия из меди, латуни и бронзы. У детей коричневый зубной налет на временных зубах может появиться при соединении избытка невосстановленного железа, выделяемого слюной, и серы, образующейся в ротовой полости при распаде протеинов.
Зеленый зубной налет появляется при развитии в полости рта хлорофиллсодержащих микроорганизмов (например, грибка Lichen clentalis). Зеленый зубной налет наблюдается преимущественно на губной и щечной поверхностях фронтальной группы зубов верхней челюсти, встречается у лиц любого возраста, чаще у детей и молодых пациентов.
Длительно существующий зубной налет подвергается минерализации (кальцификации) и приводит к образованию твердых отложений (зубного камня), к глубоким изменениям в тканях зуба - развитию кариеса, пульпита. По мере продвижения под десневой край зубной налет вызывает повреждение эпителия десневой бороздки, раздражение окружающих опорных тканей, развитие воспалительных заболеваний пародонта (гингивита и пародонтита) и потерю зуба.
Диагностика зубного налета
Диагностировать зубной налет можно самостоятельно в домашних условиях, при помощи обычного зеркала или во время осмотра полости рта у стоматолога.
При наличии признаков зубных отложений важно определить их вид (мягкий зубной налет, зубной камень). Для визуализации зубного налета применяются специальные красители (фуксин, эритрозин, бисмарк коричневый) в виде растворов, ополаскивателей, таблеток, окрашивающих области, пораженные налетом, в яркий цвет.
Количественная и качественная оценка зубного налета проводится на основании гигиенического индекса Федорова–Володкиной, начисляемому в баллах по интенсивности окрашивания отложений йод-йодисто-калиевым раствором (жидкостью Шиллера-Писарева).
Лечение зубного налета
Своевременное удаление мягкого зубного налета способствует оздоровлению органов полости рта, предупреждению заболеваний зубов и пародонта. Наиболее простой и эффективный способ удаления мягкого зубного налета – механическая чистка зубов помощью зубной пасты, щетки и других средств гигиены. Плотный зубной налет и налет курильщика можно удалить при обработке зубов жесткими щетками и специальными мелкодисперсными пастами. Возможно использование ирригатора полости рта для чистки труднодоступных участков (межзубных пространств, зубодесневых складок), брекет-систем, коронок, мостов, зубных протезов.
При массивных скоплениях зубного налета, который невозможно снять дома самостоятельно, необходимо посетить стоматолога-гигиениста для проведения профессиональной гигиены полости рта, включающей этапы ультразвукового скейлинга, чистки с помощью аппарата Air-flow, полировки абразивной пастой и глубокого фторирования эмали зубов. Иногда для восстановления обычного цвета зубной эмали может потребоваться химическое или фотоотбеливание.
Прогноз и профилактика зубного налета
Зубной налет представляет не только эстетический недостаток, поскольку является потенциально опасным, приводит к образованию зубного камня, развитию кариеса, пульпита, гингивита, пародонтита, преждевременной потере зубов. Поэтому удаления зубного налета должно являться частью ежедневного гигиенического ухода за полостью рта.
Мерами предупреждения накопления зубного налета является тщательная и правильная чистка зубов зубной щеткой и пастой 2 раза в день, применение зубной нити (флосса) и специальных ершиков для межзубных промежутков, полоскание рта в течение 15-30 сек. после каждого приема пищи, прохождение регулярной профессиональной гигиены полости рта.
Профилактику зубного налета у детей начинают проводить с момента появления первого молочного зуба; для коррекции гигиенических мер необходимо посещение детского стоматолога после исполнения ребенку 1,5 лет. Важно исключение или ограничение потребления простых сахаров, курения.
Многочисленные исследования свидетельствуют о том, что основным фактором, способствующим возникновению кариеса зубов, является зубной налет. Признано, что поражение твердых тканей как временных, так и постоянных зубов, происходит аналогичным путем.
Начальное поражение кариесом возникает в местах, где создаются благоприятные условия для накопления зубного налета.
При этом важным фактором в возникновении кариеса зубов является образование органических кислот. Стрептококки зубного налета используют в процессе своей жизнедеятельности углеводы, в результате чего образуются органические кислоты (молочная, пировиноградная, уксусная, яблочная и др.), которые вызывают понижение рН на ограниченном участке поверхности эмали. Вследствие этого, чем чаще происходит прием углеводов, тем больше вероятность снижения рН в области эмали. Наиболее ацидогенными микроорганизмами являются Streptococcus mutans, некоторые лактобациллы и актиномицеты. Большинство из них способно из Сахаров пищи синтезировать внеклеточные по-лисахариды, которые включаются в матрицу зубного налета и способствуют прикреплению бактерий к поверхности зуба.
Имеет значение форма приема углеводов: наиболее неблагоприятное воздействие на зубы оказывают "липкие" углеводы, употребляемые в промежутках между основными приемами пищи. Очень важно и время контакта углеводов с поверхностью зуба. Однократный прием большого количества углеводов оказывает менее кариесогенное действие, чем частый и в небольшом количестве.
После употребления легко ферментируемых углеводов, особенно с низким молекулярным весом (глюкоза и сахароза), рН налета через 1-3 минуты падает до 4,4 - 5,0, тогда как возвращение к нормальным значениям происходит гораздо медленнее, иногда в течение 2 часов, особенно в области контакта между зубами.
Такое изменение концентрации водородных ионов представляет опасность дяя эмали, так как при величине рН ниже критического значения (около 5,5) может происходить растворение кристаллов - деминерализация эмали.
Этот процесс обратим, и при благоприятных условиях (присутствие в слюне необходимых концентраций кальция и фосфатов, нейтральном рН среды, окружающей зуб) равновесие может быть направлено в сторону восстановления кристаллов - реминерализации эмали.
Предполагают, что кислоты, образующиеся при метаболизме бактерий, активно диффундируют в сильно заряженные структуры эмали, где происходит их диссоциация и освобождение ионов водорода, которые вступают в реакцию с кристаллами.
Критическая величина рН неодинакова у разных пациентов, и она имеет большое значение в понимании роли микроорганизмов и влияния характера питания в развитии кариеса зубов.
На ранней стадии кариес представляет собой очаговую деминерализацию, возникающую вследствие изменения рН на поверхности эмали под зубным налетом. На этой стадии
- «белого пятна» - патологический процесс обратим и возможна полная реминерализация эмали зуба. При этом поверхностный слой эмали сохраняется как за счет притока минеральных веществ из разрушающихся ее слоев, так и за счет поступления веществ из окружающей зуб среды.

Развитие кариозного процесса зависит от многих факторов. Очень важным из них является ротовая жидкость, состав и свойства которой отражают состояние органов и систем всего организма и определяют возникновение и скорость
течения кариозного процесса. Секрет слюнных желез при выделении из протоков перенасыщен кальцием и фосфатами, что обеспечивает поступление этих ионов в эмаль. Важное значение в поддержании нормального состояния полости рта, в том числе и зубов, принадлежит буферным свойствам слюны, которые обусловлены наличием в ней бикар-бонатной, фосфатной и белковой буферных систем. Высокая активность кариозного процесса всегда сопровождается уменьшением буферной емкости слюны.
Ферменты ротовой жидкости влияют на процессы, происходящие в эмали. Их активность определяет многие процессы, в том числе и расщепление углеводов в полости рта до органических кислот, которые участвуют в процессе деминерализации эмали.
Возникает вопрос о влиянии общих заболеваний на возникновение и развитие кариеса зубов. Результаты исследований показывают, что изменение общего состояния организма влияет на ткани полости рта посредством изменения состава ротовой жидкости. Нарушение слюноотделения влечет за собой изменение существующего в норме ионного равновесия между ротовой жидкостью и эмалью, что влечет за собой изменения в тканях зуба.
Следует отметить, что создание неблагоприятных условий в полости рта не всегда приводит к появлению очагов деминерализации, возникновение которых зависит от особенностей строения и химического состава тканей зуба. Многие из этих показателей обусловлены состоянием организма до и во время прорезывания зубов. Поэтому важно, чтобы во все периоды жизни человека, начиная с внутриутробного, были созданы условия для формирования полноценных структур твердых тканей зуба (полноценное питание, предупреждение общих заболеваний, поступление оптимального количества фторида и др.)
Недостаточно определена роль иммунологического состояния организма в период возникновения кариеса зубов. Известно, что секреторные иммуноглобулины тормозят прикрепление бактерий к поверхности зуба, вызывая их агглютинацию. Поэтому даже при недостаточном уходе за полостью рта, но высоком уровне секреторных иммуноглобулинов кариозных поражений может не быть или они будут единичными.
Важную роль в возникновении воспалительных заболеваний пародонта (гингивиты, пародонтиты) играет зубной налет, причем наибольшее значение придают Str. sangues, Bac.melonogenicus, Actinomyces viscosus и др. Эти микроорганизмы вызывают деструкцию тканей пародонта, включая и костную ткань альвеол.
Известно, что резорбция костной ткани остеокластами может быть обусловлена как непосредственной активацией их некоторыми микробными компонентами, так и иммунологической перестройкой, сенсибилизацией лимфоцитов, выделяющих лимфокин, который активирует остеокласты.
Как и любое воспаление, вызванное инфекционным агентом, воспаление тканей пародонта зависит не только от наличия микроорганизмов, но и от общего состояния всего организма. Остроту процесса, его клинико-морфологические особенности и исход воспаления определяет реактивность организма пациента.
В свете современных представлений о патогенезе заболеваний пародонта (RJ.Genco et а1„ 1990) можно выделить 4 этапа.
В ходе первого этапа происходит колонизация бактерий. преимущественно Str.sanguis и Actinomyces, которые прочно прикрепляются к поверхности зуба, покрытой пелликулой. После этого осуществляется присоединение и других микроорганизмов, сопровождаемое их ростом и увеличением массы зубного налета в разных направлениях, в том числе, и в сторону верхушки зуба. Десневая жидкость, факторы роста и хемотаксиса способствуют миграции бактерий (аэробных и анаэробных) в десневую бороздку или па-родонтальный карман, где они прикрепляются к поверхности зуба, эпителию кармана или другим микроорганизмам и могут противостоять току десневой жидкости.
В стадии инвазии целостные микроорганизмы или их фрагменты проникают в десну через эпителий бороздки или кармана на разную глубину вплоть до поверхности альвеолярной кости.
По мере поступления микроорганизмов или их фрагментов может происходить разрушение тканей. При этом надо принимать в расчет два механизма: а) прямое действие бактерий или продуктов их жизнедеятельности; б) непрямое действие, зависящее от состояния организма человека. Прямое токсическое влияние, подобное тому, которое оказывают экзотоксины или гистолитические ферменты (например, бактериальная коллагеназа), приводит к деструкции тканей пародонта. Кроме того, бактериальные компоненты могут способствовать выработке токсических продуктов организмом человека, которые ведут к деструкции тканей. Например, эндотоксины, выделяемые бактериями зубного налета, служат пусковым моментом для активизации макрофагов, в результате чего вырабатывается коллагеназа.
В стадии заживления происходит эпителизация тканей пародонта. Хотя об этом процессе известно не так много, но гистологические и клинические данные указывают, что в течении заболеваний пародонта различаются периоды обострения и ремиссии. Периоды ремиссии характеризуются уменьшением воспаления, восстановлением коллаге-новых волокон десны и довольно часто фиброзом десны. Одновременно происходит изменение костных альвеолярных контуров, что прослеживается на рентгенограммах.
Хотя и можно описать четыре явно различимые стадии в патогенезе заболеваний пародонта, но их четкую последовательность не всегда можно выявить. Колонизация бактерии предшествует всем остальным этапам, тогда как инвазия и разрушение тканей могут происходить одновременно. Вероятно, факторы, которые оказывают влияние на проникновение бактерий в ткани, например, увеличенная проницаемость десны, являются важными в возникновении пародонтита. Стадия заживления четко отличается от этапов колонизации и инвазии и сменяет этап разрушения тканей.
Знание ведущих звеньев патогенеза воспалительных изменений в десне определяет выбор методов выявления ранних признаков патологии и способов профилактики с устранением факторов риска, среди которых выделяют местные и общие.
К местным факторам риска относят, в первую очередь, зубной налет и зубной камень. К их образованию и накоплению относят:
• чрезмерное употребление мягкой пищи;
• плохой гигиенический уход за полостью рта;
• уменьшение секреции слюны;
• нависающие края пломб; ортодонтические аппараты;
• аномалии расположения зубов (скученность, дистопия); механическое повреждение; химическая и физическая травмы.
Кроме того, важную роль в этом процессе играют зубо-челюстные аномалии и деформации, ошибки при ортодонтическом и ортопедическом лечении. Имеют значение и аномалии развития слизистой оболочки полости рта: мелкое преддверие рта, выраженные тяжи слизистой оболочки, аномальное прикрепление уздечек губ и языка.
Среди общих факторов необходимо прежде всего отметить различные эндокринные заболевания и эндокринопа-тии (сахарный диабет, гипофизарный нанизм, нарушение гормональной функции половой системы); нервносоматические заболевания, ревматизм, туберкулез, нарушение обмена веществ, гиповитаминозы и другие факторы.
В настоящее время знание факторов риска, их своевременное устранение позволяет предотвратить развитие заболеваний пародонта или уменьшить выраженность патологических изменений в тех случаях, когда полное устранение их невозможно.
Из этой статьи Вы узнаете:
- от чего появляется кариес,
- какую роль играют индивидуальные особенности,
- теории возникновения кариеса.
Кариес твердых тканей зубов – это процесс их разрушения, который протекает при обязательном участии кариесогенных микроорганизмов полости рта (в составе мягкого микробного зубного налета) и пищевых остатков, застрявших между зубами. Кариесогенные бактерии метаболизируют пищевые остатки и выделяют много органических кислот, которые при контакте с зубной эмалью вымывают из нее минералы – в первую очередь это кальций в виде гидроксиапатита.
Таким образом, главной причиной возникновения кариеса зубов является нерегулярная или недостаточно эффективная гигиена полости рта. Тем не менее, стоит признать, что у разных людей даже при одинаковом уровне гигиены полости рта – ситуация с развитием кариеса обстоит по-разному. Связано это с индивидуальными особенностями каждого человека. Например, разных людей отличает разный уровень резистентности эмали к воздействию кислот, что зависит от особенностей структуры эмали, обусловленных генетическим фактором.
Как выглядит кариес в полости рта и на распиле зуба –
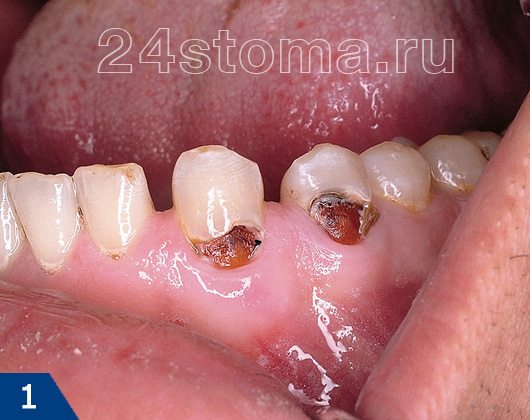
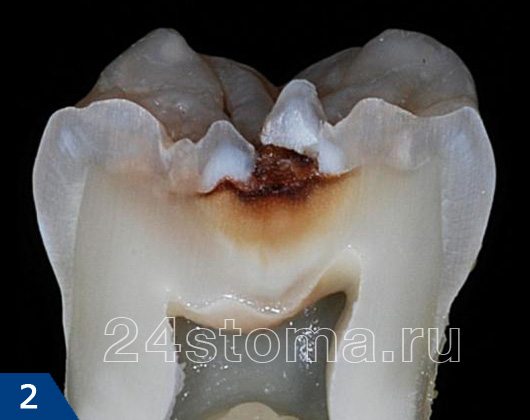
Среди других индивидуальных факторов, которые повышают кариес-резистентность эмали – высокая буферная емкость слюны (т.е. ее способность нейтрализовывать кислоты), скорость и объем секреции слюны, содержание лизоцима в ротовой жидкости. Таким образом, на риск возникновения кариеса влияет не только неудовлетворительная гигиена полости рта, но и степень эффективности факторов защиты – 1) степень кариес-резистентности зубной эмали к воздействию кислот, 2) объем и особенности состава ротовой жидкости.
Например, в условиях низкой скорости и объема секреции слюны будет наблюдаться более выраженная скорость роста зубного налета, а также более высокая скорость разрушения зубов. У людей, которые имеют привычку перекусывать между основными приемами пищи (например, чипсами, мучным, сладким) или часто потребляющим сахаросодержащие напитки – риск развития кариеса становится максимальным даже при условии высокой резистентности зубной эмали к воздействию кислот.
Почему появляется кариес: 414 теорий
Это сейчас причины возникновения кариеса зубов вполне исследованы и понятны. Но исторически по поводу вопроса: почему появляется кариес – ученые спорили на протяжении всех последних веков. Вы не поверите, но в общей сложности было предложено около 414 теорий. Мы не будем перечислять все теории, а остановимся только на общепризнанной в настоящее время теории развития кариеса, которая разработана в 1898 году Миллером. В оригинале эта концепция имеет название «химико-паразитарной», и главная роль тут отводится зубному налету (рис.3-4).
В принципе в самом начале статьи мы уже привели эту концепцию, согласно которой главная роль отводится кариесогенным бактериям полости рта в составе зубного налета – в первую очередь стрептококкам, актиномицетам и лактобактериям. При наличии в полости рта пищевых остатков (особенно быстрых углеводов) – эти бактерии вырабатывают кислоты, которые растворяют зубную эмаль. В процессе деминерализации эмали происходит постепенное разрушение ее структуры, что приводит к формированию кариозной полости.
Неудовлетворительная гигиена полости рта –
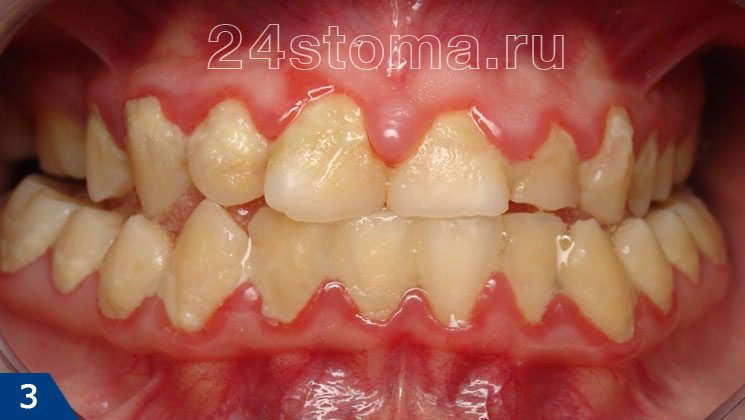
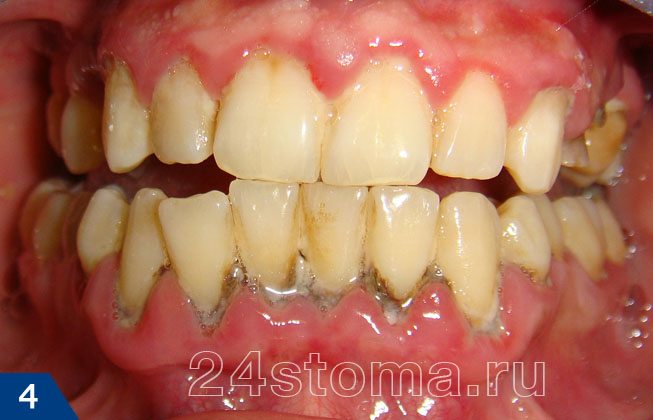
Какие бактерии вызывают кариес зубов –
Бактерии вызывающие кариес – это прежде всего «Streptococcus mutans». И уже в намного меньшей степени это «Streptococcus sanguis», а также актиномицеты и лактобактерии. Здесь нужно отметить, что действие этих кариесогенных бактерий не у всех людей выражено одинаково – у некоторых людей активность этих микроорганизмов, а соответственно и их патогенное действие выражено больше, а у некоторых меньше. Эта разница связана в том числе и с состоянием общего и местного иммунитета.
Так, установлено, что у людей с ослабленным иммунитетом мягкий зубной налет образовывается более активно, чем у лиц с выраженным иммунитетом. Причем, если мягкий зубной налет еще можно снять обычной зубной щеткой, просто почистив зубы, то зубной камень снять самостоятельно уже нельзя. Зубной камень очень плотно прилежит к зубам, и удалить его можно только на приеме у стоматолога при помощи, например, ультразвуковой чистки зубов (24stoma.ru).
Мягкий зубной налет превращается в твердый зубной камень постепенно (в течение нескольких дней), за счет пропитывания налета солями кальция. Следовательно, как только произошло образование зубного камня – отрицательное воздействие микроорганизмов продолжается уже постоянно, даже если вы внезапно начали регулярно чистить зубы после еды, тщательно вычищая мягкий зубной налет и пищевые остатки.
Дополнительные причины кариеса –
Выше мы уже говорили, что кроме основных факторов (зубной налет и пищевых остатков) – в полости рта существуют и предрасполагающие к появлению кариеса причины. К ним относят:
- Наличие скученности зубов (рис.6) –

это способствует застреванию пищи между зубами, а также усложняет процесс гигиены полости рта. Поэтому у таких пациентов практически всегда наблюдается быстрое образование зубных отложений, воспаление десен, кариес зубов.
- Низкая скорость и количество секреции слюны –
слюноотделение способствует в некоторой степени смыванию пищевых остатков с зубов после еды. Так за сутки в норме должно вырабатываться около полутора-двух литров слюны. Если слюноотделение у человека низкое, то это предпосылка к более быстрому развитию кариеса.
- Нейтральный показатель кислотности слюны– –
слюна имеет щелочную среду, что определяется ее буферной емкостью. Поэтому она может в некоторой степени нейтрализовывать органические кислоты, вырабатываемые кариесогенными бактериями. Однако, если у человека низкая буферная емкость слюны – она будет иметь нейтральный показатель pH и, соответственно, уже не сможет нейтрализовывать растворяющие эмаль органические кислоты.
- Нарушение режима питания –
одним из решающих факторов является частота употребления в пищу углеводов (сахарозы, глюкозы, фруктозы, лактозы и крахмала). Поэтому периодические перекусы между основными приемами пищи в виде печенья, конфет, булочек и т.д. (при условии отсутствия последующей немедленной чистки зубов) – приводит к развитию кариеса.
Где чаще всего образуется кариес зубов –
В первую очередь кариес образовывается в местах скопления мягкого зубного налета и пищевых остатков. К этим критичным зонам в полости рта можно отнести:
-
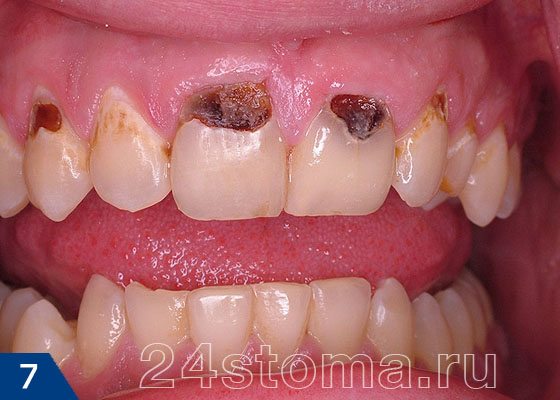
Шейки зубов (рис.7) –
скопления зубного налета и зубного камня чаще всего можно увидеть в области шеек зубов (вдоль десневого края). Именно под слоем зубного налета активно протекает деминерализация зубной эмали, которая приводит к формированию кариозных дефектов. Поэтому в стоматологии даже выделяется отдельная форма – так называемая пришеечная форма кариеса.
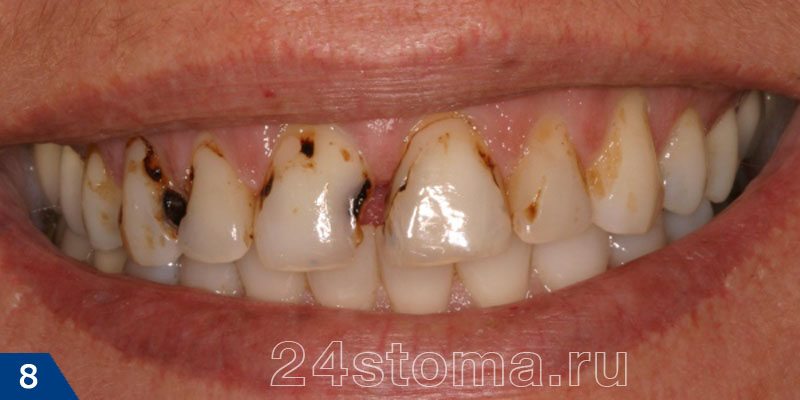
Межзубные промежутки (рис.8) –
в этих промежутках застревают остатки пищи, которые невозможно вычистить зубной щеткой. Для этих целей необходимо использование зубной нити, а большинство людей ей либо не пользуются совсем, либо пользуются нерегулярно. Как следствие – возникает так называемый межзубной кариес, который бывает достаточно сложно вовремя диагностировать, а лечение требует от врача сложных мануальных навыков (восстановление контактного пункта между зубами).
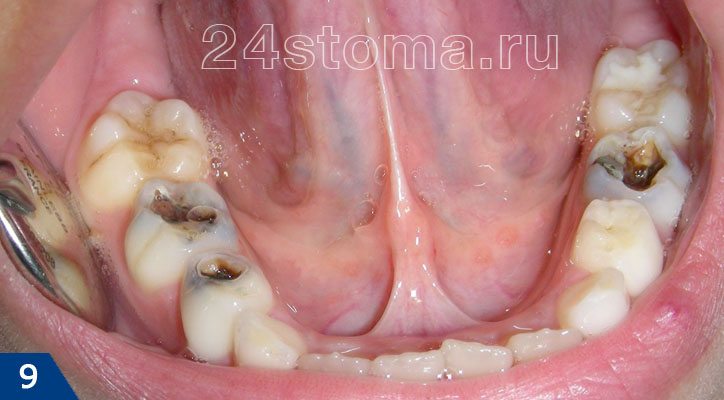
Фиссуры зубов (рис.9) –
жевательные поверхности крупных зубов (моляров и премоляров) имеют глубокие борозды на поверхности, называемые фиссурами. Последние являются хорошим местом для задержки пищевых остатков. В стоматологии даже отдельно выделяется форма, называемая фиссурным кариесом. Кстати, именно для его профилактики был придуман метод герметизации фиссур жидко-текучими пломбировочными материалами.
Формы кариеса (этапы развития) –
В развитии кариозного процесса принято выделять 4 стадии, каждая из которых отражает глубину разрушения зуба:
- Кариес в стадии белого пятна –
визуально определяется в виде белого или меловидного пятна, с матовой поверхностью (лишенной блеска). Белые пятна представляют из себя очаги деминерализации, в которых эмаль потеряла много кальция. При этом образования кариозного дефекта на этой стадии еще не происходит. Поверхность таких пятен шероховата, при механическом воздействии острым инструментом эмаль легко соскабливается. - Поверхностная форма кариеса –
образуется дефект в пределах эмали, без поражения дентина (дентин – ткань зуба, которая находится под эмалью). Таким образом, дно кариозной полости не будет находиться глубже эмалево-дентинной границы. - Средний кариес –
процесс распространяется на дентин, но без поражения глубоких его слоев (непосредственно окружающих пульпу зуба). - Глубокая форма кариеса –
процесс разрушения распространяется на глубокие слои дентина вблизи пульпы зуба, таким образом, между пульпой и дном кариозной полости сохраняется только лишь очень тонкая полоска здорового дентина.
Последствия кариеса –
Кариес, если он не лечится вовремя – постепенно приводит к развитию пульпита. Отличие кариеса от пульпита заключается в том, что при кариесе происходит исключительно разрушение твердых тканей зуба без сопутствующего воспаления пульпы зуба (сосудисто-нервного пучка). Когда же процесс разрушения заходит очень глубоко и кариесогенная флора проникает в пульпу зуба, то возникает ее воспаление, которое сопровождается острыми или хроническими ноющими болями.
Отсутствие своевременного лечения пульпита приводит к развитию периодонтита (это заболевание при котором воспаление уже выходит за пределы зуба). В этом случае в области верхушек корней больного зуба образуются гранулемы (гнойные мешочки), а на десне свищи. Надеемся, что наша статья: Кариес зубов причины возникновения – оказалась Вам полезной!
Источники:
1. Высшее проф. образование автора по терапевтической стоматологии,
2. На основе личного опыта работы врачом-стоматологом,
3. National Library of Medicine (USA),
4. «Терапевтическая стоматология: Учебник» (Боровский Е.),
5. «Практическая терапевтическая стоматология» (Николаев А.).
Читайте также:

