Брекеты после перелома челюсти
Опубликовано: 20.04.2024
При переломе или вывихе костей челюсти первым делом обычно требуется осуществить шинирование челюсти, так как без этого кости не срастутся должным образом, и возможны различные тяжелые осложнения.
Перед шинированием
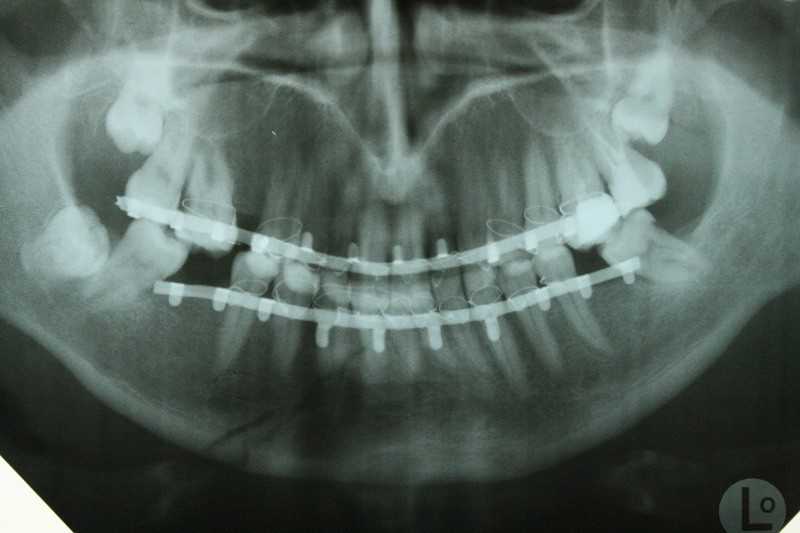
Сразу после перелома костей челюсти и обращения к врачу делается панорамный снимок, показывающий серьезность перелома и помогают спланировать лечение.
После этого из области перелома удаляются все зубы, так как вернуть им функциональность уже не получится. После удаления обломки челюсти собирают вместе и фиксируют при помощи швов и других инструментов и приспособлений, и уже потом накладывают на челюсти шину, чтобы обеспечить срастающимся костям покой.
Виды шинирования челюсти
Травмы костной ткани челюсти бывают со смещением и без смещения. Для шинирования как верхней, так и нижней челюсти, применяют различные шины, в зависимости от того, насколько тяжел перелом. Существует несколько методов шинирования, которые отличаются по способу фиксации.
Одностороннее шинирование
Данный тип шинирования применяют, если сломана только одна половинка верхней или нижней челюсти. В этом случае в качестве шины используют медную проволоку, которая крепится на челюсти методом назубного шинирования. Если в месте перелома удалось сохранить зубы, то шину размещают на шейке зубов, объединив с назубной в одну систему.
Двухстороннее шинирование
Шина в этом случае фиксируется на челюсти с двух сторон. Проволока при двухстороннем шинировании используется более жесткая, а чтобы сделать фиксацию еще более надежной на моляры надевают крючки и кольца.
Двухчелюстное шинирование
Такой вид шинирования необходим, если у пациента диагностирован двухсторонний перелом со смещением обломков. Его применяют только в самых тяжелых случаях, когда смещение может сильно нарушить функциональность челюсти.
Если у пациента остались неподвижные зубы, то на них ставят медную проволоку. Если же остались только шатающиеся зубы, то шина ставится в альвеолярную кость, для чего в ней специально сверлятся отверстия. Шины ставятся на обе челюсти, после чего их соединяют между собой резиновыми кольцами, крепящимися на крючки.
Если челюсти жестко скрепить между собой, то человек не сможет сам открыть рот, так что процесс заживления трещин и переломов значительно ускориться, а правильный прикус восстановиться быстрее. Иногда для дополнительной фиксации нижней челюсти пациенту ставят специальную подбородочную пращу, надежно прижимающую подбородок вверх.

Как проходит лечение
Наложение шины – это только самое начало длительного лечения. Если шина одночелюстная, то это еще не так страшно, однако если она установлена на обе челюсти, то не получится даже открыть рот, так что придется питаться только жидкой пищей. А после того, как шина будет снята, челюсть нужно будет долго разрабатывать.
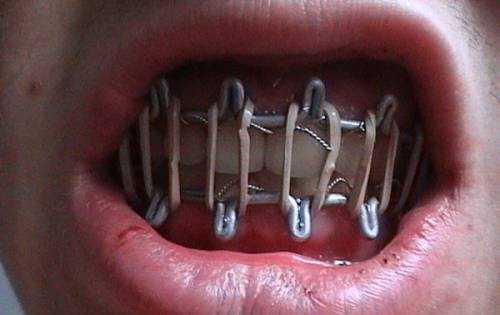
Чтобы установленные приспособления дали максимальный эффект и лечение прошло как надо, нужно тщательно соблюдать все рекомендации стоматолога и следить за своим питанием.
Сегодня существуют современные аппараты, с помощью которых даже две челюсти можно шинировать, не объединяя их друг с другом. Правда, обычно такие аппараты очень громоздки, непрочны, неудобны, мешают умываться и вообще выглядят ужасно. Поэтому чаще всего люди предпочитают терпеть неудобства от соединенных между собой челюстей.
Правильное питание после шинирования
Существует несколько общих рекомендаций по питанию, которые обязательно нужно выполнять все время, пока вы носите шину:
- Питайтесь через трубочку, причем пища, которую вы употребляете, должна быть кашеобразной
- Полезно будет включить в свой рацион кефиры и различные высококалорийные коктейли
- При ношении двухчелюстной шины категорически запрещено употреблять любые спиртные напитки. Причина кроется в том, что алкоголь может спровоцировать рвоту, которой пациент попросту захлебнется, так как не сможет открыть рот
- Чтобы костные швы как можно быстрее зажили, в пищу нужно употреблять как можно больше продуктов с кальцием. Особенно полезны различные кисломолочные продукты, а также кунжут и грецкие орехи, которые можно мелко перемалывать
- Чтобы пополнять белок в организме, в день нужно есть не меньше 150 граммов чистого мяса, что в шине может быть несколько проблематично. Рекомендуется отваривать индейку или курицу в воде со специями и солью, затем перемалывать сухое мясо в блендере и разводить бульоном
- Вышеописанным способом также готовятся фруктовые смеси, муссы из каш, овощные пюре и другие блюда
- Дополнить рацион во время шинирования можно белковыми коктейлями дл спортсменов и детскими смесями и пюре
Стоит помнить, что после шинирования, скорее всего, вы серьезно потеряете в весе, даже если ваше питание будет полноценным. Это связано с тем, что усвояемость пищи затрудняется. Однако обычно после снятия шин при нормальном питании вес очень быстро восстанавливается, а проблем с пищеварением не возникает.
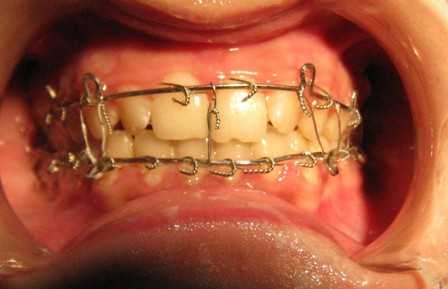
Восстановительный период
При таком диагнозе, как перелом челюсти, ткани могут регенерировать достаточно долго. Шины обычно снимают после того, как пройдет минимальный срок сращения костей. Обычно шину нужно носить от трех недель до полутора месяцев, в зависимости от того, насколько сложен перелом.
Перед снятием шины пациенту делают контрольную рентгенографию поврежденной области. Если линия перелома перекрывается выраженной костной мозолью, то шину точно можно снимать. После этого две-три недели длится реабилитация, в течение которой по-прежнему нужно будет есть перетертую мягкую пищу, а также посещать физиопроцедуры для возвращения челюсти подвижности.
Несмотря на все неудобства, связанные с шинированием, этот метод по-прежнему является самым эффективным и действенным способом восстановления функциональности челюсти и широко применяется в челюстно-лицевой хирургии.
Брекеты далеко не всегда предназначены исключительно для эстетики, часто они необходимы по медицинским показаниям. При исправлении прикуса иногда меняется и форма лица. Итоговый результат зависит не только от профессионализма доктора, но и от самого пациента. Хотите знать больше о брекетах? Врач-ортодонт Елена Хомич ответила на 15 самых распространенных вопросов.

1. Из чего делают брекеты?
— Брекет-системы бывают двух типов: металлические и эстетические.
Металлические чуть более прочные. Поэтому их мы стараемся ставить подросткам, которые, несмотря на все предупреждения, грызут сухарики и чипсы, тем самым увеличивая вероятность деформации брекетов.
Эстетические могут быть пластиковыми, сапфировыми и керамическими. Они, как правило, белые или полупрозрачные. Их обычно желают поставить люди постарше, которым важно, как они выглядят, и которые готовы к правильному питанию и гигиене.
2. Какие виды брекетов существуют?
— Есть внутренние (лингвальные) и вестибулярные (наружные) брекеты. Последние также различаются по типу движения на самолигирующие (безлигатурные) и лигатурные (брекеты со специальными резиночками).
Какие из них требуются конкретному пациенту, должен определять врач. Это зависит от степени запущенности проблемы, от возможности пациента часто навещать специалиста и так далее.

Конечно, люди не хотят, чтобы брекеты были видны. Часто просят именно внутренние брекеты. Но на самом деле у этой системы много минусов. Во-первых, цена выше, во-вторых, большая вероятность травматизации языка, нет плотного контакта между зубами, из-за чего тяжело жевать. Да еще и носить придется такие брекеты, скорее всего, дольше. Врачи их не любят из-за массы неудобств. Но если клиент очень хочет и медицинские показания позволяют, мы идем на уступки.
3. Как долго придется носить брекеты?
- возраста;
- сложности прикуса;
- прилежности пациента;
- выполнения рекомендаций ортодонта.
Сроки индивидуальны. Минимально — около года, крайне редко меньше. Максимально — 2-2,5 или даже 3 года при очень сложных видах прикуса.
4. В каких случаях берекеты — это не просто средство для красоты, но и необходимость?
— Есть особые медицинские показания, такие, как глубокий травмирующий прикус, когда нижние зубы стучат по небу, провоцируя образование ран и расшатывание верхних и нижних зубов. Или неправильный прикус, при котором идет несовпадение зубов, тогда при жевании эмаль стирается, страдает височно-нижнечелюстной сустав, желудок, развиваются головные боли, появляется напряжение в шее и так далее. Поэтому если врач говорит, что вам действительно необходимы брекеты, очень советую прислушаться к его словам.
5. Говорят, при исправлении прикуса может изменяться форма лица, и не всегда это красиво. Так ли это?
— Неправильный прикус, кривые зубы и любые изменения челюстей сами по себе, конечно, меняют форму лица, и обычно выглядит это неестественно и некрасиво. При исправлении проблемы с помощью брекетов в некоторых случаях лицо меняется снова. Но это всегда положительные изменения.

Сейчас мы стали делать фотографии пациентов в фас и профиль до лечения и после. Люди всегда сильно удивляются не только красивой улыбке, но и более правильным чертам и признаются, что в принципе стали красивее.
6. Есть ли противопоказания к установке брекетов?
— Да, конечно. Это, например:
- эпилепсия (при внезапных припадках возможна травматизация человека);
- особенности развития (синдром Дауна, аутизм и другие).
Часто люди боятся повреждения эмали, но я не считаю это противопоказанием. У европейцев в принципе эмаль, скажем так, слабенькая, и это не значит, что не стоит исправлять проблемы. При правильном уходе и регулярном посещении врача (в некоторых случаях с дополнительными профилактическими процедурами) все будет замечательно.
7. Правда ли, что перед установкой, скорее всего, придется удалить несколько зубов и залечить все дырки?
— Тут тоже все зависит от показаний. Если челюсть маленькая, а зубы крупные, конечно, без удаления не обойтись. Кроме того, стоит учитывать формирование зубов мудрости, которые очень часто становятся причиной повторной установки брекетов, так как из-за их прорезывания снова происходит искривление зубного ряда.
Сегодня стоматологи стараются заранее определять ситуации, при которых зубы мудрости способны негативно повлиять на будущий результат. Для этого рентгенологические исследования делаются уже в 12-14 лет, и доктора нередко настаивают на удалении восьмерок в зачаточном состоянии, прямо из десны. Дело в том, что в это время у зубов мудрости еще не сформированы корни, и их намного проще достать. Но, к сожалению, пациенты боятся этой процедуры. Пока она непривычна.

Кстати, все чаще встречаются пациенты, у которых нет зубов мудрости вовсе, даже в зачаточном состоянии. То есть, судя по всему, эволюция ведет к полному исчезновению этих рудиментов. Вполне возможно, что лет через 200 проблема отпадет сама собой.
И, да, перед установкой брекетов пациента направляют к стоматологу-терапевту для санации: замена устаревших пломб, лечение кариеса, профгигиена. Последняя процедура проводится и далее раз в три-четыре месяца уже во время ортодонтического лечения.
8. В каком возрасте лучше носить брекеты, и правда ли, что у взрослых процесс выравнивания проходит труднее?
— Не совсем. Чисто теоретически, так как до 18 лет челюстная кость еще неокостеневшая, вроде бы у подростка все должно проходить легче. Но на самом деле, если морально тинейджер не готов к сотрудничеству с ортодонтом, дело идет намного медленнее, чем у взрослых. Ведь мальчишки и девчонки не всегда берегут брекеты, едят все подряд, плохо ухаживают за зубами, не следуют советам ортодонта, то есть сами тормозят процесс.
А вот многие мужчины и женщины благодаря тому, что стараются делать все правильно, добиваются цели намного быстрее, чем изначально планировалось.
Устанавливать брекеты можно с момента прорезывания всех постоянных зубов. Это, как правило, 12-13 лет. Но без желания пациента сотрудничать и помогать ортодонту лучше даже и не начинать.
9. Больно ли носить брекеты?
— Это индивидуальный вопрос. Все зависит, во-первых, от порога болевой чувствительности, а во-вторых, от темперамента, ведь все наши страхи и чувствительность зарождаются в голове.
У холериков обычно после каждого планового посещения ортодонта зубы болят долго и без обезболивающих никак не обойтись. Флегматиков редко что-то сильно беспокоит. Иногда они даже звонят и спрашивают, а почему зубы не болят-то? Может, что-то не так? Но этих двух групп людей не так много. Чаще приходят сангвиники. Их боль беспокоит пару дней после посещения врача, а потом они живут обычной жизнью.
10. Какие гигиенические правила придется соблюдать?
— Чистить зубы 2-3 раза в день и делать это дольше, чем раньше. Помимо обычной щетки, необходимо использовать специальные ершики, монопучковые щетки, желательно ирригатор (приспособление для орошения полости рта, своеобразный душ для зубов) и зубные нити. Тогда кариозного процесса бояться не стоит.

В принципе, можно пользоваться самыми обычными пастами, но если требуется особенный уход, рекомендую пациентам обращать внимание на пасты с приставкой «орто-» в названии. В них просто-напросто больше фтора и кальция.
11. Что нельзя будет есть?
— Твердые продукты (особенно чипсы, семечки, сухарики), а также вязкую пищу (ириски, жвачки и желатинки). Во всех остальных случаях столовые приборы вам в помощь! Шашлык, отбивные, яблоки можно порезать на маленькие удобные кусочки, морковку и другие овощи — потереть на терке, сушки и печенья — размочить в чае или молоке. Если трудно жевать, но очень чего-то хочется, почему бы не сделать вкусный смузи в блендере! Не стоит себя ограничивать.
12. Как часто придется навещать стоматолога?
— Смотря какая у пациента брекет-система.
Стандарт посещения при лигатурных или лингвальных брекетах — один раз в месяц, при самолигирующих — раз в 8-10 недель. Однако специалист в зависимости от ситуации может назначить более частые или редкие приемы.
13. Остаются ли на зубах следы после ношения брекетов? Придется ли зубы отбеливать?
— Если пациент на протяжении всего лечения плохо чистил зубы и вокруг брекетов образовывался налет, грязь, оставались частички пищи, то, конечно, пятна на эмали неизбежны. Если же он тщательно соблюдал все правила гигиены, проблем не будет. Но чаще всего люди настроены на максимальный результат, поэтому все равно делают отбеливание, чтобы подчеркнуть красивую улыбку.
14. Как долго зубы будут находиться в идеальном положении? Нужны ли дополнительные процедуры для поддержания «идеала»?
— Это просто боль всех ортодонтов, потому что после снятия брекетов пациенты покидают кабинет и не то что не заходят, а даже имя своего врача забывают. Все это очень неправильно. Ношение брекетов — только первый, активный этап, затем обязательно должен следовать закрепляющий, пассивный период.

Методы существуют разные. Можно закреплять на внутренней стороне челюсти несъемные ретейнеры (специальная леска). Можно пользоваться съемными капами или пластинками, которые удерживают зубы в новом положении. Пациент носит их лишь часть дня и ночью. Можно совместить эти две методики. Наилучший вариант подбирает врач.
15. Как долго придется показываться ортодонту?
— Обычно в течение полутора-двух лет. И только потом, когда специалист даст разрешение, можно год отдохнуть от стоматологического кресла, но заглянуть по окончании этого срока все равно нужно. Если вы сами не будете следить за собой, никто не будет. Старайтесь по возможности больше внимания уделять своим зубкам.
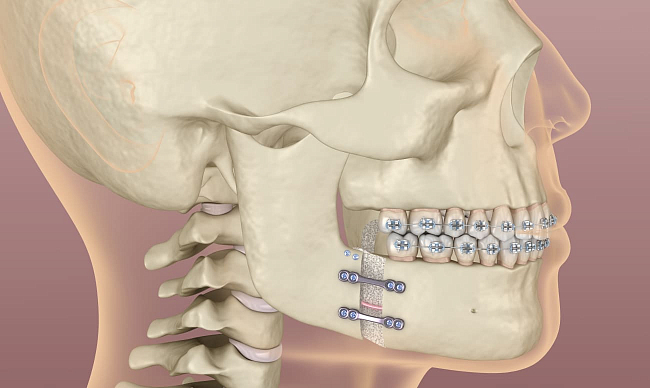
Среди большого количества методик исправления прикуса особняком стоит способ хирургической коррекции наружной асимметрии лица — ортогнатическая хирургия. Кому подходит этот способ, как подготовиться к операции, есть ли противопоказания и возможны ли осложнения после хирургического вмешательства? На эти и другие вопросы отвечает Startsmile.
Содержание статьи
- Когда необходима хирургическая помощь при проблемах с прикусом
- Ортогнатическая хирургия: что это
- Когда ортогнатическая хирургия противопоказана
- Могут ли возникать осложнения после ортогнатического вмешательства
- Нужно ли готовиться к ортогнатической операции
- Что делать в послеоперационный период
- Из чего складывается стоимость ортогнатической операции
Когда необходима хирургическая помощь при проблемах с прикусом
К хирургическому вмешательству специалисты прибегают тогда, когда обычные ортодонтические методы лечения не принесли результатов.
- Ношение несъемных брекет-систем.
- Лечение на элайнерах.
- Установка трейнеров (методика подходит детям).
- Установка виниров (применяется в легких случаях нарушения прикуса).
- Лазерная коррекция прикуса.
Брекеты или съемные капы (элайнеры для зубов) в большинстве случаев справляются с проблемой. Однако при значительных деформациях скелета, которые выражаются в непропорциональном размере челюстей, их неправильном смыкании, деформации подбородка, эти методики бессильны.
Сложные патологии прикуса, к примеру значительные дефекты смыкания, не поддаются лечению путем долгого ношения ортодонтических конструкций. Врачи-ортодонты принимают данный факт во внимание не всегда. Между тем упор только на ортодонтическом лечении может иметь значительные негативные последствия для пациента: вывихи зубов или патологии височно-нижнечелюстного сустава в данном случае вполне возможны. А они тянут за собой уже совсем другие проблемы: боли в области головы и спины, нарушения работы желудочно-кишечного тракта и другие заболевания, которые на первый взгляд трудно связать с патологиями прикуса.
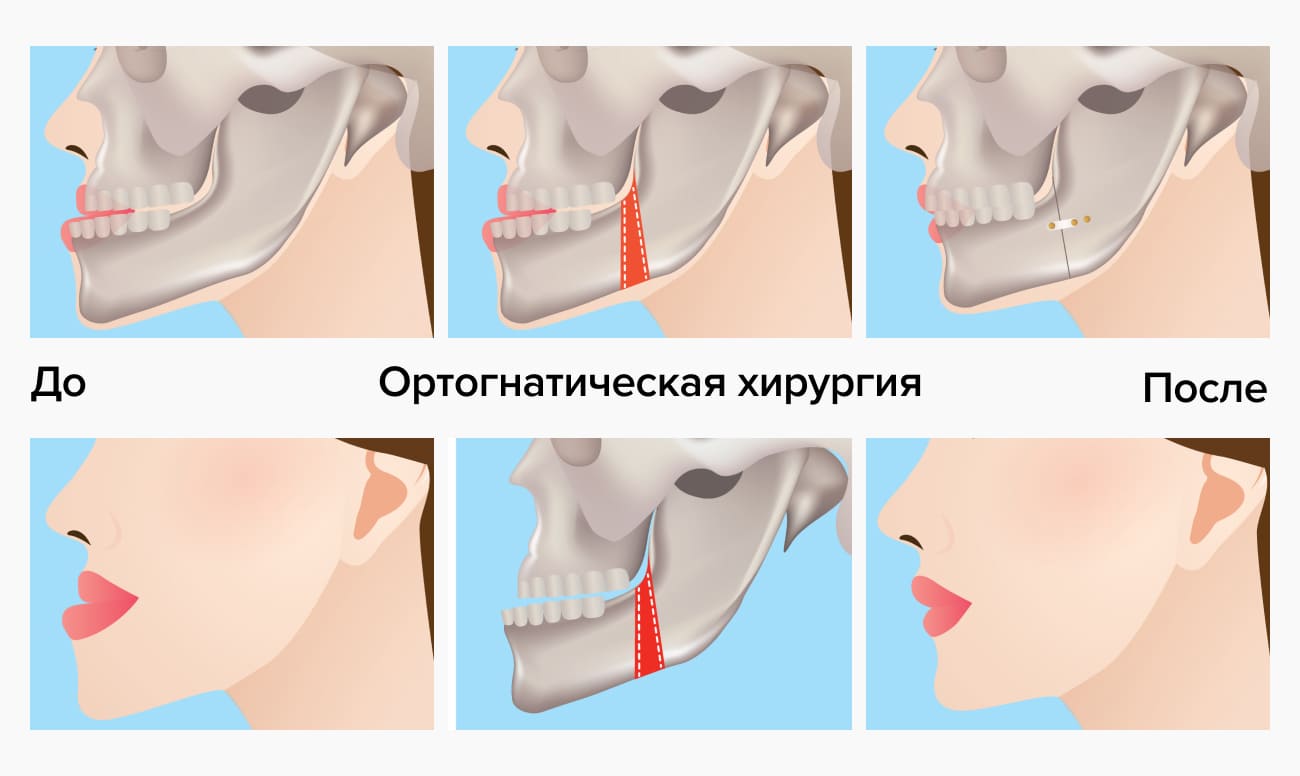
Ортогнатическая хирургия: что это
Это исправление прикуса хирургическим путем. Во время операции корректируется не только прикус, но и внешне заметная асимметрия лица: хирург укорачивает или удлиняет челюсть, корректирует ее расположение, меняет размер подбородка. При этом вместе с костной структурой трансформируются и мягкие ткани. Поэтому внешность человека меняется к лучшему.
Когда ортогнатическая хирургия противопоказана
Хирурги не возьмутся за такую операцию, если челюсти еще не сформировались — у подростков и детей. Также выделим такие противопоказания, как:
- сердечно-сосудистые заболевания;
- проблемы со свертываемостью крови;
- наличие предраковых и раковых заболеваний;
- болезни эндокринной или костной системы;
- диабет в некоторых стадиях;
- нарушения, связанные с психическим состоянием.
Специалисты, скорее всего, откажут тем пациентам, которым кажется, что при помощи данной операции можно улучшить внешность, даже не имея проблем с прикусом. При всех возможностях ортогнатической хирургии омолодить пациента, улучшить его внешность она решает в первую очередь серьезные проблемы с прикусом и не должна восприниматься как бьюти-процедура.
Могут ли возникать осложнения после ортогнатического вмешательства
Результат данного хирургического вмешательства полностью прогнозируем, поэтому осложнений после операции в большинстве случаев возникать не должно. Может быть временное онемение губ. Однако в послеоперационный период это допустимо и даже помогает пациенту избежать болезненных ощущений. Когда прежняя чувствительность губ возвращается, боли уже нет.
Застраховаться от негативных последствий хирургического вмешательства можно, если вы обратитесь за помощью к надежным специалистам.
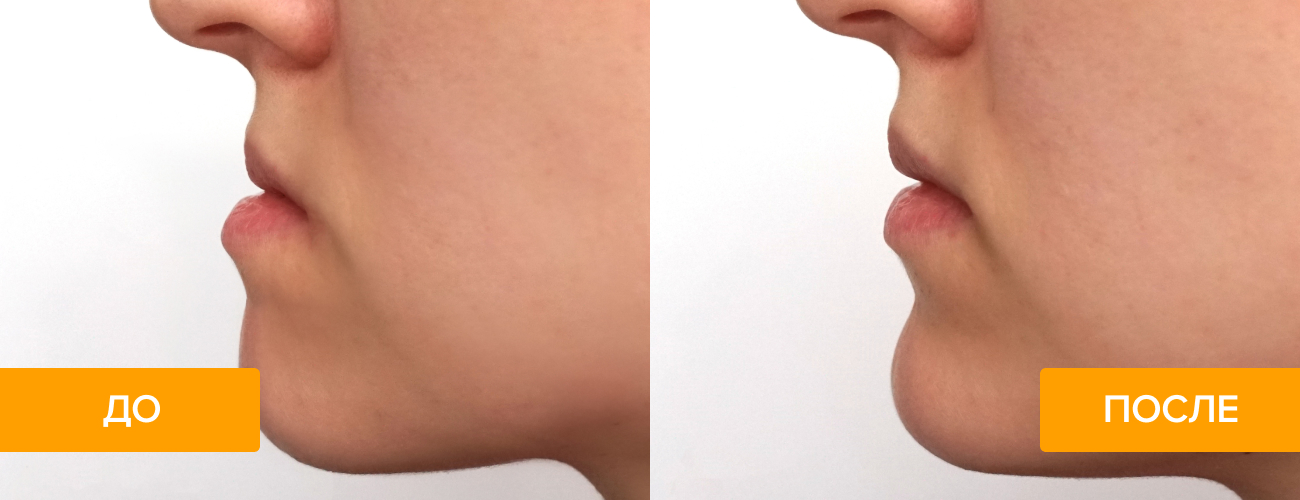
Нужно ли готовиться к ортогнатической операции
Подготовительный период может длиться не одну неделю. Как говорилось выше, ортогнатическая хирургия является полностью прогнозируемой. Поэтому на первом этапе специалист решает, какие результаты должны быть после лечения:
✔ определяет необходимые будущие параметры;
✔ находит максимально возможное количество смыканий между противоположными зубами;
✔ отслеживает, как результаты операции скажутся на внешности пациента.
В большинстве случаев при подготовке к операции хирурги используют специальные средства 3D-моделирования результата. Благодаря программному обеспечению получается шаблон и находятся те пути, которые приведут к ожидаемому эффекту от ортогнатического лечения.
Затем начинается ортодонтическое лечение на брекетах или элайнерах. Это может занять от нескольких месяцев до полутора лет. Когда зубные ряды будут выровнены, можно приступать к ортогнатической хирургии.
Ортогнатическое вмешательство занимает 4—6 часов. Затем пациент еще 3—4 дня находится в клинике под наблюдением лечащего врача. После можно возвращаться домой, а спустя 3 недели — выйти на работу.

Что делать в послеоперационный период
Кроме соблюдения всех предписаний лечащего врача нужно уделить внимание нескольким важным моментам.
- В область челюсти нужно прикладывать лед, наносить мазь или гель от отека.
- Строго соблюдать режим дня и гигиену: вставать, прохаживаться, не курить, принимать пищу.
- Избегать тяжестей, не наклоняться, обойтись без резких движений.
- Не стесняться обращаться за помощью, если присутствует какой-либо дискомфорт.
Второй по популярности вопрос касается питания в послеоперационный период. Вопреки ожиданиям, трубочка не всегда помогает. По отзывам людей, перенесших эту операцию, лучше пользоваться небольшой ложкой. Единственная сложность с приемом пищи обычно заключается только в том, что на него уходит больше времени. В стационаре пациентам в послеоперационный период назначается щадящая диета, в которой блюда подаются в протертом виде.
Сразу после возвращения домой можно выбирать привычное меню, руководствуясь своими предпочтениями. Однако в первое время пища все-таки должна быть протертой. В случае необходимости можно проконсультироваться с гастроэнтерологом.
Из чего складывается стоимость ортогнатической операции
Точный расчет стоимости хирургического вмешательства можно сделать только индивидуально после проведения консультаций с ортодонтом и хирургом в выбранной вами клинике. Плюс всегда дополнительно понадобится сделать панорамный снимок или компьютерную томографию челюстно-лицевого отдела, кондилографию. Кроме того, исправление прикуса может потребовать участия смежных специалистов.
При поиске подходящей стоматологии обращайте внимание на специальные предложения клиники: в некоторых случаях вам могут предложить оплату услуг в рассрочку или по частям.

Лечение прикуса — клиники в Москве






Стаж более 20 лет

Стаж более 22 лет

Стаж более 15 лет




Здравствуйте! На виниры брекеты не фиксируют, но существуют "невидимые брекеты" - инвизилайн прозрачные каппы, также возможно частично или полностью переделать старые виниры и таким образом исправить прикус. При этом виниры и коронки - не противопоказание для ортогнатической хирургии. Но ортогнатическую операцию проводят только после ортодонтической подготовки. Далее, после выполнения хирургического этапа на период сращения костной ткани ортодонтическое лечение продолжается. В любом случае необходима очная консультация с пациентом

Здравствуйте! К сожалению, не видя ситуацию нельзя прокомментировать работу вашего специалиста и назначить вам какое либо лечение, поэтому запишитесь на консультацию!

Уважаемая Даша.Описанная Вами не простая ситуация требует консультации с доктором, рентгенологической и функциональной диагностики.

Кристина, здравствуйте! Только операцией проблему, к сожалению, не решись — зубы таким способ не исправить. Однако есть другой способ! Вместе брекетов вы можете носить элайнеры — прозрачные съемные капы, которые совершенно незаметны на зубах. Носить их также придется несколько лет — от года до двух или трех, но это не доставит вам столько дискомфорта.

Здравствуйте! Судя по всему, в результате ортодонтического лечения усугубилась ситуация с дисфункцией ВНЧС. Нам достаточно часто приходится сталкиваться с такой ситуацией. Если это состояние не запущено, то лечение достаточно простое и быстрое. Лучше всего пройти консультацию специалиста по ДВНЧС.

Здравствуйте! Если речь идет не только о неправильном положении зубов, но и их размере, форме, то лучшим способом решения этой проблемы являются керамические виниры. Иногда требуется ортодонтическая подготовка,т.е. выравнивание зубов с помощью брекетов или инвизалайна. В случае наличия молочных зубов, надо определить их состояние с целью возможной реставрации. Если их не удается реставрировать, то скорее всего их можно заменить имплантами. В любом случае, чтобы конкретно ответить на ваши вопросы, необходима консультация специалиста.

Здравствуйте! Да, гигиена рекомендуется для того, чтобы подобрать цвет материала будущего импланта под естественный тон ваших зубов. Кроме того, профессиональная гигиена позволяет отчистить полость рта от большей части микробов, что позволит избежать осложнений во время и после имплантации.

Здравствуйте! Думаю, в нашей клинике вам смогут помочь, для этого надо записаться на консультацию в нашу клинику.

Марго, для Вас ответ длительный и детальный)):
Гигиена полости рта. Этапы гигиены:
Чистка зубов. В послеоперационный период чистка зубов проводится только в тех областях, которые не прилегают к операционному полю. Зубы должны чиститься: только выметающими движениями по направлению от десны к краю зуба 2-3 раз в день.
Полоскание полости рта 0.05% раствором хлоргексидина 3 раза в день.
Полоскание полости рта проводится следующим образом: набрать в рот 30 мл раствора, наклонив голову, прополощите полость рта, при этом нельзя допускать натяжения и излишнего напряжения мягких тканей полости рта (языка, щек и губ), таким образом, полоскание должно осуществляться при помощи наклонных движений головы, а не при помощи мимических мышц лица.
Чистка зубов проводится
В течение 10 дней после операции необходимо соблюдать следующую диету (рекомендуемые продукты для питания):
Йогурт.
Кефир.
Каши (овсяная; манная).
Сливочное масло.
Мясные паштеты.
Бульоны.
Овощное и фруктовое пюре.
Плавленый сыр.
Мягкий хлеб без корочки.
Омлеты.
Рыбная икра.
Охранительный режим в послеоперационный период
В послеоперационный период ЗАПРЕЩАЕТСЯ .
Курение.
Употребление алкогольных напитков в период антибактериальной терапии.
Принятие горячей ванны.
Нагрев организма (баня, сауна, солярий и т.п.)
Занятия спортом.
Излишне напрягать лицевые мышцы, оттягивать губы и щеки для осмотра раны.
После синус-лифтинга: необходимо по возможности чихание и высмаркивание производить с приоткрытым ртом, избегать наклонов головы ниже пояса, поднятия тяжести.
Кроме того, для успешного хода лечения пациент обязан приходить на осмотры, перевязки и профессиональную гигиену строго в установленные врачом дни, самостоятельная отмена или изменения дат визитов к врачу не допускается.
В случае появление болей, температуры выше 38, нарастающего отёка – позвонить лечащему доктору, либо связаться с администраторами клиники!
Надувание щек и губ во время полоскания ведет к расхождению швов!
Самостоятельно производить осмотр раны оттягивая щеку или губу запрещено!- ведёт к расхождению швов!
Г. А. Хацкевич
д. м. н., профессор, завкафедрой стоматологии детского возраста с курсом челюстно-лицевой хирургии СПбГМУ им. акад. И. П. Павлова (Санкт-Петербург)
В. Г. Аветикян
к. м. н., доцент кафедры стоматологии детского возраста с курсом челюстно-лицевой хирургии СПбГМУ им. акад. И. П. Павлова (Санкт-Петербург)
И. Г. Трофимов
к. м. н., доцент кафедры стоматологии детского возраста с курсом челюстно-лицевой хирургии СПбГМУ им. акад. И. П. Павлова (Санкт-Петербург)
Чжан Фань
врач, аспирант кафедры стоматологии детского возраста с курсом челюстно-лицевой хирургии СПбГМУ им. акад. И. П. Павлова (Санкт-Петербург)
И. Юань
к. м. н., преподаватель Университета Шанхая (Шанхай, Китай)
Больные с травмами челюстно-лицевой области составляют около 30 % всех пациентов, находящихся на лечении в стационарах челюстно-лицевой хирургии, при этом переломы нижней челюсти составляют около 70—85 % от всех переломов костей лица (Ивасенко П. И., Журко Е. П., Чекин А. В., Конвай В. Д. и соавт., 2007; Инкарбеков Ж. Б., 2009; Bakardjiev A., Pechalova P., 2007).
Анализ опубликованных в научной литературе данных показал, что частота осложнений переломов нижней челюсти достигает от 10 до 41 % (Мубаркова Л. Н., 2008; Мирсаева Ф. З., Изосимов А. А., 2009), что не позволяет говорить об эффективности существующих методов лечения.
Важным патогенетическим звеном в развитии воспалительных осложнений при переломах нижней челюсти является нарушение местной иммунной защиты, регионального кровообращения и иннервации в зоне перелома, ухудшение гигиены полости рта и нарушение жевательной функции (Тимофеев А. А., 2004; Берхман М. В., Борисова И. В., 2007; Магомедгажиев Б. Г., 2008; Инкарбеков Ж. Б., 2009). Причем эти изменения может спровоцировать не только сама травма, но и неадекватные методы фиксации. Это особенно относится к круглым алюминиевым или к ленточным назубным шинам. Их наложение чрезвычайно травматично для пациента и опасно для хирурга в связи с возможностью ранения рук и инфицирования.
Кроме того, назубные шины, используемые в среднем в течение 30 суток, затрудняют гигиену ротовой полости и травмируют зубодесневую кайму. Это приводит к развитию резко выраженных воспалительных изменений в пародонте. Достаточно часто встречаются переломы нижней челюсти, при которых отсутствует смещение отломков, а подвижность невелика. В этом случае иммобилизация, которую обеспечивают назубные шины, оказывается избыточной. В связи с этим особую актуальность приобретает разработка щадящих методов иммобилизации.
Материал и методы исследований
Работа основывается на опыте лечения 90 пациентов с переломами нижней челюсти. Из них у 48 пациентов в качестве основного и вспомогательного (при операции остеосинтеза) метода фиксации использовался метод щадящей иммобилизации — межчелюстная фиксация с помощью несъемной ортодонтической техники (рис. 1) .
Рис. 1а. Этап приклеивания назубных кнопок-брекетов Protekt. Иммобилизация нижней челюсти с помощью эластичных колец (наименее травматичный метод).
Рис. 1б. Этап приклеивания назубных кнопок-брекетов Protekt. Иммобилизация нижней челюсти с помощью эластичных колец (наименее травматичный метод).
В качестве методов сравнения использовались: иммобилизация отломков обвивными трансмаксиллярными швами — 18 пациентов (рис. 2) .
Рис. 2а. Иммобилизация нижней челюсти с помощью двух проволочных обвивных швов.
Рис. 2б. Иммобилизация нижней челюсти с помощью двух проволочных обвивных швов.
Интермаксиллярное подвешивание с использованием ортодонтических мини-имплантатов — 24 пациента (рис. 3) .
Рис. 3. Иммобилизация нижней челюсти с помощью внутрикостных имплантатов фиксаторов и эластичных колец.
Контрольная группа включала 16 лиц мужского пола (22,9 ± 1,2 года), практически здоровых.
В основной группе пациентов, где использовали брекеты Protekt и лингвальные кнопки, в качестве средств профилактики инфекционно-воспалительных осложнений связанных с травмой и с иммобилизацией нижней челюсти использовали биологически активные добавки (БАД) «Лесмин» для приема внутрь и индивидуальную гигиену полости рта с использованием зубной пасты «Фитолон».
Для диагностики и оценки результатов использовали клинико-рентгенологические иммунологические, индексно-гигиенические методы, электромиографию и допплеровскую флоуметрию для оценки сосудистой микроциркуляции.
Показания к выбору метода иммобилизации с помощью несъемной ортодонтической техники (Protect) следующие. Самостоятельный метод иммобилизация нижней челюсти, как альтернатива шинированию, применяли в следующих случаях: односторонние переломы без смещения или с незначительным смещением; двусторонние переломы без смещения или с незначительным смещением; перелом мыщелкового отростка без клинически определяемого и функционально значимого смещения (незначительное ограничение движений в височно-челюстном суставе вследствие болевых ощущений, прикус не нарушен). При двусторонних переломах нижней челюсти в ряде случаев, когда осуществляли остеосинтез титановыми пластинами, использовали брекет-фиксацию в качестве дополнительного метода (рис. 4) .
Рис. 4. Двусторонний перелом нижней челюсти. Осуществлена иммобилизация с помощью остеосинтеза и брекет-фиксаторов.
В анализ были включены только те случаи, когда метод щадящей иммобилизации использовался в качестве основного метода фиксации отломков и пациентами в полной мере выполнялись предложенные авторами рекомендации по гигиене полости рта. Всего проанализировано 66 клинических случаев. Варианты переломов в процентах и их соотношение представлены на рисунке 5 .
Рис. 5. Варианты переломов нижней челюсти при щадящих методах иммобилизации.
Результаты исследований
Больные всех 3 групп наблюдались в сроки от начала лечения и в течение 3 месяцев. Окончательная оценка результатов лечения проводилась через 3 месяца после травмы. Воспалительные осложнения учитывались на протяжении всего лечения.Консолидация отломков произошла у всех пациентов вне зависимости от метода щадящей иммобилизации. Нарушение прикуса выявили лишь у одного пациента, иммобилизация челюсти у которого осуществлялась с использованием ортодонтических мини-имплантатов. В данном случае восстановить прикус удавалось путем избирательной пришлифовки зубов. Эффективность лечения рассматриваемыми методами оказалась одинаковой.
Воспалительные осложнения отмечались при всех методах щадящей иммобилизации, при этом в случае использования несъемной ортодонтической техники (1-я группа) только у одного пациента (4,2 %) выявлен ограниченный остеомиелитический процесс за счет оставленного в щели перелома зуба с некрозом пульпы против 12,6 % при фиксации с помощью мини-имплантатов и 16,6 % при фиксации обвивными трансмаксиллярными швами (рис. 6) .
Рис. 6. Частота (%) воспалительных осложнений при разных методах щадящей иммобилизации.
Во второй группе (использование мини-имплантатов) у 1 пациента произошло нагноение гематомы, а у 2 выявлен ограниченный остеомиелитический процесс. В третьей группе (обвивные трансмаксиллярные швы) у 2 пациентов отмечалось нагноение послеоперационных гематом в тканях дна полости рта и у одного пациента хронический травматический остеомиелит. Таким образом, в группе пациентов, у которых щадящая иммобилизация проводилась с использованием несъемной ортодонтической техники, количество воспалительных осложнений минимально, что обусловлено не только меньшей дополнительной травматизацией при процедуре иммобилизации отломков, но и системным применением БАД.
Анкеты для изучения самооценки качества жизни заполнялись пациентами через 1 месяц после травмы при снятии фиксирующих конструкций. Сравнительный анализ результатов исследования проводился в выборках по 12 пациентов от каждой группы. Изучение профилей «качества жизни» у пациентов при разных методах щадящей иммобилизации показало, что в меньшей степени качество жизни снижается у пациентов с переломами нижней челюсти при фиксации с использованием несъемной ортодонтической техники и мини-имплантатов (рис. 7) .
Рис. 7а. Сравнительная оценка относительно здоровых респондентов профилей КЖ при разных способах щадящей иммобилизации. ОТМШ — обвивные трансмаксиллярные швы.
Рис. 7б. Сравнительная оценка относительно здоровых респондентов профилей КЖ при разных способах щадящей иммобилизации. ОМИ — ортодонтические мини-имплантаты.
Рис. 7в. Сравнительная оценка относительно здоровых респондентов профилей КЖ при разных способах щадящей иммобилизации. НОТ — несъемная ортодонтическая техника.
Через месяц после травмы самооценка качества жизни у пациентов с переломами нижней челюсти при щадящем методе иммобилизации с использованием несъемной ортодонтической техники по всем шкалам физического компонента здоровья и одной шкале психического компонента (жизнеспособность) выше, чем у пациентов при фиксации с использованием обвивных трансмаксиллярных швов.
При определении уровня гигиены полости рта регистрировали индекс гигиены Федорова — Володкиной (ИГФВ) и выраженность воспаления пародонта по состоянию папиллярно-маргигально-альвеолярного индекса (РМА), на первичном осмотре статистически значимых отличий у пациентов трех групп не установлено.
Наибольшие значения РМА установлены в группе пациентов, где фиксация отломков проводилась с применением обвивных трансмаксиллярных швов — 43,3 ± 2,4 %
В дальнейшем при исследовании через 7 дней уровень гигиены полости рта ухудшился вне зависимости от метода щадящей иммобилизации и был оценен во всех группах как неудовлетворительный. При исследовании через месяц во всех группах отмечен дальнейший рост ИГФВ, однако в группе с использованием несъемной ортодонтической техники повышение ИГФВ установлено в меньшей степени — 2,4 ± 0,03 против 2,64 ± 0,07 балла (р (табл. № 1) .
Таблица № 1. Сравнительный анализ динамики стоматологических индексов при щадящих методах иммобилизации нижней челюсти, используемых в качестве основных.
| № | группы | n | ИГФВ (баллы) | РМА (%) | ||||
| 1 раз | 2 раз | 3 раз | 1 раз | 2 раз | 3 раз | |||
| 1 | НОТ | 24 | 2,08±0,04 | 2,3 ±0,06 ** | 2,4±0,03 *** | 22,0±0,8 | 27,5 ±1,0 *** | 26,4±0,8 ** |
| 2 | ОМИ | 24 | 1,98±0,07 | 2,32±0,07 ** | 2,64±0,07 *** | 22,2±1,0 | 26,9±1,36 ** | 34,9±1,3 *** |
| 3 | ОТМШ | 18 | 2,17±0,04 | 2,35 ± 0,09 | 2,5±0,09 ** | 25,1±2,1 | 32,2±1,75 * | 43,3 ±2,4 *** |
| Р1-2 | >0,05 | >0,05 | 0,05 | |||||
| Р1-3 | >0,05 | >0,05 | >0,05 | >0,05 | ||||
Примечание: различия относительно первичного обследования статистически достоверны: * — р
Такой результат связан с применением в группах сравнения хирургического вмешательства, стимулирующего воспалительную реакцию. На менее выраженное воспаление при заключительном исследовании могло оказать влияние и применение пациентами экспериментальной группы БАД «Лесмин» и использование зубной пасты «Фитолон».
Изучение факторов неспецифической защиты и местного иммунитета в ротовой жидкости пострадавших с переломами нижней челюсти при первичном обследовании выявило, что во всех группах отмечается достоверное по сравнению со здоровыми лицами снижение активности лизоцима на фоне активации мукозального иммунитета (повышение уровня иммуноглобулинов) при выраженном дисбалансе про- и противовоспалительных цитокинов (повышение ИЛ-8 и снижение ИЛ-4). При обследовании через неделю снижение активности лизоцима относительно исходных данных установлено только у пациентов с обвивными трансмаксиллярными швами (65,5 ± 2,1 против 73,1 ± 2,3 % при р (рис. 8) .
Рис. 8а. Динамика активности лизоцима и sIgА в группах пациентов. Примечание: НОТ — 1-я группа, ОМИ — 2-я группа, ОТМШ — 3-я группа.
Рис. 8б. Динамика активности лизоцима и sIgА в группах пациентов. Примечание: НОТ — 1-я группа, ОМИ — 2-я группа, ОТМШ — 3-я группа.
При исследовании через 7 дней в 1 и 2 группе уровень sIgА незначительно снизился, а в 3-й группе столь же незначительно повысился. Заключительное обследование через месяц показало незначительное снижение (нормализацию) sIgА в 1-й группе, где использовался предложенный нами метод щадящей иммобилизации с помощью несъемной ортодонтической техники — 56,1 ± 3,8 против 72,5 ± 5,78 мкг/мг белка (р (рис. 9) .
Рис. 9. Динамика ИЛ-8. Примечание: НОТ — 1-я группа, ОМИ — 2-я группа, ОТМШ — 3-я группа.
Динамика ИЛ-4 менее выраженна. В экспериментальной группе его количество в процессе лечения практически не меняется, оставаясь в 2 раза ниже, чем в контрольной группе, а в группах сравнения происходит его дальнейшее снижение. Через месяц у пациентов 1-й группы уровень ИЛ-4 составляет 2,7 ± 0,2 против 1,12 ± 0,4 и 1,0 ± 0,5 пг/мл в группах сравнения.
Таким образом, изучение активности лизоцима, мукозального иммунитета и уровня цитокинов в ротовой жидкости показало, что в ответ на перелом нижней челюсти организм отвечает реакцией острофазового воспаления, сопровождающейся снижением активности лизоцима на фоне активации мукозального иммунитета и выраженного дисбаланса про- и противовоспалительных цитокинов. При использовании разработанного нами метода щадящей иммобилизации на фоне системного приема БАД «Лесмин» нормализация нарушений протекает быстрее (в ряде случаев улучшение наступает уже через 7 дней), а при обследовании через месяц она более выраженна, что обусловлено менее травматичной методикой фиксации и системным приемом биомодулятора БАД «Лесмин».
Отлаженные и безупречные методики лечения

Челюсть представляет собой две костные структуры, противопоставленные между собой. Если на
них приходится какое – либо физическое воздействие, это может привести к перелому, что
предполагает наложение шины.
Что такое шинирование челюсти
Шинирование челюсти признают одним из самых действенных методов лечения переломов. Главная задача терапии – восстановление кости и ее фиксация.
Шины могут быть сделаны из:
• проволоки,
• пластмассы,
• резины,
• металла.
Выбор материалов зависит от разновидности травм и анатомического строения челюсти.


Шинирование челюсти при переломе подразумевает соединение осколков в единую конструкцию. Фиксация должна быть полной и надежной. Если требуется срочная помощь и перевоз пациента в больницу, то необходимо в короткий срок наложить шину. Во многих случаях, для фиксации челюсти голова туго обвязывается бинтом. Если произошел перелом – важно максимально быстро доставить человека в медицинское учреждение для получения неотложной помощи.
Разновидности шинирования
Врач выбирает вид шинирования в зависимости от характера травмы. Это может быть один из следующих вариантов:
• одностороннее,
• двухстороннее,
• двухчелюстное.
В случае с односторонним шинированием применяют проволоку из меди. Она и является самой шиной. Проволока крепится посредством назубного шинирования непосредственно на поврежденные места. Если имеются зубы в области поражения, то шина объединяется с зубной шиной в монолитную конструкцию.


О процедуре
Двустороннее шинирование предполагает фиксацию с двух сторон. Применяется проволока, жесткость которой намного выше медной. Если есть необходимость, то для более сильной фиксации используются специальные кольца и крючки. Выбор двухчелюстного шинирования обусловлен самым сложным видом перелома. В этом случае имеется смещение. Если у больного есть неподвижные зубы, то на них устанавливается медная проволока. Когда зубы расшатаны, их закрепляют при помощи шины, предварительно делая отверстия в кости. Далее обе шины соединяются в общую конструкцию.
Оформите заявку
на бесплатную консультацию врача!
Период реабилитации после перелома
После получения травмы и серии медицинских манипуляций, врач назначает пациенту курс укрепляющего лечения, а также физиопроцедуры. Обязательное требование при этом – скрупулезное соблюдение гигиены полости рта.
Реабилитация после перелома челюсти включает в себя несколько процедур:
1. Инъекции в область перелома. Используются стероидные препараты на протяжении пяти- шести дней.
2. Употребление витаминов С, В, Р, D, которые активизируют восстановительные возможности организма.
3. УВЧ и магнитотерапия. Такое лечение позволяет убрать боли и отечность.
4. Электрофорез. Пациент начинает сеансы по истечению 14 дней после получения перелома.
Механическое лечение дает возможность восстановить и улучшить мышечную память. Важно активизировать жевательную функцию. Такая терапия назначается после того, как шины сняты. Механическая терапия позволяет восстановить жевательную функцию и мышечную память, назначается после снятия шин.


Питание
Реабилитация после перелома подразумевает жидкое питание, подающееся через трубку. В рационе должны быть продукты с высоким содержанием кальция, без специй и соли. Еда не
должна быть горячей. Если соблюден рекомендуемый режим питания и выполнены все описанные выше процедуры, то шинирование снимают в срок от 40 до 65 дня. Если установлен перелом легкой степени и нет смешений, может накладываться пращевая повязка, примерно на 1 месяц. Важно вовремя пройти осмотр у специалиста, а также пройти диагностику, чтобы выяснить вероятность осложнений.
Читайте также:

