Артроз из за зуба мудрости
Опубликовано: 25.04.2024
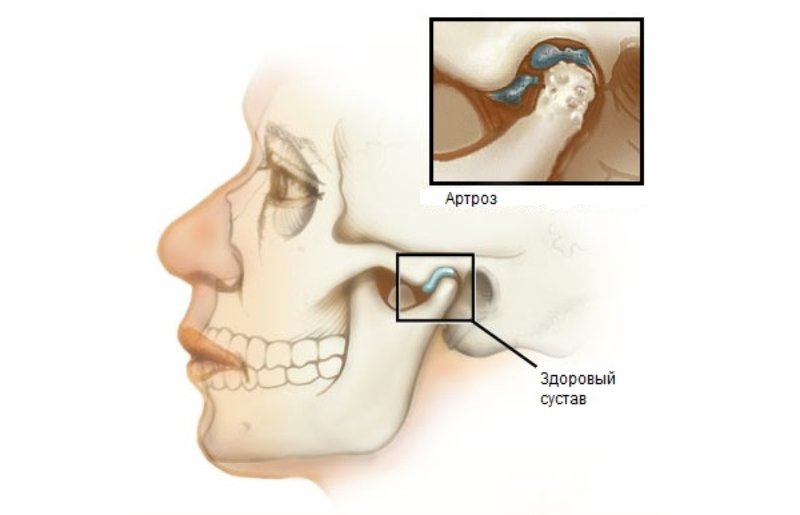
Артроз височно-нижнечелюстного сустава (ВНЧС) возникает вследствие неравномерной нагрузки на верхнюю и нижнюю челюсть и поражает не только хрящевые поверхности, но и капсулу сустава, а также связочно-мышечный аппарат.
В медицинской терминологии окончание «-оз» говорит о том, что заболевание протекает в хронической форме и сопровождается преимущественно дистрофическими и дегенеративными процессами, при этом воспаление, как правило, отсутствует.
На фоне первичного повреждения суставных поверхностей при артрозе развивается непродолжительное воспаление, после чего начинают преобладать процессы деформации костной и хрящевой ткани с постепенным уменьшением функциональной активности всего височно-нижнечелюстного сочленения. По этой причине артроз ВНЧС также называют деформирующим остеоартрозом или артрозо-артритом.
Причины
У многих людей артроз височно-нижнечелюстного сустава «заявляет о себе» в период эндокринной перестройки организма, но все же основными провоцирующими факторами становятся стоматологические заболевания, а также микро- и макротравмы области сустава:
- Травмы. Остеоартроз может быть следствием травмы виска, которая сочеталась с повреждением хрящевых структур сустава и последующим их неправильным сращением. Как правило, такая травма вызывает воспаление сустава, но при отсутствии лечения артрит становится хроническим и переходит в артроз.
- Челюстные аномалии. Дефекты и аномалии зубного ряда, бруксизм, привычка плотно сжимать зубы нарушают равномерное распределение нагрузки на каждый из ВНЧС, что неизбежно влечет за собой снижение прикуса и ограничения в работе нижнечелюстного сустава.
- Погрешности при стоматологическом лечении. Завышающая пломба на молярах, неправильно подогнанный зубной протез, несоответствующие по размерам одиночные коронки или мостовидные конструкции – все это становится причиной асимметричной, несинхронной работы обоих суставов и появления односторонних перегрузок.
Симптомы остеоартроза ВНЧС
Особенность заболевания состоит в том, что симптоматика может длительное время отсутствовать, и только после значительного разрушения суставных поверхностей появляются болевые ощущения: сначала при сильных нагрузках на сустав, а затем и при менее интенсивных, например, при смехе, глотании или пережевывании мягкой пищи.
Наиболее часто артроз височно-нижнечелюстного сустава проявляется в виде следующих симптомов:
- односторонняя болезненность во время жевания, которая может иррадиировать в глаз, ухо, челюсть;
- нарушение симметрии лица и локальное напряжение мышц;
- хруст или щелчки в суставе при зевании, широком открывании рта;
- снижение объема движений в суставе;
- скованность в жевательных мышцах.
В запушенных случаях также наблюдается снижение слуха, головокружение, боли в затылке, шее, горле, головные боли, бессонница.
Лечение
Артроз височно-нижнечелюстного сустава лечится длительно, при этом основные усилия направляются на восстановление работы сустава и устранение клинических проявлений заболевания. Кроме того, всем пациентам даются рекомендации по изменению привычного образа жизни, а при необходимости назначаются медикаментозные средства:
- переход на мягкую диету (пищу рекомендуется употреблять в протертом виде);
- исключение из повседневной жизни жевательных резинок, вредных привычек (сжимание челюстей, подпирание нижней челюсти ладонью, сидение за столом с низко опущенной головой), длительных разговоров, т.е. факторов, которые вызывают избыточную активность ВНЧС;
- коррекция режима дня, устранение негативных факторов, вызывающих стресс или психо-эмоциональное перенапряжение;
- прохождение физиотерапевтических процедур — ультразвук, лазер, магнитотерапия, ионофорез, гальванизация, массаж и миогимнастика;
- устранение дефектов зубочелюстной системы: санация полости рта, исправление прикуса, протезирование, изготовление миофункциональных кап, накусочных пластин;
- назначаение обезболивающих (при выраженном болевом синдроме), противовоспалительных средств, а также хондроитин сульфата и глюкозамина.
В особо тяжелых случаях артроз височно-нижнечелюстного сустава лечится оперативным путем: удаление внутрисуставного хряща или головки нижней челюсти с их заменой на имплантат. Несмотря на радикальность метода, он позволяет практически в полном объеме восстановить функционирование сустава.
Терапия и гигиена
- Кариес эмали
- Налет и зубной камень
- Запах изо рта
- Кровоточивость десен
- Воспаление и болезненность десен

Челюстной сустав человека устроен достаточно сложно, ведь мы можем двигать челюстью взад-вперед, влево-вправо и даже по кругу. В этот процесс вовлекается не только суставная ямка и головка нижней челюсти, но и мениск, капсула и связки сустава. Поэтому артроз челюстного сустава приводит к целому комплексу нарушений, связанных с дистрофией и разрушением суставного хряща. К ним относятся болезни пищеварения (из-за недостаточной выработки и слюны и некачественного пережевывания пищи), ускоренное стирание зубов, проблемы со зрением и слухом, частые мигрени, неразборчивость речи, а также проблемы психологического спектра (депрессия и другие)..
Давайте же разберемся, что такое артроз челюстного сустава, можно ли его избежать и как правильно лечить.
Причины и профилактика артроза лицевой челюсти
По причинам возникновения принято различать первичные и вторичные артрозы челюсти. Первые характерны для пожилого возраста (от 50-60 лет и старше) и не связаны с патологиями суставов или зубочелюстного аппарата. Вторые возникают на фоне других нарушений - например, травмы, инфекции, метаболической болезни.
Рассмотрим причины артроза челюстного сустава подробнее:
- инфекционное заболевание (острое или хроническое, например, тонзиллит);
- спортивная или бытовая травма (вывих или подвывих челюстного сустава, ушиб, перелом челюсти);
- систематическая перегрузка (например, при разгрызании орехов или интенсивных занятиях в спортзале);
- заболевания зубов (отсутствие зуба или его части, “щадящее” жевание на одну сторону из-за стоматологической проблемы);
- бруксизм (несознательное скрежетание зубами, как правило, во сне), стресс, высокие психические нагрузки, психические расстройства и нервные тики;
- заболевания сердечно-сосудистой системы;
- эндокринные и обменные заболевания (подагра, сахарный диабет, гормональный сбой);
- врожденные аномалии зубочелюстного аппарата (в т.ч. нарушения прикуса), при которых происходит неправильное распределение нагрузки;
- генетические заболевания мышечной и хрящевой ткани (плече-лопаточно-лицевая мышечная дистрофия, коллагенопатии, а также системная красная волчанка и другие аутоиммунные болезни);
- возрастные изменения (как старческие, так и гормональные - например, при климаксе).
Часто артроз лицевой челюсти (или височно-нижнечелюстного сустава - ВНЧС) начинается из-за нарушения окклюзии - т.е., контакта зубов и функций жевательной мускулатуры (при утрате зуба, опухоли или воспалении мышечной мускулатуры, поражениях лицевого и тройничного нервов). Поэтому, чтобы предотвратить артроз челюстного сустава, важно своевременно протезировать жевательные зубы, устранять воспаление десен и зубной пульпы, а также лечить недопрорезавшиеся зубы мудрости. Не оставляйте без внимания нарушения иннервации и травмы мышц вследствие инсульта, операции или неправильно подобранных зубных протезов.
Вне зависимости от причин, артроз челюстного сустава остается хроническим заболеванием, которое требует пожизненного наблюдения, и неизбежно прогрессирует.
Симптомы артроза челюстного сустава и диагностика болезни
Первые признаки заболевания обычно возникают в возрасте 32-50 лет. Если пациент хорошо проинформирован о симптомах и лечении артроза челюстного сустава, болезнь можно распознать еще в зародыше.
Симптомы артроза челюсти - памятка для самодиагностики!
Вас должны насторожить следующие изменения:
- регулярное щелканье в суставе при движениях нижней челюстью - хруст как бы “отдает в голову”;
- ограничение подвижности - например, рот при зевании раскрывается не так широко, как раньше;
- ухудшение слуха - звуки становятся глуше, уши часто закладывает, слышен характерный шум (будто к уху приложили морскую ракушку), со временем развивается глухота;
- ухудшение зрения, которое обычно сопровождается болью в глазу со стороны больного сустава;
- давящие и распирающие головные боли, особенно, в височной, околоушно-жевательной области;
- частые судороги, обычно болезненные;
- заложенность носа;
- головокружение и другие проблемы с вестибулярным аппаратом;
- аномалии в работе слюнных желез (обычно - сухость во рту);
- асимметрия лица, которая не наблюдалась раньше - вызванная перекосом челюсти, образованием костных наростов или отечностью сустава;
- быстрая утомляемость при жевании пищи, дискомфорт при разжевывании твердых и жестких продуктов;
- утренняя скованность в челюстном суставе;
- снижение мимической выразительности лица и трудности при глотании пищи;
- нарастающий болевой синдром в сочленении;
- зубная боль и стирание зубов;
- онемение кожи или слизистых рядом с пораженным суставом;
- ощущение “скачков” в суставе - иногда даже заметных со стороны.
Острая пронзительная боль при артрозе челюстного сустава может отдавать в ухо, висок или задние зубы с пораженной стороны. Однако чаще пациенты страдают от тупой, ноющей боли в челюсти. В пожилом возрасте боль при артрозе нижней челюсти может отсутствовать, уступая место ломоте (в т.ч. на смену погоды), тяжести и дискомфорту в суставе.
Если незадолго до появления симптомов артроза челюсти Вы перенесли артрит челюстного сустава, острую инфекцию, обострение хронического отита, травму лица или потерю зуба, немедленно обратитесь к врачу.
Врачебная диагностика артроза челюсти
При диагностике артроза нижней челюсти врач при помощи рентгена устанавливает тип изменений в суставе - склеротические (замена нормальной костной ткани аномальной) или деформационные (связанные с истиранием кости или разрастанием костных наростов - остеофитов).
Также рентгенологическое исследование позволяет установить стадию артроза лицевой челюсти:
1-я - начало заболевания без существенных изменений кости;
2-я - разрушение суставной головки с заметными признаками восстановительного процесса;
3-я - выраженное нарастание костной ткани, которое препятствует движению в суставе;
4-я - полная неподвижность челюсти из-за того, что элементы сустава не согласуются между собой.
Помимо рентгенографии челюстей, врач может назначить общий анализ крови и мочи, биохимический анализ крови, зонографию пораженного сустава или диагностическую артроскопию.
Между началом болезни и ее последней стадией может пройти 20-30 лет, а может - 6-12 месяцев. Не оставляйте без внимания первые симптомы артроза челюстного сустава. Артроз челюсти полностью обратим только на 1-й стадии!
Чем лечить артроз челюсти?
Лечение артроза челюстного сустава варьируется в зависимости от причин заболевания. Его целью является:
- восстановление подвижности нижней челюсти;
- сдерживание дегенеративных и дистрофических процессов в суставе.
Как правило, врач назначает анальгетики и рекомендует ношение сплинта - эластичной съемной каппы, которая распределяет нагрузку на челюсть. Подбор индивидуального сплинта (по слепку), нёбной пластинки или другого ортодонтического приспособления при артрозе сустава челюсти проводится для релаксации при гипертонусе мышц или поддержания здорового положения ВНЧС. Если шины недостаточно, специалист может назначить укол ботокса. Затем для пациента создаются несъемные зубные протезы, которые помогают поддерживать пораженный артрозом сустав и корректировать прикус. Также при артрозе нижней челюсти может проводиться избирательная зашлифовка зубов.
Лечение артроза челюстного сустава предполагает умеренное изменение привычек. Пациентам необходимо отказаться от твердой пищи, частых вокальных упражнений и использования жевательной резинки. Терапия при артрозе челюстного сустава требует пожизненного ограничения механических нагрузок, регулярных визитов к стоматологу или гнатологу. Профилактические курсы физио- и фармакотерапии проводятся не реже 2-х раз в год. Важно минимизировать стресс и физическое перенапряжение. Чем дальше заходит болезнь, тем мягче должна быть пища - вплоть до перехода пациента на пюре, каши, супы и соки.
Оптимальным считается начало лечения на 1-й или 2-й стадии. В запущенных случаях артроза сустава челюсти помочь пациенту может только хирургическое вмешательство.
Артроз челюстного сустава - к какому врачу обращаться?
Первым делом при подозрении на артроз челюсти нужно обратиться в врачу-ортодонту или гнатологу. Они выпишут пациенту направление на рентген, а также установят, есть ли нарушения прикуса и соприкосновения зубов. Также может потребоваться консультация стоматолога-ортопеда.
Если причиной болезни стали первичные заболевания, параллельно с профильным врачом в лечении артроза челюсти участвуют узкие специалисты - например, ревматолог, эндокринолог, невролог, психотерапевт или отоларинголог.
Медикаментозное лечение артроза челюсти
Лечение артроза челюстного сустава при помощи лекарственных препаратов, как правило, проводятся в условиях стационара. На дому пациенты могут принимать обезболивающие таблетки, использовать разогревающие и анальгезирующие местные препараты, а также принимать хондропротекторы.
Для купирования воспаления и лучшей подвижности челюсти пациенты принимают нестероидные противовоспалительные средства (НПВС) внутривенно или перорально - например, кетопрофен, ибупрофен, парацетамол, нимесулид. Для местного применения рекомендованы мази и гели - финалгон, никофлекс, вольтарен, бутадионовая и индометациновая. При отсутствии аллергии, используются препараты на основе медицинской желчи и пчелиного яда. Снять спазм при артрозе челюстного сустава помогают миорелаксанты - такие как мидокалм.
При сильных болях, помимо глюкокортикостероидов (гидрокортизон), назначают инъекции опиоидных анальгетиков - например, трамадола, тримеперидина.
При наличии травм или очагов инфекции в организме лечение артроза челюстного сустава сопровождается антибиотикотерапией в виде инъекций цефазолина, метронидазола, цефуроксима.
Для лучшей регенерации хряща и синовиальной жидкости рекомендован прием хондропротекторов - например, артракама, доны или мовекса.
Медикаментозная терапия артроза челюстного сустава проводится 2-3 раза в год по назначению врача. Введение препаратов часто сочетают с физиотерапевтическими методиками - например в виде электрофореза с новокаином, лидазой и йодом, трилоновой мазью.
Физиотерапия в лечении артроза челюсти
Физиотерапия в сочетании с правильно подобранными медикаментами и ортодонтическими приспособлениями помогает устранить боль без операции даже на 3-й стадии артроза. Поэтому для лечения артроза челюстного сустава и реабилитации пациентов применяются следующие физиотерапевтические методики.
- ультразвук (10-20 сеансов);
- лазерная терапия (14 сеансов);
- микроволновая терапия (УВЧ - 10-12 сеансов);
- электрофорез (10-12 сеансов);
- фонофорез;
- грязелечение;
- миогимнастика;
- массаж жевательных мышц;
- бальнеотерапия (в т.ч. парафинотерапия и озокерит);
Эти процедуры улучшают питание пораженного сустава, нормализуют метаболизм и активизируют процессы естественной регенерации костной и хрящевой ткани. При фиброзном изменении тканей физиотерапия способствует их размягчению и увеличению диапазона движений челюсти. Также этот вид лечения снимает воспаление, оказывает болеутоляющее воздействие и служит для профилактики осложнений артроза челюстного сустава.
Лечебная физкультура при артрозе челюстного сустава
Лечебная гимнастика при артрозе нижней челюсти помогает сохранить мимическую подвижность лица, разборчивость речи, улучшает иннервацию пораженного участка и сокращает влияние болезни на другие органы и системы. При гипертонусе жевательных мышц она помогает растянуть связки и расслабить челюсть, а также укрепляет челюстной аппарат. Это способствует правильному распределению нагрузки, а потому - тормозит прогрессирование и уменьшает симптомы артроза челюстного сустава. Миогимнастика не заменяет ношение каппы, но значительно усиливает ее эффект.
- Прижмите язык к твердому нёбу и позвольте челюсти свободно “провиснуть”, пока вы расслабляете мышцы в нижней части лица.
- Поместите большой палец на пораженный сустав (перед ухом) и, держа язык у нёба, разместите указательный палец на подбородке. Наполовину опустите челюсть, преодолевая щадящее сопротивление указательного пальца. Закройте рот. Повторите 6 раз, а затем начинайте опускать челюсть полностью (также 6 раз).
- Подняв плечи и грудь, втяните подбородок так, чтобы под ним образовался “второй подбородок”. Задержитесь на 3 секунды, затем повторите (10 раз).
- Разместите большой палец под подбородком и постепенно откройте рот полностью, преодолевая мягкое сопротивление пальца. Затем обхватите подбородок большим и указательным пальцем и повторите упражнение - уже на закрытие рта (10 раз).
- Упершись кончиком языка в центр нёба, открывайте и закрывайте рот.
- Зажмите передними зубами предмет небольшой толщины и медленно двигайте челюстью из стороны в сторону. Затем повторите упражнение с движениями взад-вперед. По мере улучшения диапазона и облегчения упражнения увеличивайте толщину предмета.
Хирургическое лечение артроза челюсти
Если консервативное лечение неэффективно, лечащий врач предлагает вариант протезирования самого сустава. В зависимости от тяжести случая, применяется:
- закачка в суставную полость коктейля на основе гиалуроновой кислоты, который имитирует здоровую суставную жидкость (эффект от артролаважа сохраняется до 1-1,5 лет) или выкачка лишней синовиальной жидкости (артроцентез);
- протезирование мениска при помощи хряща ушной раковины;
- протезирование суставной головки;
На поздних стадиях артроза (3-4-я) проводят:
- удаление мениска;
- удаление суставной головки нижней челюсти;
- эндопротезирование сустава.
Деформирующий артроз, при котором наблюдается аномальная подвижность нижней челюсти, также является показанием для операции. Чтобы стабилизировать челюсть, врач может хирургически увеличить высоту суставного бугорка или провести пластику сухожилий.
Не откладывайте лечение артроза челюстного сустава, а лучше - вовсе не допускайте его развитие. Пусть Ваши близкие видят Вашу улыбку!
Стоматология инновационных технологий SMILE-AT-ONCE
Артроз височно-нижнечелюстного сустава – это не слишком распространенное заболевание, носящее дистрофический характер. Однако, как и любая другая разновидность остеоартроза, оно достаточно серьезное, и требует пристального внимания и тщательного лечения.
Причины, вызывающие артроз ВНЧС
Сегодня врачи выделяют ряд основных причин, способных спровоцировать появление и развитие артроза ВНЧС:
- Инфекционное заражение тем или иным путем
- Проблемы с эндокринной системой
- Сбои в работе метаболической системы
- Выпавший один или несколько зубов
- Травмы челюсти
- Воспаления в тех местах, где соединяются суставы
Как правило, артроз ВНЧС возникает, если соединяются несколько факторов из этого списка, однако иногда он может возникнуть и только на фоне одного, например, воспаления или травмы. Также на возникновение артроза ВНЧС влияет неправильное питание, особенно пища с обилием химических ароматизаторов и консервантов.
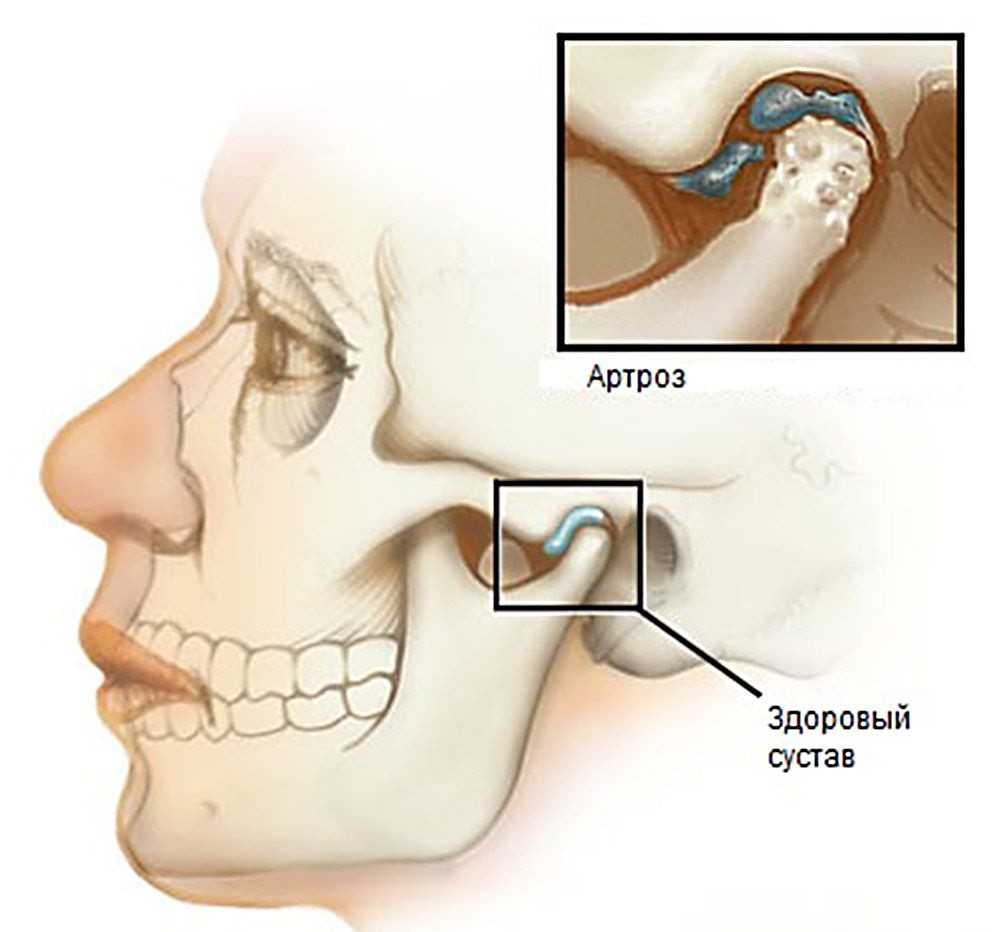
Степени развития артроза ВНЧС
- Начальная фаза. Здесь идет истончение хрящевого слоя, который покрывает поверхность суставов. Артроз прогрессирует медленно, и постепенно дистрофические процессы местами полностью разрушают хрящ. А поскольку организм болен, естественные процессы регенерации хряща нарушаются, и восстановиться он не может
- В следующей фазе заболевания уже сильно страдает функциональность височно-нижнечелюстного сустава – его подвижность становится ограниченной, и можно заметить, что челюсть движется неравномерно
- Далее ситуация все больше ухудшается, и состояние челюстного аппарата усугубляется. Если лечение не было начато вовремя, то к этому времени человек больше не может нормально пережевывать пищу и говорить из-за дисфункции нижней челюсти
Симптомы артроза ВНЧС
Артроз ВНЧС обладает рядом наиболее типичных и стандартных симптомов:
- Сильна боль в суставах
- Ограниченная амплитуда движения нижней челюсти
- Появление специфического хруста в челюсти
- Наличие различных воспалительных процессов
Болевой синдром – это самый главный и самый неприятный синдром артроза ВНЧС, возникающий уже на начальной стадии заболевания. Есть люди, у которых боль отмечается только если напряжен челюстной сустав, однако у большинства она носит постоянный ноющий и тупой характер. Утром пациент может заметить Скованность в челюсти. Нередко пережевывание пищи осуществляется только на одной стороне, так как любые действия на другой вызывают сильную боль. Из-за такого перекоса нижнечелюстной сустав смещается еще сильнее, что усугубляет ситуацию. Также очень часто происходит расшатывание зубов или зубных протезов.
Полностью оценить дистрофические процессы во рту может только врач после тщательного обследования. Это можно частично сделать и при визуальном осмотре – врачу о многом скажет достаточно выраженная асимметрия лица из-за смещения челюсти и похрустывания сустава, указывающие уже на прогрессирующий артроз.
Перед тем, как назначить лечения, врач не только визуально осматривает ротовую полость – он проводит рентгенографию, электромиографию и мангнитно-резонансную томографию. Все эти методы исследования позволяют точно поставить диагноз, определить масштаб поражения и точно выбрать метод лечения.
Отличия артроза ВНЧС от артрита
Артрит по симптомам действительно очень похож на артроз ВНЧС, и отличить эти два заболевания друг от друга на сто процентов может только врач-ревматолог.
- Первое и самое главное отличие – это то, как проявляется болевой синдром. Как уже было сказано, при артрозе боли достаточно интенсивные, и проявляются либо постоянно, либо после нагрузки на сустав. При артрите же боли чаще появляются в ночное время, и практически всегда носят ноющий характер
- Второе существенно отличие заключается в том, что для артрита не характерны похрустывания челюсти, которые являются основным симптомом артроза ВНЧС
- Третье отличие - в воспалении. При артрите воспаление сустава выражено очень сильно. Артроз тоже иногда проявляется через воспалительный процесс, однако он гораздо менее интенсивен и не является даже основным симптомом
Отличить артроз от артрита можно и при помощи МРТ или компьютерной томографии. Для артроза характерно истончение тканей хряща, чего при артрите не наблюдается. МРТ, то есть магнитно-резонансная томография – это вообще один из самых лучших методов дифференциальной диагностики артроза и артрита, так как она позволяет врачу получить достаточно четкое и точное изображение тканей суставов.
Лечение артроза ВНЧС
Чем раньше больной артрозом ВНЧС придет к врачу за лечением, тем легче пройдет это самое лечение. Всегда следует помнить, что артроз ВНЧС в запущенной стадии поддается лечению с большим трудом, и часто атрофические процессы могут уже стать необратимыми.
Лечение артроза ВНЧС – это комплексная терапия, которая включает в себя:
- Консервативное лечение медикаментами;
- Использование ортопедических приспособлений;
- Различные физиотерапевтические процедуры;
- Средства народной медицины;
- При необходимости – протезирование сустава челюсти.
Лекарства от артроза
Чтобы устранить сильный болевой синдром пациенту назначают различные анельгетики. Обычно вместе с ними прописываются нестероидные противовоспалительные средства. НПВП быстро снимают воспаление и боль при артрозе ВНЧС, однако у них очень широкий спектр побочных действий, а также множество ограничений для приема. Из-за этого подобное лечение не всегда возможно.
Дополнительно пациенту назначают хондопротекторы, которые снижают степень дистрофии тканей хряща нижнечелюстного сочленения. Если артроз только начал развиваться, при помощи хондопротекторов можно восстановить хрящевую ткань. Если же артроз уже достиг последних стадий, то эти средства тоже полезны – они значительно затормозят разрушение хряща, давая дополнительное время для лечения.
Один из ортопедических способов лечения артроза ВНЧС – это установка в челюсть мостовых и бюгельных зубных протезов. Эта мера кажется странной в данном случае, однако она направлена скорее не на устранение самого артроза, а на восстановление нормального положения зубного ряда. Также активно применяются различные межзубные пластинки и капы, позволяющие устранить деформации при сжимании и разжимании челюстного сустава.
Лечащий врач может также подобрать различные внешние ортопедические конструкции, которые помогут снизить боль от движения челюсти – такие конструкции значительно понижают нагрузку на сустав.
Из физиопроцедур чаще всего применяют магнитотерапию, электрофорез и лазерное воздействие. Неплохой результат дает терапия лечебными грязями, а также парафином или воском. Полезны и тепловые ванны, улучшающие циркуляцию крови в сосудах, за счет чего хрящевая ткань активно регенерирует.
Обычно методы народной медицины используют как дополнение ко всем остальным способам лечения. Ни в коем случае не следует ограничиваться только народными средствами, и тем более пытаться лечить артроз ВНЧС самостоятельно!
Существует очень много рецептов разнообразных компрессов и мазей на основе природных компонентов, которые позволяют снять болевой синдром и отечность. Вот один из них:
- Нужно взять 25 граммов корня девясила и 100 миллилитров водки, смешать их и настаивать 15 дней. Данным раствором следует смазывать челюсть перед сном, активно растирая поверхность. Можно взять и большее количество каждого компонента – например, 50 граммов корня девясила и 200 миллилитров водки, и так далее.
Чем сложнее операция и чем хуже состояние зубов мудрости, тем выше вероятность возникновения послеоперационных осложнений. Даже самый опытный стоматолог не может гарантировать их полное отсутствие, так как определенные негативные последствия являются практически обязательными и считаются нормой. Но есть и специфические возможные осложнения, которые возникают по вине пациента в послеоперационном периоде или из-за неопытности врача.
Показания для удаления восьмых зубов

Восьмерки начинают расти гораздо позже остальных постоянных зубов, вследствие чего места в челюсти им зачастую не хватает. Дефицит пространства провоцирует всевозможные искривления корней и коронок. Такие моляры врачи советуют удалять. Вот еще список проблем, при возникновении которых показана экстракция:
- Выраженный наклон восьмерки в сторону седьмого зуба или щеки.
- Гиперцементоз (избыточное отложение вторичного цемента, при котором корень зуба утолщается и деформируется).
- Неполное прорезывание зуба или его расположение в кости (ретенция).
- Разрушение коронки или корней восьмерки, а также соседних зубов (после травмы либо кариеса).
- Гранулема (грануляция в виде кистообразных мешочков с гноем, расположенных в периодонте).
- Разворот зуба вокруг своей оси или горизонтальное расположение (дистопия).
- Деформирование корней (могут всячески искривляться, даже закручиваться в спираль или формировать угол 90°).
- Близкое расположение корней верхних восьмерок к носовым гайморовым пазухам.
- При наличии перикоронита (острого воспалительного процесса в области прорезывания восьмерки, сопровождающегося болевыми ощущениями, повышением СОЭ в анализах крови).
Неправильно растущий 8 зуб может передавить лицевые нервы и спровоцировать неврит, который выражается резкой болью, отдающей в уши, шею, висок, и может привести к параличу лица.
Возникновение осложнений
Операции по вырыванию восьмерок считаются сложными стоматологическими процедурами, которые обусловлены:
- затрудненным доступом;
- частой ретенцией;
- непредсказуемым строением;
- особенностями расположения нижнечелюстного альвеолярного нерва.
Подобные процедуры очень травматичны, что создает предпосылки для возникновения осложнений общего и специфического типов.
Общие
Характер осложнений во многом зависит от расположения зуба: на верхней или нижней челюсти. Но есть также общие осложнения, которые возникают практически у всех, независимо от места расположения восьмерки и ее изначального состояния. Ниже перечислены наиболее распространенные общие последствия.
Болевые ощущения
Приблизительно через 2-3 часа после экстракции моляра возникнет ощутимая боль в десне. Это нормальная реакция организма на травму, которой является стоматологическая операция. В ходе нее разрываются или разрезаются мягкие ткани, травмируется кость (если зуб расположен под ней), нарушаются сосуды и нервы. Болезненные ощущения должны полностью исчезнуть через 2-4 дня, а у некоторых проходят за несколько часов. Уменьшить их можно с помощью обезболивающих медикаментов, которые назначит стоматолог.
Если болезненность не проходит, а также сильно распухла щека, значит, процесс заживления десны протекает с осложнениями.
Отек тканей лица и шеи
Часто после экстракции восьмерки, особенно ретинированной, наблюдается отечность мягких тканей десны или щеки. Это тоже реакция на травмирование, которую можно назвать нормальным последствием стоматологической процедуры. Кроме отека, могут быть следующие симптомы:
- припухание лимфоузлов;
- дискомфорт при глотании;
- болезненные ощущения во время движений ртом, отдающие в ухо.
В норме сильный отек должен пройти за 2-3 дня полностью, а если не проходит, тогда можно говорить о более опасных последствиях. Если состояние с каждым днем ухудшается, возникают сложности при дыхании, обморок, растет температура и кожа покрывается сыпью, тогда такой отек провоцирует аллергия и он может привести к анафилактическому шоку.
Гематомы
Гематома вследствие экстракции обычно выражается минимальной синюшностью щеки, которая проходит через несколько дней. Но бывают ситуации, когда возникновение синяка сопровождается сильной болью, отечностью, увеличением температуры. В такой ситуации необходима медицинская помощь.
Образуются гематомы после повреждений сосудов у людей с повышенной ломкостью капилляров, а также при наличии у пациента гипертонии.
Альвеолит
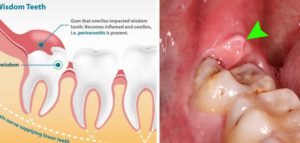
Альвеолит зачастую провоцируется несоблюдением рекомендаций доктора после лечебных процедур. Он представляет собой местное воспаление десны с такими дополнительными симптомами:
- десна отекает, краснеет;
- наблюдается местная и головная боль;
- болит горло;
- повышается температура, появляется ломота в мышцах;
- воспаляются лимфоузлы, чаще всего подчелюстные.
Если появилось воспаление, причиной нередко оказывается выпадение кровяного сгустка с лунки и инфекция. Спровоцировать обширное воспаление могут различные инфекции, попадающие в рану при несоблюдении гигиены. В запущенных случаях вышесказанное осложнение перерастает в остеомиелит, который выражается:
- повышенной стойкой температурой;
- плохим общим самочувствием;
- сильными мигренеподобными болями;
- тошнотой;
- прочими признаки интоксикации организма.
Повышенная температура тела
Незначительное увеличение температуры тела до 37,5-38 °С тоже часто происходит в послеоперационном периоде. Данное осложнение возникает вследствие реакции на воспаление. Температура должна полностью нормализоваться за первые сутки, а если она продолжает держаться и расти, значит, возникли более серьезные патологии и нужно снова идти в больницу.
Кровотечение
Стоматолог никогда не отпустит пациента с сильным кровотечением, особенно в том случае, если оно осложнено. После удаления восьмерки кровотечение останавливают еще в больнице, а затем отпускают домой с марлевым тампоном на лунке. Если свертываемость крови нормальная, тогда кровотечение прекратится за 10-15 минут, после чего тампон необходимо убрать.
Сильное продолжительное кровотечение провоцируют:
- разрыв крупных сосудов;
- хрупкость капилляров;
- гипертония.
Повреждение корней соседних зубов
Подобное осложнение наблюдается крайне редко и только в том случае, если пациент перед процедурой не прошел рентгенодиагностику. Данная процедура назначается обязательно всем людям с показаниями к удалению восьмерок и позволяет полноценно оценить состояние, расположение, а также другие особенности зуба и его корней.
Флюс в послеоперационном периоде развивается в тех случаях, когда десна подвергается инфицированию по вине стоматолога или пациента, после чего инфекция быстро добирается до надкостницы и провоцирует ее воспаление. Данное осложнение не считается нормальным и допустимым, его обязательно нужно лечить. Основные признаки флюса:
- покраснение, нагноение и опухоль десны;
- сильная стреляющая боль;
- повышение температуры;
- слабость.
Прочие
Среди прочих общих осложнений чаще всего наблюдаются:
- смещение седьмого зуба (2 моляра);
- разрыв рта; порез десен или щек;
- травмы челюсти.
Кроме того, сложное вырывание 8 зуба может вызвать образование кисты. Это небольшое новообразование, размещенное у корня зуба и наполненное жидкостью. Киста зачастую служит изолятором для инфицированных клеток от здоровых. Чтобы предотвратить ее появление, стоматолог назначает антибиотики, а лечением в данном случае (если киста расположена у корней зуба) будет резекция.
На нижней челюсти
Стандартные и нестандартные осложнения после вырывания восьмерок на челюсти внизу возникают чаще, чем на верхней. Нижняя челюсть имеет ряд особенностей, а в районе расположения зубов мудрости существует много препятствий.
Повреждение нерва
Риску травмирования подвержены нижнечелюстной и язычный нервы, так как именно они проходят близко к зубу мудрости. Такое повреждение вызывает парестезию, которая проявляется нарушением чувствительности:
- сенсорной;
- болевой;
- вкусовой;
- температурной.
В самых тяжелых случаях повреждение нерва негативно влияет на зрение, слух, а также провоцирует паралич. Пациенты сравнивают парестезию с онемением челюсти в области удаленного моляра. В большинстве случаев данное осложнение исчезает самостоятельно за несколько дней, но иногда требуется дополнительное медикаментозное лечение.
Перелом альвеолярного отростка
Перелом альвеолярного отростка нижней челюсти возникает в том случае, когда стоматолог неправильно захватывает челюсть и прикладывает больше усилий, чем нужно. Это маловероятное осложнение, так как нижняя челюсть достаточно прочная. Лечение проводится под проводниковым обезболиванием и представляет собой репозицию и фиксацию обломка в правильном положении.
Повреждение челюсти

Травмы челюсти (вывихи и даже переломы) возникают тоже зачастую по вине врача, если выдергивание зуба производится слишком интенсивно или резко. В ходе оперативного воздействия приходится удалять значительное количество кости нижней челюсти для обеспечения доступа к проблемному моляру. Из-за этого ослабляются сечения челюсти, что повышает риск ее перелома при прикладывании чрезмерных усилий.
Трещина или перелом не всегда проявляются сразу. Бывает так, что пациент замечает первые симптомы в виде боли, отечности, нарушения подвижности уже дома. Иногда проходит неделя, прежде чем они появляются. Статистика показывает, что травмы челюсти в ходе медицинских манипуляций составляют не более 0,2 % всех ее переломов.
Травмы мягких тканей
Осуществляя вырывание коренного зуба, доктор может травмировать мягкие ткани, окружающие моляр. Речь идет не только о десне, но также о щеке, языке, губах.
Травмы наносятся стоматологическими инструментами (скальпелем, бормашиной, щипцами). Также часто травмируется губа нитью, которой выполняют ушивание десны. Происходит это вследствие невнимательности доктора или неусидчивости пациента.
Чтобы избежать осложнений, нужно сидеть спокойно в стоматологическом кресле и не отвлекать врача.
На верхней
Наиболее распространенным осложнением экстракции восьмерок на верхней челюсти является прокол основания верхнечелюстного синуса (гайморовой пазухи).
Прокол дна пазухи верхней челюсти
Зубные корни моляров под номером три на верхней челюсти расположены слишком близко к основанию пазухи, а иногда даже врастают в нее. Хроническое воспаление периапикальной ткани провоцирует резорбцию пазушной перегородки, из-за чего корни моляров срастаются со слизистой оболочкой внутри пазухи. Именно она чаще всего разрывается во время экстракции правого или левого зуба. Заметить данное осложнение можно по таким симптомам:
- гнусавость, кровотечение воздушные пузыри;
- кровь из носа со стороны восьмерки.
В такой ситуации необходимо оказание срочной медицинской помощи.
Заключение
От осложнений после экстракции верхних и нижних зубов мудрости не застрахован никто. Значительно сократить вероятность их появления и облегчить состояние в послеоперационном периоде можно.
Надо тщательно выбирать стоматолога перед процедурой и соблюдать все рекомендации, которые он должен дать после операции.
Время чтения: 5 минут
Зубы мудрости появляются в позднем возрасте, часто их появление для человека сопровождается проблемами и болевыми ощущениями. По статистике удалить их стремится каждый второй. Нужно ли это и так уж ли бесполезны зубы мудрости?

Как зубы мудрости получили свое название
Зубы мудрости получили свое название из-за времени своего позднего прорезывания. Молочные зубы появляются у человека в 1-2 года, коренные – в период с 6 до 12 лет, зубы мудрости же прорезываются незадолго до или после окончания формирования костной ткани челюсти, у большинства – в возрасте между 16 и 27 годами. У 3% населения прорезывание может произойти после 27 лет, а у 8% они не прорезываются вовсе. Так как возраст появления у человека зубов мудрости считается зрелостью организма (оканчивается его формирование, фактически начинается процесс старения), они и получили свое название.
Сколько зубов мудрости у человека и где они находятся
Зубы мудрости или «восьмерки» – общее название для третьих моляров, восьмых в каждом зубном ряду, это самые крайние зубы на челюсти. Именно расположение делает их настолько проблемными.
По строению они ничем не отличаются от других многокорневых зубов, но не имеют молочных предшественников. Природой заложено наличие 4 восьмерок у каждого человека (2 верхних и 2 нижних зуба мудрости). Зачаток каждой из четырех восьмерок есть у каждого, однако далеко не у каждого они прорезаются. Благодаря эволюции челюсть современного человека стала уже челюсти его предков на 12 мм, и рост восьмерок зависит от физиологии. Отсутствие выросших зубов мудрости или меньшее их количество – не патология, так как восьмые моляры считаются рудиментом, не несущим функциональной нагрузки органом, доставшимся нам от предков.
Сколько режется зуб мудрости
Срок прорезывания восьмых моляров зависит от ряда факторов:
- размера челюсти;
- наличия свободного пространства для роста;
- положения моляра.
Маленький размер челюсти и отсутствие пространства для роста увеличивают срок прорезывания зубов, в некоторых случаях он длится до нескольких лет. Челюсть маленького размера может также стать причиной дистопии (неверного положения моляра при росте), и это тоже может затянуть процесс.
Нужны ли зубы мудрости
Изначальное предназначение зубов мудрости – размельчение больших кусков твердой пищи. Первобытному человеку они были нужны для пережевывания, например, сырого мяса. Сегодня характер пищи изменился: человек питается в основном термически обработанной, мягкой едой. С функциями пережевывания справляются жевательные зубы, поэтому восьмые моляры оказались не нужны организму.
Стоматологи не имеют единого мнения о том, удалять ли зубы мудрости современному человеку. Будучи рудиментарным органом, они могут быть удалены без нанесения стресса организму. Но есть у них и полезные функции:
- Располагаясь в углу челюсти, правильно растущие восьмерки поддерживают ее и не дают истончаться.
- Фиксируют соседние зубы, предупреждая их расшатывание.
- Активно используются при мостовом протезировании, если другие зубы потеряны.
- Справляются с жевательными функциями при удалении соседних семерок.
Поэтому большинство стоматологов сходятся в следующем мнении: если восьмые моляры задуманы организмом, то удалять их при первой же возможности не нужно. Если же восьмерка располагается неправильно, вырастает кривой, имеет осложнения, то удаление является наиболее приемлемым вариантом.
Увидеть неправильный рост можно на рентгене челюсти. В этом случае произвести удаление можно будет заранее – до 20 лет челюстная кость продолжает рост, она недостаточно твердая, поэтому заживление будет проходить максимально быстро и без сложностей.
Почему болят зубы мудрости
Из-за своего неудобного расположения режется зуб мудрости всегда долго и болезненно, даже если он здоров. Это связано с тем, что челюсть современного человека стала уже из-за изменения пищи – восьмым молярам доступно все меньше пространства для роста. Серьезные осложнения могут произойти, если зуб мудрости лезет криво (дистопия), прорезается не полностью или не прорезается вообще (частичная или полная ретенция).

Перикоронарит
Наиболее частое осложнение при прорезывании восьмерок заключается в воспалении окружающих зуб тканей. Болезнетворные бактерии, скапливающиеся в труднодоступном капюшоне (полом пространстве между десной и восьмеркой), вызывают воспалительный процесс. Моляр может стать болезненным, опухают десна и щека, боль может отдавать в гайморовы пазухи или в ухо. Если случай запущен, при надавливании на воспаленный капюшон может идти гной.
Профилактика воспаления – соблюдение гигиены, когда режется зуб мудрости: чистка зубов, полоскания обеззараживающими средствами, использование ирригатора. Наиболее действенный способ лечения – иссечение капюшона хирургическим путем. Понять, как именно лучше лечить проблемный восьмой моляр – терапевтическим или хирургическим путем – может только стоматолог.
Периостит
Флюс (периостит) – серьезное осложнение, которое может возникнуть при отсутствии лечения перикоронарита. Характеризуется усилением воспалительного процесса, затрагивает надкостницы, между десной и зубом образуется гной. Симптомы усиливаются: отек становится заметным снаружи, боль затрагивает области соседних зубов, увеличивается температура, становится сложно открывать рот.
Лечение периостита (медикаментозное и терапевтическое) должно производится под наблюдением специалиста. Запущенный периостит может привести к еще более серьезным осложнениям – абсцессам, остеомиелитам, флегмонам. В этом случае понадобится хирургическое вмешательство.
Киста
Киста – полость, заполненная воспалительной жидкостью. Возникает в случае попадания болезнетворных бактерий в костную ткань через корневой канал зуба мудрости. Если восьмерка режется криво или не прорезается, вокруг нее могут возникнуть фолликулярные, радикулярные, зубосодержащие и другие виды кист. Чаще всего они бессимптомны и обнаруживаются случайно при рентгенологических исследованиях. При поражении верхних зубов мудрости киста развивается быстрее, чем при поражении нижних.
Киста и пораженные ею зубы подлежат удалению. В запущенном случае она может занять большой объем костной ткани, поразить соседние моляры, оказать давление на нервные окончания, приводя к болям и онемению лица, способствовать смещению зубов.
Кариозные полости
Неверно растущая восьмерка – прекрасное место для образования труднодоступного налета и развития в нем вызывающих кариес микроорганизмов. Если зуб мудрости давит на стоящую перед ним семерку, могут образоваться кариозные полости. Из-за постоянного соприкосновения кариес может перейти на впередистоящий моляр.
Чаще всего лечение кариеса и постановка пломбы на семерке невозможна из-за неверного роста зуба мудрости. Поэтому необходимо отслеживать прорезывание зубов мудрости, делать рентген и своевременно удалить виновника кариеса до поражения других моляров.
Деформация зубного ряда
Несмотря на свою рудиментарность, восьмерки могут оказывать на своих «соседей» давление такой силы, что оно может дойти даже до резцов. Это может привести к искажению зубного ряда, развитию неверного прикуса и стоматологических заболеваний (пародонтоз, гингивит, пародонтит).
Травмированная слизистая оболочка
Если восьмой моляр имеет щечное расположение, нередко травмирующее воздействие на слизистую: постоянное трение, прикусывание щеки, ее царапание. Это приводит не только к болезненным ощущениям, но и к лейкоплакии (образованию плотности на слизистой оболочке в месте хронического травмирования), появлению эрозий, язв.
В данном случае медикаментозное и терапевтическое лечение не имеют смысла, травмирующий зуб требуется удалить, иначе это может грозить появлением новообразований.
Полная ретенция зуба мудрости
Полной ретенцией называют положение, когда восьмерка растет неверно, но при этом не прорезает десну и не выходит наружу. Полная ретенция не приносит человеку никакого дискомфорта, никак себя не проявляет и обнаруживается обычно случайно на рентгенологических исследованиях. Удалять зуб мудрости в этом случае обычно не требуется – достаточно регулярно делать рентгеновские снимки, чтобы исключить образование кист.
Однако в некоторых случаях даже при полной ретенции восьмой моляр может приносить болевые ощущения. Например, если нижние зубы мудрости нарушают работу височно-нижнечелюстного сустава (грозит вывихом, мигренью, болью) или если моляр задевая корни других зубов в процессе роста.
Что нужно и не нужно делать, если болит зуб мудрости
Если начинает болеть зуб мудрости на нижней или верхней челюсти, нельзя:
- Согревать десну и щеку, прикладывать грелки, полоскать горячими растворами или водой. Это может привести к воспалению тканей.
- Прикладывать обезболивающие таблетки. Это не снимает болевые ощущения, но способствует возникновению на полости языка язв.
- Заниматься самолечением. Надеяться на то, что боль пройдет сама, бессмысленно. Она может быть вызвана как тем, что зуб мудрости режется, так и более серьезными проблемами: кистой, кариесом, периоститом, при которых рекомендуется незамедлительно обратиться к врачу.
Какие шаги предпринять при боли?
- Обратиться за консультацией к стоматологу. Только профессиональная диагностика с помощью рентгеноскопии позволит определить причину боли и направление лечения.
- После записи к врачу для временного уменьшения боли можно проводить полоскания слабым раствором соли (0,5 чайной ложки на стакан воды).
Удалять ли зубы мудрости

Иногда уже при прорезывании восьмерки имеют поврежденную эмаль и проявления кариеса. Но бездумно удалять их нет смысла, достаточно проводить регулярные обследования и лечение при необходимости. Процедура удаления является единственным возможным способом лечения в следующих случаях:
- Если ретинированный (частично прорезавшийся или не прорезавшийся) восьмой моляр оказывает давление на впереди стоящий зуб и травмирует его, вызывая риск деформации зубного ряда.
- Если рост ретинированного или дистопированного (растущего неверно) восьмого моляра вызывает серьезные осложнения – кисту, пульпит, периостит.
- При кариозном поражении, если манипуляции стоматолога невозможны из-за неверного положения зуба или его недоступности.
- Если дистопированный зуб растет под углом или горизонтально, задевая корни других моляров.
- При сильном повреждении зубной эмали, частичном или полном разрушении зуба.
- Если ретинированный моляр становится причиной лицевой невралгии.
- При врастании восьмерки корнями в гайморовы пазухи.
- Если ретинированный зуб имеет щечное расположение, хронически травмирует мягкие ткани.
- При нехватке места и сильной скученности остальных зубов.
- Если удаление требуется для проведения протезирования или ортодонтического лечения.
Как удаляют зуб мудрости
Удаление зуба мудрости – операция, проводимая стоматологом-хирургом под местной анестезией. Извлечение правильно растущего восьмого моляра не отличается от удаление других зубов. При проведении процедуры с ретинированным или дистопированным моляром сначала иссекается десна, затем надкостница, после этого – часть кости над зубом, и в последнюю очередь – сама восьмерка. На надкостницу и слизистую после процедуры извлечения накладываются швы. Производится обработка лунки антисептическим раствором, накладывается тампон.
Даже в случае верно проведенной операции и правильного послеоперационного ухода могут возникнуть:
- сухость лунки, когда не образовывается кровяной сгусток, защищающий лунку от бактерий;
- онемение языка, подбородка или губы, возникающее вследствие травмирования нервных окончаний;
- опухоль на месте травмирования десны, являющаяся типичным следствием хирургического вмешательства.
Заживление при отсутствии осложнений проходит легко. Стоматологи рекомендуют в послеоперационный период полоскания антисептическими и заживляющими растворами, при необходимости – прием обезболивающих. В случае наличия осложнений необходимо обратиться к врачу для предупреждения воспалительных процессов. Не откладывайте надолго посещение врача! Запишитесь в клинику «Super Смайл» на бесплатную консультацию прямо сейчас по телефону +7 (812) 575-56-01.
Читайте также:

