Лекарство коричневое в зубе
Опубликовано: 17.04.2024
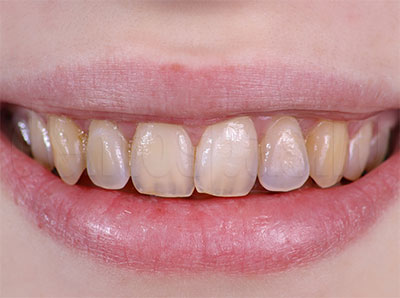
Изменение естественного оттенка эмали, ее окрашивание или потемнение — эстетический дефект, который требует коррекции. Оно может быть внешним (возникает на поверхности зуба) или внутренним (связано с состоянием дентина, пульпы).
![Эмаль с измененным цветом]()
Поверхностное окрашивание эмали
Поверхность зуба меняет оттенок или темнеет, но сам он остается здоровым, структура его тканей сохраняется, он не беспокоит пациента. Окрашивание часто связано с курением, употреблением красящих напитков и продуктов, недостаточно эффективной гигиеной. Под действием никотиновых смол эмаль желтеет, темнеет, может приобретать коричневый оттенок. Поверхностное окрашивание постепенно становится внутренним: пигменты проникают в ткани коронки. Особенно быстро это происходит при курении после употребления еды, напитков, когда эмаль наиболее уязвима, хорошо впитывает пигменты.
Чай и кофе окрашивают ее в коричневый или черный цвет, оттенок постепенно темнеет. При нерегулярной, неправильной, неэффективной самостоятельной гигиене на поверхности коронок образуется налет, который позже формирует зубной камень. Он может иметь желтоватый, серый, коричневый оттенок, покрывает зубы неравномерно, чаще скапливается в местах углублений, которые сложно прочищать.
Такое изменение цвета требует визита к стоматологу-гигиенисту. Если не снимать зубной камень, под ним начинает образовываться кариес, что опасно пульпитом и потерей изначально здоровых зубов.
Внутреннее изменение цвета
Может быть связано с приемом некоторых лекарств, состоянием дентина и пульпы, особенностями эндодонтического лечения.
Тетрациклиновые зубы. Состояние, при котором эмаль темнеет, на ее поверхности появляются желтые или коричневые пятна. Связано с накоплением тетрациклина в тканях при приеме содержащих его лекарств в большой дозировке. Может возникать у детей, если во время беременности мать принимала препараты с содержанием тетрациклина. В тяжелых формах провоцирует разрушение твердых тканей, может приводить к потере зубов. При лечении выполняется реставрация пораженных коронок.
Флюороз. Нарушение минерализации, изменение структуры и строения твердых тканей коронки из-за избыточного потребления фтора. Заболевание распространено в районах с фторированной питьевой водой, может возникать как осложнение неправильно выполненного или слишком частого фторирования в стоматологии. При флюорозе цвет эмали меняется, появляются или матовые белые, или желтые, коричневые, черные участки.
После стоматологического лечения. Если материалы для пломбирования и реставрации подобраны или приготовлены неправильно, их структура будет нарушена, они будут впитывать красящие вещества быстрее, чем эмаль. Из-за этого на поверхности восстановленных, вылеченных зубов могут появляться цветные пятна. Другая возможная проблема — использование металлических конструкций, которые просвечивают через эмаль (основания винировых коронок, вкладки, абатменты имплантов). Цвет зуба может измениться, если при эндодонтическом лечении нитраты, материалы для пломбирования каналов, масла, соединения йода контактируют с дентинными канальцами и проникают внутрь них.
Осложнение системного заболевания. Обычно это редкие детские или генетические болезни, которые могут влиять на формирование твердых тканей, менять их структуру. Среди них гемолитическая желтуха, фетальный эритробластоз, порфирия. Нарушения обмена веществ или некоторые эндокринные заболевания могут провоцировать потемнение эмали, изменение ее структуры, потерю глянца.
Возрастные изменения. Эмаль темнеет с возрастом, может терять глянец, блеск, выглядеть тусклой. Пигментацию усиливает стираемость зубов. Она будет более выраженной, если человек много лет пьет кофе или чай в больших количествах, курит. Из-за возрастного истончения эмали при образовании вторичного дентина происходит его потемнение, что меняет вид зубов.
Гипоплазия. Выглядит как белые пятна, расположенные на одних и тех же зубах верхней и нижней челюсти. Структура эмали остается твердой, она не теряет глянца, и такие участки не окрашиваются. Они могут появляться из-за неправильного, слишком частого или агрессивного отбеливания.
Осложнение пульпита или травм. После удаления пульпы коронка может становиться матовой и серой. При некрозе пульпы, повреждении нервов возможны такие же, но более интенсивные изменения.
Строение коронки или эмали. Толщина слоя эмали, ее плотность, природный оттенок индивидуальны. При небольшой толщине этого слоя режущие края зубов могут выглядеть сероватыми, полупрозрачными. При высокой плотности собственный тон будет устойчивым: коронки будут меньше окрашиваться при употреблении красящих напитков и продуктов, но и отбелить их будет сложнее.
Причины изменения цвета и отбеливание зубов
Чтобы правильно скорректировать оттенок эмали, врачу нужно знать, почему он изменился. Если проблема в курении, неэффективной гигиене, большом количестве красящих продуктов или напитков, выполняется профессиональная гигиена и отбеливание, врач дает рекомендации по уходу за зубами и рациону.
При изменениях цвета, связанных с нарушениями структуры эмали, ее восстанавливают. Для этого в стоматологической клинике «ДентоСпас» выполняется ремотерапия (насыщение твердых тканей минеральными веществами для повышения их прочности, плотности), реставрация, протезирование или установка виниров (замещение поврежденных тканей). Если для пациента будет проводиться отбеливание, сначала выполняют его для здоровых зубов, и только после реставрируют дефектные коронки с учетом полученного оттенка.
Если причина изменений цвета в системных заболеваниях, приеме лекарств, пульпите, осложнениях после эндодонтического лечения, до отбеливания восстанавливают нормальное состояние зубов, и только потом корректируют их внешний вид.
Пришеечный кариес – это разновидность кариозного поражения зубов, при котором страдает не жевательная поверхность, а та часть, которая находится у шейки, то есть, под краем десны. Опасность заболевания в том, что оно не сразу заметно и тяжело диагностируется даже опытным врачом. Однако при своевременном начале лечения есть все шансы полностью сохранить зуб и обойтись щадящей терапией.
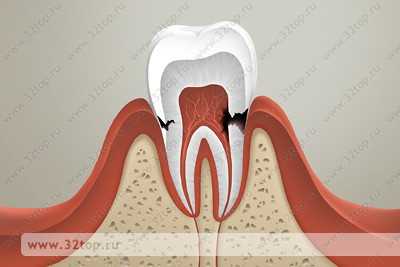
Как развивается пришеечный кариес, причины и симптомы
В отличие от других форм заболевания, шейка зуба страдает не только из-за недобросовестной гигиены. Причиной кариозных поражений также является множество факторов:
- Особенности анатомии – если край десны ярко-выражен и непропорционален высоте зубного ряда, под ним очень быстро будет скапливаться болезнетворный налет. Со временем он начнет прогрессировать и приведет к кариесу.
- Злоупотребление отбеливающими пастами и жесткой щетиной – у любого человека в пришеечной области эмаль тоньше, и если часто пользоваться пастой с сильным абразивным эффектом, это принесет гораздо больше вреда, чем пользы.
- Несбалансированное питание и нехватка витамина B1, особенно в детском возрасте. Нужно есть больше капусты, моркови, спаржи, риса, ячменя и фасоли – в этих продуктах наибольшая доля полезного компонента, укрепляющего эмаль.
- Излишняя любовь к сладкой, кислой, соленой и острой пище – все варианты рано или поздно приведут к деминерализации и появлению «дырок».
- Эндокринные нарушения и гормональные сбои в I и III триместре беременности.

С симптомами гораздо проще – они соответствуют большинству кариозных поражений, и всегда начинаются с несущественных беспокойств, постепенно усиливаясь:
- Появление на внешней стороне эмали желтого, коричневого или черного пятнышка.
- Реакция на раздражители – сначала на кислое и сладкое, потом на холодную и горячую пищу, напитки и прикосновения языком.
- Болезненные ощущения при чистке даже мягкой щеткой – ломота, которая проходит через несколько минут после ополаскивания рта водой.
- Мигрень по ночам и неконтролируемая зубная боль перед моментом засыпания.
- Дискомфорт при пережевывании любых продуктов, независимо от их температуры и вкуса, навязчивое ощущение «застрявшего кусочка» в промежутках.
Развивается болезнь аналогично другим формам кариеса:
- Начальная стадия пятна – боли нет вообще, внешне практически не проявляется, заметна только при специальной диагностике.
- Поверхностная форма – начинается быстрое разрушение верхних слоев эмали, проявляются первые реакции на внешние раздражители, особенно на кислые и соленые продукты.
- Средний кариес – пятно увеличивается до размеров полости неправильной формы, ее хорошо видно невооруженным глазом, чувствуется неприятный запах изо рта, который не проходит даже после тщательной чистки.
- Глубокий кариес – тяжелейшая стадия, при которой воспаление достигает пульпы, боль становится неконтролируемой и невыносимой, открываются обильные гнойные выделения.
Диагностика заболевания
Прежде чем назначить необходимое лечение, опытный врач проводит так называемую дифференциальную диагностику, чтобы исключить болезни с похожими симптомами:
- Пигментированный зубной налет – пятна могут быть разного цвета, напоминая начальную стадию кариеса.
- Флюороз - патологию часто путают с кариозными поражениями, особенно, если стоматолог недостаточно квалифицированный.
- Клиновидный дефект– некариозное разрушение пришеечной области. Часто вызвано гормональными сбоями и неправильным питанием, усугубляется недобросовестной гигиеной полости рта.

Когда перечисленные болезни исключены, но симптомы продолжают беспокоить, назначается полноценное обследование, в которое могут входить:
- Рентген.
- Витальное окрашивание.
- Трансиллюминация – просвечивание проблемных участков специальной лампой.
- Электроодонтодиагностика – реакция зуба на малые токи.
- Пробы горячей и холодной температурой.

Лечение пришеечного кариеса
На ранних стадиях, если болезнь обнаружена вовремя, серьезная терапия не потребуется, стоматологи назначают реминерализацию. Это наиболее эффективный способ купировать поражение, процедура проходит в несколько этапов:
- Санация полости рта, а именно – удаление налета при помощи ультразвука или аппарата AirFlow.
- Антисептическая обработка проблемных зубов, изолирование их от слюны с помощью тампонов или коффердама – стерильной силиконовой накладки.
- Высушивание рабочей поверхности струей теплого воздуха.
- Нанесение реминерализующего геля на 15-20 минут.
- Закрепление состава фторидом натрия в течение 5 минут.
- Остатки препаратов смываются, пациента просят несколько раз прополоскать рот.

В тех случаях, когда кариес прогрессирует, без бормашины уже не обойтись, и тогда терапия ничем не отличается от других видов болезни:
- Проводится местная анестезия – если поражено 1-2 зуба, хватит одного укола ультракаина.
- При необходимости под десенный капюшон закладывается ретракционная нить.
- Бормашиной вычищается полость, ей придается ровная форма.
- Закладывается пломба, если используются фотополимеры – материал закрепляется галогенной лампой.
- Шлифовка и полировка пломбы.
Операция редко длится дольше 1-2 часов, после нее пациент может возвращаться к повседневным делам. Единственное требование одинаково для всех – первые 2-3 часа после сеанса нельзя есть и пить, чтобы дать пломбе закрепиться.
Возможные последствия и осложнения
Игнорировать любые симптомы пришеечного кариеса нельзя, потому что болезнь развивается непредсказуемо, и может привести к ряду опасных последствий:
Главное осложнение для всех перечисленных заболеваний – потеря одного или нескольких зубов. Часто вместе с этим начинается обширное воспаление, приводящее к резким скачкам температуры, общему ухудшению состояния и последующей госпитализации.
Пришеечный кариес у детей
В детском и младенческом возрасте шейка молочных зубов чаще всего страдает от бутылочного кариеса, когда ребенка оставляют засыпать с бутылочкой и смесью, которая и создает неблагоприятную среду для размножения бактерий.

У болезни свои симптомы:
- Первыми поражаются верхние резцы и клыки – область наибольшего контакта с соской.
- Все пятна на эмали в считанные дни становятся коричневыми и черными.
- Малыш капризничает и отказывается от еды.
- Наблюдаются проблемы с пищеварением.
Терапия в данном случае должна быть максимально щадящей, при возможности стоматологи стараются назначить реминерализацию со специальными детскими гелями. Если же купировать кариес не удалось, используются проверенные временем методы:
- Серебрение– покрытие всех проблемных зубок раствором диамина серебра.
- Герметизация фиссур– запечатывание бороздок на жевательной поверхности, чтобы предотвратить дальнейшее распространение инфекций.
Лечение дома и народными средствами
Последствия начальных стадий пришеечного кариеса можно вылечить самостоятельно в домашних условиях, используя один из специализированных препаратов:
- «Bio Repair» – так называемая жидкая эмаль в виде пасты, которую нужно наносить на поверхность зубов 1-2 раза в день, и смывать через 15-20 минут.
- «Stomysence Vernicette» – лак с аналогичными свойствами. Наносится на ночь, либо перед выходом на улицу после утренней гигиены.
- «Mi Paste Plus» – стоматологический крем, обогащенный фтором и кальцием.
- «Tooth Mousse» – аналогичный реминерализующий крем.
Если требуется срочная доврачебная помощь, например, ночью, можно воспользоваться одним из проверенных народных средств:
- Отвар шалфея – 2 столовые ложки на стакан кипятка, дать настояться и остудить до комнатной температуры. Использовать для полосканий не чаще 3-4 раз в день.
- Отвар мелиссы – аналогичное количество травы на 150 мл воды. Настаивается она дольше – до полутора часов, но зато можно пользоваться без ограничений, после каждого приема пищи или перекуса.
- Настойка прополиса – чайная ложка на стакан воды – обладает хорошим обезболивающим эффектом. Следует применять с осторожностью – передозировка вызывает повышенную чувствительность эмали.
- Компресс из камфорного масла – одновременно и обезболит, и выступит в качестве антисептика. Держать не дольше 10 минут, чтобы не вызвать ожог слизистой оболочки.
Перечисленные народные методы лучше обговорить с практикующим врачом – многие травы имеют такие же противопоказания, как и препараты, часто вызывают аллергию и непредсказуемые последствия. После снятия сильной боли таким способом нужно немедленно отправиться в клинику, чтобы пройти официальное обследование.

Профилактика
Лечение пришеечного кариеса может вовсе не понадобиться, если предотвратить само появление болезни. Сделать это можно одним способом – соблюдать профилактические меры:
- Найти «свою» зубную пасту с оптимальным количеством минералов и полезных добавок.
- Чистить зубы минимум два раза в день, полоскать рот после каждого приема пищи, отказаться от зубочисток в пользу нити и ирригатора.
- Сбалансировать ежедневный рацион – есть меньше мучного, отдать предпочтение свежим фруктам и приготовленным на пару овощам.
- Хотя бы раз в день делать массаж десен – чистыми пальцами, легкими круговыми движениями в течение 2-3 минут.
- Отказаться от любых вредных привычек, особенно курения – табачный дым сильнее всего воздействует на эмаль.
- Раз в полгода посещать кабинет стоматолога для профилактических осмотров.
Разумеется, даже соблюдение всех рекомендаций не даст 100% гарантии, что кариес никогда не возникнет, но здоровый образ жизни, правильное питание и забота о зубах существенно уменьшают риски появления большинства заболеваний.
Стоимость лечения
Цена зависит от города, престижа клиники и сложности конкретного случая. В среднем, терапия стоит от 3000 рублей за каждый зуб, без учета диагностики, предварительных процедур и курса препаратов для последующего лечения дома.
Отзывы пациентов
- Умеренная боль после установки пломбы, особенно на передних зубах – типичное явление. Резцы плохо поддаются анестезии и дольше восстанавливаются. Уменьшить дискомфорт помогут стоматологические гели – Камистад или Метрогил.
- Если не вовремя начать лечение, а в проблемном зубе уже поставлена пломба, то она может выпасть из-за дальнейшего разрушения эмали. Как только подтвержден диагноз, нужно в течение нескольких дней приступить к терапии.
- В ряде случаев врач назначает курс поливитаминов. Это необязательное условие выздоровления, но дополнительные минералы в организме никогда не будут лишними.
Причины нарушения цвета зубов
Нарушение цвета зубов может происходить как с поверхности зубов, так и со стороны пульпарной полости. Нарушения цвета зубов условно подразделяют на внешние (расположенные на поверхности зуба) и внутренние (расположенные в толще зуба). Наружные изменения цвета со временем могут преобразоваться во внутренние.
- Широко распространенное поверхностное окрашивание зубов с жизнеспособной пульпой является результатом употребления напитков или пищевых продуктов с высоким содержанием красителей. Табак вызывает желто-коричневое или темное окрашивание, обычно в перешеечной части зубов и, главным образом, на лингвальных поверхностях. При жевании, табак быстро проникает в эмаль и образует еще более темные пятна, а марихуана может давать четкие кольца в пришеечной части зубов рядом с десневым краем. Кофе и чай вызывают образование выраженных и стойких коричневых или черных пятен на эмали зуба.
- Внутреннее окрашивание может быть вызвано приемом лекарственных средств, например, тетрациклина. Зубы наиболее чувствительны к тетрациклиновому окрашиванию в период формирования, т. е. начиная со второго триместра беременности и примерно до 8-летнего возраста. Считается, что молекулы тетрациклина поглощаются дентином в период минерализации зубов. Если окрашенные тетрациклином зубы подвергаются воздействию солнечного света, то постепенно приобретают темно-серый или коричневый оттенок. Поскольку тетрациклин поглощается дентином в период минерализации зачатков, то взрослые люди, зубы которых уже сформировались, могут использовать антибиотики без риска изменения цвета зубов. Однако недавно было выявлено, что полусинтетическое производное тетрациклина, применяемое для лечения угревой сыпи, вызывает окрашивание зубов у подростков. Предполагают, что пигментация зубов происходит благодаря способности миноциклина образовывать хелатные соединения с железом и создавать нерастворимые комплексы.
- В тех областях, где питьевая вода содержит большое количество фтора, дети в период развития эмали и минерализации зубных зачатков могут усваивать избыточное количество фтора, что вызывает нарушение метаболизма амелобластов, приводит к образованию дефектной матрицы и неправильной минерализации – эндемичный флюороз эмали. Существует два типа поражения зубов при флюорозе: изменение цвета и поверхностные дефекты. Пораженные зубы обычно имеют блестящую поверхность и могут быть бумажно-белыми с участками желтой или коричневой (иногда черной) окраски.
- Пломбы и реставрации также нередко вызывают изменение цвета зубов. Деструктуризация реставрационных материалов, соответствующих цвету зуба, таких как акриловые материалы, стеклоиономерные цементы или композиты, со временем придает зубу серый или менее насыщенный цвет. Металлические пломбы и вкладки из амальгамы, сплавов серебра и золота, могут просвечивать через эмаль.
- Изменение цвета зубов могут также вызывать масла, соединения йода, нитраты, материалы для пломбирования корневых каналов, штифты и другие материалы, используемые при реставрации. Степень окрашивания зубов определяется продолжительностью времени, в течение которого эти вещества проникали в дентинные канальцы.
- Окрашивание зубов может происходить и при системных заболеваниях. Хотя существует немало генетических или детских заболеваний, которые изменяют цвет зубов, большинство из них встречается редко.
Примерами таких состояний являются:
- Зелено-голубое или коричневое окрашивание временных зубов, наблюдаемое у детей, перенесших гемолитическую желтуху в младенческом возрасте. Эти пятна являются результатом постнатального окрашивания дентина билирубином и биливердином.
- Характерное коричневое окрашивание зубов, вызванное разрушением большого количества эритроцитов при фетальном эритобластозе как следствии несовместимости резус-факторов материи плода.
- Красно-коричневое окрашивание зубов у лиц, страдающих порфирией — очень редким заболеванием, при котором вырабатывается избыточное количество пигмента.

- Изменения цвета, формы и структуры зубов почти неизбежно происходят при старении. Характер и степень таких изменений зависят от сочетания генетических факторов, образа жизни и различных вредных привычек. Многолетнее курение и употребление кофе оказывают кумулятивный эффект окрашивания. Эти и другие виды пигментного налета становятся еще более заметными из-за неизбежного образования трещин и других изменений поверхности зубов в пределах их кристаллической структуры, в подлежащем дентине и пульпе. Кроме стираемости и травмирования зубов, могут начать разрушаться старые амальгамовые пломбы и другие реставрации. Даже при очень внимательном подходе к этим проблемам зубы с возрастом будут изменять свой цвет вследствие естественной стираемости, а также в результате воздействия среды полости рта. Вначале обычно происходит истончение эмали. При этом щечная поверхность зуба становится более плоской и вследствие утраты прозрачного эмалевого слоя происходит постепенное изменение цвета зуба. Когда эмаль истончается, благодаря естественному механизму защиты в дентине и пульпе начинается процесс образования вторичного дентина. Эта возросшая масса дентина начинает темнеть. Тонкая эмаль в сочетании с потемневшим дентином придает зубам более «старый» вид.
- Пятна белого цвета, симметрично расположенные на одноименных зубах, могут быть симптомом гипоплазии эмали. Одной из особенностей пятен при гипоплазии является то, что они не окрашиваются красителями, и наружный слой эмали остается гладким, блестящим. Меловидные зубы могут быть следствием избыточного отбеливания, длительного применения с этой целью соды. Небольшие меловидные полоски — штрихи, расположенные в под поверхностных слоях эмали характерны для штриховой формы флюороза. Для пятнистой формы флюороза характерно наличие меловидных пятен без полос. Меловидно-крапчатая форма флюороза отличается значительным многообразием. Обычно эмаль зубов имеет матовый оттенок, и на этом фоне видны пигментированные пятна с четкими границами. Иногда на эмали обнаруживается большое количество пятен и точек. Выраженный белесоватый цвет может быть обусловлен плотным зубным налетом, образовавшимся вследствие недостаточной или неправильной индивидуальной гигиены полости рта.
- Депульпированные зубы теряют характерный блеск и приобретают более сероватый оттенок. Подобное, а иногда и более интенсивное изменение цвета, наблюдается в зубах с некрозом пульпы. Серое окрашивание также может быть обусловлено отравлением тяжелыми металлами — ртутью и свинцом.
- Зубы с зеленоватым оттенком появляются при поражении их поверхности специфическими грибками. Зеленое прокрашивание может возникать при соприкосновении зуба с пломбами из медной амальгамы. Желтые зубы могут быть следствием воздействия паров брома и йода, а также постоянного употребления крепкого чая и кофе. Темно-коричневая кайма нередко появляется у курильщиков. Темно-коричневый (вплоть до черного) цвет зубов может появляться при профессиональных контактах с металлами (марганец, железо, никель). Изменение цвета коронки зуба может возникнуть сразу после травмы, особенно, в пришеечной области с небной стороны, где тоньше слой эмали, что является диагностическим признаком травмы. Таким образом, изменение цвета зубов клинически проявляется большим разнообразием оттенков.
Изменение цвета и яркости зубов – сегодня одна из наиболее часто запрашиваемых пациентами у стоматолога процедур. Географически свое развитие все современные технологии отбеливания зубов берут из Соединенных Штатов Америки.
В разные времена и у разных народов было свое представление о красоте. И то, что одна культура воспринимает как прекрасное, другая может считать безобразным. Например, в Японии более 4 тыс. лет назад существовала традиция декоративного окрашивания зубов. Эта процедура считалась косметической, и ее основным результатом было придание эмали зубов темно-коричневого цвета.
Гармония цвета вместе с целостностью симметрией и пропорциональным соотношением, является базовым критерием эстетики в композиции. Поэтому и пациенты считают, что среди факторов, влияющих на привлекательность улыбки, цвет зубов является самым важным. Спрос на косметические услуги резко возрос в последние годы повсеместно.
Следует различать такие понятия как осветление и отбеливание зубов
это возвращение им естественного цвета за счет механического удаления поверхностного пигментного налета. Осветление зубов происходит за счет удаления над - и поддесневых зубных отложений ультразвуком. Снятие зубного налета аппаратом «Аэрфлоу. Полировка зубов щетками со специальными абразивными пастами. Эти манипуляции осветлят зубы до естественного цвета, данного вам природой .
– это уже изменение оттенка зуба за счет выделения атомарного кислорода, который проникает в эмаль и дентин зуба и расщепляет пигмент. Существуют несколько методик отбеливания зубов. Все профессиональные методы отбеливания делятся на клинические (процедуру проводит врач стоматолог в стоматологическом кабинете) и домашнее (пациент самостоятельно использует каппы с отбеливающим гелем дома). Клинические отбеливающие системы бывают со световым и химическим активатором. Традиционно в клинических системах используют перекись водорода – 25 -38%. Такие системы способны отбелить зубы до 15 тонов. Домашние системы содержат более низкий процент перекиси водорода до 10%. Эффективность домашнего отбеливания существенно ниже – от 1 до 8 тонов. Что касается агентов, составляющих основу любой отбеливающей системы, то здесь с 1884 года, когда Harlan первым предложил использовать перекись водорода, по сей день принципиально ничего не изменилось. Преимущество профессионального отбеливания состоит в том, что процедура проводиться и контролируется врачом.
Показания к отбеливанию зубов
- Желание пациента сделать свои зубы более светлыми.
- Легкая и средняя форма флюороз.
- Возрастные изменения цвета зубов (пожелтение).
- Окрашивания в результате вредных привычек.
- Проникающее окрашивание от частого употребления красящих продуктов и напитков.
Противопоказания
- Возраст пациента (несовершеннолетние дети и подростки).
- Беременность и кормление грудью.
- Аллергические реакции на отбеливающие компоненты.
- Прием светочувствительных препаратов, таких как доксициклин, третиноин, ципровлоксацин, гидрохлортиозид т т.д.
- Общие заболевания: онкологические и эндокринные заболевания, бронхиальная астма, гипертоническая болезнь.
- Завышенные ожидания пациента от процедуры отбеливания.
- Наличие кариозных полостей, пломб, реставраций, коронок в зоне отбеливания.
- Широкая пульпарная камера.
- Гиперестезия эмали (повышенная чувствительность зубов).
- Значительная убыль эмали в результате патологической и возрастной.
- Острые и обострившиеся заболевания пародонта.
- Заболевания слизистой оболочки полсти рта.
- Заболевания височно-нижнечелюсного сустава сопровождающиеся ограничением открывания рта.
- Наличие у пациента выраженного рвотного рефлекса.
Возможные осложнения
- Появление гиперестезии (может длиться от нескольких часов до нескольких дней). Для устранения необходимо провести курс ремтерапии до и после процедуры отбеливания. Использование десинситайзеров, специальных ополаскивателей и паст для чувствительных зубов.
- Раздражение слизистой оболочки полости рта (жжение).
- Регрессия цвета. В течение 2 недель после процедуры отбеливания в процессе окисления происходит изменение оптических качеств зуба, придающих ему более непрозрачный вид. Через 2 недели кислород рассеивается, и зуб приобретает реальный светлый оттенок.
- Изменение вкусовых ощущений. Носит временный характер.
Для сохранения полученных результатов пациент должен соблюдать следующие рекомендации
- Ежедневно соблюдать правила индивидуальной гигиены полости рта.
- В первые 48 часов после процедуры отбеливания не употреблять в пищу красящих продуктов, в последующие 2 недели соблюдать прозрачную диету.
- Регулярно посещать стоматолога не реже 1 раза в пол года.
- Повторный курс отбеливания через 1.5- 2 года (при необходимости).
Схема проведения процедуры отбеливания зубов
Зубные пасты с отбеливающим эффектом
Часто пациенты спрашивают: достаточно ли использовать отбеливающую зубную пасту чтоб отбелить зубы?
Основное предназначение отбеливающих зубных паст – поддержание достигнутого профессиональным отбеливанием результата.
Отбеливающие компоненты, вводимые в состав зубных паст:
- Вещества, растворяющие зубной налет (протеолитические энзимы: бромелаин, папаин)
- Вещества с повышенным очищающими свойствами (бикарбонат натрия)
- Вещества подавляющие формирование налета (ксилит, бромелаин, триклозан с кополимером)
- Вещества, подавляющие минерализацию налета (пирофосфаты, цитрат цинка)
Решив использовать зубные пасты с отбеливающим эффектом, необходимо учитывать ряд моментов: На рынке широко распространены зубные пасты на основе полирующих абразивов. Постоянное использование таких паст приводит к истиранию эмали зубов, поэтому такие пасты не рекомендуется применять как регулярные. Можно подобрать различные режимы их использования. Но такие пасты категорически не подходят лицам, имеющим пришеечные дефекты зубов.
Иногда производители зубных паст обещают осветление зубов на несколько тонов. Этот эффект достигается с помощью зубной пасты в составе которой имеется пероксид карбомида, как и системы домашнего отбеливания. При этом концентрация пероксида карбомида должна составлять 8-10процентов. Главной отличительной особенностью такой зубной пасты является ее специфический перекисный вкус. Эти пасты технологически очень трудны в производстве , поэтому предложения на рынке единичны.
Альвеолитом называется воспаление лунки (альвеолы), оставшейся после удаления зуба. Эта патология развивается далеко не всегда, ее развитие зависит от множества факторов. Для заболевания характерны сильная боль в области лунки, образовавшейся после хирургического вмешательства, общая слабость, повышенная температура, головная боль, увеличение подчелюстных лимфоузлов, плохой запах изо рта и другие неприятные проявления.

Альвеолит — это не только мучительное физически, но и опасное заболевание. При отсутствии должного лечения в течение нескольких дней, воспалительный процесс может вылиться в ограниченный остеомиелит, гнойное расплавление кости челюсти, и тогда снова потребуется хирургическое вмешательство.
При своевременной диагностике патологии и грамотной санации лунки, прогноз лечения благоприятный. Главное — вовремя обнаружить симптомы заболевания и начать лечить его.
Классификация
В зависимости от характера заживления лунки, стоматологи выделяют несколько основных форм альвеолита зуба:
- Серозный. Начальная стадия заболевания, как правило, проявляется на 2–3 день после удаления зуба. Для этой формы характерна непрерывная боль, усиливающаяся во время приема пищи. Хотя пациент еще не жалуется на плохое самочувствие, его лимфоузлы не увеличиваются, но он уже чувствует, что болезнь прогрессирует.
- Гнойный. При отсутствии лечения серозной формы альвеолита болезнь переходит в гнойную форму. Чаще всего диагностируется через 6–7 дней после удаления зуба. Болезненные ощущения уже невозможно игнорировать, боль усиливается, отдает в ухо или висок. Исследования зоны поражения также вызывает сильнейшую боль. Для гнойного альвеолита характерны грязно-серый налет внутри лунки, значительный отек вокруг раны, утолщенный альвеолярный отросток и другие проблемы. Общее самочувствие пациента значительно ухудшается. Лимфоузлы увеличиваются, становятся болезненными при пальпации. Зачастую пациент не может даже есть и открывать рот.
- Гипертрофический. На этой стадии симптомы заболевания затухают. Пациент отмечает снижение температуры тела, улучшение самочувствия и снижение боли. Однако на гипертрофической стадии происходит опасное разрастание тканей, которое отчетливо видно при осмотре. При касании выделяется гной из воспаленного участка, а слизистая приобретает синюшный оттенок.
Причины воспаления
Заболевание может развиться только после экстракции зуба. Чаще всего лунка, образовавшаяся после удаления, заживает уже через сутки после операции, и больной чувствует себя лучше. Но если сгусток крови, который прикрывает открытую рану, сдвигается или деформируется, в лунку может проникнуть инфекция, в этом случае развивается альвеолит десны. В результате поверхность ранки затягивается долго, и больной страдает от сложных неприятных ощущений.
Предрасполагающие факторы для развития воспаления:
- Хирургические травмы во время сложного удаления. Чем сложнее была операция, тем более выраженным будет послеоперационное воспаление костной ткани, и тем более вероятен выброс прямых активаторов плазминогена.
- Сложные удаления, связанные с сегментацией зуба, остеотомией, отслаиванием слизисто-надкостничного лоскута. Сложные операции в 10 раз повышают шанс развития альвеолита.
- Удаление зубов мудрости. Более плотная, менее васкуляризированная костная ткань рядом с «восьмерками» склонна к образованию сухих лунок.
- Общие заболевания пациента. Нередко альвеолит возникает на фоне сопутствующих заболеваний. Например, больные сахарным диабетом или иммунокомпрометированные пациенты в большей степени подвержены альвеолиту ввиду нарушения процессов заживления в тканях.
- Прием оральных контрацептивов. Эстроген, содержащийся в этих препаратах, может косвенно усиливать фибринолитический процесс, вызывая распад кровяного сгустка.
- Курение. Прямая связь между курением и альвеолитом неоднократно доказана клинически. Согласно исследованиям, риск воспаления лунки у курильщиков увеличился в 4–5 раз, по сравнению с некурящими. Частота заболевания увеличилась более чем на 20% у пациентов, выкуривающих по 1 пачке в день, и на 40% у пациентов, которые курили непосредственно до операции и после нее.
- Дислокация сгустка. При неаккуратном обращении с лункой и отрицательном давлении (например, из-за питья через соломинку) возможно развитие альвеолита.
- Бактериальные инфекции. Стоматологи сходятся во мнении, что бактериальные инфекции являются главным фактором риска появления сухой лунки.
- Плохая гигиена полости рта. Частота возникновения альвеолита значительно повышается при неудовлетворительной гигиене полости рта.
- Избыточное применение локальных анестетиков. Согласно некоторым исследованиям, чрезмерное применение анестетика с высокой концентрацией вазоконстриктора может спровоцировать ишемию и затруднить заполнение лунки кровью. Подобное состояние также повышает риск появления альвеолита.
На самом деле, альвеолит является довольно редким заболеванием. По статистике, от него страдают примерно 3% пациентов, прошедших операцию по удалению зуба. Чаще лунка не формируется должным образом при удалении резцов и моляров нижнего ряда.
Но особенно распространен альвеолит при удалении нижних зубов мудрости: по данным специалистов, примерно в 20% случаев удаление «восьмерок» с затрудненным прорезыванием осложняется альвеолитом. Кроме того, считается, что риск развития заболевания неразрывно связан с возрастом. Это объясняется тем, что замедляется метаболизм, ослабляется иммунитет, и ухудшаются регенеративные способности организма.
Симптомы альвеолита
Как правило, первые симптомы воспаления пациент оставляет без должного внимания, считая их нормой после операции. После экстракции зуба, как уже было отмечено, в течение суток болезненные ощущения считаются нормой. По мере заживления лунки боль стихает и совсем проходит через несколько дней.
Если у больного развивается воспалительный процесс, то неприятные ощущения не стихают ни через день, ни через два, а через 3–5 дней после операции возникает сильная, пульсирующая боль в лунке, усиливающаяся по мере развития инфекции.
При альвеолите больные могут жаловаться как на нестерпимую, так и умеренную боль. Пульсация и болезненность фокусируются, как правило, только в зоне удаления. Однако в редких случаях боль иррадиирует на половину лица.
Другими характерными симптомами альвеолита считаются:
- резкий подъем температуры тела;
- чувствительность зубов к горячей/холодной пище;
- увеличение подчелюстных лимфоузлов;
- снижение аппетита;
- повышенное слюноотделение.
В редких случаях на фоне заболевания появляется слабость, повышенная утомляемость, а на слизистой оболочке полости рта появляются вторичные инфекционные очаги.
Диагностика
Основным признаком заболевания является появление острой боли, которая не стихает ни через 24 часа, ни через 2–3 дня после удаления зуба. Иногда стоматолог может определить хронический альвеолит при профилактических осмотрах полости рта. В этом случае на месте ретинированного зуба появляется пустая лунка без грануляционных тканей. На дне лунки уже видна кость.
Определить наличие изменения тканей стоматолог сможет в ходе осмотра, также может быть назначена рентгенография и радиовизиография пораженной области.
Лечение альвеолита
При воспалении лунки главное — устранить очаг инфекции, предотвратить развитие воспаления и сохранить зубной ряд. Для того чтобы облегчить состояние пациента, стоматолог использует следующие методы терапии:
- Механическое очищение лунки, вымывание гнойных остатков раствором нитрофурала или перекиси водорода.
- Обезболивание лунки. Болевой синдром купируется с помощью местных аппликаций с анестетиками и анальгетиками. Для этого врач прикладывает примочку на полчаса, а затем удаляет ее, чтобы предотвратить размножение микробов на участке. Стоматолог посоветует больному повторять процедуру несколько раз в день. Прием обезболивающих препаратов внутрь не рекомендуется.
- Прием антибиотиков. При наличии сопутствующих заболеваний альвеолит лечится с помощью антибиотиков.

При грамотном подходе признаки альвеолита стихают через 2–3 дня после начала лечения. Если же терапия не была начата вовремя, остаточные боли могут затягиваться на 2–3 недели.
С разрешения стоматолога возможно дополнительное лечение альвеолита народными средствами:
- Полоскания шалфеем. Для приготовления раствора следует заварить большую ложку сухого шалфея в 250 мл закипевшей воды, настоять смесь в течение часа, укутав емкость полотенцем. После этого жидкость следует отфильтровать и использовать для полосканий.
- Полоскания цветами ромашки. Для приготовления состава следует заварить большую ложку цветов ромашки в стакане воды в течение 15 минут, утеплив емкость полотенцем. Настой следует процедить и полоскать рот до 12 раз в сутки.
- Почки тополя. Для приготовления следует взять полстакана почек, высыпать в стеклянную емкость и залить 500 мл водки. Средство следует настоять в течение 10 суток в темноте и прохладе, затем отфильтровать, смачивать в нем ватные тампоны и прикладывать к воспаленному участку.
- Содовый раствор для полоскания также может стать эффективным дополнением при лечении альвеолита. На стакан теплой воды следует взять большую ложку порошка или смешать соду с водой до получения пастообразной массы, которой затем нужно обрабатывать лунку.
- Листья лопуха. Для приготовления лекарственного отвара из листьев лопуха необходимо залить 20 граммов сырья 2 стаканами воды, а затем томить смесь на медленном огне примерно 40 минут. Полученный раствор следует охладить и процедить, после чего использовать для полоскания.
- Кора осины. Следует 1 столовую ложку измельченной коры осины залить одним стаканом кипятка. Раствор важно настоять в герметичной емкости 3 часа, а затем использовать по 100 мл процеженной теплой жидкости минимум 3 раза в день.
- Настой аниса. Для приготовления настоя следует залить 1 столовую ложку аниса 200 мл кипятка, а затем выдержать в термосе в течение 50 минут. Жидкость следует процедить и использовать для полоскания 3 раза в день.
Профилактика
Лучшей профилактикой патологии после удаления зуба станет внимательное отношение к себе и выполнение всех рекомендации хирурга. Во время заживления лунки откажитесь от вредных привычек, употребления слишком горячих, острых, сладких блюд, по возможности перейдите на пюреобразное питание. А при подозрениях на воспаление как можно скорее обратитесь к стоматологу.
Ни в коем случае нельзя оставлять без внимания первые симптомы альвеолита. На фоне воспаления могут возникнуть более серьезные проблемы:
- Флегмона — острое разлитое гнойное воспаление.
- Абсцесс — гнойное воспаление тканей с их расплавлением.
- Остеомиелит — гнойно-некротический процесс, который может развиваться в кости и костном мозге, а также в окружающих их мягких тканях.
- Периостит — воспаление надкостницы.
- Сепсис — тяжелая системная воспалительная реакция.
- Некроз тканей — местная гибель тканей.
Современные методы лечения альвеолита позволяют быстро купировать симптомы воспаления и избежать сложных последствий заболевания. Чем раньше пациент обратится к врачу, тем меньше вероятность развития осложнений.
Лечение альвеолита в клиниках «СТОМА»
Хирурги клиник «СТОМА» в обязательном порядке осматривают пациентов и дают рекомендации по уходу за образовавшейся после удаления зуба лункой. В случае возникновения проблем после экстракции, пациент всегда может позвонить в клинику и уточнить, действительно ли началось воспаление, и что делать, чтобы снизить болевые ощущения.
В любое время после удаления пациент может обратиться в наши клиники. Лечащий хирург осмотрит его и назначит грамотную терапию.
Не стесняйтесь звонить нам в любое время и консультироваться по поводу своего состояния. Чем раньше мы начнем лечение альвеолита, тем меньше риск развития осложнений.

Кариес лечат с помощью различных методов в зависимости от стадии его развития и степени поражения зуба. На начальном этапе врачи применяют растворы для реминерализации эмали. Процедуры проводят в клинике. Для домашнего использования назначают специальные средства от кариеса: пасты, гели и ополаскиватели. Узнаем, в чем их особенность.
В этой статье
- Что такое кариес и почему он возникает
- Факторы риска кариеса
- Стадии кариеса
- Почему средства от кариеса должен назначить стоматолог
- Какие есть средства от кариеса
- Пасты для зубов от кариеса
- Лучшие зубные пасты от кариеса
- Гели от кариеса
- Ополаскиватели против кариеса
- Препараты от кариеса для внутреннего применения
- Другие меры профилактики кариеса
Способы лечения кариеса определяются стадией заболевания. Следует понимать и природу патологии, чтобы правильно подобрать то или иное средство. Однако сразу стоит отметить, что вылечить кариозное поражение с помощью таблеток и зубных паст невозможно. Лечение осуществляется стоматологом. В случае необходимости он назначит соответствующие препараты, которые можно использовать в домашних условиях.
Что такое кариес и почему он возникает
Кариес — это патологический процесс, разрушающий твердые ткани зуба. Основной причиной его развития является размножение в ротовой полости кариесогенных микроорганизмов из группы Streptococcus mutans. Продукты их жизнедеятельности — кислоты — разъедают зубную эмаль, в результате чего в ней становится меньше минералов, обеспечивающих ее крепкость. Она размягчается и обнажает твердые ткани зуба. Дальнейшее распространение бактерий приводит к разрушению дентина и поражению нервных окончаний.

Кариес — это прогрессирующая патология, которая не проходит самостоятельно. Если ее не лечить, можно потерять зуб или заболеть воспалительными заболеваниями мягких и твердых тканей ротовой полости — пульпитом, периодонтитом и пр.
Пломбировать зубы приходится не всегда. На начальных стадиях есть возможность восстановить эмаль терапевтическими способами. Расскажем о факторах развития кариеса, после чего опишем средства, применяемые для его лечения.
Факторы риска кариеса
Кариесогенные микробы присутствуют в полости рта почти каждого человека. Но опасными они становятся только при наличии благоприятных для них условий. Они еще называются факторами развития кариеса и могут быть местными и общими. В числе первых:
- Зубной камень. Плохая гигиена ротовой полости приводит к образованию на зубах налета. Со временем он затвердевает и превращается в зубной камень. В нем и под ним находится множество бактерий, которые беспрепятственно разрушают эмаль и проникают в твердые ткани зуба.
- Недостаточная выработка слюны. Вместе со слюной изо рта вымываются остатки пищи и микробы. Кроме того, в ней содержатся вещества, нейтрализующие кислоты, которые выделяют бактерии. Если слюнные железы работают плохо, микроорганизмы размножаются быстрее, что повышает риск развития кариеса.
- Анатомические особенности челюсти. Неправильный прикус или рост зубов становится причиной накопления в межзубных пространствах остатков еды. Из-за этого число микробов во рту увеличивается.
- Неправильное питание. Люди, которые едят много сладкого, чаще страдают от кариеса. Связано это с тем, что кариесогенные микробы питаются углеводами.
Также вероятность возникновения кариозного поражения возрастает при сердечно-сосудистых и эндокринных заболеваниях, проблемах с ЖКТ и слабом иммунитете.
Во время лечения важно устранить как можно больше факторов, которые вызывают размножение бактерий. С этим помогают справиться различные средства от кариеса. Опишем стадии развития патологии, на основе которых определяют метод ее устранения.
Стадии кариеса
Выделяют 4 стадии кариеса, каждая из которых имеет свои специфические признаки. В ходе диагностики важно определить степень поражения зуба, чтобы правильно назначить лечение. Начинается кариес со стадии белого (мелового) пятна, которое представляет собой участок деминерализации зубной эмали. Он теряет блеск и внешне немного отличается от остальной части зуба. Однако выявить это может только врач во время осмотра.
Опасность первой стадии в том, что человек не ощущает никаких изменений: зуб у него не болит, десны не кровоточат, дискомфорта при пережевывании пищи не возникает. Собственно, обнаружить кариес на этом этапе обычно удается только при профилактическом осмотре, на который каждый человек должен приходить к стоматологу раз в полгода. В противном случае кариозный процесс продолжает прогрессировать.

На второй стадии белое пятно темнеет, приобретает коричневый или желтый оттенок и становится заметным, если локализуется не на внутренней стороне зубов или между ними. Появляются и первые субъективные признаки заболевания: ощущается дискомфорт после употребления сладкой пищи. Зуб становится более чувствительным, однако этот симптом исчезает, стоит прополоскать рот или почистить зубы. Кариозная полость еще не сформирована, патологический процесс распространяется по эмали, но не затрагивает твердые ткани.
На первых двух стадиях болезнь еще можно вылечить терапевтическими методами, используя средства против кариеса: растворы, пасты и гели. Если же человек игнорирует симптомы, образуется кариозная полость, свидетельствующая о начале третьей стадии. Зуб становится более чувствительным к сладкой и кислой пище, низкой и высокой температуре, зубной пасте и воде. Болевые ощущения стихают после устранения раздражителя.
На третьей стадии формируется лунка, в которой активно размножаются бактерии. Они проникают в дентин, в результате чего начинают разрушаться твердые ткани зуба. На этом этапе не обойтись без препарирования и установки пломбы. Отсутствие лечения приводит к развитию четвертой стадии кариеса, который считается запущенной формой патологии.
Глубокое кариозное поражение охватывает минимум ⅓ зуба. Формируется конусовидная полость коричневого цвета. От пульпы она отделена тонкой перегородкой из твердых тканей. Есть риск развития пульпита — воспаления мягких тканей. В таких случаях зачастую приходится удалять нерв. Высока вероятность утраты зуба. В любой момент он может расколоться на несколько частей или сломаться в области шейки, если кариозный процесс локализуется у десны.
Почему средства от кариеса должен назначить стоматолог
Лекарства от кариеса назначает врач. Лечение начинается с процедур в клинике. Стоматолог наносит на пораженный кариесом зуб больного специальный состав, в котором содержатся различные минералы: фтор, кальций, магний и пр. Может потребоваться несколько процедур. Перед их проведением выполняется ультразвуковая чистка. Необходимо очистить кариозный очаг от бактерий, чтобы они не препятствовали восстановлению эмали.

Только после этого врач назначает средства от кариеса, которые усиливают действие нанесенного на зуб состава. При этом стоит понимать, что они не лечат, а препятствуют дальнейшему распространению патологии. Иными словами, являются средствами профилактики.
Какие есть средства от кариеса
Все средства, которые позиционируются в качестве лекарств от кариозного поражения, можно разделить на две группы:
- Для наружного применения: зубные пасты, гели и ополаскиватели.
- Для внутреннего применения: таблетки и витамины.
Многих интересует, насколько эти средства эффективны и какое лучше выбрать. Рассмотрим каждое из них отдельно.
Пасты для зубов от кариеса
Отдельного класса под названием «зубные пасты от кариеса» не существует. Однако некоторые из них содержат фториды, которые способствуют восстановлению эмали. При покупке пасты обратите внимание на состав. В нем должно быть не менее 1000 ppm фтора. Если он содержится в объеме 1450 ppm, пасту можно считать лечебно-профилактической. В кабинете стоматолога пораженный кариесом зуб обрабатывают смесью с концентрацией фтора 5000 ppm.
Также в составе пасты от кариеса могут присутствовать следующие элементы:
- Кальций: помогает нормализовать баланс минералов.
- Хлоргексидин и другие антисептические средства: показаны пациентам с нерегулярной гигиеной полости рта.
- Абразивные вещества: удаляют налет с эмали. Вместо них в пасте может присутствовать перекись водорода. Однако подобные составы противопоказаны при глубоком кариесе. Более того, их нельзя использовать постоянно. Длительность применения определяет врач.
- Природные компоненты: подходят для чувствительных десен и зубов.
Перечислим конкретные зубные пасты, которые помогают предотвратить распространение кариеса.
Лучшие зубные пасты от кариеса
R.O.C.S. «Активный кальций»

Содержит кальций, фосфор, кремний и магний, которые способствуют насыщению эмали минералами. Они встраиваются в ее структуру и защищают от кариесогенных микробов. Также в состав входит ксилит — антимикробный компонент природного происхождения.
Weleda «С календулой»
Паста, основанная на карбонате кальция, который хорошо удаляет налет с зубов и защищает их от распространения кариозного процесса. Календула, включенная в состав, оказывает противовоспалительное действие и успокаивающий эффект. В пасте нет синтетических компонентов. Ее назначают взрослым и детям.
SPLAT Professional «Отбеливание Плюс»

В состав входят полирующие частицы, которые осветляют эмаль, не травмируя ее и десна. Также в ней содержится вещество Polydon, обеспечивающее расщепление налета в труднодоступных местах ротовой полости. Паста оказывает антибактериальное действие. Она идеально подойдет курильщикам и любителям кофе. Концентрация фторидов в составе составляет 1000 ppm.
Biorepair Plus Total Protection
CURAPROX Perio Plus Support

Паста, используемая до и после операций на зубах, для профилактики заболеваний десен, в ходе лечения пародонтита и после установки брекетов. Ею можно чистить зубы в течение 6 месяцев. После этого нужно заменить ее на другую пасту.
Apadent Perio
Ее назначают при первой стадии кариеса. В состав входит океаническая соль, которая оказывает успокоительное действие. Пасту могут использовать люди с чувствительными деснами. Также в нее входят антибактериальные вещества, уничтожающие кариесогенные бактерии.
PERIOE Pumping Original

Одна из лучших паст для профилактики кариеса, содержащая фторид в концентрации 1400 ppm. Она эффективно удаляет налет, нейтрализует кислоты от микробов и уничтожает бактерии в труднодоступных местах. Pumping Original выпускают во флаконе с дозатором, что обеспечивает меньший расход.
Marvis Orange Blossom Bloom
Паста от кариеса с кальцием и фтором. Она хорошо отбеливает и помогает восстановиться балансу минералов в структуре эмали. В состав включен цитрусовый ароматизатор, который освежает дыхание. Производят Marvis в уникальной упаковке в стиле ретро.
Dentissimo Complete care «Комплексный уход»

Паста на основе экстрактов трав с успокаивающим эффектом, а также кальцием и гидроксиапатитом в составе. Последний компонент повторяет структуру эмали и укрепляет ее.
Mirafluor C Toothpaste with Amine Fluoride
Паста для укрепления эмали и профилактики кариеса. Основной компонент состава — аминофторид — вещество, которое хорошо очищает зубы от налета.
Эти и другие пасты от кариозного поражения зубов можно купить в аптеке или заказать в интернет-магазине. Перед покупкой следует проконсультироваться со стоматологом.
Гели от кариеса
Гель от кариеса — еще одно средство, позволяющее восстановить эмаль и защитить зубы от кариеса. Подобные средства содержат в себе минералы, как и зубные пасты, и другие компоненты, которые способствуют укреплению зубов и уничтожению бактерий. Гели по своему составу похожи на специальные лаки, которые используют стоматологи для реминерализации эмали пациентов с кариозным поражением. Врач наносит лак на зуб, а после этого воздействует на него светом лампы, чтобы жидкость застыла. Преимущество гелей перед лаками в том, что их можно применять самостоятельно в домашних условиях.

Гель нужно наносить после чистки зубов пастой. Для нанесения можно использовать тампон или ватную палочку. Чтобы усилить действие средства, рекомендуется надеть капу. Выбор гелей такой же разнообразный, как и зубных паст. Наиболее популярны следующие товары:
Противопоказаний к гелям нет, но использовать их можно только после обследования у стоматолога.
Ополаскиватели против кариеса
Ополаскиватели и бальзамы для ротовой полости можно использовать постоянно. Главное их назначение — дезинфекция десен и слизистой. Применяются подобные средства после каждого приема пищи. Также их можно использовать совместно с ирригаторами для чистки полости рта.
Выбирая ополаскиватель, ознакомьтесь с составом. Убедитесь, что у Вас нет аллергии на отдельные компоненты жидкости. Некоторые средства содержат кальций, успокаивающие и противовоспалительные вещества. В качестве примера укажем следующие бальзамы и ополаскиватели:
Эмаль зубов у детей только формируется, поэтому она более уязвима не только для кариесогенных бактерий, но и различных очистителей. По этой причине детям лучше подбирать детские средства: Levrana «Черника» или «Альбадент детский». В них нет абразивных веществ и компонентов, которые способны вызвать аллергию и раздражение десен или повредить структуру эмали.
Препараты от кариеса для внутреннего применения

Сегодня можно купить таблетки от кариеса, которые содержат в себе глюконат кальция и другие минералы. Витамины и микроэлементы должны поступать в организм вместе с пищей. Если их не хватает, нужно принимать соответствующие препараты. Их назначает врач. При развитии кариозного процесса необходимы следующие витамины:
- А: повышает стойкость эмали к внешним факторам.
- В1: связывает кальций, укрепляющий зубы.
- В6: ускоряет обменные процессы и регенерацию тканей.
- С: повышает прочность коронок.
- D: упрочняет костную ткань.
- Е: нейтрализует вредные кислоты после сладкой пищи.
Стоит понимать, что вылечить кариес с помощью таблеток не получится. Их используют только в качестве дополнительного средства. Напомним, что патология может возникнуть из-за слабого иммунитета. Если его не укрепить, кариес и другие болезни будут рецидивировать. По этой причине рекомендуется подойти к лечению кариозного поражения комплексно.
Другие меры профилактики кариеса
На время лечения придется полностью отказаться от сладкой пищи. Также необходимо исключить из рациона чрезмерно соленую и кислую еду. Рекомендуется бросить курить, так как табачный дым способствует образованию налета и зубного камня. Для более качественной очистки ротовой полости от остатков пищи и микробов можно использовать ирригаторы, но не как альтернативу зубной щетке. Каждые полгода приходите на осмотр к стоматологу.
Читайте также: