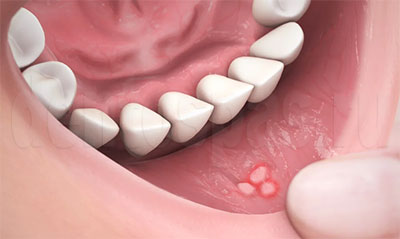
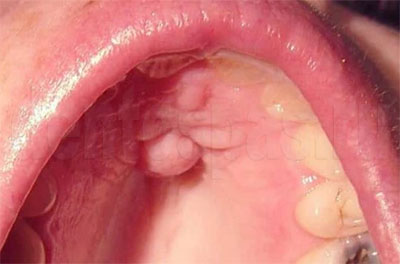
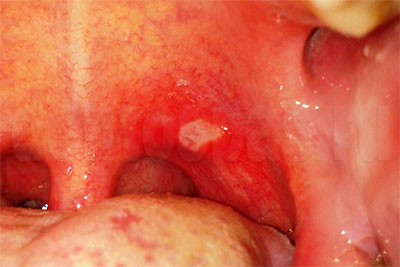
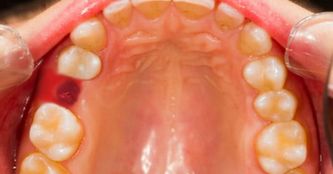
Почему десна серого цвета
Опубликовано: 14.05.2024

- Время чтения статьи: 1 минута
Основные болезни десен у людей
В зависимости от типа и распространенности процесса, можно разделить патологии десен на 3 основные группы. Вид и стадия заболевания классифицируются по симптомам, выраженности течения, рентгенограммам и прочим данным, которые устанавливает врач.
Гингивит. Заметили у себя припухание десны возле зуба, кровоточивость при чистке? Или, может, резко изменился запах изо рта, став неприятным или зловонным? Скорее всего, у вас гингивит – воспаление десны, окружающей зуб. Такое происходит при небрежном отношении к гигиене полости рта и скоплении налета, в котором усиленно размножаются бактерии. Десневые сосочки отекают, краснеют, а при переходе болезни в хроническую форму разрастаются, что выглядит совсем не эстетично. Вы можете удивиться, заявив, что чистите зубы положенные три минуты и используете одну из лучших зубных паст. Но главную роль в полноценной гигиене играет не марка пасты и даже не время чистки, а правильная техника выполнения движений, которую, к сожалению, каждый пациент интерпретирует по-своему.
Пародонтит. Если не предпринять никаких мер по избавлению от гингивита, он плавно перетечет в пародонтит – заболевание, нарушающее целостность зубо-десневого прикрепления. Зуб держится в альвеоле за счет связочного аппарата, который при пародонтите разрушается с оголением шеечной части и расшатыванием зуба. Пациент страдает от гиперчувствительности, затрудняется прием еды. В пространстве между зубом и десной скапливаются пища, налет, камень, со временем там появляется гной. В острой стадии повышается температура, возникает резкая болезненность десен. На рентгенограмме потеря костной ткани определяется как затемнение вдоль корня зуба различной длины и ширины.
Пародонтоз. Заболевание, которое часто путают с пародонтитом. Обе эти патологии поражают опорный аппарат зуба, но при пародонтозе нарушено питание тканей, а причиной убыли тканей является дистрофия, а не воспаление. Десна может выглядеть вполне здоровой, но по мере прогрессирования болезни "оседает" еще больше. Кровоточивости и припухания при этом не бывает. Пародонтоз больше характерен для лиц пожилого возраста вследствие возрастного склерозирования сосудов и ухудшения кровоснабжения пародонта.
Что вызывает болезни десен?
Основные факторы, приводящие к вышеописанным проблемам, это:
Неудовлетворительная гигиена полости рта;
Гормональные изменения (например, отдельно выделен гингивит беременных);
Некоторые системные заболевания (сахарный диабет, СПИД);
Прием лекарственных препаратов;
Возрастные изменения трофики тканей;
Работа на вредном производстве.
Десны очень чувствительны к тому, что происходит в полости рта и организме в целом, поэтому на них отражается как банальная небрежная чистка зубов, так и хронически протекающий инфекционный процесс.
Лечение болезней десен
Диагностика и лечение болезней десен – задача исключительно врача-стоматолога, обладающего всем арсеналом средств и знаний для успешной борьбы с проблемой. У профессионала спектр методик весьма велик: от лекарственной терапии и профессиональной чистки до ювелирных микрохирургических вмешательств на десне.
Что вам могут предложить в клинике?
Проф.чистку зубов (ультразвуковым, лазерным или пескоструйным методом). Главная цель – убрать налет, камень и отложения с зубов.
Аппаратное лечение. Приборы типа "Вектор" позволяют очищать глубокие пародонтальные карманы, полировать корневую часть, улучшать регенерацию тканей.
Лечебные аппликации. Проводятся специальными средствами с антибактериальным эффектом. Применяются в комплексном лечении. Также популярны препараты "Солкосерил", "Холисал", "Мараславин" и т.д.
Физиопроцедуры (массаж, дарсонвализация, вакуум-терапия и др.). Нормализуют кровообращение, улучшают питание тканей, уменьшают кровоточивость.
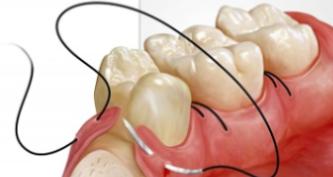
При недостаточном эффекте от консервативного лечения назначается кюретаж, позволяющий провести выскабливание пародонтальных карманов. Неплохой результат приносят хирургические лоскутные операции и шинирование зубов.
Болезни десен требуют особого отношения к состоянию полости рта и организма, поэтому необходимо предпринимать все меры для недопущения прогрессирования имеющейся патологии. Наносите визит к стоматологу несколько раз в год для обследования и помните о системной профилактике, соблюдая здоровый образ жизни в целом.
Рекомендуемые статьи

- Причины воспаления десен
- Виды воспалений
- Основные проявления и симптомы
- Особенности диагностики
- Методы лечения
- Способы профилактики
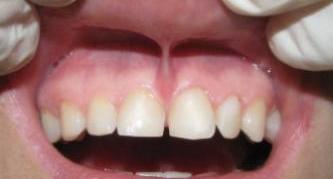
Воспаление десен — общее понятие, которое подразумевает и поверхностные, и глубокие воспалительные процессы. С этой проблемой в той или иной мере сталкивается каждый, и при отсутствии должного внимания к состоянию полости рта воспаление может привести к серьезным последствиям вплоть до потери здоровых зубов. Важно вовремя распознать не только начавшееся воспаление, но и оценить глубину его распространения, получить квалифицированную помощь стоматолога и предупредить осложнения.
Причины воспаления десен
Десна может воспалиться в силу разных причин. Самой распространенной из них является неправильная, нерегулярная гигиена полости рта. Скопление зубного налета и активное размножение патогенной флоры в результате этого приводит к воспалительным реакциям. Отказ от использования ополаскивателей и зубной нити, щетка с неподходящей щетиной — все это приводит к тому, что в межзубных промежутках остаются частицы еды, которые являются питательной средой для микроорганизмов.

Скопление мягкого налета в дальнейшем приводит к формированию твердых зубных отложений — зубного камня. Он способствует размножению бактерий, а острые края образований травмируют мягкие ткани, провоцируя реактивное воспаление.
Усугубить ситуацию могут и другие факторы:
- общее ослабление защитных сил организма: при системных заболеваниях, перенесенных операциях и инфекциях;
- снижение местных защитных сил в результате травмы: повреждение может быть связано с применением щетки с жесткой щетиной, наличием ортопедических и ортодонтических конструкций, острых краев пломб и коронок зубов;
- ослабление тканей в результате химического или термического ожога;
- нехватка витаминов D и группы В, а также других микронутриентов: это может быть связано как со скудным рационом, так и с нарушениями процесса усвоения витаминов и микроэлементов из пищи при болезнях желудочно-кишечного тракта;
- эндокринные патологии: сахарный диабет, нарушения функции щитовидной железы;
- вредные привычки: курение, употребление алкоголя;
- прием некоторых препаратов: оральных контрацептивов, средств для нормализации артериального давления, антидепрессантов, антибиотиков и пр.
Если воспалились десны, важно выяснить причины состояния. Обращаясь к стоматологу, расскажите ему об известных вам заболеваниях, перенесенных вмешательствах и полученных травмах. Устранение причины поможет предупредить рецидив заболевания в будущем.
Виды воспалений
Выделяют два вида воспалительных процессов в области десен — гингивит и пародонтит. Гингивит — поверхностное воспаление десен, при котором в патологический процесс не вовлекается зубодесневое соединение. Обычно речь идет о воспалении сосочков десен между зубами, при этом заболевание не опасно для самих зубов: оно не провоцирует их подвижность. Гингивит классифицируется следующим образом:
- десквамативный: характеризуется выраженной краснотой и заметным слущиванием верхнего слоя тканей воспаленной десны;
- гипертрофический: для этого вида характерно увеличение размеров зубодесневых сосочков, их цвет может варьироваться от красного до синюшного. Степень тяжести определяется объемами разрастания десны — она может закрывать более половины высоты коронок зубов. Часто встречается у подростков, беременных женщин;
- атрофический: в отличие от гипертрофического, этот вид гингивита характеризуется уменьшением объема тканей десны;
- язвенный: этот воспалительный процесс отличает наличие сильного зуда и появление язв на деснах;
- острый некротизирующий: записан в МКБ отдельно. Причиной такого воспаления выступает бактериальная инфекция. Заболевание сопровождается отмиранием тканей межзубных сосочков;
- острый катаральный: это один из самых распространенных видов гингивита, для которого характерны краснота, отечность и кровоточивость десен.
Отсутствие своевременной помощи может повлечь переход острого воспаления в хроническую форму, а также привести к развитию пародонтита. Пародонтит отличается от гингивита тем, что в воспалительный процесс вовлекаются глубоко расположенные ткани, связывающие корни зубов и костную структуру. При этом десна может отслаиваться от зуба, формируя зубодесневой карман, где скапливаются остатки пищи и мягкий налет, что усугубляет ситуацию. Осложнениями пародонтита являются гнойные процессы и подвижность зубов с высоким риском их выпадения.
И гингивит, и пародонтит могут быть локальными и генерализованными. В первом случае воспаление ограничивается определенным участком, во втором — охватывает все зубы челюсти. Местное ограниченное воспаление чаще всего связано с травмой, общее — с действием других неблагоприятных факторов.
Основные проявления и симптомы
Распознать воспаление десны несложно. Могут появляться следующие симптомы:
- краснота, отечность десен;
- повышенная чувствительность мягких тканей;
- кровоточивость, связанная с ослаблением мелких кровеносных сосудов;
- характерная рыхлая поверхность десен;
- неприятный запах изо рта.
Есть и специфические проявления: при запущенном пародонтите появляются гнойные выделения, может подниматься температура тела. При язвенном гингивите заметны изъязвления на поверхности мягких тканей. Атрофический гингивит может привести к обнажению шеек зубов и появлению повышенной чувствительности к холодной и горячей пище.
Особенности диагностики
Если на десне наблюдается воспаление, необходимо обратиться к стоматологу. Лечением заболеваний пародонта занимается пародонтолог, однако диагностировать многие воспалительные заболевания десен и оказать первую помощь может стоматолог-терапевт. Диагностика включает в себя несколько основных методов:
- Визуальный осмотр. Врач оценит внешнее состояние десен, а также может обнаружить причины воспаления: кариозные полости, трещины и сколы эмали, неправильно установленные конструкции.
- Опрос: специалист соберет анамнез, задаст вопросы об образе жизни, перенесенных заболеваниях, общем состоянии здоровья.
- Инструментальные исследования. При наличии пародонтальных карманов обязательно измеряется их глубина, для этого применяется зондирование. С помощью пинцета врач определит подвижность зубов.
- Рентгенография, ортопантомография. Эти методы применяются для определения степени тяжести пародонтита, глубины патологического процесса. Врач также может убедиться в отсутствии или наличии осложнений гнойных процессов, например периодонтита.
Иногда целесообразно выполнение бактериологических посевов, чтобы определить, какой возбудитель спровоцировал воспаление. Метод предусматривает выявление чувствительности к антибиотикам.
Методы лечения
Схема лечения десен разрабатывается индивидуально, в зависимости от выявленного заболевания, общего самочувствия и степени выраженности патологии. Есть несколько методов терапии, которые можно условно разделить на местные и системные способы воздействия.
Полоскание рта
Стоматологи приветствуют полоскание полости рта как способ профилактики заболеваний, но средства, используемые в лечебных целях, отличаются по составу и действию. Полоскание позволяет решить ряд задач: удалить остатки пищи и мягкий зубной налет, уменьшить выраженность неприятных симптомов, помешать болезнетворным организмам размножаться. Лучше использовать аптечные средства, чем готовить растворы самостоятельно. Врач может назначить один из следующих растворов:
- на основе хлоргексидина;
- на основе растительных противомикробных компонентов;
- препараты с добавлением этилового спирта: используются с осторожностью, только в разбавленном виде.
Самостоятельное приготовление растворов сопряжено с определенными сложностями: труднее рассчитать дозировку и обеспечить нужную концентрацию веществ, хранить готовое средство не рекомендуется — каждый раз придется готовить свежую порцию. С учетом частоты полосканий до 4−6 раз в сутки, выполнять последнюю рекомендацию будет непросто. Однако иногда воспользоваться отварами трав можно: применяются ромашка, календула, шалфей, кора дуба. Важно помнить, что на растительные компоненты возможны аллергические реакции, а кора дуба при длительном применении может вызывать изменения оттенка эмали зубов. Также нужно согласовать применение выбранного средства с врачом.
Местные средства: мази, гели
Если полоскание предусматривает краткосрочное воздействие на ткани, то нанесение мазей и гелей позволяет добиться более продолжительного воздействия. Большинство аптечных средств не обладают выраженным системным действием. Такие лекарства от воспаления десен бывают нескольких видов:
- противовоспалительные: в их состав входят антибактериальные препараты, антисептики, такие как метронидазол, хлоргексидин и пр. Они призваны остановить размножение болезнетворных бактерий и уничтожить их;
- заживляющие и ускоряющие регенерацию: основываются на регенерантах и репарантах в составе, стимулируют процесс восстановления нормальной структуры тканей;
- противогрибковые: это специфические средства, используемые в стоматологической практике реже. Они применяются в случае диагностирования грибковой или сочетанной инфекции, с которой связано воспаление десен;
- обезболивающие: некоторые мази содержат лидокаин или другие местные анестетики, которые позволяют эффективно справиться не только с болью, но и с зудом, а также повышенной чувствительностью.
Большинство средств являются комбинированными: сочетают в себе сразу несколько компонентов, что позволяет упростить и ускорить процесс лечения.
Зубные пасты
Зубные пасты не являются самостоятельным способом лечения воспалительных заболеваний десен. Однако во многих случаях целесообразно использовать их дополнительно к основному курсу терапии. В состав паст могут входить следующие компоненты:
- экстракты трав с противовоспалительным и иммуномодулирующим эффектом: экстракты ромашки, шалфея, прополиса, эхинацеи и пр.;
- минеральные соли;
- противокариозные компоненты;
- гексэтидин — антисептик.
Абразивные частицы в таких пастах отсутствуют или имеют крайне малые размеры. Это позволяет мягко очищать зубы без травмирования поверхности эмали и мягких тканей. Использовать противовоспалительные зубные пасты на постоянной основе не рекомендуется, их можно применять до 4−6 недель.
Препараты системного действия
Чем именно медикаментозно лечить воспаление десен, порекомендует врач. В некоторых случаях местного воздействия недостаточно, и специалист может назначить лекарственные средства для приема внутрь. Основные группы препаратов:
- Антибактериальные препараты. Используются при генерализованных формах воспаления, обычно при пародонтите. Антибиотики широкого спектра действия применяют при неуточненной инфекции, узкого — при выполнении определенных бактериологических исследований и наличии точной информации о возбудителе патологии.
- Противогрибковые средства. Применяются в случае грибковой инфекции полости рта.
- Иммуномодуляторы. Врач может порекомендовать их как самостоятельное средство или в составе комплексной терапии.
- Антигистаминные лекарства. Позволяют снять отек, купировать аллергические реакции, предупредить возникновение нежелательных реакций на другие лекарственные средства.
В качестве дополнения к основному курсу лечения может быть назначен прием витаминно-минеральных комплексов.
Лечебно-профилактические мероприятия в клинике
Если десна воспалилась после лечения зуба, установки коронки или другой конструкции, можно обратиться к своему лечащему врачу. Во многих случаях коррекция пломбы или коронки, шлифовка и полировка позволяют устранить причину воспалительной реакции. В случаях, когда воспаление возникает не сразу после стоматологических процедур или реакция генерализованная, необходимо посетить пародонтолога. Что может порекомендовать врач? Возможные варианты:
- Профессиональная гигиена полости рта. Чистку зубов у гигиениста дважды в год необходимо проходить даже здоровым людям. При остром воспалении процедуру придется отложить, но после того как болезненные симптомы утихнут, важно избавиться от зубного налета и камня. Сегодня широко применяется ультразвуковая чистка для устранения твердых зубных отложений, а также метод Air Flow для ликвидации мягкого налета.
- Физиотерапия. Есть несколько видов физиопроцедур, помогающих закрепить результаты основного курса лечения:
- дарсонвализация: ее используют при отсутствии гнойных процессов. Воздействие на ткани токами высокой частоты позволяет улучшить кровоснабжение и скорее справиться с недугом;
- электрофорез: метод сочетает в себе воздействие тока и применение лекарственных препаратов. Могут быть использованы растворы витаминов для укрепления сосудистой стенки, улучшения кровотока;
- массаж: воздействие на ткани выполняется путем применения вакуумного аппарата. Это необходимо для улучшения кровотока и оттока лимфы, устранения отечности.
Обычно курс физиотерапии состоит не менее чем из 5 сеансов.
Способы профилактики
Чтобы свести к минимуму риск воспаления десен, важно пользоваться подходящей зубной пастой и щеткой, а также не отказываться от применения зубной нити. Дважды в год рекомендовано проходить профессиональную гигиену. Ее можно сочетать с плановыми осмотрами у врача-стоматолога. При выявлении заболеваний зубов необходимо как можно скорее приступить к их лечению.
Если недуг уже проявил себя, важно правильно подбирать средства от воспаления десен. Многие пациенты прибегают к народным методам лечения: полосканиям солевыми и содовыми растворами или отварами лекарственных трав. Но важно помнить, что некоторые способы не только малоэффективны, но и таят в себе опасность. Так, при воспалительных процессах любого типа следует избегать прогревающих процедур, использования настоек на спирту, средств, которые могут вызвать ожог слизистых.
Назначать препараты может только врач. Мы не рекомендуем заниматься самолечением — обращение к квалифицированному стоматологу поможет быстрее и эффективнее справиться с недугом и предупредить осложнения. Точная диагностика и комплексный подход — важнейшие условия быстрого выздоровления. Записаться на прием к врачу в клинику «СТОМА» вы можете по телефону или через специальную форму на сайте.
- Проведение процедуры
- Состояние десны
- День после процедуры
- Через три дня
- С четвертого по восьмой день
- Через 2–3 месяца и далее
- Процесс заживления десны
- Возможные осложнения
- Рекомендации после удаления зуба
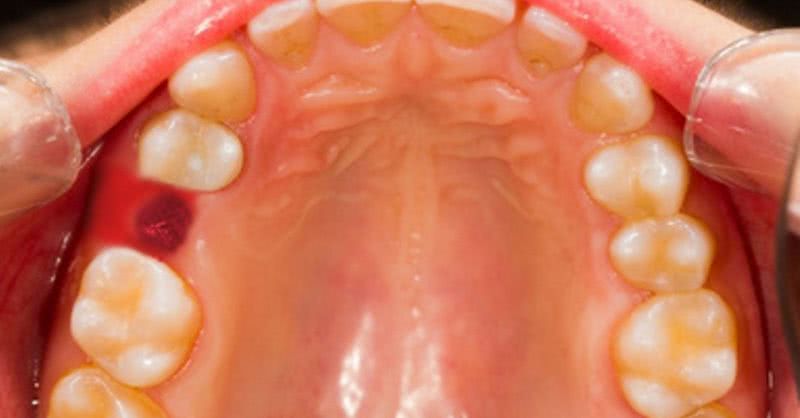
Удаление зуба является травмирующей процедурой для десны, поскольку в том месте, где была произведена операция, остается открытая рана. Тщательное соблюдение рекомендаций стоматолога поможет ускорить процесс заживления и пережить его максимально комфортно.
Проведение процедуры
Процедура удаления зуба проводится с применением эффективных, современных обезболивающих препаратов, поэтому болезненных ощущений во время самой операции, как правило, не возникает.
Операция начинается сразу после того, как подействует анестезия. Чтобы ослабить поддерживающую зуб связку, используется скальпель.
Если процедура была травматичной, или края раны слишком сильно расширены, хирург-стоматолог может использовать наложение саморассасывающихся швов. Но чаще всего рана просто закрывается марлевым тампоном со специальным кровоостанавливающим средством. Чтобы прекратить кровотечение, нужно несильно, но плотно прижимать тампон к ранке сомкнутыми челюстями. По истечении 20 минут марлю можно выплюнуть.
Состояние десны
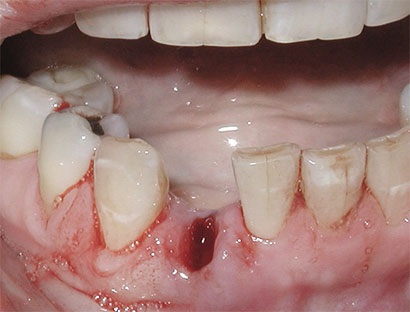
Боль в десне может возникнуть после окончания действия анестезирующего препарата, то есть спустя 3-4 часа. После процедуры часто беспокоят пациента возвращение болезненных ощущений, выделение сукровицы (на протяжении 4–6 часов . После операции рана выглядит довольно устрашающе, особенно, если производилось удаление зуба мудрости.
При отсутствии патологии процесс заживления происходит в несколько этапов.
День после процедуры
На начальном этапе лунка, оставшаяся на месте вырванного зуба, заполнена алым сгустком крови. Удалять его не рекомендуется, так как он выполняет несколько функций:
- защищает рану от инфекций;
- устраняет кровотечение из сосудов;
- способствует формированию новой ткани, которая будет заполнять пустое место.
Чтобы избежать разрушения кровяного сгустка рекомендуется отказаться от чистки зубов в день проведения операции. Курение сопровождается вдыханием дыма, вследствие которого создается отрицательное давление в ротовой полости. Это может способствовать вытягиванию сгустка из лунки. Не рекомендуется сморкаться, сплевывать. Полоскание рта также следует исключить, можно просто набирать в рот раствор и держать некоторое время без полощущих движений. Аккуратное полоскание может быть показано только при наличии воспалительных и гнойных процессов.
Через три дня
Кровяной сгусток начинает видоизменяться, уплотняться. На нем возникают серые и белые полоски фибрина, после чего начинается формирование новой ткани десны. Болезненные ощущения все еще могут иметь место. Но они гораздо слабее, имеют тянущий характер. Пациента может беспокоить неприятный запах изо рта. Это считается нормальным явлением и объясняется образованием кровяного тромба. Вынужденное отсутствие чистки зубов также приводит к образованию бактерий и появлению неприятного запаха.
Для полоскания ротовой полости обязательно нужно применять специальные растворы, которые порекомендует врач. Появление боли от прикосновения к десне, усиление болевых ощущений во время приема пищи служит сигналом о необходимости повторного посещения кабинета стоматолога. Если ткани краев лунки приобрели красный оттенок, также стоит незамедлительно проконсультироваться со специалистом.
С четвертого по восьмой день
Десна больше не болит, выделения крови отсутствуют, отечность проходит. В средней части лунки наблюдается желтовато-серая масса, окруженная розовыми участками новой ткани десны. На этом этапе можно полоскать рот, как обычно. Спустя неделю десна выглядит уже почти полностью розовой. Начинается процесс формирования костной ткани на месте удаленного зуба. Выделения из лунки, температура, болезненные ощущения – отсутствуют полностью.
Через 2–3 месяца и далее
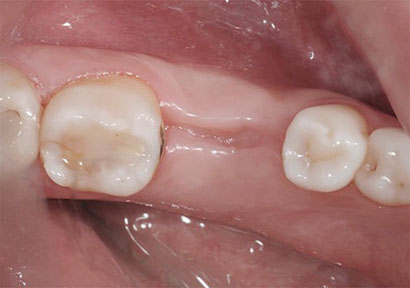
Десна постепенно затвердевает, оставшееся от зуба пространство заполняется созревающей костной тканью. К началу 4-го месяца десна костная ткань заканчивает свое формирование. Десну можно назвать полностью зажившей.
Если заживление раны происходило с нагноением, то затягивание раны может продлится до полугода.
Процесс заживления десны
Скорость заживления десны зависит от нескольких факторов:
- индивидуальные особенности иммунитета пациента;
- успешность проведенной операции;
- место расположения удаленного зуба.
Если зуб находится в труднодоступном месте, имеет кривые корни или его коронка была значительно разрушена, то процедура удаления усложняется. Во время манипуляций зуб может начать крошиться, оставляя осколки в десне. В таком случае требуется разрезание ткани десны, отслоение ее от кости, удаление зуба по частям, использование бормашины. Эти травмирующие процедуры продлевают срок заживления десны после операции.
Небольшое отекание десны считается нормальным. Может немного подняться температура (вследствие реакции иммунитета). Обычно отек спадает в течение трех дней.
Заметное опухание десны наблюдается также и после ее разрезания. Такой отек проходит примерно за одну неделю.
Возможные осложнения
Сигналами для тревоги следует считать увеличение щеки, дальнейшее распространение отека, стойкое повышение температуры, усиление боли, тошноту, слабость. При нарушении процесса заживления возможно возникновение следующих осложнений:
- Образованиекисты. Она представляет собой фиброзное новообразование, заполненное жидкостью.
- Флюс. Образуется после проникновения инфекции в лунку, а затем в надкостницу. Возникшее воспаление характеризуется сильным отеканием щеки со стороны больной десны. Возникает сильная боль, покраснение десны. Образование флюса требует немедленного обращения к врачу. Поэтому необходимо тщательно оберегать место удаленного зуба от возможного инфицирования.
- Альвеолит. Это осложнение, возникающее при воспалительном процессе лунки в челюстной кости. Инфекция проникает вследствие нарушения целостности защитного кровяного сгустка. Начало заболевания характеризуется воспалением наружных слоев лунки, распространяющимся в глубокие слои кости. Альвеолит сопровождается ноющими болями во время принятия пищи, отеком и покраснением десны. Ощущается гнилостный запах изо рта. Пациент чувствует озноб, головную боль, повышенную температуру. Возникновение заболевания наиболее часто происходит при экстракции коренных зубов, расположенных на нижней челюсти. Необходимо вовремя получить врачебную помощь во избежание распространения инфекции на другие органы. Одним из опасных осложнений заболевания является остеомиелит.
Удаление зубов мудрости является более сложной процедурой, поэтому после операции нередко возникает воспаление десен. В то же время, изменение цвета или отекание десны не должны вызывать беспокойство у пациента. Нередко после операции возникают трудности с открыванием и закрыванием рта. Это является следствием хирургического вмешательства. Чтобы добраться до труднодоступного места, врач просит пациента максимально широко открыть рот. Оказываемое давление на ткани приводит к их отеку. На 3-й день обычно дискомфорт полностью проходит. Появление гнойного содержимого в лунке, повышение температуры, острая боль, обильное кровотечение – все эти признаки требуют немедленного обращения к стоматологу.
Рекомендации после удаления зуба

- нужно отказаться от слишком горячей, острой пищи, раздражающей ткани десны;
- в первые дни нужно старательно избегать повреждения сгустка; необходимо предельно осторожно соблюдать гигиену ротовой полости;
- около 3-х часов после процедуры экстракции зуба нужно воздержаться от еды;
- в последующие три дня нужно питаться только мягкой пищей, без употребления сладкого, алкоголя, горячих напитков;
- в первый день после процедуры рекомендуется спать на высокой подушке;
- в течение недели рекомендуется исключить посещение сауны, солярия, загорания на пляже, снизить физические нагрузки;
- в первый день запрещается проводить чистку зубов во избежание повреждения кровяного сгустка;
- запрещается пытаться ковырять сгусток пальцем, зубочисткой или языком;
- на область операции нужно накладывать 20-минутный холодный компресс, через каждые 2 часа;
- рекомендуется использовать ротовые ванночки, а затем полоскания антисептическими средствами.
Послеоперационный период требует внимательного отношения к состоянию здоровья пациента. Возникшее вследствие пренебрежения правилами осложнение потребует намного большего времени, средств и усилий для заживления раны.
Содержание:
- Самые распространенные заболевания десен
- Почему возникают болезни десен
- Как проявляются болезни
- Лечение
Переживая за белизну зубов и эстетику улыбки, люди часто забывают о здоровье десен. Между тем, в числе прочих стоматологических заболеваний их патологии составляют весомую конкуренцию кариесу. Более того, преждевременное расшатывание и выпадение резцов и моляров очень часто связано с инфицированием удерживающего их аппарата.
Самые распространенные заболевания десен
Чаще остальных стоматологи диагностируют у взрослых такие патологии:
- Гингивит. Воспалительное поражение слизистых. Приводит к отеку и воспалению, появлению неприятного запаха изо рта, формированию эрозий. Бывает острым и хроническим, катаральным, атрофическим и язвенно-некротическим. При этом диагнозе эмаль и корни не страдают — поражены исключительно десны. Если вовремя не заняться лечением гингивита, он может перерасти в пародонтит.
- Пародонтит. Это поражение пародонта, обуславливающее разрушение связок зуба с костью челюсти. Первые признаки болезни — кровоточивость, болезненность. Возможны осложнения в виде гноетечения, зубодесневых карманов, свищей, периостита.
- Пародонтоз. Встречается у 8% пациентов, обратившихся к стоматологу из-за неудовлетворительного состояния десен. Болезнь поражает опорную часть зуба и нарушает его кровоснабжение. В итоге десны краснеют, опускаются, а корни оголяются. Пораженные единицы становятся сильно подвижными и могут выпадать.
Сегодня замечено, что гингивит чаще встречается у маленьких детей и женщин. Особенно высока вероятность его возникновения в период беременности. Это связано с изменением гормонального фона.

К пародонтиту склонны лица преклонного возраста. У пожилых людей скорость протекания метаболических процессов значительно снижается. В итоге ткани недополучают нужные им вещества, кислород.
При любой инфекции десен нужно получить консультацию опытного стоматолога. Не всегда возможно исправить ситуацию с помощью одних только полосканий. Лечение бывает длительным и сложным.
Почему возникают болезни десен
Как бы банально это не звучало, но чаще всего эти патологии связаны с некачественной гигиеной. Люди чистят зубы быстро, в спешке. Нередко используют при этом щетку неподходящей жесткости, пасту не лучшего состава. В итоге требуемый уровень защиты от патогенных организмов не обеспечивается.

Микроорганизмы, обитающие в полости рта, питаются остатками пищи и размножаются в них. Мягкий налет и твердый камень — результаты их жизнедеятельности. Зубные отложения оказывают давление на десны и способствуют их воспалению. Если не удалить их вовремя, они начинают заходить под десну вдоль зубного корня. Тогда возникают зубодесневые карманы, закрыть которые не так-то просто.
Прочие причины стоматологических нарушений:

- гормональные сбои;
- эндокринные нарушения;
- некачественная установка пломб;
- ожоги;
- травмы;
- плохо зафиксированные стоматологические протезы;
- авитаминоз;
- неправильный прикус;
- сахарный диабет;
- заболевания желудочно-кишечного тракта;
- генетическая предрасположенность.
Иногда к болезни приводит длительное медикаментозное лечение. Существуют препараты, ухудшающие питание тканей, снижающие выделение слюны.
Как проявляются болезни
Обычно ситуация ухудшается постепенно. Сначала человек замечает, что десна время от времени краснеет, припухает. Из нее идет кровь во время чистки зубов. Чуть позже присоединяются:
- дурной запах изо рта;
- боль при пережевывании твердой пищи;
- частая кровоточивость;
- оголение шеек;
- формирование зубодесневых карманов;
- расшатывание зубов.
В запущенных случаях у больного появляется общая слабость, повышается температура тела.
Бывает и так, что заболевание протекает без явных симптомов. Время от времени пациент ощущает, что у него зудят десны. После замечает, что линия десны заметно опустилась.
Лечение
Лечить болезни десен нужно под контролем стоматолога. Хороших результатов позволяют добиться такие методики, как:
- профессиональная гигиена;
- физиолечение;
- прием противовоспалительных средств;
- кюретаж;
- хирургическое лечение.
Остановимся на каждой из них более подробно.
Гигиена ротовой полости
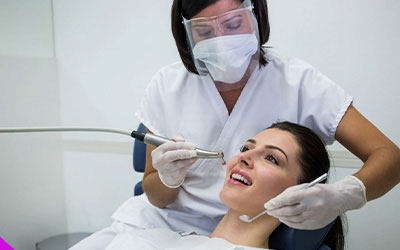
По эффективности эта процедура в разы лучше обычной домашней чистки зубов. Используя ультразвуковой скалер, стоматолог убирает мягкие и твердые отложения. В итоге эмаль становится идеально чистой, десны оздоравливаются, начинают более плотно прилегать к зубам.
Такого лечения достаточно, если заболевание только начало развиваться. В идеале проходить гигиеническую чистку нужно каждый год. Тогда риск пародонтита будет в разы ниже.
Физиолечение
Показано при хронических болезнях десен. При патологиях, протекающих в острой форме, оно не используется. Может выступать в качестве основного или дополнительного метода терапии при пародонтозе. Самые популярные варианты физиолечения:
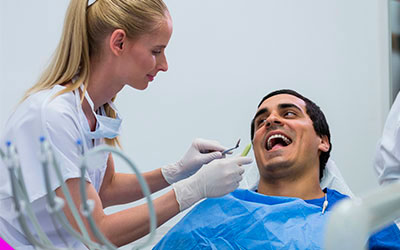
- Электрофорез. В ткани пародонта вводят специальные лекарственные составы с помощью постоянного тока. Методика позволяет доставлять важные компоненты прямо в измененные зоны полости рта, за счет чего лечебный эффект отмечается уже после первого сеанса. Электрофорез отлично борется с запущенным пародонтитом. С его помощью можно убрать отечность, воспаление, зуд, заметно снизить кровоточивость.
- Массаж. Может проводиться пальцами или с помощью специального вакуумного аппарата. Воздействие на ткани усиливает кровоснабжение, разгоняет лимфу, приводит в норму обмен веществ. С помощью одного массажа нельзя купировать все симптомы пародонтита и пародонтоза, но облегчить течение болезни реально.
- Вакуумное лечение. Предусматривает применение особых наносных установок. Они искусственным путем надрывают поверхностные капилляры, в результате чего появляются небольшие гематомы. В ходе рассасывания последних повышается местный иммунитет. Вновь образовавшиеся кровеносные сосуды являются более плотными и эластичными, чем их предшественники. В итоге местный кровоток нормализуется, процесс атрофии становится едва выраженным или исчезает полностью.
- Дарсонваль. Показан при наличии пародонтальных углублений, заполненных гнойным содержимым. Их обрабатывают слабыми токами высокой частоты, благодаря чему снижается чувствительность и улучшается местное кровоснабжение.
Противовоспалительные средства
Обычно антивоспалительные препараты пациенты принимают параллельно с прохождением физиопроцедур после проведения профессиональной гигиены. Такое лечение является комплексным, а потому оказывается наиболее эффективным.
Лекарства можно наносить на воспаленную область в виде гелей, мазей, растворов или принимать внутрь. Важно не использовать их без назначения врача.
Кюретаж

Необходимость в нем возникает, если визуализируются пародонтальные карманы. При их глубине до 5 мм процедуру проводят под местной анестезией. Надрез при этом не производят. Если болезнь сильно запущена, выполняют рассечение воспаленной десны, чтобы получить доступ к измененному корню и качественно очистить его от твердых отложений.
С помощью кюретажа можно значительно уменьшить большие пародонтальные щели и полностью избавиться от маленьких. В последующем для поддержания удовлетворительного состояния десен пациенту достаточно один-два раза в год удалять камень ультразвуковым скалером или лазером.
Хирургическое лечение
Используется только в том случае, если все описанные выше методики оказались неэффективными. Тогда больному дают направление к челюстно-лицевому хирургу, чтобы тот принял решение, как лечить болезнь дальше.

В запущенных случаях может потребоваться операция по замене пораженных участков искусственным имплантом. Еще между костью челюсти и десной могут установить специальную мембрану, которая ускоряет регенерацию и способствует естественному росту кости. Нередко в хирургической практике используются лоскутные операции. Они напоминают кюретаж, но предусматривают более глубокое проникновение.
Важно понимать, что хирургическое лечение — это крайняя мера. Его используют, только если воспаление развивается стремительно, а остановить или хотя бы замедлить его не удается.
Профилактические меры

Чтобы десны оставались здоровыми, нужно соблюдать правила:
- чистить зубы регулярно и делать это правильно;
- сбалансированно питаться;
- своевременно лечить имеющиеся аномалии прикуса;
- проходить профилактические осмотры у стоматолога ежегодно;
- раз в год делать профессиональную гигиену зубов.
Также важно отказаться от курения. Табачный дым сужает кровеносные сосуды, из-за чего кровоснабжение десен ухудшается.
При ряде заболеваний на поверхности слизистой оболочки полости рта появляются дефекты, поражения. Они могут быть первичными (формируются на неизмененной слизистой) или вторичными (образуются на фоне воспаления, травматических и других повреждений). По типу, характеру таких поражений диагностируют основное заболевание.
![Пятна в полости рта]()
Изменение цвета
Такие поражения называют пятнами: оттенок слизистой изменяется на определенном участке, но ее структура сохраняется. Участок не становится уплотненным или рыхлым, не опухает, не кровоточит. Появление пятен не всегда связано с заболеванием, они могут быть пигментными или сформированными посторонними красителями. На патологические изменения указывают:
- красные пятна: слизистая может темнеть, ее цвет становится насыщенным, вплоть до бордового. Изменение цвета происходит из-за расширения кровеносных сосудов, притока крови, что чаще всего связано с воспалением. На участке такого пятна без лечения может быстро появляться болезненность, изменение структуры слизистой;
- бледные, синюшные пятна: оттенок слизистой становится менее выраженным. Указывает на недостаточное кровоснабжение, может быть симптомом нарушения питания десневых тканей при пародонтозе.
Участки измененного цвета без четких контуров (размытые) называют эритемами, их появление указывает на воспаление. Розеолы — небольшие пятна до 1 см диаметром с ограниченными контурами. Образуются при ряде инфекционных заболеваний (тиф, сифилис, скарлатина и другие). При повреждении стенок кровеносных сосудов образуются геморрагии — окрашенные пятна, которые постепенно рассасываются. Возникают при попадании кровяного пигмента в ткани слизистой, цвет определяется его разложением (красный, синюшный, желтоватый, зеленоватый — как при обычной гематоме), обычно связаны с травматическим действием. Еще один вид цветных пятен — телеангиэктазии, которые появляются при расширении сосудов или новообразованиях, не связанных с воспалением.
![Бугорок во рту]()
Изменение рельефа
Возникает при инфекционных заболеваниях, из-за воспаления, травматического действия, по другим причинам. Различают три вида таких поражений:
- узелок: уплотнение без полости внутри, диаметр — 3-4 мм, немного выступает над поверхностью слизистой. Инфильтрат может скапливаться у поверхности, форма — округлая, остроконечная, кеглеобразная. Если состояние тканей ухудшается, узелки сливаются, образуя бляшку. При своевременном лечении возможно обратное развитие, при котором от узелка не остается следов;
- узел. Крупное уплотнение, которое уходит глубоко в подслизистый слой. Диаметр — до нескольких сантиметров. Если узел появляется из-за воспаления, он будет быстро расти. Такие уплотнения также могут появляться из-за отложения кальция, холестерина в тканях, как результат роста злокачественных и доброкачественных опухолей. Требует консультации пародонтолога: без лечения может образовывать язву, глубокий рубец, провоцировать некротизацию тканей;
- бугорок. Уплотнение без полости внутри с образованием инфильтрата в тканях, диаметр до 1 см. Похож на узелок, но ткани в центральной части некротизируются, что провоцирует образование рубцующейся язвы. Могут группироваться, появляются в связи с тяжелыми инфекционными заболеваниями.
Изменение структуры со скоплением жидкости
При таких поражениях структура слизистой ткани меняется так, что внутри образуется полость, заполненная жидкостью.
Пузырьки и пузыри. Образуются в слое эпителия или под ним, заполнены серозным или геморрагическим содержимым, могут группироваться. Полость закрыта тонким слоем эпителия, который может прорываться. Пузырьки могут группироваться, прорываются быстро. Пузыри формируются и существуют дольше. Оба вида поражений провоцируют образование заживающих язв на поверхности слизистых. Они возникают из-за поражения вирусами, травматических повреждений, нарушений в питании тканей.
Гнойники. Могут формироваться из пузырей или на неизмененной слизистой. Полость заполнена гнойным экссудатом (беловатое, желтоватое, зеленоватое содержимое с резким запахом). Могут быть глубокими или поверхностными, часто болезненны. Указывают на воспалительный процесс, появляются после травматических повреждений слизистой, из-за инфекционных, вирусных болезней.
Кисты. Образование с плотными стенками, которые формируют полость. Она заполнена прозрачным содержимым (может становиться гнойным, серозным, кровянистым). Появляются из-за закупорки протоков желез на слизистых или как симптом пародонтологических заболеваний.
![Афты на нёбе]()
Вторичные поражения
Возникают на фоне уже измененной структуры слизистой ткани, указывают на то, что основное заболевание прогрессирует. Чаще других образуются:
- эрозии: поверхностный дефект слизистой, появление которого связано с постоянным травматическим действием, воспалением, нарушением питания тканей, вирусным, инфекционным поражением. Может кровоточить, быть болезненным, быстро увеличиваться в размерах;
- язвы: чаще появляются на эрозированных участках, глубина такого дефекта увеличена. Образование язв может сопровождаться отделением гнойного экссудата, болезненностью. Без лечения могут рубцеваться или увеличиваться в размерах по мере усиления воспаления;
- афты: изъязвления слизистой поверхности губ, щек, образующие небольшие белесые пятна. Болезненны, провоцируют обильное слюноотделение, могут затруднять пережевывание пищи, ухудшать дикцию. Являются симптомом афтозного стоматита, требуют лечения у пародонтолога.
Врачи стоматологии «ДентоСпас» рекомендуют пройти осмотр у пародонтолога при любых изменениях слизистой полости рта: покраснении, отеке, кровоточивости, образовании уплотнений и др. Заболевания пародонта лучше поддаются лечению на начальных этапах, поэтому их своевременная диагностика особенно важна.
Читайте также: