Соотношение корней зубов с верхнечелюстной пазухой
Опубликовано: 22.04.2024
Стертость зубов
В процессе функционирования зубы постепенно изнашиваются, что называют стертостью зубов.Стертость может быть различной и зависит от возраста, пищи, а также индивидуальных особенностей. По стертости зубов можно приблизительно определить возраст человека. Стертость постоянных зубов выражается в баллах: 0 - полное отсутствие стертости; 1 - появление сошлифо-
ванных поверхностей на коронках, сглаженность и округленность вершин бугорков (16-20 лет); 2 - появление участков дентина на режущих краях и бугорках (20-30 лет); 3 - появление больших участков дентина со стиранием всех выступающих частей коронки, эмаль сохраняется лишь в глубине бороздок и ямок (30-50 лет); 4 - полная стертость эмали на окклюзионной поверхности, частичная стертость коронки (50-60 лет); 5 - стертость половины коронки (60-70 лет); 6 - полная стертость коронки до уровня шейки (70 лет и старше).
Молочные зубы также подвергаются стиранию, которое резко выражено к периоду смены зубов. Задержка стирания молочных зубов может сопровождаться нарушением развития челюстей.
Корни зубов верхнего зубного ряда иногда определенным образом связаны с носовой полостью и верхнечелюстной пазухой. Знание деталей этих соотношений очень важно для стоматолога, так как при резекции верхушки корня могут быть вскрыты указанные соседние образования. При очень близком прилежании к перечисленным полостям возможен прорыв гнойников при воспалительных процессах в области верхушек корней.
Корни верхних медиальных резцов могут по-разному располагаться по отношению к дну носовой полости. У людей с брахицефалической формой головы, широким лицом (хамепрозопия) и небольшой высотой альвеолярного отростка корень медиального верхнего резца подходит очень близко к губчатому слою костного нёба и дну носовой полости, отделяясь от нее только тонким слоем кости. У длинноголовых людей с узким лицом (лептопрозопия) и высоким альвеолярным отростком верхушка корня находится в отдалении от носовой полости (до 10 мм).
Корни латеральных верхних резцов обычно небольших размеров и, как правило, не подходят близко к носовой полости. Корни обоих резцов, особенно латерального, со стороны преддверия полости рта покрыты очень тонким слоем кости, образующей зубные альвеолы.
Верхушки корней верхних клыков при плоском нёбе у людей с широким лицом нередко достигают уровня дна носовой полости вблизи носовой вырезки. В редких случаях при широкой носовой полости и низком распространении альвеолярной бухты верхнечелюстной пазухи верхушка верхнего клыка подходит к ее дну (рис. 162).
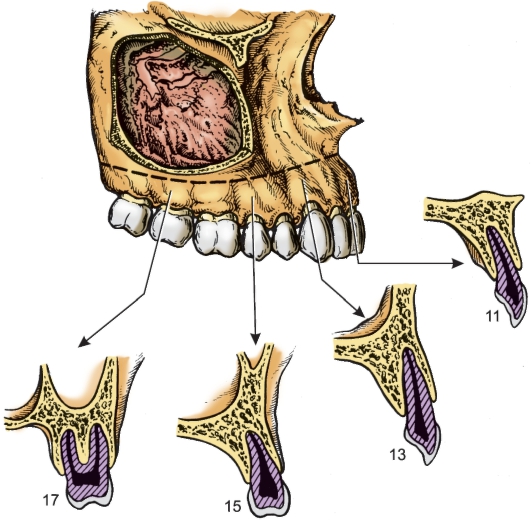
Рис. 162 Отношение корней зубов к дну вернечелюстной пазухи
Корни малых и больших верхних коренных зубов могут иметь тесные топографоанатомические соотношения с верхнечелюстной пазухой. 1-й премоляр только при сильном развитии пазухи может очень близко подходить к ее нижней стенке. 2-й премоляр при значительном развитии альвеолярной бухты верхнечелюстной пазухи нередко отделяется от полости пазухи тонким слоем кости (2-3 мм). Редко при большой пазухе с ее нёбной бухтой дно альвеолы 2-го премоляра может находиться в полости бухты, причем верхушка корня отделена от полости только слизистой оболочкой.
Корни больших коренных зубов могут иметь 3 формы соотношения с верхнечелюстной пазухой: при узком лице и небольшой пазухе корни как премоляров, так и моляров отстоят от дна полости довольно далеко; при большой пазухе корни 1-го и 2-го моляров, а иногда 2-го премоляра и 3-го моляра отделены от верхнечелюстной пазухи слизистой оболочкой и тонкой костной пластинкой; в редких
случаях при особенно глубокой альвеолярной бухте верхнечелюстной пазухи верхушки корней 2-го или 3-го моляра выступают в полость и отделены от нее только слизистой оболочкой, которая их покрывает. Верхушки корней 1-го нижнего премоляра при короткой челюсти очень близко подходят к каналу нижней челюсти, при этом они проецируются ниже челюстно-подъязычной линии. Вплотную к стенке канала нижней челюсти могут подходить 2-й и 3-й нижние моляры (рис. 163).
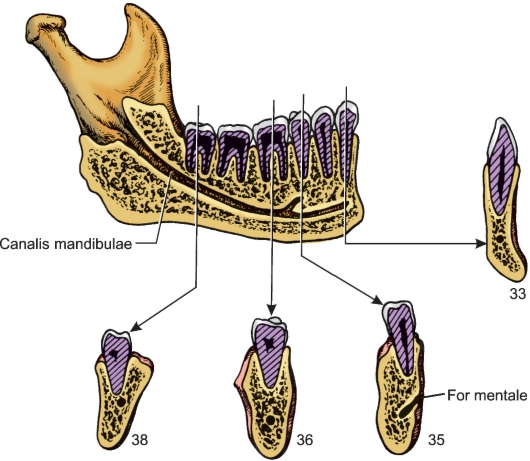
Рис. 163. Отношение постоянных зубов к каналу нижней челюсти
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет

CC BY
Аннотация научной статьи по клинической медицине, автор научной работы — Гайворонский И. В., Смирнова М. А., Гайворонская М. Г.
Рассмотрены особенности строения верхнечелюстной пазухи и альвеолярного отростка верхней челюсти, в частности, форма и степень пневматизации верхнечелюстной пазухи , соотношение ее дна с верхушками боковых зубов верхней челюсти; для альвеолярного отростка: толщина, высота, тип строения костной ткани. Выявленные локальные и индивидуальные особенности имеют важное практическое значение и должны учитываться при проведении операции имплантации зубов на верхней челюсти. Библиогр. 8 назв. Ил. 4.
Похожие темы научных работ по клинической медицине , автор научной работы — Гайворонский И. В., Смирнова М. А., Гайворонская М. Г.
Anatomy correlations of different variants of human maxillary sinus structure and maxilla's dental process
Peculiarities of the human maxillary sinus structure and maxilla's dental process are considered: in particular, variants of forms and degree of pneumatization of maxillary sinus , its correlation with teeth apex for dental process : its thickness, height and the type of bone structure. Local and individual peculiarities of these structures are very important in dental implantation .
Текст научной работы на тему «Анатомические корреляции при различных вариантах строения верхнечелюстной пазухи и альвеолярного отростка верхней челюсти»
И. В. Гайворонский, М. А. Смирнова, М. Г. Гайворонская
АНАТОМИЧЕСКИЕ КОРРЕЛЯЦИИ ПРИ РАЗЛИЧНЫХ ВАРИАНТАХ СТРОЕНИЯ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИ И АЛЬВЕОЛЯРНОГО ОТРОСТКА ВЕРХНЕЙ ЧЕЛЮСТИ
Санкт-Петербургский государственный университет, Медицинский факультет
Важную роль при проведении операции дентальной имплантации играют анатомические особенности челюстей [1]. Безусловно, существует целый ряд проблем, связанных с предоперационным планированием, с расположением имплантата в кости. Особого внимания в данном аспекте заслуживают особенности топографической анатомии челюстей у каждого конкретного индивида, возрастные изменения, динамика атрофии. До настоящего времени недостаточно изучены вопросы планирования внутрикостной имплантации в зависимости от анатомических особенностей верхней челюсти, в частности, в зависимости от формы верхнечелюстной пазухи и от взаимоотношения с ней верхушек корней боковых зубов верхней челюсти.
Нами изучены индивидуальные особенности верхнечелюстной пазухи и альвеолярного отростка в зависимости от степени целостности зубного ряда.
Материалы и методы исследования. Измерения и изучение описательных признаков проводились на 93 черепах, распиленных во фронтальной плоскости. Для измерений использовался штангенциркуль. Иллюстрации получены при помощи фотографирования.
Изучались следующие признаки верхнечелюстной пазухи: форма, степень пневматиза-ции, толщина стенок, соотношение ее дна с дном полости носа, соотношение верхушек боковых зубов с дном верхнечелюстной пазухи; для альвеолярного отростка: толщина, высота, тип строения костной ткани; из краниометрических размеров наибольший интерес для нас представляли: верхняя высота лица, скуловой диаметр. На основании этих двух размеров нами был рассчитан верхнелицевой указатель, позволивший разделить изученные черепа на три группы в зависимости от формы лицевого черепа (лепто-, мезо- и эурипрозопы).
Форма верхнечелюстной пазухи определялась нами исходя из следующей классификации: 1) трехгранная; 2) четырехгранная; 3) щелевидная; 4) неопределенная.
Степень пневматизации верхнечелюстной пазухи оценивалась следующим образом: гиперпневматизированными считались пазухи, если их дно расположено ниже дна полости носа; гипопневматизированными — если их дно находилось выше дна полости носа; у пазух с умеренной степенью пневматизации дно располагалось на одном уровне с дном полости носа.
© И. В. Гайворонский, М. А. Смирнова, М. Г. Гайворонская, 2008
Результаты и их обсуждение. Наиболее часто нами наблюдался трехгранный вариант строения верхнечелюстной пазухи — в 60,1 % случаев; четырехгранная форма встречалась в 27,7 % случаев; щелевидная — в 4,5 %; неопределенная форма — в 7,7 % случаев. В подавляющем большинстве случаев форма верхнечелюстной пазухи справа и слева была одинаковой (в 72,7 %).
По нашим данным, дно верхнечелюстной пазухи располагалось ниже дна полости носа (на 2-14 мм) в 77,3 % случаев (гиперпневматизированные пазухи); на одном уровне — в 9,1 % случаев (пазухи с умеренной степенью пневматизации); выше — в 13,6 % (на 5-12 мм) (гипоп-невматизированные пазухи). Толщина стенок пазух составляла от 0,5 до 2 мм. Симметричными оказались пазухи только в 27,3 % случаев, на препаратах с явной асимметрией правая превышала левую в 25 % случаев, а левая была больше правой по объему в 75 % случаев.
При определении верхнечелюстного указателя и разделении исследуемых черепов на три группы в зависимости от строения лицевого скелета (лепто-, мезо- и эурипрозопы) было выявлено, что доля лептопрозопов в исследуемых черепах составила 9,1 %, мезо-прозопов — 36,4 %, эурипрозопов — 54,5 %. Исследование коррелятивной зависимости между размерами и объемом верхнечелюстных пазух, с одной стороны, и скуловой шириной и верхней высотой лица, с другой, показало, что она частичная и ниже средней, а значит, применение коэффициента корреляции для определения размеров гайморовой пазухи и ее объема практически не может быть использовано.
При исследовании альвеолярного отростка были изучены его следующие параметры: ширина, высота, тип строения костной ткани. Безусловными факторами, определяющими значение этих параметров, явились наличие или отсутствие зубов в боковых отделах верхней челюсти, а также при их отсутствии — степень атрофии костной ткани. По мере постепенной утраты зубов на верхней челюсти происходит постепенное сближение альвеолярного отростка с дном верхнечелюстной пазухи, в итоге между ними может находиться только истонченный участок кости (рис. 1). В некоторых случаях при значительной степени атрофии в дистальном отделе альвеолярного отростка возможно соединение зубной альвеолы с пазухой. Согласно мнению Ьііі [2], это создает неблагоприятные условия для осуществления операции дентальной имплантации и может приводить либо к необходимости предварительного поднятия дна пазухи при помощи биоматериала, либо вообще к отказу от подобной операции.
Следует отметить, что соотношение таких параметров, как высота и ширина альвеолярного отростка верхней челюсти, также варьировало: в 68,2 % случаев наблюдалось превалирование ширины над высотой, в 31,8 % — превалирование высоты над шириной. В первую очередь это было связано со степенью пневматизации и формой верхнечелюстной пазухи. В частности, преобладание высоты над шириной явилось характерным для пазух с умеренной степенью пневматизации и еще чаще для гипопневматизированных пазух, а также для пазух щелевидной и неопределенной формы (рис. 2).
Рис. 1. Значительное снижения высоты альвеолярного отростка за счет его атрофии. Фронтальный распил черепа на уровне первых моляров. Фото с макропрепарата
Рис. 2. Асимметрия форм верхнечелюстной пазухи и альвеолярного отростка верхней челюсти. Слева — верхнечелюстная пазуха гиперпневма-тизирована; справа — гипопневматизирована, альвеолярный отросток истончен. Фронтальный распил черепа на уровне вторых моляров. Фото с макропрепарата
Рис. 3. Гиперпневматизация верхнечелюстных пазух. Резкое истончение стенки верхнечелюстной пазухи. Альвеолярный отросток верхней челюсти представлен тонкой пластинкой компактного вещества и тонкой прослойкой губчатого вещества.
Фронтальный распил черепа на уровне вторых моляров. Фото с макропрепарата
Как отмечали M. Block и J. Kent [3], на планирование методов имплантации значительное влияние оказывают взаимоотношение верхнечелюстной пазухи и остаточной кости. В некоторых случаях они могут считаться нормальными при высоте альвеолярного отростка не менее 8 мм. В проведенном нами исследовании средняя высота альвеолярного отростка составляла 7,5 мм. Только в 54,5 % ее значение превышало 8 мм, в остальных 45,5 % оно варьировало от 2 до 6 мм, что было в первую очередь связано с полным отсутствием зубов на верхней челюсти или гиперпневматизированной формой пазухи. При изучении ширины альвеолярного отростка верхней челюсти было выявлено, что в нашей выборке в среднем она составляла 10,3 мм. По мнению J. Tidwell и соавт. [4], допустимым является значение ширины не менее 5 мм, а в случаях, когда она меньше, необходимо прибегнуть к костной пластике. Значение ширины альвеолярного отростка менее 5 мм наблюдалось нами в 9 % случаев и сочеталось с гипопневматизированной формой пазухи (рис. 3).
Описаны три типа соотношения верхушек корней зубов с дном верхнечелюстной пазухи (согласно классификации А. Л. Шнейдера [5]). При первом (19 % случаев) они располагаются в непосредственной близости, толщина костной пластинки между дном пазухи и альвеолярным отростком составляет менее 1 мм, в некоторых случаях наблюдается проникновение верхушек корней зубов в пазуху; при втором типе (47 %) толщина костной ткани между верхушками корней зубов и дном пазухи достигает 1-13 мм; третий тип (34 %) — комбинированный.
Согласно классификации качества кости по С. Misch [6], специально ориентированной на зубную имплантацию, выделяют следующие варианты ее строения: D1 — толстая компактная кость; D2 — толстая кость с пористым компактным веществом и выраженным губчатым веществом трабекулярного строения; D3 — тонкая кость с пористым компактным веществом и губчатым веществом рыхлой структуры; D4 — полностью трабекулярная кость. В проведенном нами исследовании наиболее часто встречался третий класс — в 45 % случаев; четвертый класс — в 36,5 %; второй класс — в 18,5 %; первый класс в нашей выборке не встречался (рис. 4). Как показывает клинический опыт, наиболее благоприятным
вариантом строения альвеолярного отростка верхней челюсти для проведения операции дентальной имплантации является второй тип (D2) по С. Misch [6], при котором наблюдается оптимальное сочетание толстого кортикального и губчатого вещества; остальные три типа имеют ряд недостатков, таких как: трудности при подготовке ложа для имплантата, слабое кровоснабжение (для первого типа), уменьшение площади контактной зоны имплантата с костью (для третьего и четвертого типов).
Практические рекомендации. В любом случае, желаемых результатов от операции дентальной имплантации можно достичь, только четко зная анатомические особенности операционной зоны, в частности, толщину и высоту альвеолярного отростка верхней челюсти, степень его атрофии, взаимоотношение верхушек корней боковых зубов с дном верхнечелюстной пазухи.
В настоящее время существует широкий арсенал рентгенографических методов исследования, которые обязательно должны проводиться всем пациентам вне зависимости от типа и количества имплантатов, планируемых к постановке. В последние годы для диагностики перед операцией дентальной имплантации наиболее широкое распространение получил метод рентгеновской компьютерной томографии [7], позволяющий оценить толщину, качество кости, расположение и особенности строения верхнечелюстных пазух. Особо следует подчеркнуть необходимость применения этого метода при планировании операции дентальной имплантации у беззубых пациентов, чтобы получить точную информацию о высоте и толщине альвеолярного отростка верхней челюсти, а также определить оптимальные места для постановки имплантатов.
Если какой-либо из вышеперечисленных параметров не соответствует требованиям, возникает необходимость дополнительных оперативных вмешательств, например, проведение пластики альвеолярного отростка, поднятие дна верхнечелюстной пазухи, поднятие дна носовой полости.
В свою очередь, знание качества кости требуется для правильного дозирования нагрузки на кость. Так, C. Misch [8] при имплантации на кости четвертого класса (D4) рекомендует в послеоперационном периоде изменять нагрузку с интервалом 4 недели.
Таким образом, проведенное нами исследование позволило выявить индивидуальные анатомические особенности в строении верхнечелюстных пазух и альвеолярных отростков верхней челюсти, которые имеют важное практическое значение при планировании и проведении операции дентальной имплантации на верхней челюсти.
Рис. 4. Качество костной структуры альвеолярного отростка верхней челюсти по С. МІ8И [6]
А — второй класс; Б — третий класс;
В — четвертый класс.
Gayvoronsky I.V., Smirnova M.A., Gayvoronskya M.G. Anatomy correlations of different variants of human maxillary sinus structure and maxilla’s dental process.
Peculiarities of the human maxillary sinus structure and maxilla’s dental process are considered: in particular, variants of forms and degree of pneumatization of maxillary sinus, its correlation with teeth apex for dental process: its thickness, height and the type of bone structure. Local and individual peculiarities of these structures are very important in dental implantation.
Key words: maxillary sinus, dental process, dental implantation.
1. Сидельников А. И. Планирование операции имплантации с учетом антропометрических параметров лица: Автореф. дис. . канд. мед. наук. М., 1992. 18 с.
2. Lill W., Velicogne W., PlenkH. atal. Der Einfluss von Bohrerdesidn und primarer Passgenauigkeit des implantatbettes auf die Knocherne Einheilung von IMZ-implantaten // Z. Stomatol. 1992. № 289. S. 192.
3. Block M. S., Kent J. N. Sinus augmentation for dental implants, the use of autogenous bone // J. Oral. Maxillofac. Surg. 1997. Vol. 55. P. 1281-1286.
4. Tidwell J., Blijdorp P., Stoelinga P. et al. Composite grafting of the maxillary sinus for placement of endosteal implants. A preliminary report of 48 patients // Ibid. 1992. Vol. 21. P. 204-209.
5. Шнейдер А. Л. О топографо-анатомическом соотношении зубов верхней челюсти к гайморовым и носовым полостям // Стомат. сборник, посвящ. Е. М. Гофунгу. Харьков, 1936. С. 17.
6. Misch C., Judy K. Classification of partially edentulous arches for implant dentistry // Int. J. Oral. Maxillofac. Implantol. 1987. Vol. 4. P. 7-12.
7. Иванов С. Ю., Климов Б. А., Ломакин М. В. и др. Использование рентгеновской компьютерной томографии в планировании стоматологической имплантации // Современные проблемы имплантологии. Саратов, 1998. С. 48-49.
8. Misch C. E. Early crystal bone loss etiology and its effection treatment planning for implants // Post. Graduate Dent. 1995. Vol. 2. P. 3-17.
Стоматология инновационных технологий SMILE-AT-ONCE
Одонтогенный гайморит – это достаточно нетипичное воспаление верхнечелюстной пазухи. Он появляется не в результате ОРВИ или простуды, а из-за заболевания верхних зубов.
Причины одонтогенного гайморита
Главная причина, по которой возникает одонтогенный гайморит – это попадание в гайморову пазуху инфекции из пораженного верхнего зуба. Причин у этого может быть несколько:
Недостаточный уход за ротовой полостью
Если недостаточно хорошо ухаживать за полостью рта и не удалять должное внимание гигиене, то со временем на зубах может развиться кариес. Если в этом случае вовремя не посетить стоматолога, то инфекция может перейти на зубной нерв, а оттуда – на околокорневые ткани и в дальнейшем – на гайморову пазуху, что и приведет к одонтогенному гаймориту.

Некачественная пломба
Если тщательно следить за своей полостью рта и вовремя обращаться к врачу, можно натолкнуться на другой фактор, способный спровоцировать одонтогенный гайморит – неквалифицированная стоматологическая помощь.
Корни верхних зубов располагаются так, что нередко подходят к гайморовой пазухе очень близко. Если один из верхних зубов находится в очень плохом состоянии, то может возникнуть необходимость лечения с чисткой и пломбировкой каналов. Если в этом случае произойдет врачебная ошибка, то пломбировочный материал легко может попасть в гайморову пазуху через зубной канал.
Пломбировочный материал вне зуба организм воспринимает как инородное тело. Соответственно, на его фоне возникнет воспаление в гайморовой пазухе, что и приведет к одонтогенному гаймориту.
Удаление зуба
Иногда с самого рождения корни верхних зубов могут проникать в гайморову пазуху. Само по себе это не опасно – но только до тех пор, пока зуб здоров и остается на своем месте. Если же зуб вдруг понадобится удалить, то после его удаления может образоваться свищ. Через это небольшое патологическое отверстие различные вредоносные бактерии легко могут попасть в гайморову пазуху, спровоцировав воспаление и одонтогенный гайморит.
Бывают случаи, когда зубной корень проникает в гайморову пазуху. Пока зуб здоров и занимает положенное ему место – все в порядке и организм не воспринимает его как инородное тело.
Симптомы одонтогенного гайморита
Одонтогенный гайморит протекает в две стадии. Если симптомы острой стадии пациент игнорировал, то заболевание со временем перейдет в хроническую стадию, с менее выраженными симптомами.
- Тяжесть в носу, его заложенность с одной стороны;
- Несильные боли в подглазничной или щечной области лица. В некоторых случаях может болеть половина лица целиком;
- Гнойные выделения из заложенной половины носа;
- Болезненность второго премоляра или первого или второго моляра при надкусывании;
- Нарушение обоняния;
- Общее плохое самочувствие: температура, головные боли, озноб, проблемы со сном.
Изменений в конфигурации лица пациента не наблюдается, хотя иногда могут немного отекать мягкие ткани щечной или подглазничной области, что приводит к легкой асимметрии. При прощупывании передней стенки пазухи отмечается небольшая болезненность. В ротовой полости можно отметить очаг воспаления на слизистой оболочки перед первым моляром, а надавливание на причинный зуб также вызывает болевые ощущения.
В носовой полости отмечается присутствие гнойного отделяемого, слизистая оболочка на большой половине отечная и гиперемированная. Также при остром процессе наблюдается лимфаденит на соответствующей стороне.
- Периодически возникающие болевые ощущения;
- Чувство распирания и тяжести в щечной или подглазничной области;
- Обильные выделения из половины носа, а также образование в ней корок;
- Бывает, что симптомов не наблюдается вообще.
Общее состояние больного хроническим одонтогенным гайморитом обычно не страдает. Отек тканей щеки не наблюдается, однако надавливание на переднюю стенку гайморовой пазух может вызывать боль. Слизистая в преддверии полости рта воспаленная.
При обследовании полости носа обнаруживаются полипозные разрастания, корки или гнойное отделяемое.
Диагностика одонтогенного гайморита
Диагностировать данное заболевание может только врач. Диагностика одонтогенного гайморита, как правило, происходит в два этапа:
- Определение источника воспаления, то есть больного зуба, и исследование его состояния;
- Непосредственный осмотр гайморовых пазух.
Рентген-диагностика
Рентген при диагностике одонтогенного гайморита может использоваться на обоих этапах. На первом он применяется для панорамного снимка челюсти, прицельного снимка зубов и конусно-лучевой томограммы челюсти.
Рентген-диагностику также применяют для того, чтобы исследовать состояние верхнечелюстной придаточной пазухи. Проекционные снимки могут предоставить врачу только 20% необходимой информации, так что чаще всего диагностику проводят при помощи компьютерной томографии. Этот способ исследования позволяет обнаружить в гайморовой пазухе наличие посторонних объектов.
Компьютерные снимки позволяют получить об объекте исследований достаточно точные сведения, однако зачастую их недостаточно для того, чтобы полностью оценить произошедшие в гайморовой пазухе изменения. Например, при проведении конусно-лучевой томограммы врач может увидеть отличия в плотности тканей, но не всегда может стопроцентно определить, что это за новообразование, так как, например, кисты и полипы часто имеют одинаковую плотность.
Эндоскопия
Данный способ диагностики является самым точным и надежным. Эндоскопия производится при помощи эндоскопа – специального препарата диаметром всего 3-4 миллиметра. Эндоскоп вводится через отверстие после удаления зуба или расширенное соустье. Прибор дает широкий угол обзора и увеличивает изображение, что позволяет досконально обследовать гайморову пазуху и точно диагностировать заболевание.
Лечение одонтогенного гайморита
Одонтогенный гайморит – это достаточно серьезное заболевание, которое не лечится народными методами. Его лечение должно осуществляться строго под контролем врача.
- Первым делом при лечении следует немедленно уничтожить источник инфекции – инородные тела или пломбировочный материал. После этого следует провести санацию ротовой полости и вылечить зуб, который стал причиной гайморита;
- После этого следует удалить из пазухи гной, однако чаще всего это делается прямо вместе с эндоскопической диагностикой. Процедура осуществляется под местным обезболиванием в амбулаторных условиях, и практически сразу после нее пациента уже отпускают домой;
- В некоторых случаях удаление гноя требует общей анестезии. Также общая анестезия может потребоваться для удаления из гайморовой пазухи инородных тел. Обычно в таких сложных случаях больного после процедуры на сутки кладут в стационар;
- После того, как причина болезни устранена, необходимо несколько дней принимать сосудосуживающие средства, которые помогут слизистой оболочке рта и носа вернуться в здоровое, нормальное состояние;
- Также после операции нужно каждый день промывать нос специальными лекарственными растворами. Такое лечение должно длиться столько, сколько скажет врач;
- Если заболевание осложнено гнойными выделениями, или отмечаются осложнения, то может быть показан прием антибиотиков;
- На месяц после лечения одонтогенного гайморита следует ограничить физические нагрузки.
Профилактика одонтогенного гайморита
Одонтогенный гайморит относится к тем заболеваниям, которые достаточно легко предотвратить. Чтобы избежать его возникновения, достаточно:
- Хотя бы раз в полгода посещать стоматолога;
- Вовремя лечить заболевшие зубы;
- Следить за состоянием полости рта и тщательно соблюдать гигиену;
- При любом дискомфорте после стоматологического вмешательства немедленно обращаться к врачу.
Если соблюдать эти меры предосторожности, то воспаление в гайморовой пазухе, скорее всего, никогда не возникнет.
Удаление зубов в практике стоматолога происходит практически каждый день и относится к рутинным операциям. Однако при проведении удаления нередко бывают осложнения, при которых требуется дальнейшая терапия. Одним из таких осложнений признаётся перфорация гайморовой пазухи при удалении зуба.
Особенности строения
Гайморова (верхнечелюстная, основная) пазуха находится внутри кости верхней челюсти. Она от ротовой полости отграничена при помощи альвеолярного отростка. Он образует дно полости. Объём полости верхней челюсти может быть до десяти кубических сантиметров. У неё есть сообщение с носовой полостью. Внутри полость выстлана слизистой тканью.

Строение имеет особенности, которые помогают её легко повредить:
- Иногда толщина пластинки кости между дном полости корнями зубов не превышает один миллиметр.
- Встречается вариант расположения корня второго и первого моляров, когда они проникают в полость и отграничены от неё только слизистой, которая выстилает пазухи.
- Костная пластинка быстро истончается при воспалительных процессах.
- Небольшая толщина трабекул кости верхней челюсти.
Такие особенности строения обусловливают лёгкое повреждение её стенки, даже когда врачом не нарушено никаких правил и не приложено значительной силы.
Что такое перфорация гайморовой пазухи
Образование дефекта гайморовой пазухи – это осложнение при проведении манипуляций на верхней челюсти. Образуется отверстие между полостью рта и основной пазухой. Это может произойти при удалении коренных зубов верхней челюсти (моляров и премоляров) или при протезировании. А также при сложном эндодонтическом лечении корня зуба и удалении кистозных образований. Дефект формируется в месте лунки зуба.
Как происходит перфорация
Механизм возникновения дефекта гайморовой полости при экстракции зуба заключается в том, что происходит перфорация тонкого костного слоя между верхушкой корня и верхнечелюстной пазухой. Слой костной ткани в этом месте может быть толщиной всего один миллиметр. Повредить его очень легко. Перфорации чаще бывают при удалении первого моляра, так как его корни нередко в силу особенностей строения вдаются в полость основной пазухи верхней челюсти.
Причины возникновения перфорации.
Далеко не всегда стоматолог виноват в возникновении этого осложнения. Оно нередко может появиться в силу индивидуальных анатомических особенностей пациента. А также оно может быть обусловлено течением воспалительного процесса в ткани, окружающей корень.
Причины возникновения перфорации могут быть следующими:
- Прободение гайморовой пазухи при удалении зуба возникает чаще всего. Дно её перфорируется при резком удалении зуба с приложением больших усилий.
- У части больных корни верхних зубов внедряются в полость пазухи. При удалении зубов автоматически происходит нарушение целостности костной пластинки. При лечении возможно попадание материала для пломбирования в полость.
- При технически сложном эндодонтическом лечении. При таком виде лечения воспалительный очаг находится глубоко в толще десны или под корнем зуба. Вместо удаления больного зуба, стоматолог пытается его сохранить. В процессе такого вида лечения легко повреждается костная пластинка.
- В процессе установки импланта в кость верхней челюсти с последующим протезированием зуба может быть легко повреждена гайморова полость. Это происходит потому, что имплант похож на шуруп и должен быть ввинчен в кость. При дефектах проведения этой манипуляции или анатомо-топографических особенностях у больного может быть повреждена костная пластинка верхней челюсти (неправильно подобран размер импланта, были дефекты подготовки к имплантированию). Врач не учитывает перед постановкой импланта то, что при удалении зуба толщина костной пластинки быстро уменьшается.
- Прободение может произойти при хроническом воспалении тканей окружающих зуб (периодонтит). При этой патологии костная пластинка расслаивается и становится тонкой. Если в такой ситуации приходится удалять зуб, перфорация возникает практически всегда.
- Проведение манипуляции по удалению ретинированного зуба из гайморовой полости.
- Часто бывает перфорация при проведении процедуры резекции корня зуба. Необходимость в этой манипуляции возникает при экстракции корня с нагноившейся кистой.
Симптомы перфорации пазухи верхней челюсти
Как проявляется перфорирование гайморовой пазухи. Существуют специфические симптомы, когда это происходит.
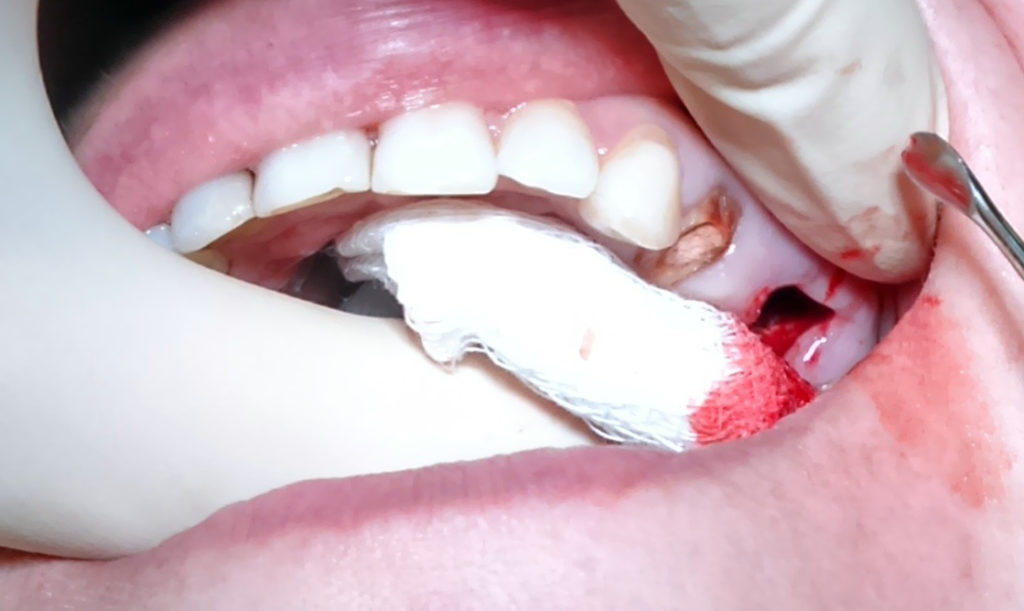
- Кровотечение из лунки зуба с включением пузырьков воздуха. При выдохе через нос численность пузырьков возрастёт.
- При перфорации, кровотечение бывает не только из зубной лунки. Оно может быть из носового хода, который близок к пазухе.
- Больной говорит «в нос» или гнусавит.
- Затем возникает ощущение свободного прохождения воздуха через зубную лунку.
- Больной иногда отмечает распирание и чувство тяжести в области средней трети лица со стороны поражения.
Если прободение не было распознано сразу, и лечение не проводилось, то к предыдущей клинике присоединяются симптомы гайморита.
- Повышается температура тела.
- Усиливается ощущение распирания в проекции гайморовой пазухи.
- Носовое дыхание затруднено.
- Слизистая носа на стороне поражения отёчна.
- Нарастает общая слабость.
- Ломящая боль в носовой области.
- Гнойное отделяемое из носового хода на той стороне, где была манипуляция.
Методы определения перфорации
Выявить эту патологию можно только на основании характерной клиники. Если есть сомнения, выполняется полный спектр диагностических манипуляций, включая инструментальные методы.

Чтобы диагностировать дефект костной пластинки, для последующего его устранения, необходимо при осмотре пациента выполнить манипуляции:
- Тщательно осмотреть зубную лунку, после того как удалили корень зуба.
- Выполнить зондирование её дна.
- Попросить пациента зажать нос и выдохнуть через нос. Воздух выйдет в рот через зубную лунку.
- Если пациент надувает щёки, воздух проходит в носовую полость. Но этот приём может спровоцировать воспаление пазухи, его нельзя часто применять.
Инструментальные методы диагностики включают:
- зондирование зубной и канала перфорации при помощи тонкого зонда;
- компьютерная томография;
- рентгенография, на снимках можно увидеть дефект и инородные тела;
- общий анализ крови.
Лечение перфорации пазухи при удалении зуба
Тактика ведения больного при перфорации зависит в первую очередь от состояния самой пазухи и времени выявления этого дефекта. Лечить этот дефект должен только квалифицированный специалист.
Лечение перфорации основной пазухи верхней челюсти имеет задачи:
- Закрытие дефекта.
- Предупредить процесс воспаления в пазухе.
- Назначить лечение, если есть воспаление.
- Если есть инородные частицы, то они должны быть извлечены.
Если перфорация была сразу же замечена и признаков инфицирования нет, то лечебные мероприятия следующие:
- Сохранение сгустка крови в зубной лунке.
- Провести мероприятия по предупреждению его инфицирования (наложение тампона с раствором йода).
- Наложить швы на десну, при необходимости.
- Лечение проводится, пока не вырастут грануляции и не будет закрыт дефект.
- Тампон из лунки не извлекают.
- Если дефект не закрывается самостоятельно, его закрывают пластиковой пластиной. Её фиксируют к зубам.
- Назначение курса лекарственной терапии, направленного на противодействие воспалению.
Если перфорация осложнена разрывом десны и пенетрацией инородных частиц в мягкие ткани, окружающие лунку зуба, выполняют пластическое закрытие дефекта в этот же день. Или через некоторое время, когда будет уверенность, что ткани будут держать швы. Перед этим удаляют все инородные тела и иссекают участки, подвергшиеся некрозу. Манипуляцию выполняют под рентген контролем, чтобы удостовериться, что там нет инородного тела. Если произошло проникновение в полость инородного тела, то необходимо делать операцию в условиях стационара.
- Вскрытие основной пазухи верхней челюсти.
- Удаление зуба из гайморовой пазухи (его обломков) и иных инородных тел.
- Иссечение некротических участков.
- Закрытие дефекта.
Последствия перфорации гайморовых пазух
Если не замечено наличие дефекта и больной, несмотря на симптомы, не обращается к врачу, это грозит наступлением серьёзных и опасных для здоровья последствий.
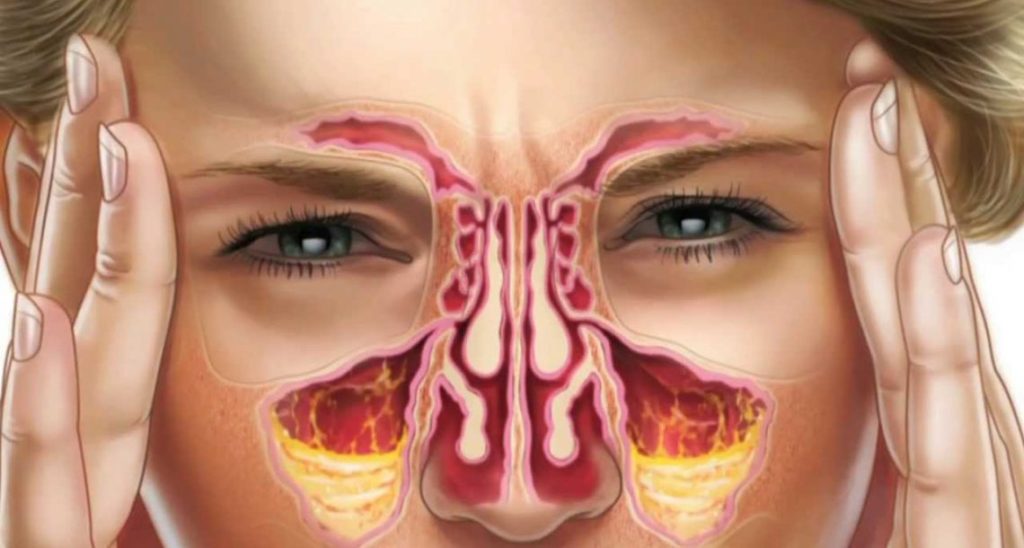
- Выраженная воспалительная реакция.
- Формирование остеомиелита.
- Генерализация инфекции.
- Развитие абсцесса и флегмоны.
- Выпадение здоровых зубов в зоне свища.
- Хронический синусит.
- Менингит.
- Энцефалит.
- Тромбоз кавернозного синуса.
Чтобы избежать формирования осложнений пациент при любом неблагополучии после удаления зуба должен посетить стоматолога.
Застарелая перфорация пазух
При несвоевременном обнаружении и ликвидации дефекта острое воспаление утихнет. В течение месяца у пациента образуется свищ. Он соединяет поверхность десны и полость пазухи. Присоединяются признаки хронического воспалительного процесса. Это будет являться тяжелым осложнением.
У больного есть жалобы:
- Наличие тупых болей в верхней части щеки, постоянного характера. Они иррадиируют в область глаза и височную область.
- Ощущение заложенности носа с одной стороны.
- Отделение гноя из носа и из свищевого отверстия на верхней челюсти.
- Припухлость средней трети лица на стороне поражения.
- Движение воздуха через дефект.
- Трудности при разговоре.
- Попадание жидкости изо рта в нос.
Терапия застарелых процессов сопряжена со значительными трудностями. Больным показано оперативное лечение в стационаре.
- Вскрытие основной пазухи верхней челюсти.
- Извлечение инородных тел.
- Иссечение некротических участков и грануляций.
- Иссечение тканей, формирующих свищ.
- Закрытие дефекта.
После проведённой операции в обязательном порядке назначается лекарственная терапия с применение антибиотиков, противовоспалительных и противоотёчных препаратов курсом две недели.
Преимущества лечения в нашей клинике
Подводя итоги можно понять, что получить дефект перегородки полости верхней челюсти очень легко. Это зависит как от действий стоматолога, так и от индивидуальных анатомических особенностей пациента.
Обращаясь за лечением в нашу клинику в Москве, вы можете быть уверены, что таких осложнений у вас гарантированно не будет. У нас проводят профилактику осложнений.
Для этого у нас назначают обязательный комплекс профилактических мероприятий по их предотвращению:
- Мы проводим полное обследование больных перед проведением всех стоматологических манипуляций.
- Выполняем исчерпывающую оценку анатомо-топографических особенностей пациента.
- Мы соблюдаем все этапы стоматологических манипуляций.
Вы останетесь довольны качеством стоматологических услуг, если обратитесь к нам в клинику. В нашей клинике есть самое современное оборудование на уровне стандартов лучших европейских и американских стоматологических клиник. Мы можем предложить вам полный спектр всех диагностических процедур в одном месте. Наши врачи прошли обучение в ведущих мировых центрах стоматологии и владеют новейшими методиками лечения и протезирования. Мы поможем даже в самых сложных случаях. Мы разрабатываем индивидуальный курс лечения с учетом всех особенностей больного. Мы используем только проверенные методики лечения и материалы самого высокого качества. Наша клиника сделала доступными самые высококачественные стоматологические услуги. С полным спектром наших возможностей по лечению и диагностике вы можете ознакомиться на нашем сайте.
Гайморит при боли в зубах – явление далеко не редкое. Врачи даже выделяют отдельный вид этого заболевания – одонтогенный гайморит, то есть появившийся от воспаления и инфекции преимущественно в корнях зубов. Почему такое происходит? Как с этим бороться? И могут ли, наоборот, заболеть зубы при гайморите?

С точки зрения анатомии и физиологии нет ничего удивительного в том, что инфекция из зуба легко переходит в гайморову пазуху и наоборот. Несмотря на то, что между ними существует анатомический барьер, преодолеть его очень просто. Нарушение его целостности может происходить, как по вине пациента, так и в результате неквалифицированных действий со стороны стоматолога. Тем, не менее, отвечая на вопрос, нужно ли лечить зубы при гайморите, врачи однозначно говорят, что да. Но только у грамотного специалиста под контролем радиовизиографа или рентгена. Лечение зубов лучше проводить вне острой фазы, однако в запущенных случаях может быть показано и срочное хирургическое вмешательство.
Как и почему зуб может оказаться в верхнечелюстной пазухе?
Гайморова пазуха – самая большая по размерам из всех пазух носа. Ее объем у взрослого человека может достигать 10 кубических сантиметров. Пазуха является парной и расположена справа и слева от крыльев носа. Визуально ее проекция приходится на щеку, которая при гайморите немного припухает и краснеет.
Ротовая полость и гайморова пазуха отделены друг от друга слоем кости, который с обеих сторон выстлан слизистой тканью. Однако, что гайморова пазуха, что ротовая полость – обе они не являются герметичными. Именно поэтому появление инфекции с одной стороны тонкой костной перегородки (например, пульпит) быстро влечет за собой воспаление в соседней камере.
Существует несколько факторов, которые значительно увеличивают вероятность распространения инфекции:
- Анатомически корни премоляров и моляров расположены очень близко к пазухе. Толщина костного слоя между ними у некоторых пациентов может составлять всего 1 мм вместо идеальных 10.
- У отдельных счастливчиков корни зубов вообще расположены в самой пазухе, будучи отделенными от ее внутреннего пространства только тонким слоем слизистой оболочки. Что же делать, если у вас корни зуба находятся фактически в гайморовой пазухе? Во-первых, не паниковать! А во-вторых, тщательно следить за их здоровьем и регулярно делать панорамный снимок, который позволяет выявить малейший признак неблагополучия.
- Костная перегородка со временем может истончаться. Это происходит из-за персистирующих воспалительных заболеваний – периодонтита, пульпита и других. Поэтому при подозрении на гайморит так важно своевременное лечение и удаление зубов, в том числе и проблемных зубов мудрости.
- Рыхлая костная ткань в результате системных заболеваний, например, остеопороза.
Какие врачебные ошибки приводят к перфорации?
Наличие описанных выше проблем еще не гарантирует, что зуб самостоятельно попадет в гайморову пазуху. Обычно это происходит при перфорации – пробитии тонкой стенки между ртом и носовым синусом. В подавляющем большинстве случаев это происходит во время стоматологических манипуляций. И если следить за состояние зубов и заниматься профилактикой остеопороза – это ответственность пациента, то механическая перфорация – всегда ответственность врача. Конечно, последнему гораздо тяжелее работать при наличии хоть одного из факторов, описанных выше. Именно поэтому крепкое здоровье (зубов, в том числе) – это результат сотрудничества врача и больного.
Часто пациенты жалуются, что боль при гайморите отдает в зубы. При детальном обследовании же выясняется кардинально противоположная картина. Обнаруживается перфорация дна гайморовой пазухи, которая и вызывает боль. Дело в том, что периодонтит может длительное время не давать о себе знать, а вот гайморит дебютирует стремительно. Поэтому и создается впечатление, что проблема в носу, а не во рту.
Перфорация в большинстве случаев появляется в результате врачебной ошибки, допущенной в процессе лечения или удаления зубов.
Перфорация гайморовой пазухи при удалении зуба
Удаление зуба, если его корень находится в гайморовой пазухе или отделен от нее тонким слоем кости, это всегда сложно. Особенно, когда речь идет о 2-3 молярах с массивными и переплетенными корнями. Поскольку в процессе операции стоматолог-хирург прикладывает физическую силу, то велика вероятность повредить и без того тонкий слой кости.
В этом случае по окончании процедуры рекомендуется сделать снимок. Лечение перфорации гайморовой пазухи сразу после удаления зуба несложное. Врач сможет быстро восстановить герметичность синуса, избежав осложнений. Чтобы исключить вероятность формирования свища в носовую пазуху спустя еще некоторое время, рекомендуется сделать повторный снимок через месяц.
Перфорация при имплантации
Прободение пазухи около зуба во время протезирования – это всегда очень грозное осложнение, способное поставить под сомнение успех всей операции. Чтобы не допустить этого, перед имплантацией проводится дополнительное наращивание кости различными методами.
Перед вживлением импланта врач обязательно делает панорамный снимок. Если корни зуба мудрости или других моляров и премоляров находятся в гайморовой пазухе или в непосредственной близости от нее, то назначается синус-лифтинг, во время которого дно синуса поднимается и укрепляется.
Если же перфорация все-таки произошла, то имплантация откладывается вплоть до полного заживления.
Перфорация во время эндодонтического лечения
Острый гайморит может развиться и после обычного лечения зуба. В процессе обработки каналов легко можно выйти за верхушку металлическим инструментом или пломбировочным материалом. Чтобы исключить вероятность осложнений и своевременно устранить перфорацию после каждого этапа эндодонтического лечения важно делать снимок. Современные радиовизиографы имеют очень низкую лучевую нагрузку, поэтому никак не могут навредить здоровью.
Перфорация во время удаления верхушки корня или корня зуба полностью
С точки зрения перфорации опасность также могут представлять и зубосберегающие операции, например, удаление корня зуба с кистой на нем, которая проросла в гайморову пазуху носа. Такие операции относительно безопасны для 4-5 зуба, в то время, как для 6-7 их проведение уже нецелесообразно. Слишком велик риск перфорации. Стоит уточнить, что речь идет о случаях с патологически тонкой костной перегородкой между носовым синусом и ротовой полостью. Если толщина кости в пределах нормы, то апектомия проводится для любого зуба.
Симптомы перфорации дна гайморовой пазухи

Если дно гайморовой пазухи было пробито в результате лечения, то стоматолог должен обратить внимание на следующие симптомы:
- Появление в ране пузырьков воздуха, количество которых увеличивается на выдохе.
- Изменение тембра голоса в сторону гнусавости.
- Из носа могут появиться выделения с примесями крови.
- Инструмент, которым работал стоматолог, проваливается в перфорацию.
Если же речь идет о застарелой травме, то в этом случае развивается хронический гайморит из-за инфекции, вызванной инородным телом в пазухе. Главным симптомом такого гайморита является боль в пазухах носа и зубах. Кроме того, появляется отек, который может сильно мешать носовому дыханию. Из носа выделяется гнойный кровянистый секрет.
Что делать, если при гайморите болят зубы и трудно дышать? Как можно скорее обратиться к стоматологу. От болящего зуба может очень быстро возникнуть хронический гайморит, заболеть голова и ухудшиться общее самочувствие.
Диагностика разрыва дна гайморовой пазухи
Если у вас болит гайморова пазуха и зубы, то наиболее информативными будут следующие виды диагностики:
- Визуальный осмотр и зондирование лунки, если рана открыта.
- Радиовизиография или панорамный снимок зуба.
- Рентген.
- КТ зубов и пазух.
В случае резкого ухудшения самочувствия показан общий клинический анализ крови для выявления системных инфекций.
Терапия перфорации гайморовой пазухи при лечении или удалении зуба
Если дырка образовалась в пазухе после удаления зуба, то врач по возможности останавливает кровотечение, формируя в лунке сгусток крови. Для этого в рану вводится тампон, пропитанный лекарственными препаратами. Пациенту показан полный покой до тех пор, пока перфорация не затянется.
Если же при удалении зуба открылась гайморова пазуха, но врач ничего не предпринял, то возможно развитие воспаления. В этом случае при обнаружении показана операция по восстановлению целостности при помощи специальных пластин или искусственного костного материала.
Возможные осложнения
Поскольку воспаление гайморовых пазух из-за зубов происходит очень часто, то при перфорации симптоматика значительно усиливается.
- После удаления верхнего зуба развивается гайморит, а затем и остеомиелит верхней челюсти.
- Воспаление распространяется и на другие синусы и придаточные пазухи носа.
- Зубы, расположенные в зоне перфорации, начинают шататься и выпадать.
- Развивается системная инфекция. Возможно образование флегмон и абсцессов. Не исключены менингит и менингоэнцефалит.
В случае перфорации дна гайморовой пазухи самолечение недопустимо. Необходимо как можно скорее обратиться к врачу!
Читайте также:

