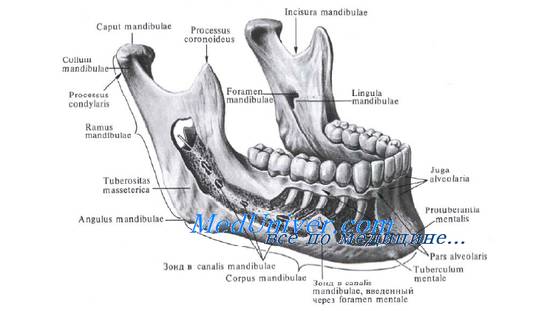
Узлы в которые оттекает лимфа от зубов и десен
Опубликовано: 02.05.2024
Область рта. Топография области рта. Слизистая области рта. Лимфатические сосуды области рта
Область рта расположена между областью носа вверху и подбородочной областью внизу. Верхняя граница области проходит по горизонтальной линии, проведенной через основание перегородки носа, нижняя — по подбородочно-губной борозде, по бокам область ограничена носогубными бороздами. К области рта относятся губы и полость рта.
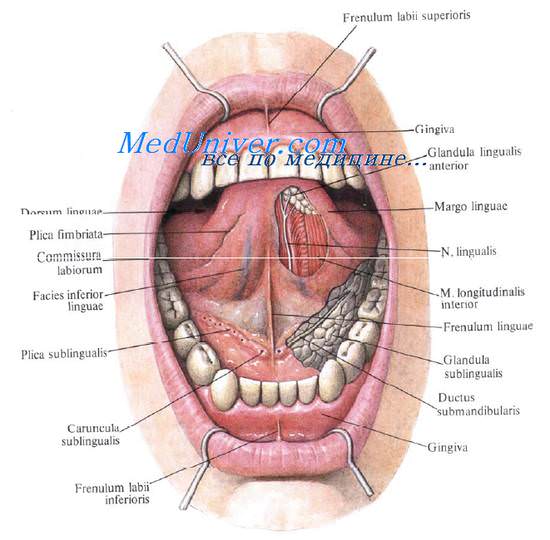
Губы области рта образуют переднюю стенку полости рта; их свободные края окаймляют ротовую щель, rima oris, и образуют углы рта.
Кожа губ области рта содержит сальные и потовые железы, у мужчин имеет волосы, у женщин — пушок. По красной кайме кожа переходит в слизистую оболочку внутренних поверхностей губ.
Подкожная клетчатка области рта практически не выражена, так как к коже прикрепляются мимические мышцы. Наиболее выражена круговая мышца рта, m. orbicularis oris, кроме нее в этой области располагаются мышцы, поднимающие и опускающие угол рта и всю губу в целом. Мышцы ротовой области, как и все мимические мышцы, иннервируются ветвями лицевого нерва, подходящими к задней (глубокой) поверхности мышц: rr. buccales и r. marginalis mandibularis. Мимические мышцы покрыты поверхностной фасцией.
Чувствительная иннервация области рта обеспечивается нервными ветвями из системы тройничного нерва.
Рыхлая подслизистая клетчатка области рта лежит вслед за мышечным слоем. В ней проходят сосуды: верхние и нижние губные артерии от лицевой артерии с сопровождающими их венами.
Слизистая оболочка области рта посредине образует верхнюю и нижнюю уздечки. В боковых отделах она переходит в слизистую оболочку щек, вверху и внизу — на десны, образуя верхний и нижний своды.
Лимфатические сосуды губ отводят лимфу в поднижнечелюстные и, кроме того, в щечные, околоушные, поверхностные и глубокие шейные лимфатические узлы. Сосуды от средней части нижней губы несут лимфу в подбородочные узлы. Лимфатические сосуды обеих сторон губ широко анастомозируют между собой, поэтому патологический процесс может вызвать реакцию лимфатических узлов другой стороны.
Ротовая полость. Топография ротовой полости. Преддверие полости рта. Границы полости рта. Строение полости рта.
Ротовая полость, cavitas oris, топографически делится на два отдела — передний, или преддверие рта, vestibulum oris, и задний, или собственно полость рта, cavitas oris propria, широко сообщающиеся друг с другом при открытом рте.
При сомкнутых челюстях преддверие сообщается с полостью рта через межзубные пространства и отверстия у концов альвеолярных отростков позади последних моляров обеих челюстей. Основания ветвей нижней челюсти прикрыты крыловидно-челюстной складкой.
Преддверие полости рта в виде узкой подковообразной, повторяющей форму альвеолярных дуг щели распространяется спереди назад.
Границами (стенками) преддверия ротовой полости спереди служат губы, с боков снаружи — щеки, изнутри — губно-щечные поверхности зубов и альвеолярные отростки челюстей.
В преддверие полости рта открываются протоки околоушных слюнных желез. Отверстия протоков располагаются с правой и левой стороны на слизистой оболочке щеки в виде сосочкообразного возвышения на уровне коронки первого или второго моляра верхней челюсти. Под слизистой оболочкой в центре передней поверхности нижней челюсти находится подбородочное отверстие, из которого выходят a., v. et n. mentales.
Видео урок анатомия полости рта, лимфоидного кольца Пирогова-Вальдейера, слюнных желез на видео
Собственно полость рта. Топография полости рта. Стенки ротовой полости. Небная миндалина. Глоточное лимфоидное кольцо Пирогова - Вальдейра.
Собственно полость рта при закрытом рте представляется в виде узкой горизонтальной щели, образуемой сводом твердого неба и языком; боковые края языка при этом плотно прикасаются к челюстям и язычной поверхности зубов. Переднебоковая стенка полости рта представлена альвеолярными отростками с зубами и частично телом и внутренней поверхностью ветвей нижней челюсти и медиальных крыловидных мышц.
Сзади полость рта открывается перешейком зева, isthmus faucium, в средний отдел глотки, pars oralis pharyngis. Вверху этот отдел связан через носовую часть глотки и отверстие хоан, choanae, с носовой полостью, внизу — через гортанную часть глотки, pars laryngea pharyngis, с полостью гортани и пищевода.
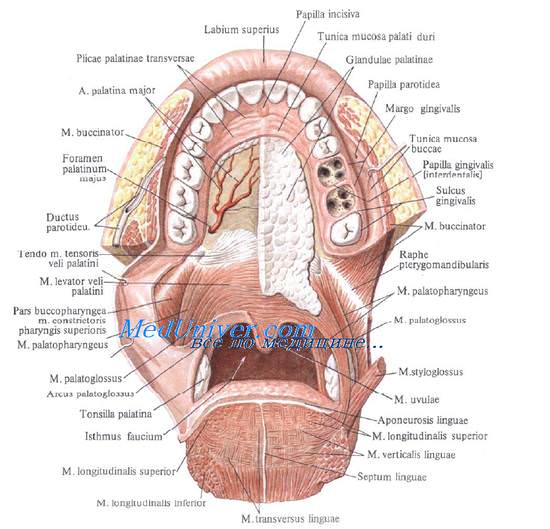
Верхняя стенка ротовой полости образована твердым небом. У переднего конца продольного небного шва, почти непосредственно у шеек центральных резцов, расположено резцовое отверстие, foramen incisivum, ведущее в одноименный канал. Через него проходит n. nasopalatine из II ветви тройничного нерва.
В заднебоковых углах неба симметрично расположены большое и малые небные отверстия, foramina palatina majores et minores, крыловидно-небного канала, canalis palatinus major. Соединяя крыловидно-небную ямку с полостью рта, крыловидно-небный канал служит для прохождения небных нервов, nn. palatini anterior, medialis и posterior, и нисходящей небной артерии, a. palatina descendens.
Задняя стенка полости рта представлена мягким небом, palatum molle. Оно состоит из симметрично расположенных мышц мягкого неба и мышцы язычка. При сокращении мышц мягкого неба между его краем, передними дужками и спинкой языка образуется отверстие зева.
Задний край мягкого неба переходит в боковую стенку зева в виде двух складок, передней и задней небных дужек. В передней располагается небно-язычная мышца, m. palatoglossus, в задней — небно-глоточная, m. palatopharyngeus.
Между дужками образуется миндаликовая ямка, fossa tonsillaris, где помещается небная миндалина, tonsilla palatinae. Она отделена от стенки глотки рыхлой клетчаткой.
Небная миндалина имеет собственную капсулу, capsula tonsillae, и покрыта слизистой оболочкой. Кровоснабжение небной миндалины обеспечивается восходящей глоточной и лицевой артериями (ветви наружной сонной артерии), а таьске нисходящей небной артерией (из a. maxillaris).
Нервы небной миндалины являются ветвями языкоглоточного (IX пара), блуждающего (X пара), язычного нерва (из III ветви тройничного нерва), а таьске крыловидно-небного узла. Они подходят к миндалине с наружной стороны.
Небные миндалины вместе с глоточной (задняя стенка носоглотки), язычной (позади корня языка) и двумя трубными миндалинами (глоточные отверстия слуховой (евстахиевой) трубы) образуют глоточное лимфоидное кольцо, anulus lymphoideus pharyngis, впервые описанное Н.И. Пироговым, а затем Вальдейером. Патологически увеличенная глоточная миндалина называется аденоидами. Аденоиды затрудняют носовое дыхание, поэтому довольно часто их удаляют хирургическим путем.
Чаще всего лечение аденоида у детей при своевременном обращении не вызывает каких-либо трудностей.
Иннервация слизистой оболочки твердого и мягкого неба осуществляется II ветвью тройничного нерва через посредство ganglion pterygopalatinum, от которого отходят небные нервы, nn. palatini. Мышцы мягкого неба иннервируются таким образом: мышца, натягивающая мягкое небо, m. tensor veli palatini, снабжается III ветвью тройничного нерва; остальные мышцы иннервируются ветвями глоточного сплетения.
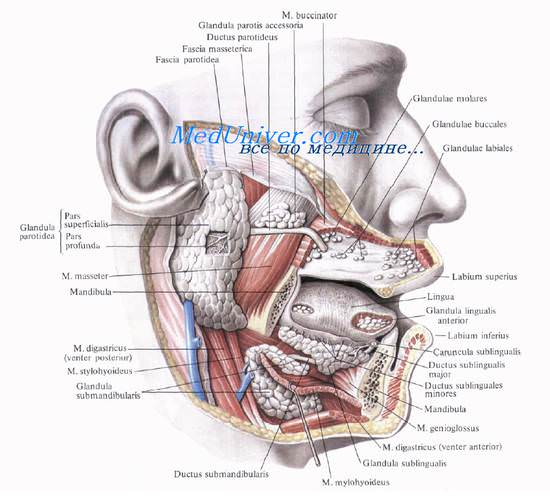
Нижняя стенка, или дно, полости рта образуется совокупностью мягких тканей, расположенных между языком и кожей надподъ-язычной части передней области шеи. Основой дна полости рта является челюстно-подъязычная мышца, m. mylohyoideus, с расположенными над ней мышцами (mm. genioglossus, geniohyoideus, hyoglossus, styloglossus).
Язык. Корень языка. Топография языка. Железа Ривинуса. Мышцы языка. Кровоснабжение языка. Иннервация языка.
К дну полости рта фиксирован корень языка, lingua.
Язык — мышечный орган, к которому по бокам присоединяются мышцы, идущие от подбородка, подъязычной железы и шиловидного отростка височной кости. На m. mylohyoideus, в промежутке между нижней челюстью и mm. geniohyoideus и genioglossus, лежит парная подъязычная слюнная железа, или железа Ривинуса [Rivinus] .
На дне полости рта слизистая оболочка, переходя на нижнюю поверхность кончика языка, образует по средней линии уздечку, frenulum linguae. По сторонам от нее, у середины тела нижней челюсти, располагаются сосочки, carunculae sublinguals, на которых открываются проток поднижнечелюстнои слюнной железы и большой проток подъязычной. Вдоль нижней поверхности языка, под слизистой, в том месте, где она переходит с десны на боковую поверхность языка, тянется сосудисто-нервный пучок (v. lingualis, n. lingualis, a. profunda linguae, а сзади — n. hypoglossus).
Артериальное снабжение языка осуществляется в основном язычной артерией, a. lingualis — ветвью наружной сонной артерии.
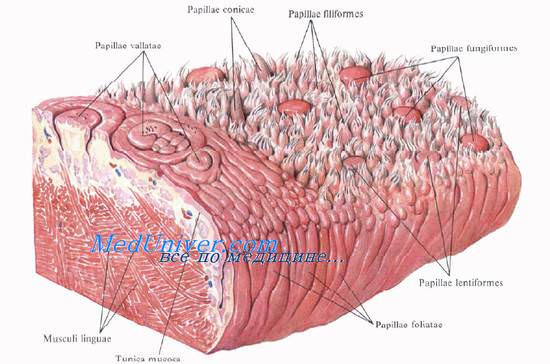
Вены полости рта сопровождают одноименные артерии, причем образуют анастомозы с венозными сплетениями: крыловидным и глоточным.
Двигательная иннервация языка осуществляется n. hypoglossus (XII пара).
Иннервация слизистой оболочки языка осуществляется язычным и языкоглоточным (LX пара) нервами. Чувствительные волокна (кроме вкусовых) для передних двух третей языка проходят в составе n. lingualis (из III ветви тройничного нерва), а вкусовые волокна идут в составе барабанной струны, chorda tympani, которая по выходе из барабанной полости соединяется с язычным нервом. Для задней трети языка вкусовые волокна проходят в составе n. hypoglossus, остальные чувствительные волокна — в составе того же нерва и внутренней ветви верхнего гортанного.
Лимфа от кончика языка и от передней части дна полости рта оттекает в подподбородочные узлы, а оттуда — в поднижнечелюстные и глубокие шейные лимфатические узлы. От боковой поверхности тела языка лимфа оттекает непосредственно в поднижне-челюстные, а от глоточной поверхности корня языка и язычной миндалины — в верхние глубокие лимфатические узлы шеи.
Учебное видео анатомия языка - разбор на препарате
Зубы. Топография зубов. Строение зуба. Строение зубов. Виды зубов. Формы зубов.
Зубы располагаются в виде двух дуг, находящихся одна над другой, arcus dentalis superior et inferior, и свободно выступающих коронками в полость рта. При максимальном поднимании нижней челюсти обе дуги смыкаются коронками. Зубы отделяют преддверие рта от собственно полости рта.
Топография зубов. Строение зуба. Строение зубов
В зубе, dens, различают коронку, corona dentis, шейку, cervix dentis, и корень, radix dentis. Дентин, являющийся их основой, в области коронок покрыт эмалью, а на корне — цементом. Внутри зуба находится полость, cavitas dentis, продолжающаяся в корень (или корни) в виде канала, canalis radicis dentis. Последний на верхушках корней зуба заканчивается отверстием, foramen apicis dentis. Полосгь зуба заполнена пульпой, pulpa dentis, в которую через верхушечное отверстие корня проникают из челюстей сосуды и нервы.
Соединение корня зуба со стенкой луночки происходит по типу вколачивания (gomphosis). Связка, удерживающая в луночке корень зуба, называется периодонтом, periodontium.
Виды зубов. Формы зубов.
Передние зубы называются резцами, dentes incisivi. По бокам от резцов, в участке наибольшего изгиба зубной дуги, находятся зубы с остроконечными коническими коронками — клыки, denies canini. Кзади от них расположены двухбугорковые малые коренные зубы, или премоляры, dentes premolares. Самые задние, многобугорковые зубы, называются большими коренными зубами — молярами, dentes molares.
Учебное видео анатомии зуба
Кровоснабжение зубов. Лимфоотток от зубов. Иннервация зубов.
Кровоснабжение зубов происходит в основном за счет a. maxillaris. От нее отходят верхние альвеолярные артерии, аа. alveolares superiores, и нижняя альвеолярная артерия, a. alveolaris inferior. На верхней челюсти коренные зубы получают кровь из задней верхней альвеолярной артерии, а передние — от передних верхних альвеолярных артерий, отходящих от одной из конечных ветвей а. maxillaris — подглазничной артерии, a. infraorbitalis, которая проходит в одноименном канале.
A. alveolaris inferior, проходя в нижнечелюстном канале, дает ветви к зубам нижней челюсти.
От альвеолярных артерий отходят аа. dentales, проникающие в пульпу через верхушечные отверстия.
Венозный отток от зубов происходит по сопровождающим артерии венам в крыловидное сплетение, plexus pterygoideus. Вены зубов верхней челюсти связаны также с глазными венами и через них — с венозными синусами черепа. Через лицевые и занижнечелюстные вены кровь от зубов поступает в систему яремных вен.
Лимфоотток от зубов осуществляется в поднижнечелюстные и подбородочные лимфатические узлы. Отсюда лимфоток идет к поверхностным и глубоким шейным узлам.
Верхние зубы иннервируются от n. maxillaris, 11 ветви тройничного нерва, дающего верхние альвеолярные нервы, сопровождающие одноименные артерии. Задние верхние передние, средние и задние альвеолярные нервы, соединяясь между собой аркадами, образуют верхнее зубное сплетение, plexus dentalis superior. Это сплетение может частично находиться и непосредственно под слизистой оболочкой гайморовой пазухи.
Нижние зубы иннервирует III ветвь тройничного нерва, п. mandibularis. От него отходит n. alveolaris inferior, который, проходя в нижнечелюстном канале, обычно разветвляется на стволики, образующие нижнее зубное сплетение, plexus dentalis inferior. От последнего через верхушечное отверстие корня вступают в пульпу зубные ветви, rami dentales.
Вегетативная иннервация зубов осуществляется от головной части симпатической и парасимпатической нервной системы.
Видео урок топографической анатомии и оперативной хирургии головы
Редактор: Искандер Милевски. Дата последнего обновления публикации: 12.9.2020
Лимфоузлы, входящие в состав лимфатической системы, активно вырабатывают лимфоциты, уничтожающие болезнетворные микроорганизмы. Они являются биологическими фильтрами, очищающими от инфекции. В то же время они служат «маячками» и сигнализируют о начале инфекционного процесса.
В нормальном состоянии лимфоузлы характеризуются небольшим размером (они сопоставимы с горошиной) и совершенно незаметны для невооруженного глаза. Если же в организм проникает инфекция, то иммунная система направляет все свои силы на ее устранение. Не всегда лимфоузлам удается эффективно справиться со своей функцией и быстро избавиться от патогенной микрофлоры. В таких случаях лимфатические узлы начинают воспаляться. Такую патологию в медицине называют лимфаденитом. В основном диагностируется лимфаденит шейных лимфоузлов.
Что делать, если воспалился лимфоузел под челюстью? Прежде всего, необходимо выяснить причину, спровоцировавшую патологический процесс, и только затем можно будет начинать лечение. Не стоит игнорировать проблему либо заниматься самолечением. В таком случае могут обнаружиться нежелательные осложнения, что существенно затруднит и удлинит лечебный процесс.
Причины патологии
Если воспалился лимфоузел на шее под челюстью, то возможной причиной являются:
болезни инфекционного генезиса, поражающие ЛОР-органы и верхние отделы дыхательной системы (ангина, гайморит, тонзиллит, ларингит, фарингит, отит);
болезни, развивающиеся в полости рта (кариес, пародонтоз, периодонтит, периостит, или флюс, пульпит, гингивит, альвеолит, стоматит);
системные инфекции (корь, коклюш, паротит, именуемый в народе свинкой, ветряная оспа);
патологии, затрагивающие иммунную систему (лимфомы, лейкемия, волчанка, ВИЧ);
новообразования (доброкачественные или злокачественные) различного происхождения (атеромы, гранулемы, липомы, кисты);
инфекции, вызванные паразитической микрофлорой (лимфоретикулез, токсоплазмоз);
сбои в деятельности иммунной системы.
Следует знать, что не всегда вышеперечисленные недуги сопровождаются воспалением лимфоузлов. Довольно часто узлы остаются в нормальном состоянии даже, если болезнь находится в острой форме.
Если воспалился лимфоузел под челюстью, то в 60% случаев патологию причиняют стоматологические проблемы, в 30% -- болезни дыхательной системы. В 20% случаев причиной, из-за которой под челюстью воспалился лимфоузел и болит, является запущенный кариес, приводящий к развитию гнойного абсцесса. После удаления зуба или консервативного лечения кариеса патологические процессы в лимфоузлах прекращаются.
Но иногда именно удаление зуба способно стать провоцирующим фактором и вызвать увеличение лимфоузла. Подобная ситуация возможна, если в лунку проникнет инфекция.
Стадии развития болезни и симптоматика
Лимфаденит в своем развитии проходит 3 стадии:
стадия – лимфатические узлы приобретают вид подвижных уплотненных бугорков, при надавливании на которые проявляется боль, повышается температура, нарушается сон, обнаруживается общая слабость;
стадия (гнойный абсцесс) – лимфоузел увеличивается сильнее и болит даже, если к нему не прикасаться, из-за чего ограничивается двигательная активность челюсти, в лимфатическом узле накапливается гной, кожный покров вокруг него становится красным, постоянно держится повышенная температура;
стадия (гнойная флегмона) – опухоль распространяется на лимфоузлы, локализованные в подмышечных впадинах, боль существенно усиливается, кожа окрашивается в синий цвет, температура повышается до 40⁰.
Диагностика
Если воспалился лимфоузел под челюстью справа или слева, то врач внимательно его осмотрит, а затем направит пациента на комплексное обследование, которое включает лабораторную и инструментальную диагностику. Если у врача появится подозрение на онкологию, то необходима биопсия.
Методы лечения
Если воспалился лимфоузел под челюстью, как лечить? На выбор метода терапии влияют причина патологии и ее запущенность. В легких случаях, если устранить причину, то воспаление купируется и лимфоузел возвратится к прежним размерам. Если обнаружатся осложнения, то врач выпишет антибиотики или противовирусные медикаменты, обезболивающие, жаропонижающие и антигистаминные препараты. Также необходимо принимать витамины, чтобы укрепить защитные силы организма. Ускорить процесс выздоровления и устранить неприятные симптомы помогут средства народной медицины. Курс терапии занимает неделю-полторы.
Если же присоединится гнойная инфекция, то возникнет необходимость в операционном вмешательстве, во время которого хирург вскроет воспалившийся лимфатический узел и выкачает гной. К счастью, подобная ситуация встречается крайне редко.
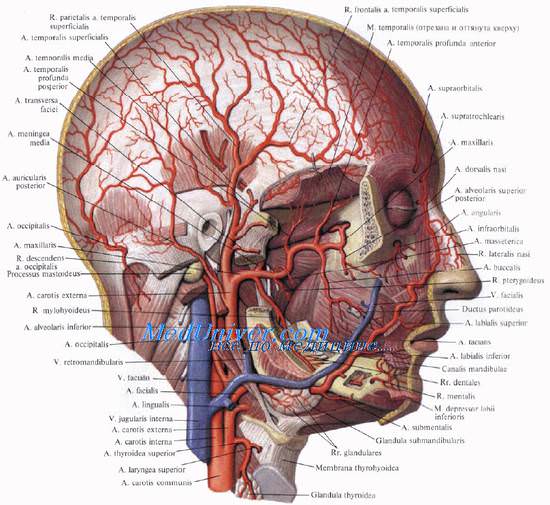
Лимфатические сосуды головы и шеи -
Лимфа из головы и шеи собирается в правый и левый яремные лимфатические стволы, trunci jugulares dexter et sinister, которые идут на каждой стороне параллельно внутренней яремной вене и впадают: правый - в ductus lymphaticus dexter или непосредственно в правый венозный угол и левый - в ductus thoracicus или непосредственно в левый венозный угол.

Прежде чем попасть в названный проток, лимфа проходит через регионарные лимфатические узлы. На голове лимфатические узлы группируются преимущественно вдоль ее пограничной линии с шеей. Среди этих групп узлов можно отметить следующие:
- Затылочные, nodi lymphatici occipitales. В них впадают лимфатические сосуды от задненаружной части височной, теменной и затылочной областей головы.
- Сосцевидные, nodi lymphatici mastoidei, собирают лимфу из тех же областей, а также от задней поверхности ушной раковины, наружного слухового прохода и барабанной перепонки.
- Околоушные (поверхностные и глубокие), nodi lymphatici parotidei (superficiales et profundi), собирают лимфу со лба, виска, латеральной части век, наружной поверхности ушной раковины, височно-нижнечелюстного сустава, околоушной железы, слезной железы, стенки наружного слухового прохода, барабанной перепонки и слуховой трубы данной стороны.
- Поднижнечелюстные, nodi lymphatici submandibulares, собирают лимфу от латеральной стороны подбородка, от верхней и нижней губ, щек, носа, от десен и зубов, медиальной части век, твердого и мягкого неба, от тела языка, поднижнечелюстной и подъязычной слюнных желез.
- Лицевые, nodi lymphatici faciales (щечный, носогубный), собирают лимфу из глазного яблока, мимической мускулатуры, слизистой оболочки щеки, губ и десен, слизистых желез полости рта, надкостницы области рта и носа, поднижнечелюстной и подъязычной желез.
- Подподбородочные, nodi lymphatici submentales, собирают лимфу из тех же областей головы, что и поднижнечелюстные, а также от кончика языка. На шее различают две группы лимфатических узлов: передние шейные, nodi lymphatici cervicales anteriores, и латеральные шейные, nodi lymphatici cervicales laterales.
Передние шейные лимфатические узлы делятся на поверхностные и глубокие, среди последних выделяют: предгортанные (лежат впереди гортани), щитовидные (впереди щитовидной железы), предтрахеальные и паратрахеальные (впереди и по бокам трахеи). Латеральные узлы также составляют поверхностную и глубокую группы. Поверхностные узлы лежат вдоль наружной яремной вены.

Глубокие узлы образуют цепочки вдоль внутренней яремной вены, поперечной артерии шеи (надключичные узлы) и позади глотки - заглоточные узлы. Из глубоких шейных лимфатических узлов особого внимания заслуживают nodus lymphaticus jugulo-digastricus и nodus lymphaticus jugulo-omohyoideus. Первый расположен на внутренней яремной вене на уровне большого рога подъязычной кости. Второй лежит на внутренней яремной вене непосредственно над m. omohyoideus. Они принимают лимфатические сосуды языка либо непосредственно, либо через посредство подподбородочных и поднижнечелюстных лимфатических узлов. В них могут попасть раковые клетки, когда опухоль поражает язык.
В заглоточные узлы, nodi lymphatici nefropharyngeales, вливается лимфа из слизистой оболочки носовой полости и ее придаточных воздухоносных полостей, из твердого и мягкого неба, корня языка, носовой и ротовой частей глотки, а также среднего уха. От всех названных узлов лимфа течет к шейным узлам. Лимфатические сосуды:
- кожных покровов и мышц шеи направляются к nodi lymphatici cervicales superficiales;
- гортани (лимфатическое сплетение слизистой оболочки выше голосовых связок) - через membrana thyrohyoidea к nodi lymphatici cervicales anteriores profundi; лимфатические сосуды слизистой оболочки ниже голосовой щели идут двумя путями: кпереди - через membrana thyrohyoidea к nodi lymphatici cervicales anteriores profundi (предгортанным) и кзади - к узелкам, расположенным вдоль n. laryngeus recurrens (паратрахеальным);
- щитовидной железы - главным образом к nodi lymphatici cervicales anteriores profundi (щитовидным); от перешейка - к передним поверхностным шейным узлам;
- от глотки и небных миндалин лимфа течет к nodi lymphatici retropharyngei et cervicales laterales profundi.
К каким докторам обращаться для обследования Лимфатических сосудов головы и шеи:
Какие заболевания связаны с Лимфатическими сосудами головы и шеи:
Какие анализы и диагностики нужно проходить для Лимфатических сосудов головы и шеи:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Лимфатических сосудах головы и шеи или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, проконсультируют, окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
| (+38 044) 206-20-00 |
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию на форуме. Также зарегистрируйтесь на медицинском портале Euro lab, чтобы быть постоянно в курсе последних новостей и обновлений информации о Лимфатических сосудах головы и шеи на сайте, которые будут автоматически высылаться Вам на почту.
В нашу клинику обратилась женщина, 26 лет. При сборе анамнеза удалось выяснить, что на протяжении 6 месяцев у нее присутствуют периодические боли в области левой щеки, постоянный отек мягких тканей левой околоушной области и боковой поверхности шеи с левой стороны (рис. 1). При первичном осмотре пациентки температура тела нормальная, показатели жизненно важных функций стабильные, частота сердцебиения 70 ударов в минуту, частота дыхания 16 раз в минуту, артериальное давление 110/70 мм рт. ст. Лабораторные исследования выявили незначительное увеличение количества лейкоцитов.
Прежде чем рассмотреть вероятность одонтогенного происхождения данных симптомов, пациентка обращалась к различным специалистам. Назначаемые этими специалистами повторные циклы антибиотикотерапии оказались неэффективны. В последующем эхографическое исследование выявило присутствие небольшого сиалолита в левой околоушной слюнной железе и был поставлен диагноз «сиалолитиаз». В течение одного месяца пациентке были проведены 3 цикла дистанционной ударно-волновой литотрипсии в левой околоушной области. После проведенных процедур симптоматика сохранилась. Спустя несколько недель отек мягких тканей боковой поверхности шеи трансформировался в острый гнойный лимфаденит соответствующей локализации. В этот момент пациентка была направлена в лечебное учреждение, в котором работают авторы.
На ортопантомограмме выявлено наличие полуретенированного третьего моляра (зуб мудрости, зуб 38) (рис. 2) . Дистально от зуба 38 определяется наличие очага разряжения костной ткани размером 10 мм, образовавшегося вследствие увеличения фолликула зуба 38.
Магнитно-резонансная томография (MRI) выявила наличие подкожного абсцесса левой околоушной области, а также наличие лимфаденопатии с левой стороны (рис. 3) .
Было принято решение об удалении левого нижнего третьего моляра и проведении цистэктомии. Гистопатологический анализ участка оболочки удаленной кисты выявил наличие плотного воспалительного клеточного инфильтрата, состоящего в основном из лимфоцитов и плазматических клеток (рис. 4) . За 30 минут до хирургического вмешательства пациентке внутривенно был введен препарат меропенем в количестве 2 граммов. После проведенной операции симптомы полностью исчезли, пациентка была выписана из клиники. Ей был назначен амоксициллин / клавулановая кислота в дозах 875 мг / 125 мг перорально, через каждые 12 часов в течение 7 дней. Во время последнего визита к врачу, спустя 6 месяцев после операции, признаков рубцового изменения кожи у пациентки обнаружено не было.

Рис. 1. Клинический вид абсцесса околоушной области. Гнойный лимфаденит латеральных шейных лимфатических узлов, появившийся после проведения дистанционной ударно-волновой литотрипсии по поводу лечения предполагаемого сиалолитиаза.

Рис. 2. Ортопантомография выявила аномалию прорезывания зуба 38 и наличие фолликулярной кисты.

Рис. 3. Магнитно-резонансная томография выявила формирование подкожного абсцесса в левой околоушно-жевательной области.

Рис. 4. При гистологическом анализе участка оболочки удаленной кисты выявлено наличие плотного воспалительного клеточного инфильтрата, состоящего в основном из лимфоцитов и плазматических клеток (окраска гематоксилином и эозином).
Дифференциальная диагностика
Перечень клинических состояний, при которых наблюдается одностороннее увеличение околоушной области, включает сиалолитиаз, туберкулез, актиномикоз околоушной слюнной железы, лимфаденит, кисту околоушной слюнной железы, кисту сальной железы и неоплазию.
Сиалолитиаз
Слюннокаменная болезнь (сиалолитиаз) — это заболевание, которое по частоте поражения больших слюнных желез стоит на втором месте после эпидемического паротита и является причиной 30 % всех сиалоаденопатий. Наибольшая заболеваемость выявлена среди мужчин в возрасте от 30 до 60 лет [1]. Сиалолитиаз чаще поражает подчелюстную слюнную железу (83—94 %), реже — околоушную слюнную железу (4—10 %) и подъязычную слюнную железу (1—7 %) [2]. Существует несколько гипотез, посвященных этиологии образования камней в слюнных железах: гипотеза о роли анатомо-морфологических факторов (стеноз слюнного протока, дивертикул протока слюнной железы и др.), о влиянии состава слюны (сильное перенасыщение, дефицит ингибиторов кристаллизации и др.) и о значении воспалительных, химических или нейрогенных факторов. Камни состоят из смеси фосфатов кальция и в процессе кристаллизации притягивают и накапливают органический матрикс.
Удаление камней хирургическим способом является эффективным методом лечения, однако в некоторых случаях способствует развитию значительных осложнений в послеоперационном периоде. На данный момент существуют консервативные методы лечения, такие как дистанционная литотрипсия, контактная литотрипсия и перкутанная (чрескожная) литотрипсия [3].
Туберкулез околоушной слюнной железы
Туберкулез — инфекционный гранулематоз с хроническим течением, характеризуется разнообразием клинических проявлений и локализации. Несмотря на то что для данного заболевания типичным признаком является поражение легких, внелегочные формы болезни встречаются часто и составляют 20 % из всех случаев заболевания туберкулезом в активной форме [4]. Инфицирование слюнных желез происходит редко. Поражение околоушной слюнной железы и близлежащих лимфатических узлов может возникнуть при наличии очага туберкулезной инфекции в ротовой полости либо при наличии отдаленного очага в легком [5]. В этом случае заболевание сопровождается острым воспалением и диффузным отеком слюнной железы. В некоторых случаях происходит образование околоушного свища или абсцесса [6].
Актиномикоз околоушной слюнной железы
Первичный очаг актиномикоза представляет собой гранулему и характеризуется хроническим нагноением. Обычно причиной являются Actinomyces israelii — грамположительные анаэробные условно патогенные бактерии ротовой полости. Актиномикоз поражает здоровых людей, при наличии местных условий способствующих росту возбудителя. Зачастую заболевание поражает мягкие ткани, слюнные железы, кости и кожный покров в области лица и шеи. Первичный актиномикоз околоушной слюнной железы является очень редким заболеванием, внешние проявления которого могут иметь сходство с признаками наличия новообразования [7].
Клиническим признаком шейно-лицевого актиномикоза является наличие гнойного образования и типичных желто-зеленых гнойных выделений с содержанием мелких желтых гранул, имеющих диагностическое значение. Начальные симптомы включают болевые ощущения, повышение температуры, покраснение кожи, отек мягких тканей. Нагноение может отсутствовать [8].
Другие состояния, вызывающие одностороннее увеличение околоушной области
Одностороннее увеличение околоушной области может являться следствием наличия пальпируемого образования или диффузного отека. Локализация образования на поверхности слюнной железы может свидетельствовать о наличии лимфаденита, кисты околоушной слюнной железы, кисты сальной железы или опухоли экстрапаротидного расположения. Образование, расположенное в толще слюнной железы, может являться доброкачественной или злокачественной опухолью либо сиалоаденопатией.
Клинические симптомы злокачественных опухолей включают быстрый рост, паралич лицевого нерва, уплотнение ткани и наличие болевых ощущений. Чаще всего такие новообразования возникают у пожилых людей [9].
Диффузный отек околоушной области, не связанный с патологическим процессом в околоушной слюнной железе, может являться признаком гипертрофии жевательной мышцы, поражения височно-нижнечелюстного сустава или остеомиелита восходящей ветви нижней челюсти.
Обоснование диагноза
В случае одностороннего увеличения околоушной области при проведении дифференциальной диагностики необходимо учитывать анамнез текущего заболевания и месторасположение пальпируемого образования или диффузного отека. Сиалоденит может протекать при отсутствии какого-либо образования в слюнной железе. В этом случае наличие диффузного отека сопровождается резкими болями в области слюнной железы, которые исчезают через 15—20 минут. Болезненная припухлость может возникнуть после проведения лучевой терапии или явиться следствием вирусного воспаления слюнной железы, к примеру эпидемического паротита. В этих случаях обычная ортопантомограмма может быть использована для комплексной оценки патологии зубных рядов и окружающих костных структур, височно-нижнечелюстных суставов, гайморовых пазух и полости носа. Для того чтобы определить объем воспаленных тканей и количество скопившегося гноя, в случае если распространение инфекции затрагивает жевательные мышцы или фасции, используют компьютерную и магнитно-резонансную томографию.
У пациентки была обнаружена редкая фолликулярная киста. Наличие кисты сопровождалось воспалительным процессом, имеющим тенденцию к дальнейшему распространению на окружающие ткани. Нарушение процесса прорезывания обычно несет в себе риск повреждения зубного фолликула и образования фолликулярной кисты.
Авторы предположили распространение инфекции по восходящему пути, от фолликулярной кисты и далее, между внутренней поверхностью левой ветви нижней челюсти и внутренней крыловидной мышцей. Инфекция распространялась по этому пути и достигла вырезки нижней челюсти, сформировав подкожный абсцесс в левой околоушной области. Вирулентность микроорганизмов и действие жевательной силы могут объяснить распространение абсцесса вопреки гравитационным силам. Более того, проведенная ранее дистанционная ударно-волновая литотрипсия могла способствовать распространению инфекции и усилению процесса нагноения.
Удаление третьего моляра является рутинным хирургическим вмешательством, поэтому хирург-стоматолог и челюстно-лицевой хирург должны быть осведомлены о возможных осложнениях. Одонтогенные инфекции могут распространяться через различные клетчаточные пространства челюстно-лицевой области, сформированные мышцами и фасциями, вызывая серьезные осложнения, такие как абсцесс мозга, тромбоз кавернозного синуса, воспалительные процессы в височной области, медиастинит и тяжелые воспалительные процессы в глубоком латеральном пространстве шеи [10]. К счастью, в рассматриваемом нами случае воспалительный процесс не распространился на окологлоточное пространство, что могло бы привести к нарушению проходимости дыхательных путей и развитию опасного для жизни состояния.
В представленной статье описан редкий случай воспаления подкожной клетчатки и гнойной лимфоаденопатии, развившихся вследствие наличия фолликулярной кисты нижней челюсти, сопровождаемой образованием подкожного абсцесса околоушной области. Угроза развития тяжелых осложнений, таких как сепсис или вовлечение в патологический процесс окологлоточного клетчаточного пространства, в сочетании с быстрым распространением инфекции является показанием для экстренного проведения мероприятий, необходимых для постановки правильного диагноза и начала лечения.
Увеличение лимфоузла сигнализирует о протекании воспалительного процесса в организме. Обычнов ходе воспаления лимфоузлы увеличиваются в размерах и появляется некоторая болезненность. Набухание лимфатических узлов шеи, головы и нижней челюсти связано с развитием воспаления в области удаленного зуба. В этой статье вы узнаете, как избежать осложнений и как помочь организму быстрее справиться с инфекций.
Лимфоузлы, и где они расположены
Начнем с лимфатической системы. Она представлена совокупностью сосудов различного диаметра, пронизывающих наше тело. Лимфатическая система тесно связана с кровеносной (это играет важную роль в развитии осложнений). Лимфа – жидкость, которая течет по лимфатическим сосудам, – транспортирует тканевую жидкость и белковые молекулы. Там в большом количестве содержатся лимфоциты и гранулоциты – клетки, которые самые первые выходят на борьбу с патогенами. Они вырабатываются в лимфоузлах; когда в организме протекает воспалительный процесс, лимфатические узлы работают интенсивнее, увеличиваясь в размерах.

На фото 1 изображено воспаление лимфатического узла
Но как же это связано с удалением зуба?
Большая часть лимфатических узлов сконцентрирована в области головы и шеи. Удивительно, но факт: воспаление в лимфатической системе в 60% случаев возникает из-за стоматологических патологий. Процесс удаления зуба – весьма травматичное мероприятие. К тому же в полости рта обитает большое количество условно-патогенных микроорганизмов.
Внимание: Условно-патогенными микроорганизмами называются те, которые в норме присутствуют на поверхности и внутри тела человека, но не наносят ему вреда. Однако при изменении условий они могут стать патогенными и привести к развитию заболеваний.
Итак, бактерии попадая в рану, образованную после удаления зуба, могут вызвать инфекционный процесс. Быстрее всего на него среагируют близлежащие лимфоузлы челюсти, шеи и головы, активно продуцируя клетки иммунной системы. Поэтому пациент может нащупать у себя увеличенные лимфоузлы, которые в ряде случаев могут быть болезненными.
Почему проблема возникает после удаления зубов?
После удаления зуба в 99% случаев набухает лимфоузел. Стоматологи выделяют две основные причины:
1. Это защитная реакция на вмешательство, и она является нормой. Как правило, после удаления зуба увеличиваются лимфоузлы на шее или под челюстью.
Внимание: При удалении зубов мудрости, или восьмерок, увеличиваются лимфоузлы шеи. Процедура довольно травматичная и затрагивает большое количество тканей, поэтому в 90% случаев происходит увеличение лимфоузла. Это также может сопровождаться повышением температуры, болезненностью, невозможностью широко открыть рот и общим недомоганием.
- Удаление зуба проводилось на фоне уже имеющегося гнойно-воспалительного процесса. В некоторых случаях удаление зуба является необходимым шагом в решении запущенных стоматологических воспалительных заболеваний полости рта, к которым относятся:
- свищ;
- периодонтит;
- флюс;
- гранулема;
- киста.
- В таком случае воспалительный процесс может закончиться рядом осложнений, поэтому рекомендуется бороться с инфекцией с помощью противомикробных лекарственных средств, полоскания фурацилином или хлоргексидином, марганцовкой или раствором соли, а также прикладывания примочек.
Внимание : Предупредить проще, чем лечить!
Причины развития лимфаденита.
Итак, мы уже выяснили, что при удалении зубов, особенно зубов мудрости, воспаляются лимфоузлы. Этот процесс получил название лимфаденит. Развитию лимфаденита в области головы и шеи способствуют:
-
тонзиллит (воспаление миндалин); ларингит (воспаление гортани); стоматит (поражение слизистой полости рта); гингивит (воспаление десен).
Как быть, если воспалился лимфоузел под челюстью?
При воспалении лимфатического узла под челюстью возникают следующие симптомы:
-
значительное увеличение в размерах воспаленного лимфоузла; при нажатии ощущается плотный подвижный бугорок; сильная боль десны и воспаленного лимфоузла, которая может распространяться на голову и шею; ограниченность движений челюсти; затрудненность при жевании и глотании; общая слабость, недомогание; нарушение сна; озноб, повышение температуры тела вплоть до 40 ◦С.
В таких случаях врачом идентифицируется степень воспаления и назначается соответствующее лечение.
Стоматологидентифицирует очаг патологии путем пальпации (прощупывания подушечками пальцев) увеличенного лимфатического узла, который хорошообнаруживается. В ряде случаев при надавливании даже возникают болевые ощущения. Интересно то, что кожа сначала приобретает красноватый оттенок из-за усиленного кровотока в области воспаления, а далее меняется на синюшный.
Большую роль в активизации лимфатических узлов под подбородком и в области нижней челюсти играют иммунные возможности организма. Лимфатическая ткань, как главная часть иммунной системы, обеспечивает защиту организма от патогенных факторов окружающей среды. Однако есть некоторые заболевания, при которых страдает сама иммунная система. Они носят названия аутоиммунные.
К таким болезням относятся, например, системная красная волчанка, ревматоидный артрит и сывороточная болезнь. При данных патологиях защитная функция организма резко снижена и, если, например, ребёнок страдает этим серьезным недугом, лимфатические узлы под нижней челюстью могут увеличиваться даже при прорезывании молочных зубов.
Какие могут возникнуть осложнения?
Осложнениями воспаленного лимфоузла могут быть:

На фото слева – здоровые миндалины, на фото справа – воспаление миндалин
ларингит или фарингит;

На фото изображен зубной флюс
ларингит или фарингит;

На фото слева – здоровые миндалины, на фото справа – воспаление миндалин

На фото представлен ларингит

Отит. На фото представлен воспалительный процесс в ухе
Они возникают, когда патогенная микрофлора распространяется на другие близлежащие области. Тут уже не обойтись без курса антибиотикотерапии. Чтобы не бороться в последствии с осложнениями необходимо вовремя диагностировать и правильно лечить воспаление.
Отдельную группу осложнений составляют те, которые возникают на фоне удаления зуба. Могут возникнуть, например,
-
альвеолит; флюс; абсцесс; флегмона; остеомиелит.
Самым коварным из них считается альвеолит, или воспаление лунки удаленного зуба. Оно развивается из-за ошибки стоматолога или при нарушении послеоперационного режима пациента. Причиной развития альвеолита является деструкция кровяного сгустка, который должен образовываться на месте удаленного зуба. Без него лунка становится как бы не защищенной и в нее попадают болезнетворные микроорганизмы. Так и развивается альвеолит.

На фото изображен альвеолит (воспаление лунки удаленного зуба)
Помимо этого, лунка зуба может начать гноиться. Возникают сильные боли, отечность, нехарактерные выделения и неприятный запах изо рта. Необходимо пролечить воспаление, так как при его дальнейшем прогрессировании страдают рядом расположенные ткани: десна, надкостница, слизистая оболочка и другие.
Для лечения альвеолита надо безотлагательно обращаться за медицинской помощью. Стоматолог прочистит лунку, удалив все посторонние элементы, обработает антисептическим раствором ее и другие очаги инфекции, которые могут возникнуть в полости рта также.
К осложнениям экстракции стоматологи также относят сухую лунку. Как уже было сказано выше, должен обязательно сформироваться кровяной сгусток, который будет способствовать восстановлению тканей и заживлению раны. Если же лунка остаётся сухой, тогда повышается риск попадания в ранку инфекции, усиливается боль и появляется неприятный вкус.
С зубами мудрости все еще сложнее — из-за их далекого расположения пациент не всегда может увидеть, что пропал кровяной сгусток. Поэтому и за помощью он обращается только тогда, когда развивается болевой синдром. В случае сухой лунки врач накладывает на рану ватный тампон, пропитывая его антисептиками и раствором антибиотика. То есть ватный тампон в буквальном смысле заменяет кровяной сгусток. Благодаря этому обеспечивается защита лунки, ускоряется её регенерация. Ватный тампон подлежит смене каждый день до тех пор, пока лунка полностью не затянется.
К диагностическим мероприятиям, которые направлены на устранение проблемы относят:
- стоматологическое лечение
- медикаментозную терапию
- особый режим.
1. Стоматологическое лечение подразумевает собой избавление от причин, которые заставляют лимфоузлы увеличиваться. Доктор может предложить провести:
-
профессиональную чистку зубов; лечение илипломбирование корневых каналов; санацию гнойников; чистку лунки; резекцию испорченных частей зубов; замену пломб и коронок.
Внимание: После соответствующего лечения лимфоузлы приходят в норму не сразу. Их увеличенные размеры могут сохраняться до 2 недель. Если увеличенные лимфоузлы доставляют пациенту боль и дискомфорт дополнительно ему могут назначить физиопроцедуры, а также подобрать лекарственные средства.
2. Медикаментозная терапия заключается в назначении стоматологом лекарственных средств при обнаружении воспаления. Как правилоэто:
-
антибиотики для устранения патогенных бактерий; иммуностимуляторы и поливитаминные препараты (для ускорения восстановления организма); домашние процедуры в виде примочек и полосканий.
В случае повышения температуры назначаются жаропонижающие лекарственные средства, а при сильной боли, которая часто сопровождает стоматологические оперативные вмешательства, назначают анальгетики. Таким образом, проводится этиотропная (противомикробные лекарственные средства) и симптоматическая (для ослабления симптомов) терапии.
3. Для ускорения купирования воспаления, пациенту следует соблюдать особый режим. Сюда относятся:
-
сокращение физических нагрузок; в случае тяжелого лимфаденита рекомендуется даже постельный режим необходимость выпивать до 3 л теплой жидкости (хорошо помогают травяные чаи, морсы и простая вода – они помогают избавиться от интоксикации, вызванной воспалением, как можно быстрее); полоскание (можно полоскать рот отваром ромашки или календулы); солевые примочки (готовится концентрированный раствор соли, смачивается в нем большой кусочек ваты или ватного диска, и он закладывается за щеку, где было проведено стоматологическое вмешательство. Гипертонический раствор будет способствовать поглощению ваткой продуктов обмена при воспалении).
Пациентам придется основательно подкорректировать чистку зубов. При воспалении в полости рта и, как следствие, в близлежащих лимфоузлах недостаточно будет и использовать только щётку и пасту. Рекомендуется воспользоваться ирригатороми зубной нитью, и после проведения всех этих процедур использовать ополаскиватель полости рта.
Внимание: Приобретите пасту, содержащую антисептические средства, такие как хлоргексидин, хлор, серебро и цинк. Она обеспечит вам дополнительную санацию прооперированной области и не позволит воспалению развиваться.
Основными принципами, которые обеспечивают эффективное лечение воспаленных лимфатических узлов, являются:
-
хорошая своевременная диагностика; постельный режим; привлечение методов альтернативной медицины в виде примочек и полосканий; антибиотикотерапия; адекватная санация полости рта.
Внимание: Нельзя затягивать лечение воспалившихся лимфоузлов, так как болезнетворные организмы могут проникнуть в кровеносную систему, что вызовет сепсис.
Какие лекарства назначают?
Зачастую в антибиотикотерапию увеличенных лимфоузлов и воспаления входят антибиотики пенициллинового ряда,например,Амоксиклав,Ампициллин или Амоксициллин. В случае же аллергии на антибиотики пенициллиновой группы могут назначаться антибиотики других групп. Наиболее эффективными из них являются макролиды и фторхинолоны.
Внимание: Курс терапии антибиотиками не должен превышать 5, а в некоторых случаях – 7 дней. Внимательно ознакомьтесь с инструкцией,выписанной к данному антибиотику, и соблюдайте её! Во избежание развития резистентности, следуйте рекомендациям врача.
Читайте также:

