Зубы и атопический дерматит
Опубликовано: 21.04.2024
Прорезывание зубов у грудного ребенка является весьма волнительным моментом в жизни малыша и его родителей. И хотя прорезывание зубов — это физиологический процесс, но почти все дети в этот период испытывают дискомфорт и беспокойство. С точки зрения научного подхода к этой проблеме сложность заключается в том, что при всем разнообразии симптомов прорезывания зубов от легкого беспокойства и капризности, усиленного слюноотделения до повышения температуры тела до высоких цифр и признаков нарушенного пищеварения, учащения колик и диареи нет достаточных диагностических критериев, чтобы связать все эти многочисленные симптомы с первопричиной. Тем не менее до сих пор многие родители и часть практикующих врачей педиатров готовы обвинять прорезывание зубов у младенца чуть ли не во всех бедах, которые выпадают на их голову в период с 5 — 6 месяцев и до полутора — двух лет, когда в основном процесс прорезывания зубов уже должен быть завершен.
У большинства детей прорезывание зубов начинается в возрасте от 4х до 7 месяцев. Как правило, прорезывание каждого зуба длится от 2 — 3х до 8 дней. В течение этого времени возможно повышение температуры тела до 37.4 — 38.0 градусов. При этом высокая (от 38.0 и выше) температура обычно длится не более 2х дней. Выделения из носа в период, когда прорезываются зубы, обычно, бывают прозрачные, жидкие, и не должны содержать патологических примесей: гноя, зелени и т.д. Кашель при прорезывании зубов вызывается попаданием в носоглотку и область гортани слюны, которая выделяется в большом количестве. Лечения кашель на фоне прорезывания зубов не требует. По поводу диареи мнение педиатров иногда расходится: некоторые считают, что диарея (разжиженный стул) не связана напрямую с прорезыванием зубов. И все же проведенные исследования показали, что от 10 до 30% детей имеют учащенный и\или разжиженный стул во время прорезывания зубов. Это объясняют также большим количеством выделяемой слюны, усиливающей перистальтику кишечника.
Прорезывание зубов или инфекционное заболевание
Тем не менее большинство современных педиатров сходятся в том, что такие симптомы у грудного ребенка, как: длительная, свыше 2 — 3х дней диарея, кашель, рвота, лихорадка (повышение температуры тела выше 38.5 градусов) чаще всего обусловлены инфекцией, а не только прорезыванием зубов. Поэтому при любом из перечисленных выше симптомов необходим осмотр ребенка врачом педиатром, и только после того, как будут исключены другие причины повышения температуры тела, следует сконцентрировать усилия на помощи малышу для уменьшения неприятных ощущений от прорезывания зубов.
Прорезывание зубов, как помочь малышу
Это может потребовать приличного терпения. В такой сложный период следует чаще брать малыша на руки, ласкать, отвлекать от неприятных ощущений игрушками, включать приятную, успокаивающую музыку, можно петь, если позволяют природные данные. Также успокаивающее действие может оказать прогулка на свежем воздухе. Дети, находящиеся на грудном вскармливании, во время прорезывания зубов начинают чаще плакать и просить грудь, и любящей маме нужно потерпеть, прикладывая каждый раз ребенка к груди даже в том случае, если он сильнее, чем обычно прихватывает ареолу соска во время кормления. Чтобы удовлетворить потребность ребенка что-то пожевать и подержать во рту естественно можно использовать специальные резиновые кольца или игрушки, так называемые прорезыватели. Можно предложить ребенку сушку или детское печенье.
В настоящее время фармацевтические компании предлагают широкий выбор различных средств, прежде всего в виде гелей для «успокоения десен». В основном большинство этих средств содержат обезболивающие средства типа лидокаина. Злоупотреблять этими средствами не стоит. Они не совершенно безобидны, анестетики, входящие в их состав, могут оказывать неблагоприятное воздействие на нервную и сердечно-сосудистую системы ребенка, а самое главное - могут вызывать серьезные аллергические симптомы, способствовать обострению атопического дерматита (диатеза) у предрасположенных к аллергии детей. В связи с вышесказанным я могу порекомендовать для уменьшения отечности и воспаления десен при прорезывании зубов такие специальные стоматологические противовоспалительные средства для местного применения, как гель холисал, который можно наносить на десна малыша 2 — 3 раза в сутки, но надо при этом втирать (не сильно конечно) легкими массирующими движениями по всей поверхности десен, а не просто положить его в рот ребенку.
Кроме того, можно дать ребенку, страдающему от прорезывания зубов, специальные гомеопатические капли, например Дантинорм бэйби согласно инструкции к препарату. В любом случае, при появлении беспокоящих симптомов, о которых написано выше в данной статье, я советую лишний раз перестраховаться, и вызвать на дом к ребенку с высокой температурой врача педиатра. Свой диагноз и рекомендации должен дать профессионал.
Аллергический контактный дерматит возникает у больных с повышенной чувствительностью к определенному веществу, выступающему в качестве аллергенного триггера. Аллергенами могут быть: химические соли хрома, никеля, кобальта, скипидар и его производные, формальдегидные смолы, косметические средства, инсектициды, синтетические моющие средства, лекарственные препараты (антибиотики, сульфаниламиды, новокаин, формалин). Контактный дерматит (хейлит) могут вызывать косметические средства. Аллергический контактный стоматит развивается у протезоносителей при непереносимости материалов, например пластмассы.
При аллергическом контактном дерматите, хейлите, стоматите на фоне выраженного отека соединительной ткани определяется эритема, папулезные и/или везикулезные, буллезные и уртикарные элементы. Отмечаются субъективные ощущения — зуд, жжение, чувство жара на участках контакта с тем или иным раздражающим веществом. Однако у некоторых больных клинические проявления могут выходить за пределы зон воздействия аллергенных агентов.
Токсико-аллергический дерматит (токсидермия)
Наиболее часто развивается под воздействием лекарственных препаратов и пищевых продуктов. Клинически распространенная лекарственная и пищевая токсидермия проявляется разнообразной сыпью: истинный полиморфизм высыпаний. Возможно появление многочисленных пятнистых, уртикарных, папулезных, папуловезикулезных и реже пустулезных элементов поражения, сопровождающихся зудом. Иногда развивается тотальная эритродермия.
Нередко в процесс вовлекаются слизистые оболочки, на которых возникают отек, эритематозные, геморрагические, пузырно-эрозивные элементы. Высыпания локализуются на участках, подверженных травмированию, либо по всей СОПР.
Острая фаза болезни характеризуется интенсивным зудом, папулами и везикулами, располагающимися на эритематозной основе. Они часто сопровождаются выраженными экскориациями и эрозиями
Может развиваться фиксированная токсидермия, причиной которой чаще всего является прием лекарственных средств, например сульфаниламидная эритема. Возникает одно или несколько отечных гиперемированных пятен, округлых или овальных очертаний, в центре которых может сформироваться пузырь. После прекращения действия препарата воспалительные явления стихают, а пятно существует еще длительное время. В случае повторного применения того же аллергена пятно вновь становится гиперемированным и претерпевает аналогичную эволюцию. Локализуется фиксированная токсидермия на гладкой коже и на слизистых оболочках.
Острая фаза болезни характеризуется интенсивным зудом, папулами и везикулами, располагающимися на эритематозной основе. Они часто сопровождаются выраженными экскориациями и эрозиями, выделением серозного экссудата. Подострая фаза сопровождается эритемой, экскориациями и шелушением на фоне лихенификации кожи. При хроническом течении наблюдаются утолщенные бляшки на коже, подчеркнутый рисунок кожи (лихенификация) и фиброзные папулы.
Атопический дерматит
Понятие носит собирательный характер и включает термины, обозначающие аллергическое воспаление кожи («почесуха Бенье», «атопический нейродермит», «детская экзема» и др.), за исключением крапивницы и контактного дерматита.
Для обозначения причин, вызывающих появление и обострение атопического дерматита, используется термин «триггер». Факторами, выявляемыми из анамнеза, могут быть как истинно аллергенные (белковые вещества), так и неаллергенные раздражители (химические вещества небелковой природы: пищевые добавки, красители одежды, перегревание, сухой воздух, расчесывание кожи, стресс). Они вызывают классическую схему «атопической» реакции иммунной системы (взаимодействие аллерген-антитело, как правило, при участии иммуноглобулинов класса Е). Неаллергенные факторы либо усиливают уже имеющуюся аллергическую реакцию, либо вызывают воспаление и симптомы дерматита самостоятельно.
У больных с длительно существующим хроническим атопическим воспалением изменения могут существовать одновременно на разных участках кожи и СОПР.
Легкое течение атопического дерматита: зуд слабый, легкая гиперемия, незначительная экссудация, небольшое шелушение, единичные папулы, везикулы, увеличение лимфатических узлов незначительное (до размера горошины). Среднетяжелое течение: зуд умеренный или сильный, нарушающий сон. Множественные очаги поражения кожи и слизистой оболочки с выраженной экссудацией или лихенификацией, множественные расчесы и геморрагические корки. Лимфатические узлы ощутимо увеличены (до размера фасоли).
Тяжелое течение: зуд сильный, мучительный, часто пароксизмальный, серьезно нарушающий сон и самочувствие. Множественные, сливающиеся очаги поражения, выраженная экссудация или лихенификация, глубокие трещины, эрозии, множественные геморрагические корки, Практически все группы лимфатических узлов увеличены до размеров лесного ореха (в очень тяжелых случаях — до размера грецкого ореха).
Диагностические критерии атопического дерматита (стоматита) сочетают субъективное ощущение зуда и объективных признаков: дерматита; наличия у ближайших родственников аллергического статуса; распространенной сухости кожи; развития дерматита до 2-летнего возраста.
Лабораторные исследования включают иммунологические, серологические, аллергологические тесты. Повышенный уровень концентрации общего сывороточного иммуноглобулина Е, эозинофилия в периферической крови может свидетельствовать в пользу атопического генеза стоматита. Кожные тесты (уколочные, скарификационные и аппликационные) играют важную диагностическую роль в определении аллергенов, вызывающих обострение.
Внутрикожные тесты проводятся с ингаляционными аллергенами в сложных диагностических ситуациях. Внутрикожные тесты с пищевыми продуктами использовать категорически запрещено из-за чрезмерной чувствительности и возможности провокации анафилактической реакции.
Диагностические критерии атопического дерматита сочетают субъективное ощущение зуда и объективных признаков: дерматита; наличия у родственников аллергического статуса; распространенной сухости кожи
Проведение аппликационного теста является простым и доступным: исследуемое вещество наносится на кожу внутренней (сгибательной) поверхности предплечья. Оценка результатов аппликационных тестов проводится в течение первого часа (немедленная реакция) и спустя 24—48 часов (замедленная реакция) на основе гиперемии кожи, зуда, отечности, мокнутия в месте нанесения вещества. Противопоказаниями к проведению кожного тестирования являются обострение атопического дерматита, острые интеркуррентные инфекции, хронические болезни в стадии декомпенсации, беременность, туберкулезный процесс, психические заболевания, коллагенозы, злокачественные новообразования.
Специальные аллергологические тесты основаны на генетической предрасположенности к атопии, которую определяет значительное число факторов: интерлейкины, в особенности IL-4 и IL-13, другие цитокины, дендритные клетки, клетки Лангерганса. В связи с этим в анализе крови при атопических реакциях отмечается увеличение числа активированных Т-лимфоцитов и клеток Лангерганса, повышенная продукция IgE B-клетками.
У больных с атопическим дерматитом для обнаружения специфического сывороточного IgE используют радиоаллергосорбентный тест (RAST), иммуноферментный анализ (ИФА), множественный аллергосорбентный тест (MAST) и другие методы in vitro. У больных с подозрением на инфицированность кожи и слизистой оболочки проводят обследование для выявления вирусов или бактерий, провоцирующих осложнения. Наиболее часто встречается грибковая флора, вирус герпеса, дерматофиты, стрептококки, стафилококки.
Три основополагающие позиции в лечении атопического дерматита:
- Лечебно-косметический уход за кожей.
- Наружная противовоспалительная терапия.
- Устранение причинных факторов, вызывающих обострение (аллергенных и неаллергенных триггеров).
Общие правила ухода за кожей больных атопическим дерматитом: устранение сухости кожи и восстановление поврежденного липидного слоя кожи; исключение (ограничение, по мере возможности) воздействия на кожу раздражающих факторов.
Для устранения сухости кожи используют различные увлажняющие и смягчающие средства. С целью смягчения должны применяться косметические средства, имеющие в основе физиологические липидные смеси. Церамиды, свободные жирные кислоты и холестерин находятся в соотношении (от 1:1:1 до 3:1:1 соответственно). При этом в состав многих косметических средств входит вода, т. е. достигается и увлажнение кожи, и восстановление ее липидного состава (крем Мюстела). Увлажняюще-смягчающее средство необходимо наносить на кожу так часто, как требуется, чтобы кожа не оставалась сухой «ни одной минуты». Как правило, в первые дни требуется 5—10-кратное нанесение средств на кожу, а в последующем частота обработки уменьшается до 3 раз в сутки.
Антибактериальные и противогрибковые препараты используются как самостоятельно, так и в двойном (глюкокортикостероид и антибиотик или противогрибковое средство), а также в тройном сочетании (глюкокортикостероид, антибиотик и противогрибковое средство): пимафукорт, тридерм, акридерм ГК.
Противовоспалительным действием обладают следующие препараты: АСД III фракции, серы, дегтя, нафталанской нефти, окиси цинка, салициловой кислоты, дерматола, ихтиола. Для лечения дерматита в острой стадии в качестве обеззараживающих и дезинфицирующих средств, в особенности при вторичном инфицировании и мокнутии очагов поражения, используют жидкие формы наружных антисептиков и препаратов комбинированного действия (жидкость Кастеллани, фукорцин, препараты, содержащие салициловую кислоту, и другие).
Противовоспалительным действием обладают следующие препараты: АСД III фракции, серы, дегтя, нафталанской нефти, окиси цинка, салициловой кислоты, дерматола, ихтиола
Противовоспалительную активность оказывают наружные глюкокортикостероиды «повышенной безопасности»: адвантан (метилпреднизолона ацепонат), афлодерм (алклометазона дипропионат), локоид (гидрокортизона 17-бутират), элоком (мометазона фуроат). Адвантан наносят на любые области поражения кожи, в том числе складки, лицо (1 раз в сутки). Афлодерм используют от 1 до 3 раз в сутки. Локоид применяется для лечения дерматита любой локализации (1—3 раза в день). Элоком можно наносить на кожу лица 1 раз в сутки.
Лечение наружными глюкокортикостероидами является наиболее эффективным методом терапии детей с атопическим дерматитом. Терапию наружными кортикостероидами следует проводить длительно, до наступления полной ремиссии заболевания.
Атопический хейлит
Может протекать самостоятельно либо сопровождать общую картину атопического дерматита — хронического лихенифицирующего воспаления кожи, возникающего в результате аллергической реакции, которая запускается как атопическими, так и неатопическими механизмами. Заболевание начинается остро, вызывая зуд и четко отграниченную розовую эритему, иногда отмечается отечность красной каймы губ. На месте расчесов появляются корочки. Острые явления стихают, развивается лихенизация: красная кайма инфильтрована, покрыта мелкими чешуйками, тонкими бороздками. В углах рта образуются мелкие трещины. Процесс не переходит на слизистую оболочку и зону Клейна, однако захватывает кожу вокруг губ.
Атопический хейлит протекает длительно, обострения возникают преимущественно в осенне-зимний период, летом наступает ремиссия. Атопический хейлит у детей проявляется достаточно ярко: отечность кожи в околоротовой области, инфильтрация и шелушение красной каймы губ, радиальная исчерченность. Характерны папулезные высыпания в углах рта. Проявления атопического хейлита и его рецидивы имеют косметические последствия (изменение цвета, архитектомики губ), нарушают питание ребенка, препятствуют санации полости рта. К окончанию периода полового созревания у большинства лиц наблюдается самоизлечение, однако могут сохраняться незначительные высыпания, преимущественно в углах рта. В ряде случаев могут возникать психосоматические нарушения.
Депрессивные реакции у пациентов с соматическими и неврологическими заболеваниями, в основе которых лежат факторы, включающие объективные признаки телесных страданий, характерны и для стоматологических больных.
В ряде случаев больные считают, что изменения характера вследствие эстетического дефекта влияют на общение с близкими людьми или карьерный рост. Особую группу в этом плане представляют актеры, певцы, педагоги, врачи
Чрезмерная фиксация внимания на отдельных анатомических особенностях способствует появлению психогенных расстройств, которые могут быть результатом появления идеи «утраты своей физической привлекательности», ущербности в глазах близких людей. Они могут формироваться вследствие болезней или состояний, сопровождающихся изменением внешности. Например, удаление передних зубов влечет нарушение прикуса (снижение нижней трети лица), речи, ухудшение эстетики зубных рядов. Пациент старается меньше говорить, перестает улыбаться, развивается замкнутость. К подобным проявлениям могут приводить дефекты мягких тканей в околоротовой области.
В ряде случаев больные считают, что изменения характера вследствие эстетического дефекта влияют на общение с близкими или карьерный рост. Особую группу представляют пациенты, у которых стоматологические заболевания могут влиять непосредственно на их профессиональную деятельность: актеры, певцы, педагоги, врачи. Их реакции нередко носят бурно эмоциональный или истерический характер, как правило, имеет место несоответствие тяжести состояния психоэмоциональному поведению больного. Самооценка человеком собственных морфологических признаков зависит от пола, возраста, конституции. На эстетические изъяны реагируют острее молодые люди, а также неуравновешенные лица.
Дифференцировать нозогенные депрессии следует с психогенными, когда первичные нарушения психического состояния влекут отказ от общения со стоматологом.
Комплексное лечение нозогенных депрессий осуществляет психолог или психоневролог: медикаментозное, рефлексотерапия, физиотерапия (электросон). От стоматолога требуется соблюдение врачебной этики и деонтологии, внимательное отношение к пациенту, умение убедить его в эффективности современных методов лечения в стоматологии, качественная санация полости рта.
Диагностические критерии атопического дерматита включают обязательное наличие зуда кожи (красной каймы губ) и трех или более из следующих признаков: наличие дерматита в области сгибательных поверхностей конечностей; бронхиальная астма или поллиноз у ближайших родственников; распространенная сухость кожи; первые проявления дерматита до 2-летнего возраста. Для уточнения диагноза требуется консультация иммунолога, аллерголога, дерматолога.
Кожные тесты можно проводить практически со всеми аллергенами. Для исключения возможных анафилактических реакций не следует использовать тестирование с аллергенами, гиперчувствительность к которым очевидна.
Атопический хейлит протекает длительно, обострения возникают преимущественно в осенне-зимний период, летом наступает ремиссия. В ряде случаев могут возникать психосоматические нарушения
Для оценки аллергической реакции in vivo на интактном участке слизистой оболочки верхней губы или твердого неба осуществляют мукозную пробу. Изготавливают съемные протезы из пластмассы, на внутренней поверхности которых имеются 2 углубления. Одно заполняется водным раствором предполагаемого аллергена, второе — физиологическим раствором, протез укрепляют на зубах для создания контакта между слизистой оболочкой и исследуемым веществом. Спустя 15—25 минут протез осторожно снимают и через 1, 24 и 48 часов определяют интенсивность реакции.
Общее лечение атопического хейлита требует назначения гипосенсибилизирующей терапии, в том числе применяются антигистаминные средства (супрастин 0,025 — 2—3 раза в день; фенкарол 0,025—0,05 — 3—4 раза в день; тавегил 0,001 — 2 раза в день; лоратадин (кларитин) 0,01, зиртек (цетрин) 0,01, задитен 0,01 — 1 раз в день). У ряда больных хорошее терапевтическое воздействие оказывают гистаглобулин, который назначают курсами по 6—8 инъекций внутрикожно 2 раза в неделю в возрастающих дозах, начиная с 0,2 мл до 1 мл, тиосульфат натрия внутрь или внутривенно, седативные препараты (триоксазин, седуксен, меллерил и др.). При упорном течении атопического хейлита на 2—3 недели можно назначить внутрь кортикостероиды: преднизолон (детям 8—14 лет по 10—15 мг/сутки, взрослым по 15—20 мг/сутки) или дексаметазон, который более эффективен. Местно назначаются кортикостероидные мази (1%-ный крем гидрокортизона ацетат (гидрокортизон), 0,1%-ная мазь и крем гидрокортизона бутират (латикорт), 0,1%-ная мазь и крем мометазона (элоком), 0,5%-ная мазь преднизолона, 0,1%-ная мазь триамцинолона ацетонида (фторокорт), 0,025%-ная мазь и гель фторцинолона ацетонида (флуцинар). Положительный эффект оказывают лучи Букки.
Из пищевого рациона следует исключить острую, соленую, пряную пищу, алкоголь, резко ограничить количество углеводов.
Заключение
Проявление на коже аллергических, токсико-аллергических, атопических реакций нередко сопровождается патологическими изменениями слизистой оболочки полости рта и красной каймы губ. Диагностика заболеваний требует не просто тщательного обследования, но специфических лабораторных анализов для выявления этиологического фактора. Местное и общее лечение, включающее воздействие на отдельные звенья этиопатогенеза, обеспечивает достижение положительного результата.

Прорезывание зубов (дентация) — очень сложный период как для самого малыша, так и для его родителей. Мало того, что карапуза беспокоят постоянно чешущиеся десны, влияние оказывается на весь организм в целом — отсюда запор, понос, сопли, температура и обострение атопического дерматита. Причем зачастую обсыпает даже тех грудничков, которым никогда подобный диагноз не ставился. «Накопительная аллергия — ищите аллерген» — можно услышать от окружающих. И мама начинает искать…
Однако прежде чем лишать ребенка полезных веществ, необходимых для его роста и развития, не помешает узнать, какие еще причины могут повлиять на покраснение щек карапуза.
Недостаток кальция
Многие специалисты связывают обострения атопического дерматита, в том числе, с недостатком кальция, который необходим не только для формирования костной и зубной ткани, роста ногтей и волос, но и для утолщения сосудистых стенок.
В связи с тем, что большая часть получаемого грудничком кальция идет на увеличение костной ткани, кальция и так зачастую не хватает, а тут еще присоединяются зубы. Соответственно, происходит истончение сосудистых стенок , увеличивается их проницаемость. В результате в кровь поступает больше продуктов распада непереваренной пищи и аллергенов, которые выходят с потом на кожу и при контакте с внешними раздражителями проявляются в виде красных прыщиков и пятен.
Если заглянуть в инструкцию к глюконату кальция, то среди показаний можно увидеть, что он используется, помимо прочего, при заболеваниях, сопровождающихся повышением проницаемости клеточных мембран (в т.ч. сосудов), а также как дополнительное средство при лечении аллергических заболеваний и лекарственной аллергии.
Однако следует помнить, что и у препаратов кальция имеются противопоказания, с которыми следует ознакомиться прежде, чем давать их малышу. Кроме того, для установления недостатка кальция рекомендуется сдать биохимический анализ крови (кальций, фтор, витамин Д). В любом случае, как кальций, так и витамин Д назначаются врачом, наблюдающим ребенка.
Пот и слюни
Прорезывание зубов зачастую сопровождается повышенным пото- и слюноотделением. Как уже указывалось выше — с потом на кожу выходят продукты распада и аллергены из организма, а слюна — отличный внешний раздражитель.
Кроме того, с потом, слюной и соплями организм теряет воду, а ведь одной из главных причин атопического дерматита принято считать сухую кожу, не способную удерживать влагу должным образом.
Соответственно, в период дентации особенно важно следить за тем, чтобы малыш не перегревался и получал достаточное количество жидкости. Кожу следует увлажнять эмолентом по мере необходимости, а слюни промакивать мягкой салфеткой во избежание раздражения.
Снижение иммунитета
Считается, что при прорезывании зубов происходит снижение не только местного, но и общего иммунитета.
Из-за сниженного иммунитета кожа малыша, склонного к высыпаниям, легко подвергается колонизации и инфекции патогенными и условно-патогенными микроорганизмами (особенно Staphylococcus aureus и Herpes simplex virus), которые способствуют обострению атопического дерматита.
Кроме того, малыш, пытаясь почесать воспаленные десны, тянет в рот все, что плохо лежит. Это способствует попаданию в кишечник патогенной флоры, которая на фоне сниженного иммунитета может активно размножаться. Сторонники теории, связывающей атопический дерматит грудничков с дисбактериозом, полагают, что это обстоятельство также способствует обострению.
Как правило, после выхода очередного зуба и возвращения иммунитета в обычное состояние, организм самостоятельно справляется со сложившейся ситуацией. Следует только не допускать развития бактериальной инфекции на коже.
Ферментная недостаточность
Есть предположение, что при прорезывании зубов на фоне снижения иммунитета уменьшается количество пищеварительных ферментов (вещества, расщепляющие пищу), вырабатываемых организмом, поскольку все силы организм направляет на выход зубов и борьбу с воспалением десен.
Как правило, малыши в этот период едят значительно меньше, ведь аппетит прямо пропорционален количеству вырабатываемых ферментов. Однако в ситуации, когда вводится педиатрический прикорм, и малышу стараются дать указанную в табличке порцию, независимо от его аппетита, существует вероятность переедания. Непереваренная пища может бродить в кишечнике, выделяя в кровь продукты распада (поскольку защитная пленка кишечника малыша еще слишком тонкая, а печень, которая должна выводить лишние продукты распада, еще незрелая и не может полноценно справляться со своей задачей). Далее продукты распада с потом выходят на кожу, склонную к атопии, и под воздействием внешних раздражителей кожа воспаляется.
Чтобы снизить нагрузку на ослабленный желудочно-кишечный тракт, не следует вводить в рацион карапуза новые продукты в период активного прорезывания зубов, не стоит заставлять его есть полную порцию, а также можно уменьшить количество тяжелой пищи (мясо, белок коровьего молока, глютен). Полностью убирать из рациона уже введенные продукты не следует, потому как исключение любого из них — эта потеря полезных веществ, что при сниженном иммунитете недопустимо.
Психоэмоциональный стресс
Известно, что стресс, эмоциональное напряжение, депрессия крайне негативно сказываются на течении атопического дерматита. В свою очередь прорезывание зубов зачастую протекает очень неспокойно: зуд, бессонница, насморк, температура и т.д. В этот период следует быть рядом и поддерживать малыша, стараться не допускать перевозбуждения и перегулов. Если запланированы переезд, отлучение от груди и другие серьезные перемены в жизни ребенка, по возможности их следует отложить.
Возможно, Вам будут интересны следующие записи:
Для характеристики кожного поражения в виде папулезно-везикуальных высыпаний, гиперемии, инфильтрации, сухости, шелушения, лихенификации чаще используются термины «атопический дерматит» и «нейродермит». По клиническому течению атопический дермат
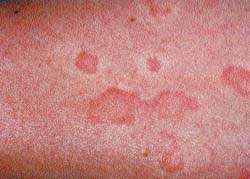 |
Диффузный атопический дерматит отличается от ограниченного более распространенным процессом. Иногда процесс принимает генерализованный характер. Наряду с нерезко ограниченными буровато-красными участками инфильтрированной и лихенизированной кожи, которые могут охватывать обширные поверхности, отмечаются отдельные плоские блестящие узелки, множественные экскориации. Кожа больных диффузным атопическим дерматитом отличается сухостью. У некоторых больных наблюдается везикуляция и мокнутие. При этом в клинической картине заболевания преобладают, наряду с инфильтрацией и лихенизацией, отечность кожи, папулы, везикулы, эрозии и эритема островоспалительного характера. Больных беспокоит непрекращающийся зуд. На участках разрешившихся высыпаний остается временная гиперпигментация кожи. При диффузном атопическом дерматите отмечается хронически рецидивирующее течение с частыми и длительными обострениями. Очень часто у больных атопическим дерматитом наблюдаются респираторные проявления атопии: бронхиальная астма, риноконъюнктивит.
| Наряду с атопическим дерматитом, или нейродермитом, который хорошо известен дерматологам, встречается тяжелый, генерализованный атопический дерматит, который протекает с постоянными явлениями экзематизации и пиодермии. Для него характерно сочетание с атопическими заболеваниями респираторного тракта в виде аллергических риносинуситов, конъюнктивитов и атопической бронхиальной астмы. Тяжелое течение заболевания нередко приводит к инвалидности. Лечение этих больных представляется крайне затруднительным, что обусловлено часто встречающейся лекарственной непереносимостью |
Одна из особенностей течения атопического дерматита — гнойная кожная инфекция, проявляющаяся в виде пиодермии, для которой характерны мелкие пустулезные высыпания, носящие поверхностный характер. Типичным для этих больных является герпес симплекс, который может локализоваться на коже лица, рук, ягодиц, на слизистых оболочках и способен мигрировать на новые участки. Предрасположенность больных атопическим дерматитом к стафилодермии, герпетической инфекции считается клиническим признаком недостаточности иммунитета. Конъюнктивит при атопическом дерматите иногда носит сезонный характер и является проявлением поллиноза, хотя в большинстве случаев он наблюдается круглогодично. При посеве содержимого с конъюнктивы часто идентифицируется золотистый стафилококк.
Таким образом, можно выделить синдром, который характеризуется сочетанием тяжелого генерализованного атопического дерматита с чередованием распространенной экзематизации и пиодермии и респираторных проявлений атопии. При этом отмечается чрезвычайно высокий уровень IgE, сенсибилизация почти ко всем атопическим аллергенам. Сочетание аллергических IgE опосредованных реакций и иммунодефицита, клинически проявляющегося в рецидивирующей пиодермии, герпетической инфекции и подтвержденного результатами иммунологического исследования, является одним из патогенетических механизмов развития этого синдрома. Особая тяжесть заболевания, молодой возраст больных, неэффективность традиционных методов терапии позволили выделить это заболевание и назвать его тяжелым атопическим синдромом (Ю. А. Порошина, Е. С. Феденко, В. Д. Прокопенко, 1985 год).
К сожалению, традиционные методы терапии недостаточно эффективны при лечении тяжелого атопического синдрома. Глюкокортикостероиды, обладающие выраженным противовоспалительным, антиаллергическим действием, нередко приводят к стероидозависимости и вызывают ряд тяжелых осложнений в виде обострений очагов инфекции и пиодермии. Обострение пиодермии вызывает необходимость антибактериальной терапии, которая, как правило, обостряет атопический дерматит или осложняется в связи с наличием у больного лекарственной непереносимости. В связи с неэффективностью традиционной терапии в Институте иммунологии МЗ РФ разработаны и проводятся методы экстракорпоральной иммунофармакотерапии (ЭИФТ, плазмоцитоферез с диуцифероном, преднизолоном и др. препаратами).
За период 1995–1997 гг. в Клинике неврозов обследовано 2686 больных, обратившихся к аллергологу по поводу различных зудящих высыпаний на коже. Из них у 612 был выявлен атопический дерматит (205 мужчин и 405 женщин в возрасте от 16 до 35 лет, средний возраст — 22–25 лет).
Ограниченный атопический дерматит наблюдался у 319 пациентов, распространенный – у 205, а у 88 был выявлен тяжелый атопический синдром. Диагноз ставился на основании клинического, аллергологического и иммунологического обследования.
Всем больным проводилось общеклиническое, в том числе функциональное, лабораторное инструментальное обследование, консультации специалистов (ЛОР, гастроэнтеролог, окулист и др.).
Кроме тщательно собранного аллергологического, фармакологического и пищевого анамнеза по специально разработанной схеме, аллергологическое обследование производилось со стандартными отечественными наборами бытовых, пыльцевых, эпидермальных и пищевых аллергенов и включало кожные тесты — уколом или скарификационные (у больных с выраженным поражением кожи в области предплечий тесты выполнялись на спине), провокационные назальные и конъюнктивальные тесты, а также тест торможения естественной эмиграцией лейкоцитов (ТТЕЭЛ) in vivo по Адо А. Д. с медикаментами.
Иммунологическое обследование предусматривало определение общего и специфических IgE в сыворотке крови и исследование показателей первичного иммунного статуса: количества лейкоцитов, лимфоцитов, Т- и В-лимфоцитов, Т-хелперов и Т-супрессоров, иммуноглобулинов класса А, М, G, а также нейтрофильного фагоцитоза.
Клинически кожные проявления характеризовались наличием папулезно-везикулярных высыпаний, местами с геморрагическими корочками на поверхности, выраженной сухостью, распространенной эритемой, лихинизацией. В локтевых сгибах и подколенных областях отмечались очаги яркой гиперемии, отечности и экcсудации. Субъективно беспокоил мучительный зуд. У 28 из 88 больных тяжелым атопическим синдромом наблюдалась пиодермия – поверхностные пустулы с гнойным отделяемым. Пиодермия носила распространенный характер у 9 больных, ограниченный у 19, сочеталась с фурункулезом у 5 больных. 82 человека страдали рецидивирующим герпес симплекс.
Таблица 1. Респираторные проявления атопии у 365 больных атопическим дерматитом
Кроме проявлений атопического дерматита и пиодермии, у многих пациентов (365) имелись респираторные проявления атопии, которые представлены в таблице 1.
Большинство больных (427) страдали сопутствующими заболеваниями желудочно-кишечного тракта (хронический гастрит, язвенная болезнь желудка и 12-перстной кишки, дискинезия желчных путей и толстой кишки, дисбактериоз кишечника и др.).
У 362 пациентов выявлена патология ЛОР-органов (хронический гайморит, полипозный этмоидит, хронический тонзиллит, хронический субатрофический фарингит).
Как видно из таблицы 1, у значительного числа больных (41%) атопическим дерматитом был выявлен поллиноз. У половины пациентов (49,1%) отмечались респираторные проявления бытовой аллергии.
При аллергологическом обследовании 612 человек, страдающих атопическим дерматитом, у 428 пациентов была выявлена сенсибилизация к небактериальным аллергенам. В таблице 2 представлены результаты аллергологического обследования этих пациентов по данным кожных (prick и скарификационных), назальных и конъюнктивальных тестов, а также по определению специфических IgE в сыворотке крови.
Как видно из таблицы 2, наибольшее число положительных тестов было получено с бытовыми и пыльцевыми аллергенами, что, как говорилось выше, обусловлено наличием не только кожных, но и респираторных проявлений атопии.
Таблица 2. Результаты аллергологического обследования 428 больных атопическим дерматитом
105 больным, у которых в анамнезе имелись указания на медикаментозную непереносимость, проводился ТТЕЭЛ с лекарственными средствами. У 38 человек он оказался положительным.
Клиническое течение распространенного атопического дерматита и тяжелого атопического синдрома с рецидивами пиодермии и герпеса при наличии хронических очагов инфекции (хронический гайморо-этмоидит, хронический тонзиллит, дисбактериоз кишечника и пр.) позволило предположить, что у этой категории больных имеется сочетание аллергии и иммунодефицита. При иммунологическом обследовании были выявлены следующие изменения гуморального и клеточного иммунитета: снижение количества лимфоцитов периферической крови за счет уменьшения популяций Т-клеток, снижение нейтрофильного фагоцитоза. Отмечено увеличение продукции иммуноглобулинов класса А, М, и особенно IgE. У всех обследованных больных было зафиксировано значительное повышение уровня общего IgE, иногда в 10–30 раз по сравнению с уровнем у здоровых людей.
Наряду с термином атопический дерматит, отражающим аллергическую природу данного заболевания, по-прежнему широко используется (особенно дерматологами) более старое определение – нейродермит. Такое название было дано недаром, так как практически у всех больных обострение кожного процесса вызывается эмоционально-стрессовыми факторами, психотравмирующей ситуацией. В свою очередь, постоянный зуд, беспокоящий больного, вызывает раздражительность, вспыльчивость, приводит к бессоннице.
Пример
Больная Ч. 1972 года рождения находилась в клинике на лечении с 18.02.93 по 29.04.93 по поводу невротической депрессии, выраженного астено-депрессивного синдрома.
Сопутствующий диагноз: атопический дерматит, распространенная форма в стадии обострения (при выписке ремиссия). Поллиноз. Аллергический риноконъюнктивит. Сенсибилизация к пыльце деревьев. Пищевая аллергия к орехам, яблокам, моркови. Хронический гастрит со сниженной секреторной функцией. Дискинезия толстой кишки.
Жалобы на постоянный зуд кожи, высыпания, раздражительность, вспыльчивость, плаксивость, нарушение сна, головные боли, повышенную утомляемость, снижение настроения.
Из анамнеза: бабушка страдала экземой. У тети бронхиальная астма. Родилась первым ребенком, в срок. Со слов матери, беременность и роды протекали без осложнений. С пяти месяцев находилась на искусственном вскармливании – почти сразу появилась детская экзема. В пять лет диагностирован нейродермит. Наблюдалась дерматологами. Были длительные периоды относительного благополучия, когда оставался ограниченный дерматит (в области локтевых суставов, кистей). Летом всегда улучшение, обострение в сентябре—октябре. С 1992 года в мае появились явления ринита. Отмечалось обострение дерматита после употребления в пищу орехов, шоколада, яиц, цитрусовых. В августе 1993 года отек Квинке после употребления яблок, после этого яблоки не ела. С детства отмечено резкое обострение дерматита на фоне стрессовых ситуаций. Последнее ухудшение около года на фоне психотравмирующей ситуации в семье (развод с мужем). Распространились кожные высыпания, беспокоит постоянный зуд, из-за этого нарушился сон. За год похудела на 7 кг. Принимала супрастин и димедромл с незначительным эффектом. Местное лечение, назначенное дерматологом (названия мазей больная не знает), давало только кратковременное улучшение.
При поступлении: общее состояние удовлетворительное. Кожа сухая, на фоне участков гиперемии множественные расчесы, мелкопапулезные, везикулярные рассеянные высыпания, корочки. В области шеи, локтевых суставов, запястий выраженная лихенификация. Отеков нет. Явлений ринита, конъюнктивита нет. Слизистая полости рта и зева не изменена. В легких везикулярное дыхание, хрипов нет. Тоны сердца ясные, ритмичные, АД – 110/70. Пульс 88 в минуту, удовлетворительных свойств. Живот мягкий, безболезненный во всех отделах. Печень не увеличена. Дизурии нет. Стул не регулярный, склонность к запорам. Астенизирована. Настроение снижено. Фиксирована на своем состоянии и на психотравмирующей ситуации в семье.
Результаты клинико-лабораторного обследования: кл. ан. крови – HB-124, Л-5,0; п.1, с.46, э.12, л.36, м.5, соэ-8 мм/час. Биохим. ан. крови: общий белок 80,0; мочевина 4,4; креатинин 89,1, холестерин 6,1; бета-липопротеиды 6,1; билирубин общ. 14,8; АЛТ–0,25; АСТ-0,34; глюкоза 4,7; серомукоид 0,10. СРБ – отрицат., р-ция Вассермана отрицат.
Ан. мочи – без особенностей.
ЭКГ: без патологии.
Рентгенография ППН – прозрачность пазух не нарушена.
ЭГДС: гастрит, дуодено-гастральный рефлюкс.
Конс. ЛОР: здорова.
Конс. гинеколога: здорова
Конс. гастроэнтеролога: хронический гастрит со сниженной секреторной фукцией. Дискинезия толстой кишки.
Конс. невропатолога: вегето-сосудистая дисфункция по гипотоническому типу.
Иммунный статус: Л:5,0; Лф-36%, — 1,9; фагоцитоз 74%, Тлф-61%-1,1; Влф 5%-0,09; IgА 230, IgM 110, IgG 1400, IgG- общ. больше 1000.
Аллергологическое обследование: скарификационные тесты положительные с аллергенами из пыльцы березы +++, ольхи +++, орешника +++, дуба ++, ясеня ++, тополя +, с эпидермальными и бытовыми аллергенами – отрицательные. Сертификационные тесты с пищевыми пассивными аллергенами – орехи (грецкий, фундук, миндаль, арахис), морковь, яблоки (старкин, гольден) — положительные. Тестирование проводилось на спине.
Лечение: индивидуальная гипоаллергенная диета, в/в капельно дексона 8 мг на физ. р-ре, два дня; в/в кап. дексона 4 мг. На физ. р-ре – 3 дна, всего 28 мг; в/в кап. Аскорбиновая кислота 5,0 на физ. р-ре 5 дней; задитен 1 т. х 2 раза, фестал 1 т. х 3 раза во время еды, интал 2 кап. х 3 раза (растворенный в воде) за 20 мин. до еды, активированный уголь 1 т. х 3 раза через 1, 5 часа после еды; в/в кап. тавегил 2,0 на физ. р-ре – 2 дня, тавегил 2,0 в/м на ночь – 5 дней, ретаболил 1 т. на ночь, местная обработка кожи мазью целестодерм и мазью Унна, физиотерапия, (электросон, УФО), иглорефлексотерапия, комплексная психотерапия, лечебная релаксационная гимнастика, групповые и индивидуальные занятия с психологом. ГБО – 5 сеансов.
В результате проведенного лечения отмечена выраженная положительная динамика: высыпания на коже полностью исчезли, остается лихенификация в области локтевых сгибов и запястий, зуд почти не беспокоит. Нормализовался сон. Стала спокойнее, бодрее, активнее. Улучшилось настроение.
При выписке даны рекомендации:
- Наблюдение аллерголога по месту жительства.
- Соблюдение гипоаллергенной диеты с исключением яблок, орехов, меда, моркови, косточковых, а также продуктов гистаминолибераторов.
- Продолжить прием задитена 1 т. х 2 раза, местно крем Унна.
- В мае желателен выезд в другую климатическую зону.
- Не показана фитотерапия, препараты пенициллинового ряда, никотиновая кислота, витамины группы В, рентгеноконтрастные препараты.
- Исключить контакт с пылью, препаратами бытовой химии.
- Частая смена нательного и постельного белья.
- Перед оперативным вмешательством премедикация: в/в или в/м дексона 8 мг, в/м тавегил 2,0; мед. прививки только по жизненным показаниям и с той же премедикацией.

Что такое атопический дерматит
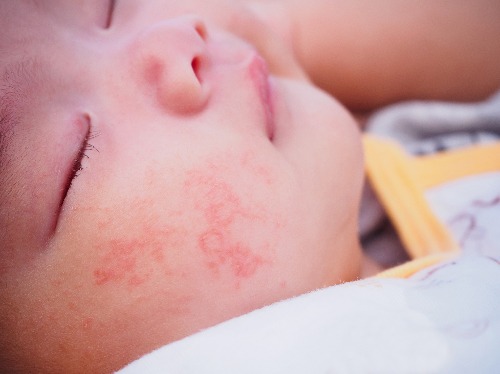
Атопический дерматит — это хроническое заболевание кожи, которое характеризуется рецидивирующим течением. Малышей с атопическим дерматитом беспокоят зуд и сухость кожных покровов. Очаги воспаления могут располагаться по всему телу, но особенно “любят” детские щечки и складочки, а также зону под подгузником.
Статистика отмечает, что атопический дерматит встречается у каждого пятого малыша [1]. Чем он опасен? Отсутствие лечения может привести к развитию тяжелых форм атопического дерматита, распространению воспаления и атопическому маршу. При этом состоянии болезнь начинает “маршировать” по организму ребенка, провоцируя появление или обостряя сопутствующие заболевания. В 20-43% случаев возможно развитие бронхиальной астмы, вдвое чаще — аллергического ринита или экземы [2].
Кроме того, нарушение гидролипидного барьера, возникающее при атопическом дерматите у детей, может стать причиной присоединения вторичной инфекции.
К сожалению, атопический дерматит невозможно “перерасти”.
Симптомы атопического дерматита у детей
Согласно последним исследованиям [3] у 45% малышей атопический дерматит дебютирует в возрасте от двух до шести месяцев. У 60% пациентов в течение первого года жизни.
При атопическом дерматите у детей клинические симптомы и локализация воспалений во многом зависят от возраста. Выделяют младенческую (до полутора лет), детскую (от полутора лет до полового созревания) и взрослую фазы. Общими для всех фаз являются следующие симптомы:
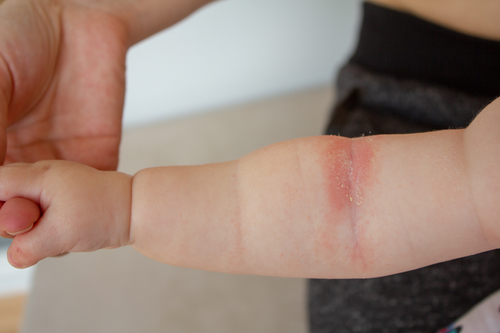
- Выраженная сухость кожных покровов (ксероз), с которой не справляется обычный детский крем.
- Покраснения и воспаления на коже (особенно симметричные).
- Зуд, доставляющий ребенку сильный дискомфорт.
- Рецидивирующее течение (чередование периодов ремиссий и обострений). При этом в холодное время года чаще наблюдается ухудшение, а в теплое — улучшение состояния.
По характеру течения различают острую и хроническую стадии атопического дерматита, которые выражены разными признаками (симптомами):
● Острая стадия. На коже малыша могут появиться шершавые красные пятна (эритема), узелковые высыпания (папулы), припухлости, а также корочки (в том числе с мокнутием).
● Хроническая стадия. Сопровождается лихенизацией (утолщением кожи), трещинками на подошвах и ладонях, расчесами, усилением пигментации кожи век.
Причины атопического дерматита у детей
Атопический дерматит можно считать наследственным заболеванием, потому что важнейшую роль в его возникновении играет генетический фактор [3]:
- У 80% малышей он проявляется, если оба родителя болеют или болели атопическим дерматитом.
- У более 50% детей — если болел хотя бы один из родителей, особенно мама (это увеличивает риск передачи заболевания “по наследству” в два раза).
Спровоцировать атопический дерматит у малыша могут и некоторые дородовые факторы: например, неправильное питание будущей мамы, контакт с токсичными веществами, перенесенные во время беременности инфекции, а также вредные привычки и стрессы.
Кроме того, атопический дерматит чаще развивается у малышей, которые перенесли кислородное голодание во время родов, родились недоношенными и находились на искусственном вскармливании (перинатальные факторы).
Диагностика атопического дерматита у детей
Долгое время считалось, что атопический дерматит у детей — это преимущественно аллергическое заболевание. Однако в настоящее время доказано, что это, в первую очередь, заболевание с нарушением функции эпидермиса! А пищевая аллергия выявляется лишь у 30-40% детей с атопическим дерматитом.
На проявление признаков атопического дерматита почти всегда влияют определенные триггеры внешней среды. Это могут быть хлорированная или “жесткая” вода, мыло, контакт с аллергеном, неблагоприятный климат и даже стресс. Еще один распространенный триггер — бактерии, которые проникают в кожу через поврежденный эпидермальный барьер.
Поставить диагноз “атопический дерматит у детей” может только врач (педиатр, дерматолог, аллерголог)! Он учитывает наличие внешних признаков заболевания и зуда, а также наследственный фактор. Для проведения диагностики детям могут быть назначены лабораторные исследования. Например:
- Общий развернутый (клинический) анализ крови.
- Биохимический общетерапевтический анализ крови.
- Общий (клинический) анализ мочи.
- Исследование уровня общего иммуноглобулина E в крови.
- Кожное тестирование с аллергенами.
- Биопсия кожных покровов.
Лечение атопического дерматита у детей
В современной медицине выделяют три степени тяжести атопического дерматита у детей:
- Легкая. Ребенок хорошо реагирует на лечение, ремиссия может длиться более 10 месяцев, зуд незначительный, покраснения небольшие. Обострения происходят не чаще двух раз в год.
- Среднетяжелая. Обострения случаются 3-4 раза в год, а периоды ремиссий сокращаются до 2-3 месяцев. Терапия дает менее выраженные результаты, покраснения “упорно” возвращаются.
- Тяжелая. Длительные обострения прерываются короткими периодами ремиссий — до полутора месяцев. Лечение помогает слабо или на краткий срок, на поведение малыша сильно влияет зуд [4].

На всех стадиях атопического дерматита педиатры и дерматологи рекомендуют эмоленты - косметические средства по уходу за кожей. Они увлажняют кожу и способствуют восстановлению уровня липидов — важнейших структурных компонентов. В периоды обострений эмоленты можно наносить часто и обильно.
Обращайте внимание на состав, желательно, чтобы эмоленты не вызывали привыкания. Их главные задачи — помочь коже вырабатывать собственные липиды, обеспечивая эффективное увлажнение и смягчение. Кроме того, постоянное применение эмолентов продлевает периоды ремиссий и облегчает симптоматику атопического дерматита.
Вернуть коже комфорт на длительное время поможет линия косметических средств Mustela Stelatopia!
Эмоленты Stelatopia эффективны на всех стадиях атопического дерматита , в т.ч. при его первых признаках - повышенной сухости кожи.
Проведенные исследования подтвердили, что применение Крема-эмолента “Stelatopia” позволяет снизить вероятность развития атопического дерматита на 51% ! [6]
Лечение (применение гормональных препаратов) при атопическом дерматите у детей может назначать только врач с учетом возраста, симптоматики, сопутствующих заболеваний и результатов анализов. Самолечение может быть опасно!
- Для наружной терапии при средней и тяжелой степенях атопического дерматита применяют топические глюкокортикостероиды, топические ингибиторы кальциневрина и другие.
- При легкой степени заболевания применение Крема-эмолента “Stelatopia” уменьшает выраженность воспаления через 32 часа, благодаря наличию в составе дистиллята масла подсолнечника [5].
- В системной терапии применяют препараты дупилумаб, циклоспорин, глюкокортикостероиды и другие перорально или в инъекционных формах.
- Для облегчения зуда — клемастин, хифенадин, цетиризин, хлоропирамин, левоцетиризин и другие. Применение Крема-эмолента “Stelatopia”, как косметического средства по уходу за кожей, уменьшает выраженность зуда в 80% случаев [7].
- Физиотерапевтическое лечение может включать фототерапию. Иногда при лечении атопического дерматита могут быть назначены диетотерапия, акупунктура, плазмаферез и некоторые другие методы.
Профилактика атопического дерматита у детей
При атопическом дерматите различают первичные, вторичные и третичные профилактические меры.
1. Первичная профилактика
направлена на предупреждение возникновения атопического дерматита у малышей.
- Будущим мамам со склонностью к аллергическим реакциям исключить из рациона продукты-аллергены.
- Введение прикорма малышам начинать с четырехмесячного возраста.
- Беременным и новорожденным из групп риска принимать пробиотики, содержащие лактобактерии.
- По возможности практиковать грудное вскармливание.
- Исключить воздействие табачного дыма на малыша.
- Поддерживать уровень влажности и регулярно проветривать детскую комнату.
2. Вторичная профилактика
направлена на устранение факторов риска, которые при определенных условиях (стресс, ослабление иммунитета и т.п.) могут привести к возникновению, обострению и рецидиву атопического дерматита.
- Регулярные консультации специалистов.
- Поддержания уровня информированности о новых исследованиях и препаратах в области лечения атопического дерматита.
3.Третичная профилактика
— это комплекс мероприятий, направленных на предотвращение обострений или развития осложнений атопического дерматита.
- Исключить контакт малыша с провоцирующими факторами: мылом (оно сушит кожу), одеждой из грубых или синтетических тканей, некачественной косметикой и т.п.
- Ухаживать за кожей ребенка и наносить эмоленты на регулярной основе, в том числе, в периоды ремиссий.
- Ежедневно купать малыша с использованием косметических моющих средств для атопичной кожи.
Читайте также:

