Боль в зубах при невралгии затылочного нерва
Опубликовано: 13.05.2024

Невралгия затылочного нерва представляет собой недуг неврологической природы происхождения, которое связано с раздражением нервных корешков в затылочной части. Патология поражает пары спинномозговых нервов: малый и большой затылочный нерв. Воспалительный процесс сдавливает и раздражает эти нервы, создавая постоянную боль и ухудшая качество жизни пациентов. Воспаление по степени происхождения бывает первичным и вторичным (на фоне поражений шейных позвонков), а также делится на невралгию большого затылочного нерва и невралгию малого затылочного нерва.
Симптоматика
Признаками воспаления затылочного нерва являются следующие:
- пульсирующая боль в районе головы, ушей, висков, нижней челюсти;
- головокружения и тошнота;
- беспричинное слезотечение;
- дискомфорт от касаний пораженного участка;
- преследующее чувство холода;
- изменение окраски кожных покровов.
Симптомы невралгии затылочного нерва:
- приступообразные стреляющие боли;
- длительность приступа несколько часов;
- имитация симптомов мигрени;
- локализация болей в затылочной части;
- ограничение подвижности головы;
- повышенная чувствительность кожного покрова на месте воспаления;
- изменение цвета кожного покрова в месте воспаления.
Боль может носить постоянный ноющий характер, тупой или жгучий.
Отличительной чертой воспаления затылочного нерва является наличие пусковых триггерных точек. Малейшее давление на них отзывается острой болью, поэтому их необходимо оберегать от воздействия до полного излечения заболевания.
С чем связано заболевание
Причины воспаления затылочного нерва:
- заболевания шейных позвонков;
- травмы позвоночника;
- перенесенные инфекционные заболевания – ангина, грипп и другие;
- аневризма позвоночной артерии;
- артрит или остеохондроз шейных отделов;
- лимфаденит шейных желез;
- подагра.
Факторы риска заболеваемости
В группу риска невралгии затылочного нерва входят люди, у которых наблюдается:
- стресс;
- сахарный диабет;
- воспалительные заболевания сосудов;
- системные заболевания;
- статическое перенапряжение мышц спины и шеи;
- переохлаждение.
Осложнения течения
Отсутствие своевременного и адекватного лечения затылочного нерва приводит к ухудшению физического состояния и учащению появления болей, следовательно, ухудшению качества жизни. Среди самых опасных осложнений можно выделить развитие слепоты или кривошеи, а также изменение структуры оболочки нерва. Последнее возможно вылечить только путем нейрохирургического вмешательства.
Методы диагностики
При подозрении на воспаление затылочного нерва проводится:
- первичный осмотр;
- сбор сведений клинической картины;
- сбор жалоб больного;
- уточнение условий появления симптомов воспаления затылочного нерва;
- установление сопутствующих болезней.
Инструментальная диагностика основывается на применении МРТ, КТ и рентгенографии.
Обращение за помощью к врачу
Всегда проще избавиться от первопричины заболевания, чем вести длительную борьбу с последствиями. Поэтому при первых признаках воспаления затылочного нерва лечение назначит невролог. В центре Москвы в АО «Медицина» (клиника академика Ройтберга) опытные специалисты окажут вам необходимую помощь в устранении симптомов невралгии затылочного нерва и лечения любого типа и этиологии.
Лечение недуга
Лечение затылочного нерва подразумевает снятие мышечного тонуса, воспалительных процессов и болевых импульсов. Оно имеет несколько направлений:
- лекарственные средства используются для снятия болевого синдрома, мышечного спазма и воспаления, применяются такие группы медикаментов, как противовоспалительные, миорелаксанты, противосудорожные (в случае необходимости), стероидные, болеутоляющие, витамины группы В;
- физиотерапия направлена на согревание;
- лечебно-физкультурный комплекс упражнений;
- массаж;
- мануальная терапия;
- иглорефлексотерапия;
- хирургическое вмешательство является крайним методом лечения, когда все прочие способы не оказали должного эффекта.
Важным этапом лечения воспаления является лечение первопричины появления заболевания. Такой комплексный подход к проявленным симптомам и лечению невралгии затылочного нерва приносит максимальный положительный эффект.
Как можно бороться с недугом народными методами
Как лечить невралгию затылочного нерва народными рецептами? Такое лечение происходит дома и направлено на снижение сильного болевого синдрома. Можно применить следующие народные средства:
- мазь из почек сирени – это густой отвар сирени, смешанный со свиным жиром, втирается в участки воспаления на шее и голове;
- настой сон-травы – 2 столовые ложки сухой травы заварить стаканом кипятка и настаивать в течение суток, необходимо выпить за один день;
- отвар ивовой коры принимать по 1 ст. л. от 3 до 5 раз в день;
- спиртовые компрессы.
Профилактика заболевания
Профилактические мероприятия должны носить постоянный характер:
- рациональная организация рабочего процесса;
- систематические занятия физическими упражнениями;
- избегайте травм и переохлаждений;
- оздоровление рациона питания с добавлением максимального количества витаминов и минералов;
- удержание правильного положения шеи во время работы;
- своевременное лечение респираторных и инфекционных заболеваний;
- рациональное распределение физических нагрузок;
- профилактическое лечение сопутствующих заболеваний в случае их наличия.
В нашей клинике прием ведут высококвалифицированные неврологи. Записаться к ним вы можете на сайте, по телефону +7 (495) 775-73-60. АО «Медицина» (клиника академика Ройтбераг) расположена по адресу: 2-й Тверской-Ямской переулок, д.10, станция метро Маяковская.
Заболевания и состояния, боль при которых может ошибочно приниматься за зубную. В основном это заболевания смежных областей (придаточные пазухи, органы зрения и слуха, глотка, шейные позвонки, мозг); причиной могут быть также заболевания сердца и сосудов, костно-мышечной системы (позвоночник), нервной системы, а также психические нарушения.
Невралгия тройничного нерва. Тройничный нерв отвечает за чувствительность лица и полости рта. При его поражении боль очень сильная и похожа на зубную. К сожалению, многие пациенты с невралгией подверглись многочисленным депульпированиям и удалению зубов, однако продолжают испытывать боль. Несмотря на уверенность пациента в том, что причиной боли является зуб, стоматологу необходимо скорректировать диагноз и направить больного к невропатологу. Другим вариантом является постгерпетическая невралгия, которая встречается у людей, перенесших опоясывающий герпес (опоясывающий .лишай). Поэтому важно сообщить стоматологу, если некоторое время назад появлялись зудящие пузырьки на коже и слизистой, или был поставлен этот диагноз.
Кластерная головная боль - это синдром неясного происхождения, представленный острой приступообразной болью. Возможно, это одна из форм мигрени. Кластерная головная боль чаще встречается у мужчин в возрасте 30-60 лет. Многие пациенты отмечают появление боли после приема алкоголя.
В классических случаях отмечается односторонняя боль в области верхней челюсти, верхнечелюстной пазухи и позади глазницы. Кластерную головную боль часто ошибочно принимают за острый пульпит или периодонтит жевательных зубов верхней челюсти.
Воспаление среднего уха (средний отит) - распространенное заболевание, особенно у детей, вызываемое стрептококками. Хорошо известно, что при заболеваниях жевательных зубов боль может отдавать в область уха. И, наоборот, при воспалении среднего уха симптомы смещаются в заднюю часть верхней и нижней челюстей. После постановки диагноза пациента направляют к оториноларингологу.
Острый верхнечелюстной синусит (гайморит). Корни зубов верхней челюсти прилежат к дну пазухи, поэтому воспаление часто имитирует зубную боль. Большинство форм синусита являются аллергическими и характеризуются тупой болью в скуловой области и альвеолярном отростке верхней челюсти.
При остром гайморите боль может быть колющей, давящей, пульсирующей. Часто она отдает в подглазничную область, в область зубов верхней челюсти. При этом боль ощущается не в каком-либо одном зубе, а в нескольких. Рекомендуется обратиться к лору.
Заболевания придаточных пазух часто носят хронический характер и являются аллергическими. Они имеют тенденцию к сезонности, ведь для большинства людей аллергенами являются семена и пыльца различных растений. В странах с северным климатом процент заболеваемости синуситами увеличивается весной и осенью. Пациент должен быть направлен к лору и аллергологу.
Заболевания сердца. Стенокардия - это боль за грудиной, которая может «отдавать» в левое плечо и вдоль руки. Боль обычно возникает после физической нагрузки. Эти симптомы крайне важны, так как стенокардия является предвестником острого инфаркта миокарда. Иногда боль при этом ощущается только в левом плече и руке, еще реже - в левом углу нижней челюсти.
Итак, если имеются жалобы на боль в задней части нижней челюсти слева и при этом отсутствуют объективные причины со стороны зубов, можно предположить сердечную природу боли. В таком случае стоматолог направит пациента на консультацию к кардиологу или терапевту.
Слюннокаменная болезнь развивается в протоке одной из слюнных желез. Долгое время единственным проявлением является сухость во рту. Когда камень достигает критического размера, он закупоривает слюнной проток; появляется зубная боль. Может возникать припухлость в поднижнечелюстной области. Чтобы поставить диагноз, делают несколько рентгеновских снимков. Лечение проводит хирург-стоматолог, оно заключается в надрезе протока и удалении камня под местной анестезией.
Боль костно-мышечного происхождения может быть вызвана травмой или дисфункцией мышц шеи, головы, челюстей. Боль может отмечаться в области зубов, щеки, виска, боковой поверхности шеи, затылка. В эту группу также входят заболевания височно-нижнечелюстного сустава и шейного отдела позвоночника. Другие заболевания суставов (ревматоидный артрит, подагра, псориаз; коллагеновые болезни, или коллагенозы) могут вызывать боль в челюстно-лицевой области.
При внутренней дисфункции височно-нижнечелюстного сустава часто возникают жалобы на зубную боль. Нарушение работы сустава вызвано смещением суставного диска, образованием сращений или из-за различных форм артрита, травмами, зеванием, продолжительном открыванием рта. Проявления: рот открывается не полностью, при открывании нижняя челюсть сдвигается в сторону, щелканье или скрип в суставе, а также боль впереди от козелка уха.
Боль продолжительная, тупая, приглушенная, но может становиться более острой при широком открывании рта или жевании. В некоторых случаях боль отдает в висок, щеку, дистальные отделы верхней и нижней челюстей. В таких случаях пациент может считать, что испытывает зубную боль.
Опухоли . Проявлением злокачественных опухолей в области челюстей редко является боль. В типичных случаях отмечаются жалобы на покалывание или снижение чувствительности (онемение). Большинство опухолей поражает не только чувствительные, но и двигательные нервы.
Атипичные болевые состояния, маскирующиеся под зубную боль - это группа синдромов, не соответствующих какой-либо специфической болезни. При этом пациент обычно убежден в том, что причиной боли являются зубы» и настаивает на их лечении или удалении. Хотя причина неизвестна, многие эксперты предполагают участие нервной системы. Атипичная боль обычно хроническая, ноющая; пациенты ощущают ее глубоко внутри кости и с трудом локализуют. Иногда кажется, что боль перемещается из одной области в другую, возможны жалобы на боли во всем теле. Обследование должно включать психологический скрининг и тесты на нарушение поведенческих реакций, которые оценивают депрессивное, тревожное, враждебное поведение. Не исключено, что первичной причиной атипичной боли является психологическое нарушение. Показана консультация психолога или психиатра.
Те, кто хотя бы раз в жизни сталкивались с симптомами невралгии, могут рассказать, насколько она мучительна. Это сильная боль, стреляющего, острого характера, которая возникает как результат повреждения, раздражения или воспаления нерва. Невралгия может проявиться на любом участке тела, где есть достаточно крупные нервные стволы, и боль, которая при ней возникает, может буквально изводить человека, лишая его сна и покоя на несколько дней, а то и недель.
Определенные лекарства, а иногда и хирургические вмешательства способы эффективно устранять невралгию, но важно знать основные причины, которые приводят к повреждениям нервов. При устранении этих причин возможна наиболее эффективная борьба и с симптомами.
10 причин невралгии
Причин повреждений нервов множество, одни из них встречаются достаточно часто, другие – довольно редкие. К ним можно отнести:
- Возрастные изменения, процессы старения, дегенерацию костей и окружающих тканей;
- Болезни почек;
- Сахарный диабет;
- Давление на нервы сосудистых пучков;
- Развитие опухолей;
- Опоясывающий лишай (вирус герпеса 3-го типа);
- Болезнь Лайма;
- ВИЧ-инфекция;
- Остеохондроз и его осложнения;
- Рассеянный склероз;
Отдельно выделяют так называемые неуточненные причины, влияние сразу нескольких факторов. В зависимости от места, где поврежден нерв и возникает болевой синдром, выделяется несколько наиболее частых форм невралгии. Для них типичные свои причины, характерные симптомы и способы борьбы с болью и повреждением нервного ствола.
Невралгия в области тройничного нерва
При этой форме болезни затрагивается тройничный нерв, ветви которого проходят по лицу. Как понятно из названия, у него есть три ветви, которые идут к области рта, зубов и носа, щеки и глаза. Поражение одной или всех ветвей этого нерва приводит к простреливающей боли в одной половине лица.
Возможно два варианта течения невралгии:
- Первый тип – резкое ощущение жжения либо ударов электротоком в отдельных частях лица, приступы формируются нерегулярно, внезапно. Длительность приступа до 2 минут.
- Второй тип – это постоянные ноющие или тупые болевые ощущения в лице.
Истинная причина невралгии остается неясной, считается, что причиной могут быть увеличение размеров проходящих рядом кровеносных сосудов, которые раздражают или сдавливают нерв.
Другой причиной может становиться рассеянный склероз. Это аутоиммунное неврологическое заболевание, провоцирующее воспалительный процесс в миелиновых оболочках нервов, из-за чего они постепенно погибают. Нервы оголяются, возникает боль.
Невралгия постгерпетического типа
Эта форма болезни поражает подкожные нервы, особенно в области грудной клетки. Она является осложнением перенесенной в детстве или юности ветряной оспы, а также часто возникает на фоне опоясывающего лишая (реинфекция вируса ветряной оспы с болезненными высыпаниями в области груди, по ходу нервных стволов). Этот процесс связан с ослаблением иммунитета, нередко бывает у пожилых людей, лиц с иммунодефицитами и онкологических больных.
На фоне активации инфекции и появлении опоясывающего лишая возможны повреждения нервов, в том числе необратимые, они и провоцируют приступы боли. Защитой от этой проблемы может стать прививка от опоясывающего лишая и укрепление иммунитета.
Затылочная невралгия
При этой форме болезни страдают затылочные нервы, которые проходят по задней поверхности шеи к голове.
Основные симптомы – стреляющие либо сильно пульсирующие боли от основания черепа и по задней части головы, до внутренней части глаз.
Причинами подобной проблемы могут стать травмы нервов при резких движениях головы (хлыстовая травма), постоянное напряжение шейных мышц, опухоли головы и шеи, воспаление сосудов, проходящих рядом с нервами, инфекционные болезни, сахарный диабет или подагра. Соответственно, лечение основной патологии поможет избежать и проявлений невралгии.
Межреберная невралгия
Самый частый вариант болезни – повреждение межреберных мышц, которые помогают в акте дыхания. Потенциальными причинами выступают травма грудной клетки или оперативные вмешательства в этой области, сдавление нервов опухолями или краями ребер, развитие вирусных инфекций, включая герпетическую и опоясывающий лишай.
Основные симптомы – жжение и выраженная боль по поверхности груди, области эпигастрия (верхняя область живота) или спины. При движениях, кашле или смехе, настуживании боль усиливаются. Возможны подергивания мышц, тяжесть в груди, неприятное покалывание с онемением, нарушения дыхания. Лечить подобную проблему можно, влияя на причины, которые раздражают нервы.
Диабетическая нейропатия
При постоянном высоком уровне сахара в крови на фоне диабета нервные окончания и волокна «засахариваются» и повреждаются. Возможны боль и онемение, покалывания и проблемы с движением. Боль может возникать внезапно, имеет простреливающий или жгучий характер по ходу пораженного нерва. Самый основной способ борьбы и предотвращения подобной боли – контроль за уровнем сахара крови.
Периферическая невралгия
Это поражение целого ряда периферических нервов, которые отвечают за прием пищи, глотание, дыхание или другие функции организма. Боль и дополнительные поражения возникают из-за поражения оболочек нервов, относящихся к периферической нервной системе – это все стволы за пределами головного мозга и спинного.
Может пострадать как один нерв, так и группа. Помимо боли возможны онемение и потеря чувствительности, покалывание в конечностях, подергивания мышц или их судорожные сокращения, сложности с привычными действиями (например, застегиванием пуговиц или завязыванием шнурков). Может страдать координация движений, руки и ноги меняют чувствительность к температурным воздействиям, сильно потеют.
Если вы почуствовали один или несколько симптомов, не медлите с визитом к врачу. Любую боль можно предотвратить правильным и грамотным лечением.
Мосин Евгений Юрьевич, врач-невролог высшей категории
Имеются противопоказания. Перед применением необходимо ознакомиться с инструкцией или проконсультироваться со специалистом.
Введите e-mail, чтобы подписаться на нашу рассылку
Обзор
Невралгия тройничного нерва — это хроническое (длительное) заболевание, которое зачастую обостряется с течением времени и характеризуется внезапной, острой болью, которая развивается в области лица и головы.
Невралгия тройничного нерва впервые встречается обычно у людей, старше 50 лет. У женщин частота невралгии составляет 5 случаев на 100 000 населения, у мужчин значительно реже — 2,7 на 100 000. В 70% случаев невралгия возникает справа, в 28% — слева, в 2% наблюдается двустороннее поражение.
Боль в лице можно описать как пронизывающую, колющую, как при ударе током. Приступ боли может продолжаться от нескольких секунд до двух минут. Чаще всего поражается одна сторона лица (односторонняя боль), как правило, правая. В редких случаях при невралгии тройничного нерва боль возникает с обеих сторон лица (двусторонняя боль). В 80–90% случаев боль возникает давления на тройничный нерв — самый крупный нерв.
Данная статья посвящена невралгии тройничного нерва, редкому типу невралгии. Постгерпетическая невралгия — это довольно распространенный тип невралгии, который обычно возникает после опоясывающего лишая. Прочитайте подробнее о постгерпетической невралгии.
Невралгию тройничного нерва можно разделить на несколько категорий в зависимости от типа боли. Эти категории описаны ниже.
- Невралгия тройничного нерва 1 типа — типичная форма невралгии тройничного нерва. Пронизывающая и колющая боль возникает непостоянно и только в определенных случаях. Этот тип невралгии также называется идиопатической (когда нельзя определить ее причину).
- Невралгия тройничного нерва 2 типа также называется атипичной (нетипичной) невралгией тройничного нерва. Боль более постоянная, ноющая, пульсирующая, сопровождается чувством жжения.
- Симптоматическая невралгия тройничного нерва — боль возникает в результате другого заболевания, например, при рассеянном склерозе.
При диагностике невралгии тройничного нерва ваш врач может провести обследования, чтобы исключить другие заболевания.
В настоящее время способа полностью избавиться он нее с помощью лекарств не существует. Жить с невралгией тройничного нерва может быть сложно, она может отрицательно сказываться на качестве жизни человека. Однако с помощью лекарств обычно можно на какое-то время облегчить симптомы.
Если лекарства не помогают или вызывают неприятные побочные эффекты, может быть рекомендована хирургическая операция. Цель исключить давление кровеносных сосудов на тройничный нерв, либо повредить его так, чтобы он больше не передавал болевых сигналов. Согласно результатам исследований, хирургическая операция эффективно и надолго устраняет боль, и примерно в 70–90% случаев она больше не возвращается. Однако остается вероятность возвращения боли, причем риск рецидивов зависит от типа операции.
Симптомы невралгии тройничного нерва
Основной симптом невралгии тройничного нерва — резкая пронизывающая или колющая боль в лице, которая появляется внезапно. Почти всегда боль возникает в одной половине лица, хотя в редких случаях она может появляться с обеих сторон. Боль может распространяться на нижнюю челюсть, верхнюю челюсть, щеку, реже — в глаз и лоб. Каждый приступ боли может продолжаться от нескольких секунд до двух минут, и вы при этом можете чувствовать:
- покалывание или онемение в лице перед появлением боли;
- легкое чувство ломоты или жжения во время приступа.
Болевые спазмы могут происходить регулярно на протяжении многих дней, недель или месяцев. В тяжелых случаях вы можете чувствовать боль сотни раз в день. Некоторые люди в перерывах между приступами ощущают в отдельных участках тупую боль. Вместе с тем, боль может полностью пройти и появиться вновь только через несколько месяцев или лет.
Приступ невралгии тройничного нерва могут спровоцировать некоторые действия или движения, например:
- разговор;
- улыбка;
- жевание;
- чистка зубов;
- легкое прикосновение;
- бритье;
- глотание;
- прохладный ветер;
- движения головы.
Жить с невралгией тройничного нерва может быть сложно, она может отрицательно сказываться на качестве вашей жизни. У вас может отсутствовать желание выполнять определенные действия, например, мыться, бриться или есть, чтобы не спровоцировать новый приступ боли.
Жизнь с болью, особенно если она отрицательно сказывается на качестве вашей жизни, может также привести к депрессии (чувству глубокой тоски или отчаяния, которое может продолжаться долгое время).
Атипичная невралгия тройничного нерва
«Атипичная» означает, что эта невралгия нестандартная или нетипичная. Если у вас невралгия тройничного нерва такого типа, между приступами боли вы будете ощущать «фоновую» боль. Это может быть постоянная пульсирующая, ноющая или жгущая боль. Эта форма невралгии тройничного нерва хуже реагирует на лечение, чем традиционная невралгия тройничного нерва.
Причины невралгии тройничного нерва
Хотя точные причины установить удается не всегда, невралгия тройничного нерва зачастую связана со сдавлением тройничного нерва или другим заболеванием.
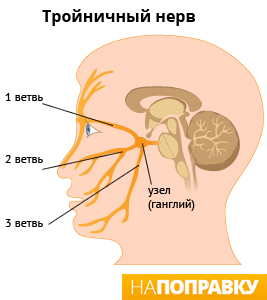
Тройничный нерв — это крупнейший из нервов. У человека есть два тройничных нерва, по одному на каждой стороне лица. Каждый нерв разделен на три ветви:
- верхняя ветвь (глазной нерв) отвечает за участок кожи над глазом, на лбу и в передней части головы;
- средняя ветвь (верхнечелюстной нерв) отвечает за участок кожи в области щеки, сбоку носа, верхней челюсти, зубов и десен;
- нижняя ветвь (нижнечелюстной нерв) отвечает за участок кожи в области нижней челюсти, зубов и десен.
Эти три ветви нерва передают в мозг ощущения боли и прикосновения от лица, зубов и рта. Невралгия тройничного нерва может охватить одну или несколько ветвей тройничного нерва. Чаще всего бывает затронут верхнечелюстной нерв, реже всего — глазной.
Согласно имеющимся фактам, в 80–90% всех случаев невралгия тройничного нерва связана с давлением на тройничный нерв рядом с местом, где он входит в стволовую часть головного мозга (нижняя часть мозга, которая переходит в спинной мозг). Согласно одному исследованию, в 64% случаев давление на тройничный нерв оказывает артерия, а в 36% случаев — вена. В результате сдавления, нерв посылает в головной мозг неконтролируемые сигналы о боли.
Другие причины невралгии тройничного нерва:
- новообразование (опухоль или нарост);
- киста;
- рассеянный склероз, хроническое заболевание, поражающее центральную нервную систему (головной и спинной мозг).
При рассеянном склерозе иммунитет (защитная система организма) вызывает повреждение нервных волокон центральной нервной системы. Тройничный нерв может быть также поврежден.
Что провоцирует приступ невралгии
Некоторые факторы (триггеры) иногда могут провоцировать или обострять приступ невралгии. Приступы боли можно облегчить, если по возможности избегать триггеров. Например, боль может спровоцировать ветер или даже сквозняк в помещении. В таком случае старайтесь не сидеть у открытых окон или кондиционеров, а в ветреную погоду закрывайте лицо шарфом.
Боль может вызывать горячая или холодная еда и напитки. Если пить теплые или холодные напитки через соломинку, можно избежать контакта жидкости со слизистой рта и возникновения боли.
Диагностика невралгии тройничного нерва
Если вы подозреваете у себя невралгию тройничного нерва, обратитесь к терапевту или неврологу. Сначала он спросит вас о симптомах, а затем может провести некоторые обследования, чтобы исключить другие заболевания.
Так как при невралгии тройничного нерва боль зачастую возникает в челюсти, зубах или деснах, люди обращаются к стоматологу, а не к терапевту или неврологу. Стоматолог, прежде всего, постарается исключить другие причины боли в зубах. Если он не найдет «своих» причин для боли, то направит вас к терапевту или неврологу. К этим врачам вы можете обратиться и самостоятельно.
Диагностикой и лечением невралгии тройничного нерва занимается обычно . Вы можете самостоятельно записаться к нему на прием или сначала обратиться к терапевту. осмотрит вас и расспросит о ваших жалобах. Он проведет первичную диагностику и исключит другие причины боли в лице. Сначала он тщательно осмотрит следующие области:
- голову и шею;
- уши;
- рот;
- зубы;
- сустав нижней челюсти ( сустав).
Перед тем, как поставить диагноз невралгии тройничного нерва, необходимо исключить другие заболевания, которые могут вызывать боль в лице. Нужно определить форму заболевания — типичную невралгию тройничного нерва или невралгию, вызываемую другим заболеванием (симптоматическую невралгию тройничного нерва). В случае симптоматической невралгии необходимо лечить вызывающее ее заболевание.
Другие заболевания, которые необходимо исключить:
- зубная инфекция или трещина в зубе;
- мигрень;
- боль в суставе нижней челюсти;
- височный артериит, тяжелое заболевание, при котором происходит воспаление кровеносных сосудов в виске, что может привести к слепоте или инсульту;
- травма лицевого нерва (посттравматическая невралгия);
- непрерывная боль в лице без определенной причины (идиопатическая боль).
У людей младше 40–50 лет причиной боли в лице чаще бывают другие заболевание, поэтому терапевт будет, в первую очередь, исключать эти причины. Если терапевт заподозрит нейрогенную причину болей, он направит вас на консультацию к неврологу, под руководством которого будет происходить дальнейшее обследование и лечение.
томография (МРТ) может с большой точностью показать, где происходит сдавление тройничного нерва. Во время МРТ с помощью сильного магнитного поля и радиоволн создаются подробные изображения внутреннего строения вашего мозга и тройничного нерва. С помощью МРТ можно также исключить другие причины боли в лице, например, опухоль в основании черепа. Такие причины вызывают 5–10% всех случаев невралгии тройничного нерва.
Примерно у 1–5% людей с рассеянным склерозом (хроническим заболеванием, поражающим головной и спинной мозг) появляется невралгия тройничного нерва, поэтому необходимо учитывать вероятность этого заболевания. Вам зададут ряд вопросов, связанных с симптомами рассеянного склероза, чтобы исключить это заболевание.
Симптомы, присущие рассеянному склерозу:
- головокружение;
- тремор (дрожь) в конечностях, нарушение координации;
- слабость глазных мышц;
- нарушения зрения в одном глазу.
При необходимости для диагностики рассеянного склероза также может использоваться МРТ.
Лечение невралгии тройничного нерва
Для облегчения боли при невралгии тройничного нерва назначаются лекарственные препараты. Если медикаментозное лечение не эффективно или не возможно, прибегают к хирургической коррекции. Лечение невралгии тройничного нерва проводится под контролем . При отсутствии невролога, медицинскую помощь может оказать врач общей практики, семейный врач или терапевт.
Лечение невралгии тройничного нерва обычно начинают с назначения антиконвульсантов (препаратов для лечения припадков при эпилепсии). Они помогают облегчить боль в лице. Препараты этого типа замедляют электрические импульсы в нерве и снижают его способность передавать болевые ощущения. Обычные обезболивающие, такие как парацетамол, неэффективны при лечении невралгии тройничного нерва.
Обычно сначала назначается антиконвульсант, который называется карбамазепин (см. ниже). Если он не действует, может использоваться другой антиконвульсант — габапентин.
Карбамазепин обычно используется для лечения эпилепсии, иногда он эффективен при лечении невралгии тройничного нерва, так как он ослабляет неконтролируемые болевые сигналы. Скорее всего, сначала вам потребуется принимать его один-два раза в день, хотя некоторым людям требуется повышенная дозировка. Карбамазепин может вызывать побочные эффекты, особенно тяжелые у пожилых людей. Ниже описаны возможные побочные эффекты.
Побочные эффекты, возникающие более чем у одного человека из десяти:
- тошнота и рвота;
- головокружение;
- чувство усталости;
- трудности с координацией движений;
- пониженное количество белых клеток крови, которые борются с инфекциями (лейкопения);
- изменения уровня ферментов печени (ферменты — это белки, которые ускоряют любую реакцию, которая происходит в организме).
Побочные эффекты, возникающие максимум у одного человека из десяти:
- повышенный риск возникновения синяков и кровотечений;
- задержка жидкостей (невозможность помочиться);
- увеличение веса;
- дезориентация в пространстве и времени;
- головная боль;
- двоение в глазах или размытое зрение;
- сухость во рту.
К редким побочным эффектам карбамазепина относятся:
- неконтролируемые (непроизвольные) движения, например, дрожь в конечностях;
- необычные движения глаз;
- понос;
- запор.
Установлена, что прием антиконвульсантов может быть связан с мыслями о самоубийстве и членовредительстве. Дополнительную информацию о возможных побочных эффектах карбамазепина вы можете получить у вашего врача или в инструкции, прилагаемой к лекарству.
Непатентованные лекарственные средства для лечения невралгии тройничного нерва
Непатентованные лекарственные средства не имеют лицензии на применение для лечения тех или иных заболеваний. Другими словами, лекарство не прошло клинические испытания (тип исследования, при котором одно средство сравнивается с другим) по определению его эффективности и безопасности при лечении данного заболевания. Однако некоторые специалисты применяют непатентованные лекарственные средства, если они считают, что они могут принести результат, и что их преимущества перевешивают связанные с ними риски.
Если ваш специалист планирует назначить вам непатентованное лекарственное средство для лечения невралгии тройничного нерва, он должен уведомить вас о том, что это средство не имеет лицензии, и обсудить с вами возможные риски и преимущества.
Некоторым людям снять боль помогает нетрадиционные методы лечения:
- медитация и прочие техники расслабления;
- массаж;
- иглоукалывание (акупунктура);
- витаминная терапия.
Вместе с тем, в настоящее время эффективность этих методов клинически не доказана.
Ниже приводится краткое описание некоторых процедур, которые вам, возможно, следует принять во внимание, хотя они все имеют определенные риски:
- инъекции глицерина — он вводится в центральную часть тройничного нерва и снимает боль примерно на 6–12 месяцев;
- радиочастотная термокоагуляция периферических ветвей тройничного нерва — с помощью электростимуляции повреждаются нервные окончания, но с этим связан необратимый риск появления постоянной боли, не поддающейся лечению;
- чрезкожная балонная компрессия — над тройничным нервом надувается маленький баллон, который сдавливает нервные веточки, прекращая прохождение болевого импульса по ним. Этот метод может применяться в тех редких случаях, когда хирургия не дала результата.
- электрический ток — используется для того, чтобы вызывать онемение тройничного нерва, и может быть очень эффективным.
Согласно результатам исследований, после радиочастотной термокоагуляции, инъекции глицерина или баллонной компрессии в 90% случаев наступает немедленное облегчение боли. Однако 50% людей после процедуры теряют чувствительность в области лица. После радиочастотной термокоагуляции через год боль может вернуться.
Хирургическая операция при невралгии тройничного нерва
В некоторых случаях рекомендуется делать хирургическую операцию. Цель уменьшить компрессию (сжатие) тройничного нерва кровеносными сосудами, либо повредить нерв так, чтобы он больше не передавал болевых сигналов. Используются две хирургические процедуры:
- микроваскулярная декомпрессия;
- стереотаксическая радиохирургия.
Эти методы описаны ниже.
Микроваскулярная декомпрессия — это операция по снятию давления кровеносных сосудов на тройничный нерв. Во время операции хирург удалит или перенесет кровеносные сосуды, отделив их от тройничного нерва. Этот метод оказывается эффективным у большинства больных, надолго избавляя их от боли. Свыше 70% людей избавляются от невралгии на срок более 10 лет.
Однако эта операция может привести к потере слуха, что по статистике происходит в менее 3% случаев. Также есть вероятность, что после операции боль вернется, а чувствительность в области лица пропадет, но это случается редко и чаще всего проходит со временем. В очень редких случаях операция этого типа может привести к инсульту, менингиту и даже смерти.
Стереотаксическая радиохирургия — это сравнительно новый метод лечения с помощью ионизирующего излучения. При стереотаксической радиохирургии не требуется обезболивание (наркоз), а на коже не делается никаких разрезов. В процессе облучения нерв теряет способность передавать в мозг болевые импульсы.
Перед операцией ваш хирург обсудит с вами ее детали. На сегодняшний день этот метод лечения невралгии тройничного нерва дает хорошие результаты. В 33–90% случаев после операции боль в области лица прекращается сразу же, хотя в 14% случаев болевые ощущения могут вернуться через 18 месяцев. Для достижения максимальной эффективности лечения, оно может продлиться вплоть до двух месяцев.
Стереотаксическая радиохирургия в 8% случаев может вызывать онемение лица. Редкие осложнения:
- потеря вкусовых ощущений;
- онемение глаза;
- глухота.
Несмотря на относительную безопасность стереотаксической абляции нерва, эта процедура назначается только в тех случаях, когда другие методы лечения оказались неэффективными.
К какому врачу обратиться при постгерпетической невралгии?
С помощью сервиса НаПоправку вы можете найти врача невролога, предварительно ознакомившись с отзывами о нем на нашем сайте.

Большая часть пациентов, которые страдают от головных болей, мигрени, дискомфорта в шейной области, связывают своё самочувствие с усиленными нагрузками на работе, переменой погоды и отсутствием отдыха. Они также могут быть причинами вышеуказанных симптомов, но на деле всё может быть гораздо серьёзнее.
Пациенты с хронической головной болью могут описывать ее следующим образом: дискомфорт начинается в области шеи и постепенно распространяется через всю голову до лба и глазных яблок. Источником такого болевого синдрома часто является затылочный нерв. Естественно, что при игнорировании проблемы боль будет усиливаться, со временем приводя к тяжелым расстройствам, не говоря уже о снижении качества жизни.
Причинами появления невралгии затылочного нерва может быть неправильная осанка, длительное положение тела в неверном положении (например, в офисе при работе за компьютером), стрессовые ситуации. Важно найти причину, которая вызвала невралгию: лечение в этом случае будет максимально эффективным.
Симптомы невралгии затылочного нерва
Признаки невралгии могут появляться остро, а затем нарастать постепенно в течение 2-3 суток. Обезболивающие таблетки начинают помогать все хуже, из-за постоянного болевого синдрома существенно снижается качество жизни, страдает работа, учеба и личная жизнь. В том случае, если невралгия имеется уже длительный промежуток времени, может отсутствовать подвижность позвоночника в шейном отделе: любые попытки произвести движения головой вызывают сильную боль.
Основные симптомы, по которым удается распознать невралгию затылочного нерва:
- интенсивные боли в области затылка, теменной и височной области;
- головокружение;
- нарушение концентрации внимания, трудности с запоминанием информации;
- гиперестезия кожи в затылочной, теменной и височной области;
- пульсация в зоне висков, также может возникать в боковых отделах верхней челюсти;
- ограничение движений в шейном отделе позвоночника;
- распространение болевого синдрома на переднюю часть лица и уши.
При пальпации сам пациент и доктор может определить зону наибольшей болезненности – место проекции пораженного затылочного нерва. Как правило, в патологический процесс вовлекается одна ветвь нерва, поэтому симптомы будет выражены с правой или левой стороны.
Повышенная кожная чувствительность (гиперестезия) кожи головы приводит к тому, что пациенту становится трудно расчесывать волосы из-за резкой боли. Даже ношение головного убора вызывает сильный дискомфорт: любое прикосновение к коже головы и волосам становится причиной мучительных болей, с которыми не всегда в силах справиться даже сильные обезболивающие. Болевой приступ можно вызвать чиханием, кашлем, физическими нагрузками, влиянием яркого солнечного света на роговицу глаза.
Невралгия затылочного нерва быстро приобретает затяжной хронический характер, протекает с периодами обострения и ремиссии. На фоне полного здоровья и отсутствия явных триггеров боль может возникать внезапно. Этому может способствовать острое простудное заболевания, пробежка, работа за компьютером. Длительное течение болезни вызывает определенную перестройку психики: больные начинают избегать яркого света, у них снижается работоспособность, сокращаются контакты с людьми. Могут развиваться соматические заболевания – среди них артериальная гипертензия, мигрени, остеохондроз и т.д. Нервная ткань воспаленного нерва начинает постепенно атрофироваться: изменения при этом являются необратимыми. Резко снижается чувствительность кожи в проекции нерва, пациентов меньше беспокоит болевой синдром. Но вслед за этим страдает тонус сосудов шеи, возникает венозная и артериальная дисфункция.

Успех лечения на 90% зависит от опыта и квалификации врача.
Бесплатная консультация и диагностика врача
- Мануальный терапевт
- Вертебролог
- Остеопат
- Невролог
На консультации мы проводим тщательную диагностику всего позвоночника и каждого сегмента. Мы точно определяем какие сегменты и нервные корешки вовлечены и вызывают симптомы боли. По итогам консультации даем подробные рекомендации по лечению и если необходимо назначаем дополнительную диагностику.
Проведем функциональную диагностику позвоночника
Выполним манипуляцию, существенно облегчающую боль
Составим индивидуальную программу лечения
Диагностика невралгии
Симптомы невралгии вызывают много страданий у человека, нарушают его привычный жизненный уклад. Поэтому рекомендуется как можно быстрее обратиться к врачу для проведения осмотра и обследования. Самостоятельные попытки избавить себя от болей путем хаотичного использования лекарственных препаратов зачастую только усугубляют ситуацию.
Диагностика невралгии начинается с тщательного сбора анамнеза и жалоб. В ходе осмотра и проведения специальных функциональных тестов врач может определить причину, которая послужила началом развития невралгии нерва. Идиопатическое поражение, когда причину установить не удается, встречается крайне редко.
Обследование при подозрении на невралгию нерва может включать в себя:
- рентгенологическое исследование;
- магнитно-резонансную томографию;
- энцефалографию;
- допплерографию;
- компьютерную томографию.
После получения результатов исследований врачом также проводится дифференциальная диагностика: важно не спутать невралгию с другими заболеваниями, которые имеют схожую клиническую картину. По необходимости кроме невролога пациент посещает других узких специалистов, проходит дополнительное обследование.
После установления точного диагноза и причины возникновения болезни составляется план лечения. Таким образом удается достичь регресса клинической симптоматики болезни и длительной ремиссии.
Лечение невралгии затылочного нерва
Терапией заболевания в клинике доктора Длина занимаются квалифицированные специалисты, используя консервативные методы. Они направлены на:
- устранение болевого синдрома;
- снижение возбудимости нервных волокон пораженного нерва;
- восстановление миелиновой оболочки, которая покрывает нерв снаружи;
- снятие напряжения с мышц головы и шеи.
Для купирования болей используются анальгетики: выбор препарата основывается на интенсивности симптома, учитываются возможные противопоказания и сопутствующие заболевания. Мышечный спазм усиливает проявления болевого синдрома, поэтому назначаются миорелаксанты. Для восстановления миелиновой оболочки нервного волокна показаны витамины группы В, используются также полиненасыщенные жирные кислоты омега-3.
Если напряжение в шейной области выражено сильно, то в ряде случаев на время лечения показана иммобилизация шеи специальными ортезами, может быть рекомендован постельный режим. Важно соблюдение режимных мероприятий: чередовать работу и отдых, не допускать перегрузки нервной системы. Для отдыха следует выбирать максимально удобное положение тела, при этом оно должно быть физиологичным. Хороший эффект расслабления мышц шеи и головы дает плавание, мануальная терапия, расслабляющий массаж.
Сергей Владимирович Длин, который является основателем клиники, долгое время изучал западные и отечественные методики воздействия при невралгии. Собрав все их достоинства воедино, он создал собственные авторские методики лечения, которые дают отличный результат, сохраняющийся длительное время. Активно в клинике используется мануальная терапия: в умелых руках она практически не имеет противопоказаний, дает системный оздоравливающий эффект и не сопровождается болевыми ощущениями.
Физиолечение показано больным с невралгией затылочного нерва на всех этапах терапии и восстановления. На ранних стадиях с помощью физиотерапевтического воздействия можно снять болевой синдром и чрезмерное напряжение с пораженного сегмента, а на поздних этапах – укрепить мышечный каркас, восстановить протекание обменных процессов. Используют лечение лазером, током, ультрафиолетом и т.д. При физиотерапии нормализуется кровообращение, устраняется отечность тканей. В острой стадии болезни, когда пациент жалуется на интенсивные боли, используется электрофорез с местными анестетиками. Такое применение лекарственных средств не вызывает побочных эффектов, поэтому является более предпочтительным, чем другие пути введения.
В фазу ремиссии, когда симптоматика заболевания слабо выражена или вовсе отсутствует, показано санаторно-курортное лечение. Хорошим эффектом обладают лечебные грязи, рекомендуется индивидуальный комплекс массажа и гимнастики для укрепления мышц.

Спасибо за доверие и ваш выбор.">
Нас рекомендуют 94% пациентов.
Спасибо за доверие и ваш выбор.
Читайте также:

