Повреждение зубов кариозным процессом сопровождается изменением рн слюны в кислую сторону
Опубликовано: 24.07.2024
Идеальный уровень кислотно-щелочного баланса для ротовой полости равен pH=7. В случае, если кислотность преобладает, среда становится кислой (рН снижается), если щелочей больше - рН увеличивается.
Чем выше кислотность, тем с большей вероятностью создается благоприятная среда для развития микроорганизмов. Кислая среда возникает, например, после употребления богатой углеводами пищи. Поэтому после приема таких продуктов необходимо почистить зубы, либо прополоскать водой рот, чтобы уменьшить концентрацию кислоты.
Больше всего на состояние кислотно-щелочного баланса влияет питание. В каждом продукте согласно таблицы Уокера преобладают либо закисляющие, либо защелачивающие вещества, которые очень быстро сдвигают рН в кислую или в щелочную сторону. Регулирование кислотно-щелочного баланса осуществляется прежде всего за счет правильного и последовательного сочетания кислотно-образующх и щелочеобразующих продуктов питания.
Как правильно питаться, чтобы баланс здоровья зубов был в норме? Прежде всего – ограничение употребления углеводов, особенно простых: сахара, сладостей, кондитерских изделий.
Сахар – главный враг зубов. Больше всего вредит не количество сладкого, а количество его приемов в заданный промежуток времени. Для здоровья зубов менее вредно съесть 10 конфет за один приём, чем такое же количество в течение, например, дня по 1 конфете.
Лимонная кислота - еще один враг наших зубов. Её добавляют во все газированные напитки в качестве консерванта и усилителя вкуса (прежде всего это - сладкие напитки). Она разрушает эмаль, делает её рыхлой и приводит к ее эрозии. Если не можете отказать себе в употреблении таких напитков, пейте их через соломинку, а затем полощите рот водой. Чистить зубы сразу же после приема газировки не следует, так как зубная щётка может повредить размягчённую зубную эмаль.

Индийские исследователи ещё раз подтвердили , что потребление сыра и других молочных продуктов восстанавливает кислотно-щелочной баланс и эффективно защищает зубы от кариеса.
В результате исследования, проведенного с 68 добровольцами в возрасте от 12 до 15 лет были определены уровни кислотно-щелочного баланса в полости рта до и после потребления сыра, молока и йогурта, не содержащего сахар. На основании исследований был сделан выжный вывод - уровень рН Симптомы и последствия закисления полости рта.
Признаками закисления полости рта являются:
- чувствительность зубов;
- оскомина при употреблении горячих и кислых продуктов;
- кислый привкус слюны;
- развитие кариеса;
- трещины на эмали или крошение зубов;
- мигрирующая зубная боль;
- обнажение корней зубов.
Ежедневное «кислое» питание приводит к хроническому пожизненному закислению внутренней среды организма, что с высокой вероятностью способствует развитию таких «болезней цивилизации» , как атеросклероз, гипертония, диабет. При снижении зачения рН отмечаются нарушение иммунной реакции, быстрое размножение вирусов, бактерий и болезнетворных грибков.
Еще в 1932 году Отто Варбург получил Нобелевскую премию по химии за определение условий жизни злокачественных опухолей. В результате его исследований установлено, что клетки опухоли, а так же бактерии и потогенные микроорганизмы, великолепно размножаются при закислении крови при условии снижения величины рН ниже 7,2-7,3 едениц. При нормализации рН опухоль вначале прекращает рост, а затем полностью рассасывается! Если рН крови в норме, то чужеродные бактерии и микроорганизмы не имеют условий для размножения. Если же рН падает резко в сторону окисления и «буферная» зона организма не справляется с этим состоянием, то в жертву приносится скелет, так как в целях ощелачивания необходимые для этого магний и кальций вымываются из костей, что приводит к развитию остеопороза и кариеса. В ответ на закисление организм выбрасывает в кровь избыточное количество кальция, который тут же стремится вывести, но не выводит, а откладывает на поверхности костей и суставов, а так же в почках и желчном пузыре. Отмечается также помутнение хрусталика глаза, ускоряется развитие катаракты и т.д.
Помимо питания причинами закисления организма являются безусловно стрессы, сильные переживания, малоподвижный образ жизни, недостаток свежего воздуха, агрессивное влияние бытовой техники (компьютер, телевизор, микроволновая печь, сотовые телефоны и пр.)

Важным условием сохранения здоровья организма и зубов является поддержание кислотно-щелочного баланса на должном здоровом уровне. Восстановление рН до нормального значения приводит к тому, что отложение солей (камни, песок) рассасывается, а организи благодарит за это хорошим самочувствием.
Есть ещё один фактор нашего здоровья – оптимизм. Если человек заряжен оптимизмом, верой в свою цель, в свою мечту, в собственные силы, горит желанием добиться своего — организму хватит энергии для поддержания рН, а значит и для поддержания здоровья. Эта энергия необходима почкам для полноценной работы и сохранения кислотно-щелочного баланса в крови.
Стрессы и переживания отнимают жизненные силы, гасят «внутренний» огонь. Когда человек «потух» и «перегорел», тогда организму собственной энергии уже не достаточно. Почки при этом не могут удержать баланс и организм теряет щелочные ингредиенты, уровень рН падает и приходят болезни.

Основной причиной кариеса зубов является жизнедеятельность бактерий в полости рта. Но также есть ряд дополнительных факторов, которые могут способствовать развитию этого заболевания. Одним из таких факторов является слюна. Как pH человеческой слюны влияет на здоровье зубов, расскажем в этой статье.
В этой статье
- Почему развивается кариес?
- Какова роль слюны в поддержании здоровья полости рта?
- Что происходит при недостаточной выработке слюны?
- Как влияет на зубы pH слюны?
- Профилактика нарушений слюноотделения и кариеса зубов
- Заключение
Почему развивается кариес?
Механизмы развития кариеса — одного из самых распространенных на планете заболеваний — ученые изучают до сих пор. Они сходятся во мнении, что кариес вызывают микроорганизмы, живущие в полости рта, при наличии сопутствующих факторов. К этим факторам относят углеводное питание, плохую гигиену ротовой полости, качественный и количественный состав слюны.
Как же развивается кариозный процесс и почему в зубах образуются полости? Вопреки популярному мнению, микробы не прогрызают дырки в зубах, развитие кариеса происходит иначе. Кариесогенные бактерии (один из видов — Стрептококки мутанс) образуют колонии на поверхности зубов, собираясь в биопленку — зубной налет. Эти бактерии «любят» пищу, богатую углеводами, и ферментируют содержащиеся в ней сахара. Продуктами переработки углеводов бактериями становятся органические кислоты. Вот они и вредят нашим зубам и способствуют развитию кариеса.

Кислоты, производимые бактериями, нарушают нормальную структуру эмали, способствуют ее деминерализации, проникают в глубокие ткани зуба и продолжают разрушать его изнутри. Чем больше во рту микробов, чем больше углеводов они получают, тем выше кислотность на поверхности зубов и тем активнее происходит процесс их разрушения.
Какова роль слюны в поддержании здоровья полости рта?
Слюной называют биологическую жидкость нашего организма, которую вырабатывают слюнные железы. Постоянно находясь в полости рта, слюна принимает участие в пищеварительных процессах, питании тканей, обеспечивает естественную очистку ротовой полости, защищает зубы и слизистые от бактериального воздействия. Все естественные процессы, которые происходят с нашими зубами, осуществляются во взаимодействии с этой биожидкостью. Слюна обеспечивает нормальную работу всех тканей и органов ротовой полости, в частности доказана важная роль слюны в поддержании минерального состава зубной эмали.
В состав слюны, помимо воды, входят фосфаты, кальциевые соли, фториды, соединения натрия и другие вещества, которые способствуют укреплению и сохранению здоровья зубной эмали. По сути слюнная жидкость представляет собой перенасыщенный солями кальция и фосфатов раствор. За счет такого состава слюна качественно минерализует зубы. В рамках медицинских исследований доказано, что в период прорезывания зубов эмаль созревает в первую очередь за счет активного поступления ионов кальция и фосфора из слюны. Также она поддерживает и при необходимости восстанавливает правильный баланс минеральных веществ в уже прорезавшихся зубах.
Помимо минерализующей функции, доказана защитная роль слюны. В ее состав входят лизоцим и некоторые другие вещества с бактерицидным и бактериостатическим действием. Благодаря этому слюна нейтрализует действие патогенных микроорганизмов, предупреждает развитие инфекций зубов и полости рта. И, наконец, слюна выполняет функцию очищения, вымывая остатки пищи и микробы.
Таким образом, нормальное качество и количество слюны является важнейшим условием здоровья зубов и полости рта. Любые нарушения ее количественного или качественного состава могут провоцировать развитие кариеса, заболеваний слизистых и пародонта.
Что происходит при недостаточной выработке слюны?
По статистике, у каждого пятого взрослого диагностируют ксеростомию, или сухость во рту. Это состояние обусловлено тем, что у человека снижена или полностью отсутствует выработка слюны. Поскольку эта биожидкость выполняет целый ряд важных функций, при ксеростомии происходят негативные изменения в полости рта:

- возникает дискомфорт;
- снижается уровень гигиены зубов и десен;
- из-за недостатка слюны pH ротовой полости уменьшается, во рту активно размножаются микробы, может начаться развитие зубного кариеса.
Как влияет на зубы pH слюны?
Одним из защитных элементов слюны является так называемая буферная система. Ее задача состоит в том, чтобы нейтрализовать отрицательное действие кислот, попадающих в ротовую полость. Буферные системы поддерживают в полости рта нормальный уровень pH, обеспечивая защиту от кислотно-щелочных воздействий. Именно буферные системы слюны влияют на восстановление pH ротовой полости в течение считанных минут после еды.
Если pH слюны нарушен, буферные системы не справляются со своей задачей и не могут нейтрализовывать кислоты. Это приводит к тому, что зубная эмаль быстро теряет минеральные вещества, развивается кариес, а также некариозные поражения зубных тканей.
Повлиять на изменение уровня рН слюны, а значит, сыграть свою роль в развитии кариеса, могут особенности питания, нарушения гигиены ротовой полости. Также на процесс слюноотделения влияют некоторые заболевания и состояния. Например, при синдроме Шегрена, сахарном диабете снижается выработка слюны, возникает сухость во рту и сопутствующие проблемы. При нарушении функций щитовидной железы, ревматоидном артрите, некоторых психических заболеваниях слюна не выполняет свою минерализующую функцию, то есть не обеспечивает зубную эмаль достаточным количеством ионов кальция и фосфора. Это объясняет тот факт, почему при сопутствующих заболеваниях кариес у пациентов встречается гораздо чаще и может развиваться более быстрыми темпами.

Также исследования показывают, что нормальный уровень pH слюны для детей и взрослых отличается. У детей эмаль начинает терять минеральные вещества при более высоких показателях pH, а кислотно-щелочной баланс в полости рта восстанавливается медленнее в силу меньшего объема слюны по сравнению со взрослыми. Поэтому и кариес в детском возрасте развивается гораздо быстрее.
Профилактика нарушений слюноотделения и кариеса зубов
Слюна и кариес тесно связаны, и для защиты зубов важно, чтобы во рту было достаточное количество слюны. Предотвратить нарушение процессов слюноотделения, свести к минимуму риски кариозного поражения зубов помогут следующие меры профилактики:
- Употребляйте достаточное количество воды и другой жидкости, чтобы поддерживать нормальный водный баланс организма.
- Соблюдайте гигиену ротовой полости: чистите зубы дважды в день, тщательно удаляя зубной налет. Уделяйте внимание межзубным промежуткам, деснам и языку. Рекомендуется дополнительно пользоваться ирригаторами. Эти приборы очищают труднодоступные участки ротовой полости в с помощью водяной струи. Таким способом можно не только удалить загрязнения, но и увлажнить слизистые при повышенной сухости.
- Откажитесь от вредных привычек, курение и употребление алкоголя снижают выработку слюны, приводят к сухости во рту, а значит, повышают риск кариозного поражения зубов.
- При ксеростомии по рекомендации врача можно использовать специальные растворы-ополаскиватели, которые повышают увлажненность слизистых.
- При необходимости врач может назначить препараты, имитирующие природный компонент слюны.
- Иногда слюноотделение уменьшается из-за приема каких-то лекарств. В этом случае рекомендуется (после консультации с врачом) отменить их или ограничить употребление.
- Не менее важно нормализовать питание, ограничив количество углеводов и сладкой пищи, которая является благоприятной средой для развития патогенных микроорганизмов, сильно нарушает рН полости рта после еды, является одним из важнейших факторов развития кариеса.
- И, конечно, для профилактики любых стоматологических заболеваний важно два раза в год посещать врача. Наряду с традиционным осмотром зубов в современных клиниках можно сдать тесты на рН слюны и пройти тезиографию. Это диагностический метод, который поможет определить минерализующий потенциал слюны.
Заключение
Слюна поддерживает здоровье полости рта, обеспечивает ее очистку, защищает от бактерий и минерализует эмаль. При снижении pH слюны или уменьшении ее количества могут происходить патологические изменения, в частности развивается кариес. Избежать этого помогут регулярные визиты к стоматологу и соблюдение профилактических мер.

-
22 января 2009 2829
Основываясь на исторических теориях, в настоящее время удалось достигнуть значительных успехов в изучении этиологии и патогенеза кариеса зубов.
Общепризнанным механизмом возникновения кариеса является прогрессирующая деминерализация твердых тканей зубов под действием органических кислот, образование которых связано с деятельностью микроорганизмов.
В возникновении кариозного процесса принимает участие множество этиологических факторов, что позволяет считать кариес полиэтиологическим заболеванием.
Основными этиологическими факторами являются:
· микрофлора полости рта;
· характер и режим питания, содержание фтора в воде;
· количество и качество слюноотделения;
· общее состояние организма;
· экстремальные воздействия на организм.
Все вышеперечисленные факторы были названы кариесогенными и подразделены на общие и местные, играющие важную роль в возникновении кариеса.
Общие факторы:
1. Неполноценная диета и питьевая вода.
2. Соматические заболевания, сдвиги в функциональном состоянии органов и систем в период формирования и созревания тканей зуба.
3. Экстремальные воздействия на организм.
4. Наследственность, обуславливающая полноценность структуры и химический состав тканей зуба. Неблагоприятный генетический код.
Местные факторы:
1. Зубная бляшка и зубной налет, изобилующие микроорганизмами.
2. Нарушение состава и свойств ротовой жидкости, являющейся индикатором состояния организма в целом.
3. Углеводистые липкие пищевые остатки в полости рта.
4. Резистентность зубных тканей, обусловленная полноценной структурой и химическим составом твердых тканей зуба.
5. Отклонения в биохимическом составе твердых тканей зуба и неполноценная структура тканей зуба.
6. Состояние пульпы зуба.
7. Состояние зубочелюстной системы в период закладки, развития и прорезывания зубов.
Кариесогенные факторы могут быть различной интенсивности и характера, разные варианты их взаимодействия способствуют возникновению кариеса, однако ведущим фактором является микрофлора полости рта. В настоящее время известно, что кариозный процесс может развиться при наличии микроорганизмов в полости рта, избыточном количестве углеводов в пище и контакте углеводов и микроорганизмов с эмалью зуба. Хорошо известно, что прием углеводов вызывает усиленное кислотообразование. Так, прием 10 граммов сахара ведет к возрастанию молочной кислоты в слюне в 10 - 16 раз [Леонтьев В.К., 1978]. Исследования показали, что при рН кислее 6,2 слюна из перенасыщенной гидроксиапатитом становится недонасыщенной, следовательно, превращается из минерализирующей в деминерализирующую (разрушающую твердые ткани зубов) жидкость. Согласно современным представлениям, причиной кариеса является длительное воздействие кислот на зубные ткани. Образование органических кислот связано с длительной ферментативной деятельностью микроорганизмов. Длительное воздействие органических кислот на ткани наблюдается при плохой гигиене полости рта, когда на эмали формируется зубная бляшка, именно под ней создается кислая среда как продукт ферментативной деятельности огромного количества микроорганизмов, способных идеально усваивать углеводы, задержавшиеся в полости рта.
Таким образом, кариозная полость образуется в местах интенсивной кислотопродукции, под зубной бляшкой, где рН кислее 4 - 5. При хорошей омываемости зубов ротовой жидкостью, редких приемах сахара, местный сдвиг рН быстро нивелируется. Однако в зонах плохого доступа слюны, при частом приеме сахара процесс деминерализации может превалировать над процессом реминерализации. Значит, потребление углеводов может явиться решающим фактором в сдвиге рН и нарушении процессов минерализации, что приводит к возникновению кариеса.
Следует отметить, что действие общих факторов осуществляется, как правило, через действие местных. То есть диета, состояние органов и систем, экстремальные ситуации могут изменять состав и свойства ротовой жидкости, влиять на микрофлору зубного налета и зубной бляшки.
Сахар обладает специфическим влиянием на обменные процессы в полости рта, вызывая "метаболический взрыв" после его приема. Такое влияние простых углеводов связано с их готовностью вступать в метаболизм (т.е. обмен веществ) уже в полости рта, в отличие от белков, жиров и сложных углеводов, требующих предварительного гидролиза: набухания и активации. Условия для усвоения углеводов микрофлорой полости рта близки к идеальным. Что, естественно, сказывается на интенсивности и распространенности кариеса.
Итак, согласно современным взглядам, непосредственной причиной возникновения прогрессирующей деминерализации твердых тканей зуба (кариеса) являются органические кислоты, образование которых связано с длительной ферментативной деятельностью микроорганизмов. Возникновение кариеса есть заключительный этап результативного взаимодействия целого ряда кариесогенных факторов.
Известно, что в молодом возрасте интенсивность поражения зубов кариесом более высокая, чем в пожилом. Связано это с недостаточной минерализацией эмали зуба сразу после его прорезывания. Созревание эмали продолжается более двух лет, и только полноценная минерализация обуславливает большую устойчивость эмали зуба к воздействию кислот, и наоборот, недостаточная минерализация создает условия для быстрой деминерализации и возникновения кариозного процесса. После прорезывания зуба изначально созревает эмаль в области режущих краев и бугров всех зубов, поэтому кариозный процесс возникает именно в несозревших фиссурах и пришеечной области, которые относятся к зонам риска. Сегодня проблемы созревания являются центральными в профилактике и лечении кариеса зубов. Огромная роль в формировании эмали отводится ротовой жидкости, реминерализирующая способность последней доказана в ряде клинико-экспериментальных исследований [Аксамит Л.А., 1978; Дубровина Л.А., 1989, Рединова ТЛ., 1989].
В норме в полости рта процессы ре- и деминерализации находятся в состоянии динамического равновесия, однако при наличии кариесогенных факторов наблюдается смещение равновесия в сторону деминерализации.
Состояние пониженной резистентности зубных тканей кариесогенным воздействиям в результате нарушения неспецифической резистентности организма по причине перенесенных и имеющихся соматических заболеваний, по определению профессора В.К.Леонтьева, есть кариесогенная ситуация.
Кариесогенная ситуация создается тогда, когда любой кариесогенный фактор или группа их, действуя на зуб, делают его восприимчивым к воздействию кислот. Конечно, пусковым механизмом является микрофлора полости рта при обязательном наличии углеводов и контакте этих двух факторов с тканями зуба.
В условиях сниженной резистентности зубных тканей кариесогенная ситуация развивается легче и быстрее.
Клинически в полости рта кариесогенная ситуация проявляется следующими симптомами:
a. плохое состояние гигиены полости рта;
b. обильный зубной налет и зубной камень;
c. наличие множественных меловидных кариозных пятен;
d. кровоточивость десен.
Однако даже в регионах с высокой распространенностью кариеса встречаются лица, у которых это заболевание отсутствует, что позволило выделить группу кариесрезистентных лиц (устойчивых к кариесу). В то же время существуют люди, у которых интенсивность поражения зубов кариесом значительно превышает среднегрупповой уровень, таких определили в группу кариесвосприимчивых.
Кариесрезистентность и кариесвосприимчивость следует рассматривать в аспекте их взаимоотношения, так же, как и кариесогенные факторы (общие и местные) они могут быть различной силы. Возникновение кариеса возможно при различных вариантах их взаимодействия. В кариесвосприимчивых зубах патологический процесс возникает быстрее и чаще, что зависит от общего состояния организма в прошлом. Сопутствующие кариесу общие заболевания в данный период времени не могут оказывать влияния на структуру и состав зрелых зубов, однако нарушение функционального состояния органов и систем организма активно влияет на возникновение и течение кариозного процесса, изменяя состав и свойства ротовой жидкости. Факторы резистентности и восприимчивости к кариесу являются следствием определенных взаимосвязей поверхности зуба с ротовой жидкостью. Если в течение прогрессирующей деминерализации кариесогенные факторы теряют свою силу или исчезают, возможно приостановление деминерализации. Возникновение кариеса обуславливают многие факторы, и при наличии соответствующих условий они становятся причиной заболевания.
Резистентность зубов к кариесу формируется у индивидуумов, не отягощенных перенесенными и хроническими сопутствующими заболеваниями и их последствиями, питающихся полноценной пищей и водой, содержащих необходимые макро- и микроэлементы, и не подвергающихся каким-либо вредным воздействиям. Каждый из приведенных ниже факторов зависит от общего состояния организма, его реактивности и резистентности.
Устойчивость зубов к кариесу, или кариесрезистентность, обеспечивается:
· химическим составом и структурой эмали и других тканей зуба;
· оптимальным химическим составом слюны и минерализирующей ее активностью;
· достаточным количеством ротовой жидкости;
· низким уровнем проницаемости эмали зуба;
· хорошей жевательной нагрузкой и самоочищением поверхности зубов;
· свойствами зубного налета;
· хорошей гигиеной полости рта;
· правильным формированием зачатков и развитием зубных тканей;
· своевременным и полноценным созреванием эмали после прорезывания зуба;
· специфическими и неспецифическими факторами защиты полости рта.
Восприимчивости зубов к кариесу, или кариесвосприимчивости, способствуют:
· неполноценное созревание эмали;
· диета с дефицитом белков, макро- и микроэлементов, избытком углеводов;
· вода с недостаточным количеством фтора;
· состав ротовой жидкости, ее концентрация, вязкость, количество и скорость истечения;
· биохимический состав твердых тканей зуба, который определяет течение кариеса, так как плотная структура при минимальных пространствах кристаллической решетки замедляет течение кариеса и наоборот;
· состояние сосудисто-нервного пучка;
· функциональное состояние органов и систем организма в период формирования и созревания тканей зуба;
· неправильное развитие зуба вследствие общих соматических заболеваний.
Кариозный процесс прогрессирует, если понижается скорость слюноотделения, уменьшается количество слюны, повышается ее вязкость и, наоборот, кариозный процесс замедляется или приостанавливается на стадии пятна при достаточном количестве слюны и нормальной ее вязкости. Высокая концентрация макро- и микроэлементов в слюне также приостанавливает кариес, при низкой концентрации минеральных элементов и высоком содержании муцина наблюдается его прогрессирование. Толстая, гладкая эмаль, плотная структура ее и минимальные пространства кристаллической решетки замедляют течение кариозного процесса. Ямки, бороздки, складки, углубления, тонкая эмаль и неплотная структура способствуют быстрому прогрессированию патологического процесса. Во многих случаях кариес зубов возникает в несозревших фиссурах, которые являются зонами риска, к последним также относятся пришеечные области зубов. В.К.Леонтьев с соавт. [1984, 1989] в клинических условиях с помощью электрометрии показали, что процесс созревания эмали является динамичным и зависит от анатомической принадлежности зуба, места его расположения, топографии участка зуба и других факторов. Быстрое созревание эмали зубов происходит в области режущих краев и бугров в течение 4 - 6 месяцев после их прорезывания. Особенно интенсивно оно в первые дни и недели после прорезывания зуба. Эмаль режущего края резцов и клыков созревает в 2 раза быстрее, чем в пришеечной области. Темп созревания эмали фиссур зубов значительно медленнее, чем бугров и режущих краев, и во многом зависит от степени омывания зубов слюной и закрытия фиссур налетом. Установлен важный для практики факт, что во всех случаях полное созревание фиссур премоляров и моляров колеблется в сроки до 2 лет. При этом во многих случаях еще в несозревших фиссурах возникает кариес зубов и начинается их разрушение. Основным признаком возрастного изменения эмали является уплотнение и снижение вариабельности структуры вследствие уменьшения микропористости, что согласуется с результатами исследований по изучению изменений содержания кальция и фосфора в процессе созревания эмали. Уплотнение эмали - это следствие поступления макро- и микроэлементов, изменяющих химический состав эмали, ее структуру, свойства (повышение микротвердости, уменьшение растворимости и проницаемости происходят одновременно). Эти факты объясняют также то, что в молодом возрасте повышение интенсивности поражения зубов кариесом более высокое, чем в пожилом.
В.В.Недосеко и соавт. [1987] провели клинико-лабораторные исследования с целью изучения резистентности зубов к кариесу. Уровень резистентности определяли с учетом интенсивности поражения отдельных зубов (КПУ), групп зубов и их поверхностей. Были выделены 4 группы резистентности к кариесу:
1. Высокий уровень резистентности был определен у кариесрезистентных лиц, не имеющих кариозных зубов и болезней пародонта. Скорость секреции слюны у таких лиц в 2 раза выше, чем у восприимчивых к кариесу. Осадок ротовой жидкости характеризуется низкой деминерализирующей активностью, рН ротовой жидкости смещается в щелочную сторону, состав характеризуется достаточно высоким содержанием общего и ионизированного кальция и относительно низким содержанием органического фосфата.
2. Средний уровень резистентности зубов к кариесу выявлен у лиц, очаги деминерализации которых локализовались на молярах, премолярах и иногда клыках, интенсивность кариеса (КПУ)=9,09+0,80 и низкий индекс гигиены полости рта. Скорость секреции слюны в 2 раза ниже, чем у кариесрезистентных лиц, рН слюны смещен в щелочную сторону, она перенасыщена гидроксиапатитом на 16,4% больше, чем слюна кариесрезистентных лиц. Ротовая жидкость характеризуется высоким содержанием неорганического фосфора, в ней увеличена концентрация ионов калия. В слюне содержится большое количество осадка с повышенной утилизирующей и деминерализирующей активностью. Содержание кальция, фосфора и их соотношение в биоптатах эмали не отличаются от таковых у кариесрезистентных лиц. Эта группа отличается самой высокой скоростью реминерализации эмали зубов.
3. Низкий уровень резистентности выявлен у лиц с интенсивностью кариеса (КПУ)=17,65+1,27. Кариесом были поражены все группы зубов кроме резцов нижней челюсти. Реакция слюны нейтральная, она перенасыщена кальцием и фосфатами, однако меньше, чем слюна лиц со средним уровнем резистентности, повышена концентрация натрия и калия. Зубной налет отличается высокой кариесогенностью, индекс гигиены низкий. Скорость реминерализации эмали достаточно высокая, но скорость секреции слюны в 2 раза ниже, чем у кариесрезистентных.
4. Очень низкий уровень резистентности зубов к кариесу был выявлен у лиц с самым высоким гигиеническим индексом и низкой скоростью секреции слюны. Ротовая жидкость недонасыщена гидроксиапатитом на 10,3% по сравнению со слюной лиц, резистентных к кариесу. Интенсивность кариозного процесса (КПУ)=29,9+0,89, поражаются все группы зубов. Скорость реминерализации эмали резко уменьшена. Кариесогенность зубного налета достоверно выше по сравнению со всеми остальными группами. В ротовой жидкости содержится значительно меньше общего и ионизированного кальция и фосфатов по сравнению с другими группами. Утилизирующая и деминерализирующая активность слюны высокая.
С возрастом уменьшается число лиц с высоким уровнем резистентности как среди мужчин, так и среди женщин, в основном преобладают лица со средним и низким уровнем резистентности, однако существуют значительные групповые различия для каждого уровня резистентности по индексу гигиены, скорости секреции слюны, скорости реминерализации эмали и т.д.
Устранение кариесогенной ситуации связано с ремиссией общего соматического заболевания, возобновлением гигиены полости рта, сменой места жительства, родами и завершением кормления ребенка грудью.
Все вышеперечисленные мероприятия приводят к самопроизвольному исчезновению белых кариозных пятен без медикаментозной терапии.
В очаги деминерализации кальций, фосфор и фтор поступают из ротовой жидкости, обладающей выраженной реминерализирующей активностью и способной нормализовать проницаемость эмали, которая была повышена в результате воздействия на нее органических кислот. В свою очередь необходимо отметить, что течение кариеса при кариесогенной ситуации характеризуется быстротой, наличием пигментированного распада дентина, скалыванием и острыми краями эмали. Такая клиника кариеса при кариесогенной ситуации характеризуется острым цветущим или декомпенсированным кариесом, то есть высокой активностью течения.
Многочисленные исследования свидетельствуют о том, что основным фактором, способствующим возникновению кариеса зубов, является зубной налет. Признано, что поражение твердых тканей как временных, так и постоянных зубов, происходит аналогичным путем.
Начальное поражение кариесом возникает в местах, где создаются благоприятные условия для накопления зубного налета.
При этом важным фактором в возникновении кариеса зубов является образование органических кислот. Стрептококки зубного налета используют в процессе своей жизнедеятельности углеводы, в результате чего образуются органические кислоты (молочная, пировиноградная, уксусная, яблочная и др.), которые вызывают понижение рН на ограниченном участке поверхности эмали. Вследствие этого, чем чаще происходит прием углеводов, тем больше вероятность снижения рН в области эмали. Наиболее ацидогенными микроорганизмами являются Streptococcus mutans, некоторые лактобациллы и актиномицеты. Большинство из них способно из Сахаров пищи синтезировать внеклеточные по-лисахариды, которые включаются в матрицу зубного налета и способствуют прикреплению бактерий к поверхности зуба.
Имеет значение форма приема углеводов: наиболее неблагоприятное воздействие на зубы оказывают "липкие" углеводы, употребляемые в промежутках между основными приемами пищи. Очень важно и время контакта углеводов с поверхностью зуба. Однократный прием большого количества углеводов оказывает менее кариесогенное действие, чем частый и в небольшом количестве.
После употребления легко ферментируемых углеводов, особенно с низким молекулярным весом (глюкоза и сахароза), рН налета через 1-3 минуты падает до 4,4 - 5,0, тогда как возвращение к нормальным значениям происходит гораздо медленнее, иногда в течение 2 часов, особенно в области контакта между зубами.
Такое изменение концентрации водородных ионов представляет опасность дяя эмали, так как при величине рН ниже критического значения (около 5,5) может происходить растворение кристаллов - деминерализация эмали.
Этот процесс обратим, и при благоприятных условиях (присутствие в слюне необходимых концентраций кальция и фосфатов, нейтральном рН среды, окружающей зуб) равновесие может быть направлено в сторону восстановления кристаллов - реминерализации эмали.
Предполагают, что кислоты, образующиеся при метаболизме бактерий, активно диффундируют в сильно заряженные структуры эмали, где происходит их диссоциация и освобождение ионов водорода, которые вступают в реакцию с кристаллами.
Критическая величина рН неодинакова у разных пациентов, и она имеет большое значение в понимании роли микроорганизмов и влияния характера питания в развитии кариеса зубов.
На ранней стадии кариес представляет собой очаговую деминерализацию, возникающую вследствие изменения рН на поверхности эмали под зубным налетом. На этой стадии
- «белого пятна» - патологический процесс обратим и возможна полная реминерализация эмали зуба. При этом поверхностный слой эмали сохраняется как за счет притока минеральных веществ из разрушающихся ее слоев, так и за счет поступления веществ из окружающей зуб среды.

Развитие кариозного процесса зависит от многих факторов. Очень важным из них является ротовая жидкость, состав и свойства которой отражают состояние органов и систем всего организма и определяют возникновение и скорость
течения кариозного процесса. Секрет слюнных желез при выделении из протоков перенасыщен кальцием и фосфатами, что обеспечивает поступление этих ионов в эмаль. Важное значение в поддержании нормального состояния полости рта, в том числе и зубов, принадлежит буферным свойствам слюны, которые обусловлены наличием в ней бикар-бонатной, фосфатной и белковой буферных систем. Высокая активность кариозного процесса всегда сопровождается уменьшением буферной емкости слюны.
Ферменты ротовой жидкости влияют на процессы, происходящие в эмали. Их активность определяет многие процессы, в том числе и расщепление углеводов в полости рта до органических кислот, которые участвуют в процессе деминерализации эмали.
Возникает вопрос о влиянии общих заболеваний на возникновение и развитие кариеса зубов. Результаты исследований показывают, что изменение общего состояния организма влияет на ткани полости рта посредством изменения состава ротовой жидкости. Нарушение слюноотделения влечет за собой изменение существующего в норме ионного равновесия между ротовой жидкостью и эмалью, что влечет за собой изменения в тканях зуба.
Следует отметить, что создание неблагоприятных условий в полости рта не всегда приводит к появлению очагов деминерализации, возникновение которых зависит от особенностей строения и химического состава тканей зуба. Многие из этих показателей обусловлены состоянием организма до и во время прорезывания зубов. Поэтому важно, чтобы во все периоды жизни человека, начиная с внутриутробного, были созданы условия для формирования полноценных структур твердых тканей зуба (полноценное питание, предупреждение общих заболеваний, поступление оптимального количества фторида и др.)
Недостаточно определена роль иммунологического состояния организма в период возникновения кариеса зубов. Известно, что секреторные иммуноглобулины тормозят прикрепление бактерий к поверхности зуба, вызывая их агглютинацию. Поэтому даже при недостаточном уходе за полостью рта, но высоком уровне секреторных иммуноглобулинов кариозных поражений может не быть или они будут единичными.
Важную роль в возникновении воспалительных заболеваний пародонта (гингивиты, пародонтиты) играет зубной налет, причем наибольшее значение придают Str. sangues, Bac.melonogenicus, Actinomyces viscosus и др. Эти микроорганизмы вызывают деструкцию тканей пародонта, включая и костную ткань альвеол.
Известно, что резорбция костной ткани остеокластами может быть обусловлена как непосредственной активацией их некоторыми микробными компонентами, так и иммунологической перестройкой, сенсибилизацией лимфоцитов, выделяющих лимфокин, который активирует остеокласты.
Как и любое воспаление, вызванное инфекционным агентом, воспаление тканей пародонта зависит не только от наличия микроорганизмов, но и от общего состояния всего организма. Остроту процесса, его клинико-морфологические особенности и исход воспаления определяет реактивность организма пациента.
В свете современных представлений о патогенезе заболеваний пародонта (RJ.Genco et а1„ 1990) можно выделить 4 этапа.
В ходе первого этапа происходит колонизация бактерий. преимущественно Str.sanguis и Actinomyces, которые прочно прикрепляются к поверхности зуба, покрытой пелликулой. После этого осуществляется присоединение и других микроорганизмов, сопровождаемое их ростом и увеличением массы зубного налета в разных направлениях, в том числе, и в сторону верхушки зуба. Десневая жидкость, факторы роста и хемотаксиса способствуют миграции бактерий (аэробных и анаэробных) в десневую бороздку или па-родонтальный карман, где они прикрепляются к поверхности зуба, эпителию кармана или другим микроорганизмам и могут противостоять току десневой жидкости.
В стадии инвазии целостные микроорганизмы или их фрагменты проникают в десну через эпителий бороздки или кармана на разную глубину вплоть до поверхности альвеолярной кости.
По мере поступления микроорганизмов или их фрагментов может происходить разрушение тканей. При этом надо принимать в расчет два механизма: а) прямое действие бактерий или продуктов их жизнедеятельности; б) непрямое действие, зависящее от состояния организма человека. Прямое токсическое влияние, подобное тому, которое оказывают экзотоксины или гистолитические ферменты (например, бактериальная коллагеназа), приводит к деструкции тканей пародонта. Кроме того, бактериальные компоненты могут способствовать выработке токсических продуктов организмом человека, которые ведут к деструкции тканей. Например, эндотоксины, выделяемые бактериями зубного налета, служат пусковым моментом для активизации макрофагов, в результате чего вырабатывается коллагеназа.
В стадии заживления происходит эпителизация тканей пародонта. Хотя об этом процессе известно не так много, но гистологические и клинические данные указывают, что в течении заболеваний пародонта различаются периоды обострения и ремиссии. Периоды ремиссии характеризуются уменьшением воспаления, восстановлением коллаге-новых волокон десны и довольно часто фиброзом десны. Одновременно происходит изменение костных альвеолярных контуров, что прослеживается на рентгенограммах.
Хотя и можно описать четыре явно различимые стадии в патогенезе заболеваний пародонта, но их четкую последовательность не всегда можно выявить. Колонизация бактерии предшествует всем остальным этапам, тогда как инвазия и разрушение тканей могут происходить одновременно. Вероятно, факторы, которые оказывают влияние на проникновение бактерий в ткани, например, увеличенная проницаемость десны, являются важными в возникновении пародонтита. Стадия заживления четко отличается от этапов колонизации и инвазии и сменяет этап разрушения тканей.
Знание ведущих звеньев патогенеза воспалительных изменений в десне определяет выбор методов выявления ранних признаков патологии и способов профилактики с устранением факторов риска, среди которых выделяют местные и общие.
К местным факторам риска относят, в первую очередь, зубной налет и зубной камень. К их образованию и накоплению относят:
• чрезмерное употребление мягкой пищи;
• плохой гигиенический уход за полостью рта;
• уменьшение секреции слюны;
• нависающие края пломб; ортодонтические аппараты;
• аномалии расположения зубов (скученность, дистопия); механическое повреждение; химическая и физическая травмы.
Кроме того, важную роль в этом процессе играют зубо-челюстные аномалии и деформации, ошибки при ортодонтическом и ортопедическом лечении. Имеют значение и аномалии развития слизистой оболочки полости рта: мелкое преддверие рта, выраженные тяжи слизистой оболочки, аномальное прикрепление уздечек губ и языка.
Среди общих факторов необходимо прежде всего отметить различные эндокринные заболевания и эндокринопа-тии (сахарный диабет, гипофизарный нанизм, нарушение гормональной функции половой системы); нервносоматические заболевания, ревматизм, туберкулез, нарушение обмена веществ, гиповитаминозы и другие факторы.
В настоящее время знание факторов риска, их своевременное устранение позволяет предотвратить развитие заболеваний пародонта или уменьшить выраженность патологических изменений в тех случаях, когда полное устранение их невозможно.
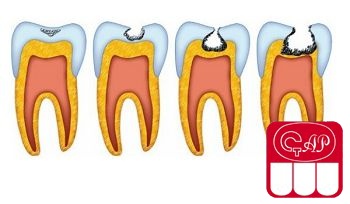
Кариес – это процесс деминерализации и разрушения твердых тканей зуба, образование патологической кариозной полости. Заболевание классифицируется, согласно рекомендациям ВОЗ, по трем критериям – распространенности, интенсивности и приросту интенсивности, или индексу.
Причины возникновения
В истории стоматологии известно около четырехсот теорий возникновения кариеса. В числе признанных – химико-паразитарная, физико-химическая, трофическая, однако ни одна из них полностью не объясняет этиологию заболевания. Сегодня считается, что патология развивается на фоне взаимодействия цепочки внутренних и внешних факторов. Так бывает, когда в эмали процессы деминерализации преобладают над реминерализацией. Считается, что развитие кариеса напрямую связано с микрофлорой в полости рта, где обитают стрептококки.
Факторы, которые влияют на развитие кариеса
- Общие – неполноценное питание, дефицит фтора в питьевой воде, экстремальные влияния, соматические болезни.
- Местные – патогенная микрофлора в составе зубного налета, прием в пищу продуктов с преобладанием в составе рафинированных углеводов, изменение состава слюны.
- Нарушение резистентной способности зубных тканей. Возникает из-за неполноценной структуры, отклонений в химическом составе или наследственной предрасположенности.
Патогенез кариеса: механизм развития болезни
Стрептококки образуют колонии в полости рта – так называемые зубные бляшки. Этот процесс проходит три стадии:
- Образование бесклеточной органической пленки на поверхности эмали – пелликулы. Процесс занимает до нескольких часов. Основа пленки – гликопротеиды и другие белки в составе слюны.
- Сбор микроорганизмов и эпителиальных клеток на поверхности пелликулы с последующим ростом бактериальных колоний. Продолжается в течение нескольких суток.
- Образование зрелой зубной бляшки.
Зубная бляшка включает до 70 % микроорганизмов и имеет сетчатую структуру с полупроницаемыми свойствами. В нее легко проникают углеводы, оказывающие разрушительное воздействие на зуб.
Как происходит разрушение эмали
Во время приема углеводной пищи микрофлора зубной бляшки моментально усваивает сахариды. Это приводит к «метаболическому взрыву» и резкому увеличению кислотности. По истечении получаса кислотная среда нейтрализуется слюной, но при повторном вводе углеводов уровень pH под бляшкой снова снижается, что приводит к повреждению эмали из-за повышения ее проницаемости.
На фоне образования органических кислот на эмали усиливается деминерализация, микропространства между кристаллами эмалевых призм увеличиваются. Это способствует более интенсивному проникновению микроорганизмов и продуктов их жизнедеятельности в микродефекты эмали. Образуется конусообразный очаг поражения, который распространяется и в глубину зуба. Спустя какое-то время поверхностный слой эмали растворяется – кариес прогрессирует и может привести к удалению молочного зуба, если не предпринять мер.
Как влияет резистентность зубов на патологические процессы
Резистентность – это способность зуба противостоять внешним воздействиям. Она зависит от множества факторов:
- типа гидроксиапатита эмали, правильности закладки белковой матрицы, степени минерализации матрицы, взаимодействия минеральных фаз и белковой;
- наличия в эмали дефектов, регулярности ее структуры, электрического заряда на поверхности, который препятствует или способствует адсорбции микроорганизмов;
- рельефа эмалевой поверхности, глубины и формы фиссур, характера пелликулы;
- типа строения черепа, челюстей, прикуса, близости расположения зубов и величины промежутков между ними и т. д.;
- функционирования слюнных желез;
- пищевых особенностей и соматического здоровья.
Структура эмали формируется на генетическом уровне и зависит от процессов минерализации.
Слюна
Слюна представляет собой среду, в которой зубы находятся постоянно. При благоприятных условиях в ней гармонично происходят процессы деминерализации и реминерализации. При нарушении ее состава происходит сбой. В комплексе с другими кариесогенными факторами изменение состава слюны провоцирует образование новых очагов.
Изменение состава слюны в неблагоприятную сторону происходит после приема сахара и легкоусваиваемых углеводов. Чтобы избежать этого процесса, необходимо устранить из рациона углеводы либо избавиться от зубных бляшек.
Другие патологические причины, способствующие развитию кариеса
Решающее значение для здоровья эмали имеет состояние матери во время вынашивания ребенка. При токсикозе, нарушениях углеводного обмена, заболеваниях ЖКТ и щитовидной железы, хронической гипоксии минерализация временных зубов у ребенка в утробе замедляется.
Особенно часто кариес возникает сразу после прорезывания зубов у недоношенных детей, находящихся на искусственном вскармливании, а также тех, кто перенес серьезные болезни в течение первого года жизни. Твердость зубных тканей зависит от состояния пищеварительного тракта ребенка, количества фтора в питьевой воде, сопутствующих болезней во время первых лет жизни.
На растворимость эмали влияет даже состояние пульпы. Если последняя сохраняет высокую функциональную активность, эмаль останется твердой. В свою очередь, состояние пульпы ухудшается после перенесенных инфекционных заболеваний. У таких детей и взрослых кариес развивается чаще и более интенсивно, что связано со снижением иммунологической реактивности организма.
Читайте также:

