Болят ли зубы при вич
Опубликовано: 30.04.2024
Стоматология инновационных технологий SMILE-AT-ONCE
ВИЧ-инфекция – это инфекционное заболевание, возбуждаемое вирусом иммунодефицита человека. Этот вирус передается через кровь, либо половым путем, и в настоящее время с трудом поддается излечению.
ВИЧ снижает сопротивляемость больных к патогенным микроорганизмам и повышает вероятность возникновения рака.
Как и у многих серьезных системных заболеваний, у ВИЧ-инфекции есть проявления в полости рта. В случае с ВИЧ это усложняется еще и тем, что ВИЧ-инфицированный человек очень восприимчив к любым вредоносным бактериям и вирусам, так что заразиться какой-либо инфекцией ротовой полости для него намного проще.
Обычно проявления ВИЧ-инфекции в полости рта связанны с рядом заболеваний.
Простой герпес
Простой герпес – это заболевание, которое чаще всего поражает слизистую ВИЧ-инфицированных. У них он протекает с частыми мучительными обострениями герпетического стоматита, порой вообще без ремиссий, то есть в постоянно обостренном состоянии. Кроме ротовой полости часто поражаются половые органы, причем в нетипичных для простого герпеса местах.
Во рту везикулы обычно возникают на губах, на дне ротовой полости, на мягком небе и на языке. Поражения очень быстро превращаются сначала в эрозии, а затем и в крупные язвы, порой достигающие трех сантиметров в диаметре.
Язвы могут приобретать форму кратеров со слегка приподнятыми краями, имеющими неправильную форму. Дно обычно ярко гиперемировано, покрыто серовато-белым налетом. Если вовремя не начать лечить простой герпес, то он активно прогрессирует, размер и количество язв постепенно возрастает, и в конце концов вирусная герпетическая инфекция может перейти на внутренние органы. В самых запущенных случаях простой герпес может даже стать причиной смерти пациента. Чтобы этого избежать, очень важно вовремя начать лечение.
Помимо простого герпеса у ВИЧ-инфицированных во рту может возникнуть опоясывающий герпес. Это заболевание обычно возникает у тех людей, которые больны СПИДом. Опоясывающий герпес может проявляться по-разному: от легкой локализованной формы до тяжелых случаев с постгерпетическими невралгиями и регулярными рецидивами.
Поражения, вызываемые папилломавирусом человека
У больных ВИЧ папилломавирусы, как правило, поражают именно слизистую оболочку ротовой полости и кожу лица. Папилломы, кондиломы и эпителиальные гиперплазии выглядят как небольшие узелки с множественными выступами-сосочками. В полости рта обычно располагаются на деснах и на твердом небе.
Волосатая лейкоплакия
Плоская кондилома, ворсинчатая лейкоплакия, ротовая вирусная лейкоплакия – все это названия волосатой лейкоплакии, которая особенно часто возникает у ВИЧ-серопозитивных больных. Именно волосатую лейкоплакию, как правило, ассоциируют с ВИЧ-инфекцией, и при ее наличии в полости рта больного могут даже отправить обследоваться на наличие вируса иммунодефицита. По последним данным, у 75% больных волосатой лейкоплакией впоследствии был обнаружен ВИЧ.
Чаще всего проявления волосатой лейкоплакии локализуются на боковых поверхностях языка, хотя процесс может распространиться и на всю внутреннюю поверхность щек. Иногда лейкоплакия возникает только на одной щеке или на одной половине языка.
Кандидоз
Кандидоз, или молочница – это весьма распространенный признак ВИЧ-инфекции, локализующийся в полости рта. Чаще всего у ВИЧ-инфицированных возникает острый псевдомембранозный кандидоз. Слово «острый» в данном клиническом случае теряет свое значение, так как кандидоз протекает хронически, иногда месяцами, однако с признаками именно острой формы заболевания.
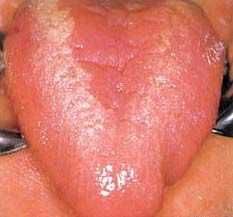
Для псевдомембранозного кандидоза характерно появление на языке серовато-белого налета, больше всего похожего на творожистые массы. Налет очень легко снимается при помощи медицинского шпателя, и под ним открывается гиперемированная слизистая языка. Также налет может располагаться на внутренней стороне щек, на деснах и на дне ротовой полости. Внешне кандидоз напоминает красный плоский лишай и лейкоплакию.
Также может возникнуть острый атрофический кандидоз, визуальной похожий на поражение слизистой при гиповитаминозе В, В2, В6 и витамина С, либо при аллергии. Обычно поражения локализуются вдоль вредней линии языка в виде гиперемированных участков с атрофированными нитевидными сосочками.
Немного реже при ВИЧ-инфекции может развиться хронический гиперпластический кандидоз. В этом случае поражение обычно располагаются на слизистых оболочках обеих щек, а также на твердом и мягком небе. Одновременно с этим в углах рта появляются трещины и кандидозный ангулярный хейлит. Со временем трещины увеличиваются, становятся более твердыми и покрываются корочкой. Болевые ощущения, как правило, незначительны или совсем отсутствуют, однако отмечается чувство жжения.
Язвенно-некротический гингивостоматит
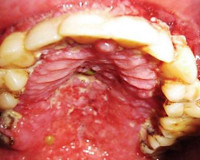
Язвенно-некротический гингивостоматит – это еще один явный признак ВИЧ-инфекции. Заболевание начинается либо незаметно, и тогда его можно обнаружить только по кровоточивости десен, либо остро, с явными симптомами. Острая форма, как правило, длится три-четыре недели, а затем гингивостоматит переходит в хроническую форму, для которой характерны очень частые рецидивы.
У ВИЧ-инфицированных язвенно-некротический гингивостоматит протекает быстро и агрессивно, часто полностью теряются ткани десен и костных структур.
Пародонтит
Обычно у ВИЧ-инфицированных пародонтит протекает очень агрессивно. Гиперплазия и кровоточивость десен выражены очень сильно, подвижность зубов нарастает быстро, костная ткань альвеолярного отростка быстро разрушается, провоцируя секвестрацию межзубных перегородок. В случае обнаружения пародонтита у ВИЧ-инфицированного важно начать его лечение как можно быстрее, чтобы не допустить разрушения тканей и полной потери зубов.
Саркома Капоши
Саркома Капоши – это наиболее характерное клиническое проявление СПИДа. Вообще она образуется из лимфатических сосудов и поражает кожу ноги в районе голени. У 30% больных также поражаются слизистые оболочки, в том числе полость рта.
В ротовой полости саркома Капоши располагается на мягком и твердом небе и в районе желобоватых сосочков корня языка, иногда распространяется на десны.
На начальной стадии она выглядит как эритематозные пятна диаметром от полумиллиметра до трех сантиметров, либо как плотные эластические буро-коричневые и бледно-розовые узелки размером 5 на 8 миллиметров. Узелки постепенно увеличиваются и становятся коричневыми, фиолетовыми и вишнево-красными, а под ними появляются инфильтраты. Часто после этого узелки изъязвляются и делятся на доли. На этой стадии поражения становятся болезненными.
Если саркома Капоши расположилась на деснах, то внешне она напоминает эпулис.
ВИЧ-инфекция полости рта - патологические изменения органов полости рта, наблюдающиеся у инфицированных вирусом иммунодефицита пациентов. При вторичном иммунодефиците начинается активное размножение условно-патогенной и патогенной флоры. Это приводит к развитию инфекционно-воспалительных, дегенеративных и онкологических процессов в полости рта: гингивита, пародонтита, хейлита, вирусных и грибковых поражений, саркомы Капоши и др. Диагностика ВИЧ осуществляется лабораторными методами и направлена на обнаружение в крови самого вируса, антител к нему и оценку состояния клеточного звена иммунной системы. Эффективное лечение на сегодняшний день не разработано, основой терапии являются антиретровирусные препараты.
- Причины ВИЧ-инфекции полости рта
- Симптомы ВИЧ-инфекции полости рта
- Диагностика и лечение ВИЧ-инфекции полости рта
- Прогноз и профилактика ВИЧ-инфекции полости рта
- Цены на лечение
Общие сведения
ВИЧ-инфекция полости рта – это группа стоматологических заболеваний, развивающихся одними из первых у пациентов с приобретенным иммунодефицитом. Патологические изменения полости рта у ВИЧ-инфицированных диагностируются в 30-80% случаев и позволяют не только заподозрить наличие заболевания, так и сделать выводы о его прогрессирующем течении либо неэффективности антиретровирусной терапии. От момента инфицирования ВИЧ до появления первых клинических признаков может пройти от 2-х до 5-ти лет, в течение которых пациент не предъявляет каких-либо жалоб, но при этом является потенциально опасным. Настороженность стоматологического персонала и знание клинической картины ВИЧ в полости рта позволяет диагностировать заболевание на ранних стадиях и направить пациента на специфическое лечение.

Причины ВИЧ-инфекции полости рта
Вирус поражает клетки-хелперы Т4 субпопуляции лимфоцитов и разрушает систему клеточного иммунитета. Ткани полости рта одними из первых теряют резистентность к оппортунистической и патогенной флоре. Чаще всего они поражаются грибком Candida albicans, вирусом простого герпеса, вирусом Эпштейна-Барр, папилломавирусами. Бактериальные инфекции вызываются ассоциациями возбудителей (анаэробы, стрепто- и стафилококки). Среди представителей анаэробной флоры лидируют фузобактерии, спирохеты, бактероиды и пептострептококки. Начинается активная пролиферация возбудителей, но на фоне подавления Т-звена иммунитета организм не может оказать сопротивления инфекции. Для пациентов с ВИЧ характерна постоянная смена стадий ремиссии и рецидива, прогрессирующее ухудшение состояния, нарастание клинической симптоматики и постепенное формирование полного синдрома необратимого вторичного иммунодефицита с летальным исходом.
В стоматологии клинические формы ВИЧ в полости рта разделяются на 3 группы, исходя из степени предположительной связи с инфицированием. К первой группе относятся патологические процессы, наиболее тесно связанные с вирусом иммунодефицита (кандидоз, волосатая лейкоплакия, ВИЧ-гингивит, язвенно-некротический гингивит, ВИЧ-пародонтит, саркома Капоши, нон-Ходжскинская лимфома). Вторую группу составляют поражения, в меньшей степени ассоциированные с ВИЧ (атипичные язвы, идиопатическая тромбоцитопеническая пурпура, патология слюнных желез, вирусные инфекции). В обширную третью группу входят поражения, которые могут быть при ВИЧ-инфекции, но не связаны с ней.
Симптомы ВИЧ-инфекции полости рта
Известны многочисленные клинические проявления ВИЧ-инфекции в полости рта. У 75% пациентов диагностируется кандидоз, чаще всего в псевдомембранозной форме. При осмотре выявляется беловато-серый творожистый налет на внутренней поверхности щек, неба, языка и десен. При снятии налета шпателем обнажается изъязвленная поверхность. Реже встречается гиперпластическая форма, характеризующаяся наличием плотных белых очагов, спаянных со слизистой оболочкой, и атрофическая (эритематозная), при которой наблюдаются красные пятна без налета. Пациентов беспокоит чувство жжения.
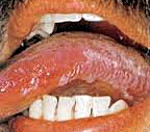
Следующей распространенной патологией является герпетический гингивостоматит. Его отличают многочисленные пузырьковые высыпания по всей слизистой оболочке и вокруг рта. После вскрытия пузырьков образуется поверхность с очагами эрозий. При волосатой лейкоплакии обнаруживаются белые складки или ворсинки на слизистой, плотно спаянные с окружающими тканями. Чаще всего они располагаются по краю языка. Пациент может жаловаться на легкое жжение и боль. Заболевание встречается в 98% случаев инфицирования вирусом иммунодефицита. Еще одной распространенной формой ВИЧ в полости рта является язвенно-некротический гингивостоматит. Заболевание начинается с кровоточивости десен и постепенно прогрессирует, приводя к разрушению тканей периодонта вплоть до остеомиелита.
Если при осмотре выявляется сыпь с болезненными розовыми, фиолетовыми, красными пятнами или узелками на слизистой оболочке твердого неба, можно думать о саркоме Капоши. Она представляет собой злокачественную лимфангиому. Благодаря достижениям современной терапии сейчас в клинической практике саркома Капоши встречается гораздо реже. Помимо этого, существует целый ряд патологических процессов со стороны органов полости рта, указывающих на наличие вируса ВИЧ (хейлит, глоссит, язвы, телеангиэктазии и др.), но их распространенность менее велика.
Диагностика и лечение ВИЧ-инфекции полости рта
Главным диагностическим инструментом ВИЧ-инфекции являются лабораторные данные. С момента инфицирования и до появления клинически значимых симптомов может пройти несколько лет, но даже при отсутствии жалоб пациент является потенциально опасным и служит источником заражения для других людей. При лабораторной диагностике используют реакцию ПЦР для выявления РНК вируса, метод иммунного блоттинга для обнаружения антител к отдельным антигенам, обнаружение антител к ВИЧ методом иммуноферментного анализа и исследование иммунного статуса. При необходимости исследуют кровь пациента на наличие антител к вирусу простого герпеса, цитомегаловирусной инфекции, токсоплазме и т. д.
При подозрении на ВИЧ необходимо проводить дифференциальную диагностику с такими заболеваниями как истинная лейкоплакия, лейкоплакия курильщика, контактные аллергические реакции, гиперпластический кандидоз, красный плоский лишай. При изучении анамнеза важно выявить причины, которые могли бы повлиять на работу иммунной системы, например, прием цитостатиков и кортикостероидов. Необходимо учитывать профессиональные и социальные особенности пациента, его образ жизни.
Терапия ВИЧ базируется на комплексной программе, основой которой являются антиретровирусные препараты: ингибиторы обратной транскриптазы (ламивудин, диданозин, зидовудин) и ингибиторы протеазы ВИЧ (саквинавир, нелфинавир, индинавир). Для лечения сопутствующих ВИЧ-ассоциированных состояний, вызванных размножением условно-патогенной и патогенной флоры, используются антибиотики широкого спектра действия, противогрибковые и противовирусные препараты, средства, подавляющие рост анаэробной флоры и противоопухолевые препараты (циклофосфан, метотрексат). Важным звеном терапии ВИЧ является специфическая иммунотерапия для укрепления Т-клеточного иммунитета (ВИЧ-1-специфический иммуноглобулин, смесь моноклональных антител).
Прогноз и профилактика ВИЧ-инфекции полости рта
При обнаружении заболевания на ранней стадии и своевременном начале терапии прогноз относительно благоприятный. Комплексные меры, замедляющие размножение вируса, позволяют поддерживать нормальный иммунный ответ и противостоять оппортунистическим заболеваниям.
Профилактика ВИЧ-инфекции сводится к тщательному контролю трех путей передачи вируса. Чаще всего возбудитель передается половым путем, поэтому при любых контактах необходимо пользоваться качественными барьерными методами контрацепции. Для профилактики парентеральной передачи возбудителя в медицинских учреждениях и организациях, оказывающих косметологические и эстетические услуги, должны тщательно соблюдаться все санитарно-эпидемические требования к асептике и антисептике. Для предотвращения вертикального пути передачи (от матери к ребенку) необходимо тщательное обследование беременных женщин на ВИЧ и, при наличии положительного результата, тщательное наблюдение за будущей мамой.
В настоящее время ВИЧ является остросоциальной проблемой и серьезной угрозой здоровью населения. Осведомленность стоматологов о симптомах ВИЧ в полости рта помогает заподозрить заболевание на ранней стадии и направить пациента на обследования для уточнения диагноза.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Разнообразие клинических проявлений ВИЧ-инфекции обусловлено присоединением оппортунистических инфекций, среди которых наибольшее значение имеют грибковые, бактериальные и вирусные инфекции. Поражения полости рта и слизистых оболочек ЛОР-органов у ВИЧ-инфицированных относят к одним из первых клинических проявлений болезни.
Поражение слизистых оболочек и кожных покровов обычно начинается с развития кандидоза. Кандидоз носоглотки и пищевода встречается у больных с проявлениями ВИЧ-инфекции в области головы и шеи - более чем у трети инфицированных лиц на стадиях 3-4В обострения хронических синуситов грибковой этиологии. Кандидоз указанной локализации у молодых пациентов, не имеющих иных причин для иммуносупрессии, - показание к обследованию на наличие ВИЧ-инфекции, Орофарингеальный и эзофагиальный кандидоз при этом часто сочетается с увеличением шейных лимфатических узлов. Поражение ротовой полости иногда встречается в дебюте заболевания как форма течений острой первичной инфекции. У больных СПИД чаще, в сравнении с общей популяцией, диагностируют шейно-лицевой актиномикоз, Кандидоз полости рта в сочетании с грибковым тонзиллофарингитом, эзофагитом и саркомой Капоши - маркёр перехода ВИЧ-инфекции в стадию СПИД (4Б-В), Диагноз подтверждают обнаружением бластоспор и почкующихся форм при посеве патологического материала на "голодных" питательных средах. В качестве диагностического теста можно провести биопсию с последующим гистологическим анализом.
Гистоплазмоз - инфекционная болезнь из группы системных микозов, вызываемая Histoplasma capsulatum, характеризуется гиперплазией элементов ретикуло-эндотелиальной системы, преимущественно в лёгких, а также в печени и селезёнке, без признаков гнойного воспаления, с развитием сердечно-лёгочного, печёночно-селезёночно-лимфатического или кожно-слизисто-язвенного синдромов. Это сапронозный неконтагиозный глубокий микоз с аспирационным механизмом передачи возбудителя. Различают мицелярный и дрожжевой варианты. В зависимости от клинического течения выделяют первичный гистоплазмоз лёгких и вторичный диссеминированный. В последнем случае наблюдают язвенные поражении слизистых оболочек (десны, неба, глотки) и кожи, часто подкожной клетчатки и наружных половых органон. Поверхность язв бугристая, по их краям располагаются разрастания грануляций, инфильтрации. Диагноз подтверждают результатами микроскопии мазка из патологического материала (мокроты, пунктата костного мозга, селезенки, печени). У больных СПИДом описаны также случаи криптококкоза, кокцидио-, стрепто- и актиномикозов. Для системных глубоких микозов характерно диссеминированное течение с преимущественным поражением дыхательных путей, лица, шеи, челюстей, слизистых оболочек рта и носа.
С течением времени у больных ВИЧ-инфекцией на коже и слизистых оболочках развиваются воспалительные процессы вирусного и бактериального происхождения: повторные высыпания простого и опоясывающего герпеса, стафило- и стрептодермии, элементы саркомы Капоши.
Первыми проявлениями иммунодефицита могуг стать бактериальные поражения слизистых оболочек и кожи. Под маской банальной инфекции ЛОР-органов не всегда можно распознать развивающийся иммунодефицит. Настораживать должны следующие особенности клинического течения заболевания: частое возникновение отитов, синуситов, ангины, фурункулов и карбункулов с удлиненным циклом развитая; отсутствие выраженного эффекта от проводимого лечения, и случае хронизации — частые обострения.
Бактериальные инфекции у ВИЧ-инфицированных обусловлены формированием ассоциаций возбудителей. Их проявлениями могут быть: гингивит, некротические поражения дёсен или слизистых оболочек щёк, нёба, миндалин, задней стенки глотки, полости носа (вплоть до образования тотальной перфорации перегородки носа): хронический пародонтит, стоматит. Характерно частое развитие острых гнойных средних отитов с осложнениями, обострений хронической ЛОР-патологии. Некротические поражения дёсен, слизистой оболочки щёк, неба, миндалин и полости носа в виде глубоких кратерообразных язв отмечают у больных с генерализованной лимфаденопатией в стадии перехода в СПИД.
В последние годы особую актуальность представляют поражения ЛОР органон при заболеваниях, передающихся половым путем (хламидийные фарингит, уpeтрит, гонококковый фарингит, сифилис) и внелёгочном туберкулёзе (туберкулезные отиты, туберкулёз глотки и гортани).
Среди вирусных инфекций в клинической симптоматике у ВИЧ-инфицированных отмечают поражение слизистой оболочки полости рта и носа, вызванное вирусом простого герпеса.
Простой герпес. Вызывает вирус простого герпеса (Herpes simplex) - ДНК содержащий вирус из семейства Herpesviridae. Выделено 6 типов вируса по антигенному составу; наиболее распространён среди них первый.
Основные клинические признаки острого герпеса - одномоментное появление на коже и слизистых оболочках высыпаний в виде сгруппированный мелких пузырьков, наполненных прозрачным серозным, постепенно мутнеющим содержимым. Через 2-4 дня пузырьки подсыхают с образованием рыхлых корочек, под которыми постепенно наступает эпителизация. Иногда пузырьки сливаются в многокамерный плоский пузырь, при вскрытии которого остаётся эрозии неправильных очертаний. Высыпания сопровождаются ощущением зуда, покалывания, иногда боли. Нередко рецидивы проявляются на одном и том же месте. Часто герпес локализуется на губах, коже вокруг рта, носа, реже - на коже щек, век и ушных раковин. Особая форма заболевания - герпетическая лихорадка (febris herpetica). Она возникает внезапно, сопровождается ознобом и повышением температуры тела до 39-40 С, сильной головной болью, менингеальными знаками со рвотой иногда помрачением сознания и бредом. Нередки мышечные боли, покраснение конъюнктивы глаз, увеличение и болезненность лимфатических узлов. На 2-3 день температура снижается, самочувствие больного улучшается: в это время появляется одни или несколько очагов, чаще локализующихся вокруг рта и носа. Описаны также случаи герпетического менингоэнцефалита, острого стоматита. Для первичного герпетического гингивостоматита характерны локальные и общие проявления. Болеют обычно дети, подростки или взрослые моложе 25 лет. Заболевание сопровождается лихорадкой и недомоганием, увеличением и болезненностью регионарных лимфатических узлов. Через 1-2 дня могут появиться высыпания на десне, твёрдом нёбе и других участках слизистой оболочки рта и красной каймы губ.
Опоясывающий герпес (лишай). Это болезнь, вызываемая вирусом ветряной оспы (ДНК-содержащий вирус Varicella-Zoster из семейства Herpesvmdae), клинически проявляющаяся симптомами поражения центральной и периферической нервной системы, а также характерной пузырьковой сыпью по ходу отдельных чувствительных нервов. Высыпания сгруппированных пузырьков на эритематозном основании возникают остро, обычно на одной стороне туловища. Заболеванию предшествуют продромальные явления - чувство покалывания, зуда и. особенно часто, невралгические боли по коду высыпаний. Заболевание может сопровождаться гипералгезией, парестезией, ощущением покалывания; нередко лихорадкой, повышением температуры тела в отдельных случаях до 38-39 С. Тяжёлым течением и выраженным болевым синдромом отличается опоясывающий герпес, развивающийся в области разветвления тройничного нерва. При ВИЧ-инфекции проявления опоясывающего герпеса могут иметь любую локализацию, в том числе на лице и слизистой оболочке полости рта: в такой ситуации пузырьки и эрозии возникают вдоль верхне- и нижнечелюстной ветвей тройничного нерва с одной стороны, сопровождаются резкой болезненностью.
Рецидивирующий герпес - характеризующийся регулярным появлением высыпаний в одной и той же области, связанным с каким-либо экзо- или эндогенным фактором (время года, фаза менструального цикла и др.); считают СПИД-индикаторным заболеванием.
Среди патологии ЛОР-органов у ВИЧ-инфицированных часто встречается так называемый синдром Ханта (описан Р. Хантом в 1907 г.) - форма опоясывающего лишая при поражении ганглия коленца: проявляется высыпаниями в области наружного слухового прохода и ушной раковины, сильными болями в ухе, иррадиирующими в область лица, затылка и шеи, часто явлениями неврита лицевого нерва. Могут поражаться другие черепно-мозговые нервы - наиболее часто лицевой и слуховой, реже тройничный, языкоглоточный и блуждающий - чем обусловлен полиморфизм клинической картины (описано 12 разновидностей Н. zoster oticus). У больных СПИД простой и опоясывающий герпес протекают с большей выраженностью кожных проявлений, часто сопровождаются наслоением вторичной пиогенной инфекции.
У лиц с иммунодепрессией выше частота поражений, вызываемых папиллома-вирусом человека, называемых внутриротовыми папилломами (бородавками), кондиломами, эпителиальной гиперплазией. Как правило, это узелковые поражения, покрытые множественными выступами в виде сосочков. Характерная локализация подобных образований в полости рта - дёсны обеих челюстей, твёрдое нёбо. Эпителиальные гиперплазии чаще располагаются на слизистой оболочке щёк.
Волосистая лейкоплакия (ротовая вирусная, ворсинчатая или волосатая лейкоплакия, плоская кондилома) - выступающие над поверхностью слизистой оболочки складки белого цвета, напоминающие по форме волосы. Характерная особенность - плотная связь поражения со слизистой оболочкой: при этом поверхность её может быть гладкой или морщинистой. Наиболее частая локализация - краевая кайма языка; возможно распространение на вентральную его поверхность, поражение слизистой оболочки губ, щек, дна полости рта и неба, но не области комиссуры. Такие плотные, белые участки слизистой сравнимы с классическими лейкоплакическими поражениями, наблюдающимися у пожилых людей. Заболевание сходно с кандидозом слизистой оболочки полости рта, гиперкератозной формой красного плоского лишая, карциноматозом. Относится к неблагоприятным прогностическим признакам. Волосатую лейкоплакию языка вызывает, по-видимому, вирус Эбштейна - Барр или папилломавирус человека.
Бородавка вирусная - доброкачественное новообразование кожи, в основе которого лежит пролиферация клеток эпидермиса и сосочкового слоя дермы вызываемое вирусом папилломы человека (ДНК-содержащим) из семейства паповавирусов Papillomavirus и передающееся контактным путём, Заболевание частично поражает ВИЧ-инфицированных. Известно около 50 типов вируса, из которых 6 и 11 ассоциируются с образованием бородавок на слизистой оболочке ротоглотки. Необходимо обращать особое внимание на локальные почковидные элементы с ворсинчатой поверхностью, иногда на ножке. Появление таких образований на губах у взрослого человека на фоне лимфаденопатии, тромбоцитопении и других симптомов оппортунистических инфекций свидетельствует о возможном иммунодефиците. У ВИЧ-инфицированных описаны множественные кондиломы альвеолярных отростков нижней и верхней челюстей, нёба. Их появление предшествовало переходу заболевания в стадию СПИД.
Цитомегаловирусная инфекция. Возбудитель - ДНК-содержащий вирус Cytomegalovirus homini, относится к семейству Herpesviridae рода Cytomegalovirus. Механизм передачи возбудителя аспирационный; путь - половой и контактно-бытовой, поскольку вирус выделяется со слюной. Доказана возможность трансплацентарной передачи, а также при трансплантапии почек или сердца, через грудное молоко. Не исключена вероятность передачи вируса при переливании крови инфицированного донора. Заболевание характеризуется преимущественным латентным течением у взрослых, а также генерализованной формой с поражением нервной системы и внутренних органов при внутриутробном заражении плода.
Цитомегаловирусная инфекция может проявляться в виде пневмонии, знцефалита, миелита, ретинита, энтероколита, эзофагита, миокардиопатии, полиневропатии, полирадикулопатии. Описаны случаи развития нейросенсорной тугоухости.
Пневмоцистная инфекция. Если пневмония такой этиологии часто встречающаяся оппортунистическая инфекция у больных СПИД, то пневмоцистные отиты у ВИЧ-инфицированных развиваются редко. S. Breda наблюдал двух больных СПИД, у которых при микроскопии срезов ушных полипов были обнаружены Pneumocystis carinii.
Контагиозный моллюск - дерматоз детей, вызываемый одноименным вирусом и передающийся при контакте: характеризуется высыпаниями в виде небольших безболезненных узелков с центральным пупкообразным плавлением и маленьким отверстием, из которого при надавливании выделяется крошковатая масса. Величина узелков - от булавочной головки до горошины; а содержимое состоит из ороговевших клеток эпителия и большого количества своеобразных типичных для этого заболевания овоидных (так называемых моллюсковых) телец. Высыпания часто локализуются в области лица и шеи. Узелки могут быть одиночными или групповыми и не вызывают никаких ощущений.
Саркома Капоши - болезнь неясной этиологии с преимущественным поражением кожи, характеризующаяся генерализованным новообразованием кровеносных сосудов и расширением капилляров, образующих многочисленные полости разной формы и величины, выстланные набухшим эндотелием. Занимает первое место среди бластоматозных поражений у ВИЧ-инфицированных, поражает больных молодого возраста. Как начальный симптом с поражением полости рта встречается встречается в 50-90% случаев.
Отличительные признаки саркомы Капоши, обусловленной ВИЧ-инфекцией, - молодой возраст и множественные асимметричные очаги, расположенные во внутренних органах, на слизистых оболочках и коже. Нередко заболевание начинается с поражения кожи лица, слизистых оболочек полости рта и имеет вид вишнево-фиолетовых, лиловых пятен или узелков на десне, языке, нёбе. Характерным считают агрессивное течение саркомы Капоши с поражением большой площади поверхности а короткие сроки. При гистологическом исследовании в инфильтрате часто обнаруживают плазматические клетки. Одна из особенностей заболевания - резистентность к проводимой терапии. Следует отметить, что у ВИЧ-инфицированных к проявлениям саркомы Капоши часто присоединяется вторичная инфекция с образованием на коже обширных язвенных поражений. При СПИД заболевание, как правило, сопровождается кандидозом (гиперпластическая форма) и цитомегаловирусной инфекцией. В последнее время появились описания непигментированной саркомы Капоши полости рта. Поражение головы (полости рта) у лиц моложе 60 лет считают признаком иммунодефицита.
В полости рта в начальных стадиях саркомы появляются плоские синеватые, черноватые или красноватые пятна, которые впоследствии темнеют, увеличиваются в размере, часто разделяются на доли и изъязвляются. Последнее происходит на слизистой оболочке рта чаще, чем на коже. Поражения во рту болезненны до стадии изъязвления.
Саркома Капоши возникает примерно у 20% больных СПИД при выраженном иммунодефиците. Красные или коричневые пятна на коже головы, переходящие в папулы и бляшки, склонные к слиянию в инфильтраты, чаще располагаются в области ушных раковин и заушных складок. При локализации на твердом нёбе образования быстро увеличиваются и изъязвляются. Часто высыпания локализуются на слизистой оболочке мягкого нёба, щек, миндалин и гортани. Представляют собой пятна, узелки или бляшки красного или цианотичного оттенка, которые при слиянии образуют инфильтраты с неправильными очертаниями размером 0,5-2 см. Саркома Капоши, локализованная в глотке и гортани, сопровождается дисфагией и осиплостью голоса; пищевода - дисфагией, кровотечениями из распадающихся инфильтратов. Шейные лимфатические узлы поражены в 3% случаев. Саркома Капоши в 11% сочетается с оппортунистическими инфекциями.
Неходжкинская лимфома Описана в 1982г. Проявления - красноватые плотные эластичные разрастания под неповреждённым эпителием в ретромолярной области на десне, развивающиеся у сероположительных к ВИЧ лиц. При гистологическом исследовании обнаруживают не связанные с болезнью Ходжкина (лимфогранулематозом) непигментированные клеточные лимфобласты. Для экстранодальной неходжкинской лимфомы характерно увеличение лимфатических узлов, в более чем половине случаев - шейных. Опухоль может распространяться в рото-, носоглотку и околоносовые пазухи, также не исключено дисгеминированное поражение печени и селезёнки.
Этапы развития
С момента проникновения вируса в организм и до развития конечной стадии заболевания – СПИДа, ВИЧ проходит несколько последовательных этапов – их всего три. Длительность их варьируется и зависит от особенностей организма, пути передачи, времени выявления инфекции и, конечно, начатого лечения. Учитывая, что признаки ВИЧ и СПИДа не специфичны, выявление может происходить на поздних стадиях. И это обстоятельство способствует прогрессии болезни, присоединению осложнений.
Первая стадия: острая ВИЧ-инфекция

- боль в мышцах и суставах;
- повышенная усталость;
- длительно существующая небольшая температура;
- часто возникающие стоматиты в полости рта;
- ночная потливость;
- сыпь по телу;
- легкая или выраженная боль в горле;
- увеличенные лимфатические узлы и др.
Вторая стадия: клиническая латентность
На этой стадии вирус активен, но размножение происходит на очень низком уровне. На этой стадии, которая также называется бессимптомной, возникающие признаки остаются без должного внимания. Ведь повышенной усталости, снижению работоспособности всегда найдутся оправдания. Если лечение началось на этой стадии или и того раньше, то бессимптомный этап удается поддерживать всю жизнь. Тем не менее, если лечение не началось или по каким-то причинам игнорируется, то этот этап может продолжаться около 10 лет и переходить в третью стадию. Антиретровирусная терапия снижает концентрацию вируса в биологических жидкостях до такой степени, что его невозможно обнаружить и вирус не передается. Это некая профилактика распространения ВИЧ и СПИДа, однако это не говорит о том, что не нужно принимать никаких мер предосторожности и не использовать барьерные способы контрацепции.
Третья стадия: симптомы ВИЧ, перешедшего в СПИД
Синдром приобретенного иммунодефицита человека – это третья стадия развития, и это совсем другой диагноз. Под синдромом понимают комплекс, совокупность симптомов, характеризующих определенное заболевание. У людей, которые получают качественное лечение, уровень иммунных клеток остается на должном уровне, и третьей стадии развития не наступает, по крайней мере, эта вероятность крайне низка. А без лечения вирусная нагрузка увеличивается, что приводит к значительному снижению количества иммунных клеток, и это уже опасно не только для здоровья, но и для жизни.

Симптомы третьей стадии варьируются, поскольку связаны с развитием различных оппортунистических инфекций, но к числу наиболее вероятных можно отнести:
- изменения зрения;
- длительную диарею;
- значительное увеличение лимфатических узлов;
- повышенную усталость, снижение работоспособности;
- лихорадку, которая исчезает и появляется;
- депрессивные расстройства;
- осложнения респираторных заболеваний;
- потерю веса;
- частые обострения стоматологических заболеваний, как правило, слизистой оболочки;
- язвы и сыпь в области гениталий и ануса.
Особенности симптомов у мужчин и женщин
Вирус может поражать как мужчин, так и женщин. Однако статические данные показывают, что среди заболевших больше именно мужчин: в 2010 году 76% заболевших были именно представителями сильного пола. В клинической картине у мужчин и женщин могут быть различия, ведь даже их иммунная система имеет особенности. Известно, что у мужчин инфекция чаще протекает без симптомов, а те, что имеются, длительное время остаются без внимания, что нельзя сказать про женщин. В первую очередь речь идет о вагинальных грибковых инфекциях, которые относятся к числу оппортунистических. Конечно, появление вагинального кандидоза не является специфическим признаком ВИЧ, но вот если он появляется часто и плохо поддается лечению – это повод посетить врача и пройти соответствующее обследование.
К числу характерных симптомов вагинального кандидоза можно отнести:
- зуд, жжение в вульве и промежности;
- болезненные ощущения во время полового акта;
- жжение и болезненность при мочеиспускании;
- густые, белые, творожистые выделения с характерным кислым запахом.
В связи с продолжающимся ростом распространенности ВИЧ-инфекции вероятность встречи врача-стоматолога с ВИЧ-инфицированными пациентами постоянно увеличивается. У многих из этих пациентов могут быть различные проявления болезни в полости рта. Медицинские работники стоматологической службы не могут отказать в выполнении своих профессиональных обязанностей больным СПИДом и ВИЧ-инфицированным пациентам. Это потребует от стоматологов знаний не только симптомов поражения полости рта и пародонта, но и основных принципов профилактики ВИЧ-инфекции.
При стоматологических манипуляциях неизбежны повреждения слизистой оболочки полости рта, возникновение кровотечений. При этом возникает инфицирование медицинского инструментария, слепков, протезов, возможно рассеивание аэрозолей, содержащих кровь, слюну при использовании высокоскоростных стоматологических установок. На приеме у стоматолога могут оказаться пациенты, не знающие или скрывающие свое заболевание, больные в стадии инкубации, которые могут стать источником инфекции для других пациентов и для персонала лечебного учреждения.
Медицинский персонал стоматологических кабинетов и отделений относится к группе профессионального риска. Чтобы предотвратить заражение персонала при проведении стоматологических манипуляций, стоматолог должен знать пути и факторы, реализующие передачу ВИЧ, а оказание стоматологической помощи должно осуществляться с соблюдением необходимых мер предосторожности и при неукоснительном выполнении правил дезинфекции и стерилизации медицинского и стоматологического инструментария.
Наиболее часто встречающееся злокачественное заболевание полости рта:
- Саркома Капоши;
- Ангулярный хейлит , вызванный грибком Candida albicans;
- Эритематозный кандидоз;
- Псевдомембранозный кандидоз;
- ВИЧ-гингивит (линейная эритема десен);
- Некротический гингивит и пародонтит;
- Герпетические язвы при ВИЧ-инфекции;
- "Волосистая" лейкоплакия;
- Бородавка вирусная;
- Афтозные изъязвления;
- В-клеточная (не Ходжкинская) лимфома.
ВИЧ-инфекция болезнь, вызванная вирусом иммунодефицита человека - инфекционное хроническое заболевание, характеризующееся специфическим поражением иммунной системы, приводящим к медленному ее разрушению до формирования синдрома приобретенного иммунодефицита (СПИД), сопровождающегося развитием оппортунистических инфекций и вторичных злокачественных новообразований. СПИД - состояние, развивающееся на фоне ВИЧинфекции и характеризующееся появлением одного или нескольких заболеваний, отнесенных к СПИДиндикаторным.
Источником ВИЧ-инфекции являются люди, инфицированные ВИЧ на любой стадии заболевания, в том числе в инкубационном периоде. • Механизм и факторы передачи. • ВИЧ-инфекция может передаваться при реализации как естественного, так и искусственного механизма передачи.
К естественному механизму передачи ВИЧ относятся:
- • Контактный, который реализуется преимущественно при половых контактах (как при гомо-, так и гетеросексуальных) и при контакте слизистой или раневой поверхности с кровью.
- • Вертикальный (инфицирование ребенка от ВИЧинфицированной матери: во время беременности, в родах и при грудном вскармливании. )
К искусственному (артифициальному) механизму передачи относятся:
- • Артифициальный при немедицинских инвазивных процедурах, в том числе :
- внутривенном введении наркотиков (использование шприцев, игл, другого инъекционного оборудования и материалов),
- при проведении косметических, маникюрных и педикюрных процедур нестерильным инструментарием.
- • Артифициальный при инвазивных вмешательствах в ЛПО:
- при переливании крови, ее компонентов,
- пересадке органов и тканей,
- использования донорской спермы, донорского грудного молока от ВИЧ-инфицированного донора,
- через медицинский инструментарий для парентеральных вмешательств, изделия медицинского назначения, контаминированные ВИЧ и не подвергшиеся обработке в соответствии с требованиями нормативных документов.
Можно совершенно точно утверждать, что ВИЧ не передается москитами, комарами, блохами, пчелами и осами. ВИЧ не передается при бытовых контактах. Не описано ни одного случая заражения через не содержащие кровь слюну и слезную жидкость. Поскольку ВИЧ не передается со слюной, нельзя заразиться через общие стаканы, вилки, бутерброды или фрукты. По мнению ведущих специалистов попадания на неповрежденную кожу инфицированных биологических жидкостей (например, крови) для передачи вируса недостаточно.
Основными факторами передачи возбудителя являются биологические жидкости человека:
- • кровь,
- • компоненты крови,
- • сперма,
- • вагинальное отделяемое,
- • грудное молоко.
Основными группами риска заражения ВИЧ-инфекцией группами населения являются:
- • потребители инъекционных наркотиков (ПИН),
- • коммерческие секс-работники (КСР),
- • мужчины, имеющие секс с мужчинами (МСМ).
Группу повышенного риска заражения ВИЧ представляют: клиенты КСР, половые партнеры ПИН, медицинские работники, в т. ч. стоматологи, заключенные, беспризорные дети, лица, имеющие большое число половых партнеров, мигрирующие слои населения (водители-дальнобойщики, сезонные рабочие, в том числе иностранные граждане, работающие вахтовым методом и другие)
Инкубационный период при ВИЧ-инфекции - это период от момента заражения до ответа организма на внедрение вируса (появление клинической симптоматики или выработки антител) составляет, как правило, 2 -3 недели, но может затягиваться до 3 -8 месяцев, иногда до 12 месяцев. В данном периоде у инфицированного антитела к ВИЧ не обнаруживаются, в связи с чем возрастает риск передачи от него инфекции во внутрибольничных очагах, в том числе при переливании крови и ее компонентов.
Стадии течения ВИЧ-инфекции:
- • острая фаза (от 1 -5 суток до 6 мес. )
- • латентная инфекция или субклиническая стадия (от 2 до 10 лет)
- • стадия манифестных проявлений (пре. СПИД и СПИД).
У 30 -50% инфицированных появляются симптомы острой ВИЧ-инфекции, которая сопровождается различными проявлениями: лихорадка, лимфаденопатия, эритематозномакулопапулезная сыпь на лице, туловище, иногда на конечностях, миалгии или артралгии, диарея, головная боль, тошнота и рвота, увеличение печени и селезенки, неврологические симптомы. Эти симптомы имеют разную степень выраженности. В редких случаях уже на этой стадии могут развиваться тяжелые вторичные заболевания, приводящие к гибели пациентов. В данном периоде возрастает частота обращаемости инфицированных в ЛПО; риск передачи инфекции - высокий, в связи с большим количеством вируса в крови.
Продолжительность субклинической стадии в среднем составляет 5 -7 лет (от 2 до 10 лет, иногда более), клинические проявления кроме лимфоаденопатии отсутствуют. В этой стадии в отсутствие проявлений инфицированный длительно является источником инфекции. Во время субклинического периода продолжается размножение ВИЧ и снижение количества CD 4 лимфоцитов в крови.
Стадия вторичных заболеваний.
На фоне нарастающего иммунодефицита появляются вторичные заболевания (инфекционные и онкологические). Первоначально это преимущественно поражения кожи и слизистых, затем органные и генерализованные поражения, приводящие к смерти пациента. А именно: легочной туберкулез внелегочной туберкулез немотивированная потеря веса (более 10% за 6 месяцев) пневмоцистная пневмония рецидивирующая тяжелая рентгенологически подтвержденная пневмония (2 и более эпизода за год) ЦМВ-ретинит + колит инфекция, вызванная вирусом простого герпеса (хроническая или персистирующая в течение 1 мес. и более) ВИЧ-ассоциированная кардиопати ВИЧ-ассоциированная нефропатия энцефалопатия саркома Капоши и ВИЧ-ассоциированные опухоли. токсоплазмоз криптоспоридиоз криптококковый менингит погрессирующая мультифокальная лейкоэнцефалопатия. диссеминированные грибковые инфекции нетуберкулезные микобактериальные инфекции или диссеминированный атипичный микобактериоз
Лабораторная диагностика ВИЧ-инфекции основана на выявлении антител к ВИЧ и вирусных антигенов. • Стандартным методом лабораторной диагностики ВИЧ-инфекции служит определение антител/антигенов к ВИЧ с помощью ИФА. Для подтверждения результатов применяются подтверждающие тесты (иммунный, линейный блот).
Диагностический алгоритм тестирования на наличие антител к ВИЧ:
- • 1 этап (скрининговая лаборатория).
- • 2 этап (референс-лаборатория).
- • 3 этап подтверждающий тест (иммуноблот)
1 этап (скрининговая лаборатория).
Если получен положительный результат в ИФА, анализ проводится последовательно еще 2 раза (с той же сывороткой и в той же тест-системе). Если получены два положительных результата из трех постановок в ИФА сыворотка считается первично -положительной и направляется в референслабораторию (Лаборатория диагностики ВИЧинфекции центра по профилактике и борьбе со СПИД) для дальнейшего исследования.
2 этап (референс-лаборатория).
Первично положительная сыворотка повторно исследуется в ИФА во второй тест-системе другого производителя, отличающейся от первой по составу антигенов, антител или формату тестов, выбранной для подтверждения. При получении отрицательного результата сыворотка повторно исследуется в третьей тест-системе другого производителя, отличающейся от первой и второй по составу антигенов, антител или формату тестов.
В случае получения отрицательного результата (во второй и третьей тест-системах) выдается заключение об отсутствии антител к ВИЧ. При получении положительного результата (во второй и/или третьей тест-системе) проводится 3 этап
3 этап подтверждающий тест (иммуноблот) (поиск антител к отдельным антигенам сердцевины, оболочки, ферментам вируса).
Положительными (позитивными) в иммуноблоте считаются пробы, в которых обнаруживаются антитела к 2 из 3 гликопротеинов ВИЧ (env, gag, pol). Отрицательными (негативными) считаются сыворотки, в которых не обнаруживается антитела ни к одному из антигенов (белков) ВИЧ или имеется слабое реагирование с белком р 18. Неопределенными (сомнительными) считаются сыворотки, в которых обнаруживаются антитела к одному гликопротеину ВИЧ и/или какимлибо протеинам ВИЧ. При получении отрицательного и сомнительного результата в иммунном или линейном блоте рекомендуется исследовать сыворотку через 3, 6, 12 месяцев.
Одна из важнейших проблем тестирования на ВИЧ — так называемый период диагностического окна. Это срок, который проходит с момента заражения ВИЧ до появления определимого уровня антител. Как правило – это инкубационный период (от момента заражения до 6 мес.) • С учетом этого явления возникают сложности при обследовании донорской крови от лиц, пребывающих в упомянутом периоде ВИЧ-инфицирования. Поэтому в большинстве стран мира введена система использования крови только после ее хранения на протяжении 3 -6 мес с целью осуществления обязательного повторного обследования на ВИЧ-инфекцию доноров данных доз крови и ее компонентов.
Освидетельствование на ВИЧ-инфекцию проводится добровольно, за исключением случаев, когда такое освидетельствование является обязательным. Обязательному медицинскому освидетельствованию на ВИЧинфекцию подлежат: Доноры крови, плазмы крови, и других биологических жидкостей, тканей и органов при каждом взятии донорского материала; Врачи, средний и младший медицинский персонал центров по профилактике и борьбе со СПИДом Медицинские работники в стационарах (отделениях) хирургического профиля Лица, проходящие военную службу и поступающие в военные учебные заведения Иностранные граждане и лица без гражданства при обращении за получением разрешения на гражданство или вид на жительство.
Стерилизации подвергают все инструменты и изделия, контактирующие с раневой поверхностью, кровью или инъекционными препаратами, а также отдельные виды медицинских инструментов, которые в процессе эксплуатации соприкасаются со слизистой оболочкой и могут вызвать ее повреждения: стоматологические инструменты: пинцеты, зонды, шпатели, экскаваторы, штопферы, гладилки, коронкосниматели, скеллеры, стоматологические зеркала, боры (в том числе с алмазным покрытием) для всех видов наконечников, эндодонтические инструменты, штифты, стоматологические диски, фрезы, разделительные металлические пластинки, матрицедержатели, ложки для снятия оттисков, инструменты для снятия зубных отложений, пародонтальные хирургические инструменты (кюретки, крючки разных модификаций и др. ), инструменты для пломбирования каналов зуба (плагеры, спредеры), карпульные шприцы, различные виды щипцов и кусачек для ортодонтического кабинета, пылесосы; ультразвуковые наконечники и насадки к ним, наконечники, съемные гильзы микромотора к механическим наконечникам, канюли к аппарату для снятия зубного налета; хирургические инструменты: стоматологические щипцы, кюретажные ложки, элеваторы, долота, наборы инструментов для имплантологии, скальпели, корнцанги, ножницы, зажимы, гладилки хирургические, шовные иглы; лотки для стерильных изделий медицинского назначения, инструменты для работы со стерильным материалом, в том числе пинцеты и емкости для их хранения.
Рабочие места обеспечиваются выписками из инструктивно-методических документов, аптечками для проведения экстренной профилактики при аварийных ситуациях.
Весь медицинский инструментарий (а также посуда, белье, аппараты и др.), загрязненный кровью, биологическими жидкостями, а также соприкасающийся со слизистыми оболочками, сразу после использования подлежит дезинфекции в соответствии с приказом Министерства здравоохранения Республики Беларусь от 2 апреля 1993 г. № 66 "О мерах по снижению заболеваемости вирусными гепатитами в Республике Беларусь" и другими нормативными документами. Режимы обеззараживания аналогичны применяемым в отношении профилактики заражения гепатитами В, С, Д.
При проведении манипуляций, связанных с нарушением целостности кожных покровов, слизистых, а также не исключающих разбрызгивание биологических жидкостей при вскрытии трупов, проведении лабораторных исследований, обработке инструментария, белья, уборке и т.д., медицинские работники и технический персонал должны использовать индивидуальные средства защиты (хирургический халат, маска, защитные очки или экран, непромокаемый фартук, нарукавники, перчатки), позволяющие избежать контакта крови, тканей, биологических жидкостей больного с кожными покровами и слизистыми персонала. Подход к использованию защитной одежды должен быть дифференцированным, учитывая степень риска инфицирования ВИЧ.
Медицинские работники с травмами (ранами) на руках, эксудативным поражением кожи, мокнущими дерматитами отстраняются на время заболевания от медицинского обслуживания больных, контакта с предметами ухода за ними.
Мероприятия при ранениях, контактах с кровью, другими биологическими материалами пациентов. Любое повреждение кожи, слизистых, загрязнение их биологическими материалами пациентов при оказании им медицинской помощи должно квалифицироваться как возможный контакт с материалом, содержащим ВИЧ или другой агент инфекционного заболевания.
Если контакт с кровью или другими жидкостями произошел с нарушением целостности кожных покровов (укол, порез), пострадавший должен:
- снять перчатки рабочей поверхностью внутрь;
- выдавить кровь из раны;
- поврежденное место обработать одним из дезинфектантов (70% спирт, 5% настойка йода при порезах, 3% раствор перекиси водорода при уколах и др.);
- руки вымыть под проточной водой с мылом, а затем протереть спиртом 70%;.
Врач стоматолог-ортопед 1 категории
Веревкин Дмитрий Анатольевич
Читайте также:

