Как лечить пролежень десны
Опубликовано: 25.04.2024
В данной статье вы узнаете:
Что такое стоматит, симптомы и причины возникновения.
Как лечить протезный стоматит.
Как лечить стоматит в домашних условиях.

Несмотря на достижения в области стоматологических технологий, которые предлагают нам все лучшие и лучшие материалы и конструкции протезов, они все еще остаются далеко позади естественного прикуса. Половина беды, если мы не можем спокойно подвернуть гайки. Настоящая проблема возникает тогда, когда протезной конструкции возникает боль или начинает развиваться воспаление.
Протезирование зубов может вызвать побочные эффекты разных видов: механические, токсические и аллергические. Причиной механических повреждений является некачественное исполнение протеза, неправильно сформированные пролеты моста, его свободное положение на челюсти или слишком длительное ношение. Такие протезы могут втиснуться слишком глубоко в десенный канал и постепенно приводят к атрофическим изменениям пародонта и даже могут стать причиной развития рака. Что касается искусственных зубов, их острые края могут раздражать язык и слизистую оболочку полости рта, что может привести к образованию язв, стоматита и лейкоплакии. Также акриловые материалы, из которых сделаны протезы, могут вызвать дискомфорт.
Самым частым заболеванием, связанным с протезированием зубов, является стоматит.
Стоматит - фото, лечение
Умные люди говорят, что врага нужно знать в лицо, поэтому мы подготовили несколько фотографий, на которых виден стоматит. Возможно, они помогут вам диагностировать проблему своевременно и вовремя начать ее лечение.



ФАКТ : Чаще всего протезный стоматит возникает из-за неправильной подгонки зубных протезов. Чтобы этого избежать, не стоит экономить на услугах стоматолога и обращаться к проверенным квалифицированным специалистам. От этого зависит ваше здоровье.
Что такое протезный стоматит?
Протезный стоматит - это изменения, которые происходят в слизистой оболочке полости рта и, как правило, вызывают боль. Поражения образуются в результате воздействия внешних факторов, которые травмируют слизистый слой ротовой полости. Ношение зубных протезов, ортодонтических аппаратов или незначительные травмы способствуют образованию язв и развитию данного заболевания. Лечение стоматита не сложное, главное вовремя его начать (об этом мы еще поговорим ниже).
Протезный стоматит является одним из наиболее часто диагностируемым поражением, дислоцирующихся в полости рта. Статистика показывает, что данному заболеванию больше всего подвержено население более зрелого возраста, что в первую очередь связано с более частым использованием в этой возрастной группе протезов.
Причины возникновения стоматита:
Недобросовестная либо нерегулярная гигиена ротовой полости.
Травмы полости рта (точнее, слизистой).
Ослабленный иммунитет, наличие иммунодефицита.
Контакт с носителем болезни.
Употребление антибиотиков, глюкокортикоидов, цитостатиков.
В последние годы проблема протезного стоматита стала актуальной также в младших возрастных группах, и это связано с использованием ортодонтических аппаратов. Способы борьбы с этим типом заболеваний довольно много - все больше и больше эффективных препаратов доступны без рецепта. Если наблюдается стоматит у детей, лечение необходимо начинать сразу же после первых симптомов. Полезными будут меры, которые не только ускорят процесс регенерации поврежденной поверхности слизистой оболочки, но и уменьшат неприятные ощущения, особенно боль, связанную с этими изменениями. Мы не можем забывать, однако, что наиболее эффективным способов для лечения стоматита у взрослых является устранение причин их возникновения, то есть, например, своевременное исправление неправильной подгонки зубных протезов.
Факт: Правильный уход за протезами и ежедневная гигиена полости рта может избавить от таких неприятных проблем, как стоматит и прочие поражения ротовой полости .
Стоматит - симптомы и лечение
Симптомы, которые вызывает протезный стоматит, очень разные, но чаще болезнь имеет форму трофических и атрофических изменений в слизистой оболочке. Побочным эффектом могут быть патологические высыпания и язвенные воспаления. Иногда формируются злокачественные опухоли, таких как гранулемы или лейкоплакии. На твердом небе также может происходить диффузная гиперплазия.
Вот перечень наиболее частых симптомов:
Боль и неприятные ощущения в ротовой полости.
Жжение и зуд при употребление кислой либо острой еды.
Формирование на языке, небе, деснах, внутренних сторонах щеки эрозий (язв, белых или красных пятен и т.д.).
Рыхлость и опухлость десен.
Возможно увеличение лимфатических узлов.
Если вы наблюдаете у себя данные симптомы, вполне возможно, что у вас стоматит. Но не стоит сразу начинать лечение, лучше проконсультироваться у врача, чтобы он поставил точный диагноз (вплоть до вида стоматита, а их всего четыре), выявил возможные аллергии, выписал рецепт, соответствующий вашему анамнезу.
Профилактика и лечение протезного стоматита

Ключом к устранению некоторых инфекций является тщательная и регулярная гигиена рта и уход за протезом. Протезная пластина идеально подходит для развития бактерий, ведь там может скапливать пища, которую так любят микроорганизмы. В сочетании с раздражением слизистой оболочки и пониженной секрецией слюны может легко развиться бактериальная инфекция или грибковая. Принимая во внимание наиболее общие механизмы, которые могут привести к появлению стоматических язв во рту, то становится очевидным, что наиболее эффективный способ вылечить их - это устранение причин из создания. Следует отметить, однако, что для этой цели вы должны проконсультироваться со своим стоматологом, ведь самостоятельная коррекция зубных протезов (например, приклеивание их или изгибание) вызывают гораздо больше проблем, чем пользы. В последнее время все большее значение и пользу имеют препараты для местного применения, предназначенные для ускорения заживления дефекта ткани и уменьшение болей.
Лучшим лечением является сглаживание или извлечение расходных материалов. Кроме того, эффективны противогрибковые препараты (Пимафуцин, Фамцикловир, Валацикловир, Минакер, Мирамистин, Нистатин) и витамин В2, В12 и РР, С и железо для повышения функций слизистой оболочки полости рта. Если успела развиться гранулема, может потребоваться хирургическое вмешательство. Кроме того, применяют вяжущий лосьон и заживляющая мазь (Солкосерил, Вифирин). В некоторых случаях актуальным будет прием жароснижающих средств, частые полоскания травами и т.д.
Есть препараты с доказанной эффективностью, которые можно приобрести без рецепта. Чаще всего они находятся в форме геля, что облегчает применение в затрагиваемых районах (даже тех, к которым трудно получить доступ), а также дает приятное ощущение прохлады и быстро снимает боль. Кроме того, важно, что препарат образует мягкий гель слой на поверхности слизистой оболочки, что делает язвы несколько изолированными от внешней стороны. Это позволяет почти безболезненно употреблять продукты питания и пить напитки, которые в случае болезненных язв часто практически невозможно есть и пить. Композиции этого типа содержат различные соединения, которые имеют адъювант и ускоряют регенерацию поврежденной ткани (например, декспантенол, глицирретиновая кислота), уменьшают сопровождающие изменения воспаления и отека, а также ослабляют боль во рту.
Стоматит - лечение в домашних условиях

Способ лечения воспалительных заболеваний и инфекций полости рта определяется причиной, вызвавшей заболевание. Обычно - первый шаг - достаточно уделять больше внимания гигиене полости рта и применять противовоспалительные и защитные крема или гели (в случае изменений в ограниченной области). Также в домашних условиях вы можете помочь обеззараживанию ротовой полости c помощью полоскания следующими средствами:
Вода с содой, настои или готовые экстракты шалфея, ромашки, мирры.
Готовые смягчители на основе буры, эфирные масла, хлоргексидин.
Противовоспалительные и обезболивающие гели, например, на основе салициловой кислоты.
Можно иногда обойтись без антибиотиков и противовирусных препаратов, главное своевременно начать терапию.
Элементом профилактики также является правильная диета, которая - в данном случае - в основном состоят из: овощей, фруктов, яиц, цельного зерна, злаков и орехов, богатых витаминами группы В (особенно фолиевой кислотой и B12.), витамином C и железом.

Зубной флюс (одонтогенный периостит) – воспалительный процесс надкостницы, быстро распространяющийся на ткани, окружающие корень зуба. Характеризуется сильными болями, повышением температуры тела, ознобом.
В большинстве случаев на начальной стадии можно обойтись без удаления зуба и даже без хирургического вмешательства. При своевременном обращении к врачу будет устранена причина недомогания и назначено необходимое консервативное лечение.
Если потерять время и понадеяться на исконно русское «авось», процесс может закончиться возникновением остеомиелита или флегмоны. А это уже – стационар и хирургические манипуляции совершенно иного уровня.
Почему появляется флюс
Одна из основных причин – невылеченный (запущенный) кариес. Инфекция проникает в мягкие ткани зуба (пульпу), достигает нерва и практически молниеносно переходит на ткани вокруг корня зуба.
Также флюс может возникнуть:
- при некачественном пломбировании зубов, в частности – при неполном прохождении каналов;
- при воспалении зубнодесневого кармана при пародонтозах и пародонтитах;
- при механических травмах десны.
С течением времени гной накапливается в костной ткани, возникает отек и впоследствии – болезненный гнойный мешок на десне.
Чтобы избежать появления флюса требуется всего лишь один раз в полгода посетить стоматолога. Ваши временные затраты на визит к врачу будут компенсированы удовлетворительным состоянием полости рта и отсутствием очагов инфекции.
Симптомы флюса на десне

Первые признаки возникновения флюса – ноющая или пульсирующая боль, которая усиливается при надавливании на зуб. Это как раз та стадия, когда еще можно обойтись без хирургического вмешательства.
При отсутствии лечения процесс начинает быстро развиваться. Боль становится практически невыносимой и постоянной, появляется отек и покраснение в месте нахождения гнойника, напухает щека, температура поднимается до 38,0-38,5°.
При поражении нижнего зуба увеличиваются расположенные подчелюстные лимфатические узлы, становится больно глотать, поворачивать голову и даже разговаривать. Опухоль в этом случае формируется в нижней части лица.
Если поврежден верхний зуб, боль отдает в глаз, висок или ухо. Опухоль локализуется в верхней части лица, затрагивая при этом верхнюю губу, щеку, подглазничную область.
Основной признак появления флюса – нестерпимая боль. Человек теряет способность думать, заниматься какими-либо делами. Вся его жизнь и ощущения сосредотачиваются именно на боли. Вот почему так важно не допустить его возникновения.
Как лечить флюс в домашних условиях
Первое и основное правило – не греть. В противном случае возможны серьезные осложнения, грозящие не просто потерей зуба, а распространением гнойной инфекции на мозговые оболочки. Правило второе – не принимать аспирин, так как может возникнуть кровотечение, которое будет трудно остановить.
При обнаружении начальных признаков флюса можно попробовать замедлить его развитие медикаментозными препаратами. Способ можно рассматривать лишь, как временную меру, способствующую облегчить состояние и немного снять боль.
Важно помнить, что самостоятельно вылечить флюс нельзя. Домашние процедуры приносят лишь временное облегчение. Затягивание с визитом к врачу грозит опасными осложнениями. Чем раньше обратиться за медицинской помощью, тем быстрее наступит выздоровление.
Какие фармсредства можно использовать:
- Раствор хлорофиллипта. Недорогой препарат, обладающий хорошими антисептическими характеристиками. Одну столовую ложку препарата разводят в стакане теплой воды и полощут рот как можно чаще.
![хлорофиллипт]()
- Хлоргексидин. Эффективное противовоспалительное средство, оказывает выраженное антибактериальное действие. Продается в аптеках в готовом к применению виде. Число полосканий – не менее трех и не более пяти в сутки. Не имеет противопоказаний, подходит для использования в любом возрасте.
![Хлоргексидин]()
- Малавит. Препарат, созданный на основе натуральных компонентов. Содержит микроэлементы, способствующие уничтожению патогенных микроорганизмов. Быстро избавляет от симптомов флюса. Способ применения – в виде полосканий, в дозировке несколько капель на стакан воды.
![Малавит]()
- Раствор перманганата калия (марганцовка). Показан в тех случаях, когда гнойник вышел на поверхность и вот-вот прорвется.
![марганцовка]()
Будьте осторожны. В интернете появились рекомендации об использовании мази Вишневского и ихтиоловой мази для лечения флюсов. Препараты предназначены для исключительно наружного применения на кожных покровах, но никак не на слизистых оболочках.
Лечение антибиотиками

Назначается врачом после выявления очага воспаления. Антибиотики помогут быстро снять отечность, снизить температуру тела, прекратить распространение инфекции в ротовой полости.
Как правило, для лечения назначают антибиотики широкого спектра действия – амоксициллин, линкомицин, ампиокс, амоксиклав, ципрофлокасацин, доксициллин. В тех случаях, когда вы решили самостоятельно пропить антибиотики и не наблюдаете результата, курс необходимо прекратить и обратиться к стоматологу, не оттягивая визит.
К наиболее часто назначаемым препаратам относятся:
- Амоксиклав. Противовоспалительный препарат, активно воздействующий на стафилококковую и стрептококковую флору. Применяют для быстрого лечения стоматологических заболеваний и инфекций. Можно применять в форме таблеток, для местного применения в случае снятия отека используют порошок.
![амоксиклав]()
- Линкомицин. Эффективное противовоспалительное средство, отличающееся высокой скоростью воздействия. Назначается только врачом.
![линкомицин]()
Применение антибиотиков поможет снять воспаление на слизистой, замедлит воспалительные процессы, но не устранит очаг инфекции.
Как лечить флюс народными средствами
Если у вас появились признаки флюса и при этом нет возможности обратиться к стоматологу, можно попробовать применить народные средства, которые помогут немного отвлечься и притупить боль.
Один из первых шагов – прохладный компресс, который прикладывают ненадолго со стороны щеки на больное место. Он поможет снять отек и слегка снизить болевые ощущения. Не стоит в данном случае доводить дело до фанатизма – вытащенные из морозилки и приложенные к щеке куски мяса могут лишь усугубить ситуацию.
Лечение содой
Самый известный и распространенный метод – приготовить раствор соды и соли. На стакан теплой воды берут по одной чайной ложке соли и соды, и тщательно прополаскивают рот этим раствором ежечасно. При этом стараются, чтобы раствор находился со стороны гнойника.

Также можно попробовать приложить к воспаленному месту примочки и компрессы из соды. Порошок насыпают на смоченный ватный диск или заворачивают в вату, прикладывают на отек. Через два-три часа становится немного легче.
Самые эффективные народные средства
Народная медицина предлагает веками проверенные средства, которые могут помочь при флюсе. Еще раз напоминаем, что они не устраняют очаг инфекции, а лишь помогают пережить время до визита к врачу.
- Отвар шалфея. Две столовые ложки подсушенной травы залить 0,5 литра кипятка, настаивать на водяной бане в течение часа. Остудить до комнатной температуры. Полоскать рот каждые 20-30 минут.
![отвар шалфея]()
- Взять по две столовые ложки шалфея и коры дуба, три столовые ложки зверобоя. Заварить кипятком (1 литр). Настоять в течение получаса, отфильтровать. Полоскать горячим раствором 6-7 раз в день (практически каждый час).
![зверобой]()
- Полстакана мелиссы заварить одним литра кипятка. Настаивать под укрытием один час, процедить. Полоскать рот каждые часа.
![мелисса отвар]()
- Заварить зеленый чай с шалфеем, добавить в чашку 0,5 чайной ложки соли. Полоскать рот горячим раствором как можно чаще.
![зеленый чай с шалфеем]()
- Две столовые ложки дубовой коры залить 0,5 литра кипятка. Настаивать 30 минут, процедить. Полоскать каждые полтора-два часа. Раствор для полоскания, приготовленный таким образом, хорошо снимает боль.
![кора дуба]()
- Две столовые ложки травы иссопа залить стаканом кипятка. Остудить, добавить 10 капель столового уксуса (не эссенции). Применять в качестве полоскания каждые час-полтора.
![трава иссоп]()
- Настойка прополиса, готовится заранее. 90 граммов прополиса измельчают, заливают 0,5 литра водки. Настаивают в темном месте в течение дух недель, периодически взбалтывая. При необходимости ватный тампон смачивают в полученном растворе, прикладывают меду десной и щекой на ночь.
![настойка прополиса]()
- Спиртовая настойка календулы, продается в аптеке. Одну чайную ложку растворить в стакане воды, полоскать каждые два часа.
![настойка календулы]()
- Горсть ягод сибирской или красной бузины заварить 3-мя стаканами кипятка. Варить 15 минут, настаивать 2 часа. Употреблять в качестве раствора для полоскания каждые два часа.
![красная бузина]()
- Сок репчатого лука. Смочить тампон, приложить к гнойнику. Особенно хорошо помогает при сильной пульсирующей боли. Лук является природным антисептиком, быстро снимает инфицирование.
![сок лука]()
- Шалфей, синеголовник, горичник. Смешать по одной столовой ложке. Залить 1,5 стаканами водки или горячей воды. Дать настояться два часа в темном месте. Использовать как раствор для полоскания каждые 1,5-2 часа или для примочек к больному месту.
![Шалфей отвар]()
- Кора дуба, шалфей, мелисса. Взять все в равных пропорциях. Залить кипятком так, чтобы полностью покрыть траву. После остывания можно полоскать рот каждый час.
![мята]()
- Смешать мяту, дудник, березовые почки и барвинок в соотношении 2:1:1:1, залить кипятком так, чтобы полностью закрыть траву. Настаивать около часа, полоскать каждые полтора часа.
![березовые почки]()
- Избавиться от флюса помогут также отвары ромашки, календулы донника лекарственного, аира и даже капусты.
Народные средства помогут вам «дожить до утра» и за это время собраться с силами, чтобы идти к стоматологу. Даже если гнойник вскроется самостоятельно (такое тоже может случиться) и вам станет немного легче, визит к врачу откладывать не стоит. Открытая рана быстро затянется, боли возобновятся с новой силой.
Лечение флюса на десне в стоматологии
Если вы вдруг заметили, что у вас подозрительно опухла щека и даже если при этом нет никаких болевых ощущений, необходимо немедленно обратиться к специалисту-стоматологу, не дожидаясь, пока абсцесс разовьется в полную силу. Врач определит причину возникновения флюса и назначит требуемое лечение.
На ранних стадиях, когда гнойник еще зреет, есть возможность сохранить зуб. Для этого необходимо обеспечить отток некротических масс. Врач под местной анестезией разрезает десну, чтобы получить доступ к надкостнице. Затем промывает полость антисептиками и устанавливает дренаж. В некоторых случаях просверливают пораженные твердые ткани и прочищают корневые каналы.
Если удается добиться выхода гноя, острые симптомы сразу спадают. Пациент чувствует облегчение уже через 12 часов. Остается лишь небольшой отек, который сходит примерно через 3 дня. До этого момента дренажная трубка остается в десне.

В сложных случаях периостита, если коронка разрушена более, чем на 50%, и не поддается восстановлению, не обойтись без удаления зуба. Также показанием для процедуры является рецидив флюса. Если ранее был проведен дренаж, но он не дал результатов, или нагноение возобновилось, зуб сохранять не станут. Чаще всего стоматологи предлагают безболезненное удаление зуба.
Для лечения дополнительно назначают физиотерапевтические процедуры. Это воздействие током, ультразвуком, электромагнитным полем или лазером. Манипуляции направлены на снятие воспаления. Для наилучшего результата требуется 5-7 сеансов. Общий срок лечения периостита составляет около недели с момента обращения за медицинской помощью.
Не стоит ждать, когда боль станет нестерпимой. Идти все равно придется, так лучше сделать это раньше. И, конечно, не стоит бояться. Все манипуляции проводятся под местной анестезией. Ваше дело – прийти в поликлинику.
Что будет, если откладывать лечение
Если вы по каким-либо причинам не можете попасть к доктору, будьте готовы к тому, что с каждым часом ваше положение будет усугубляться. Если первое время боль можно будет сбить анальгетиками и другими обезболивающими препаратами, то вскоре они перестанут вам помогать.
Следующее, что вы заметите – распухшая щека и иррадирующие боли в область глаза, уха, виска, горла. Главное же, инфекция начнет стремительно распространяться в полости рта, захватывая все новые участки тканей вокруг корня зуба.
Самые печальный итог в данном случае – остеомиелит, флегмона и отделение челюстно-лицевой хирургии (когда даже потеря зуба покажется пустячным эпизодом в вашей жизни). Пожалуй, не стоит так рисковать.
Профилактика

Меры профилактики флюса предельно просты. Следует регулярно ухаживать за полостью рта и один-два раза в год посещать стоматолога.
Если же вдруг произошла такая неприятная ситуация, когда зуб оказался недолеченным или инфекция попала в результате механического повреждения десны, следует также как можно быстрее записаться на прием к врачу.
Таким образом вы сумеете избежать неприятных последствий и возможных осложнений.
Автор: Елена Копылова
Врач стоматолог-терапевт, эндодонтист. Стаж работы более 8 лет.
Информация носит справочный характер. Перед лечением необходима консультация врача.
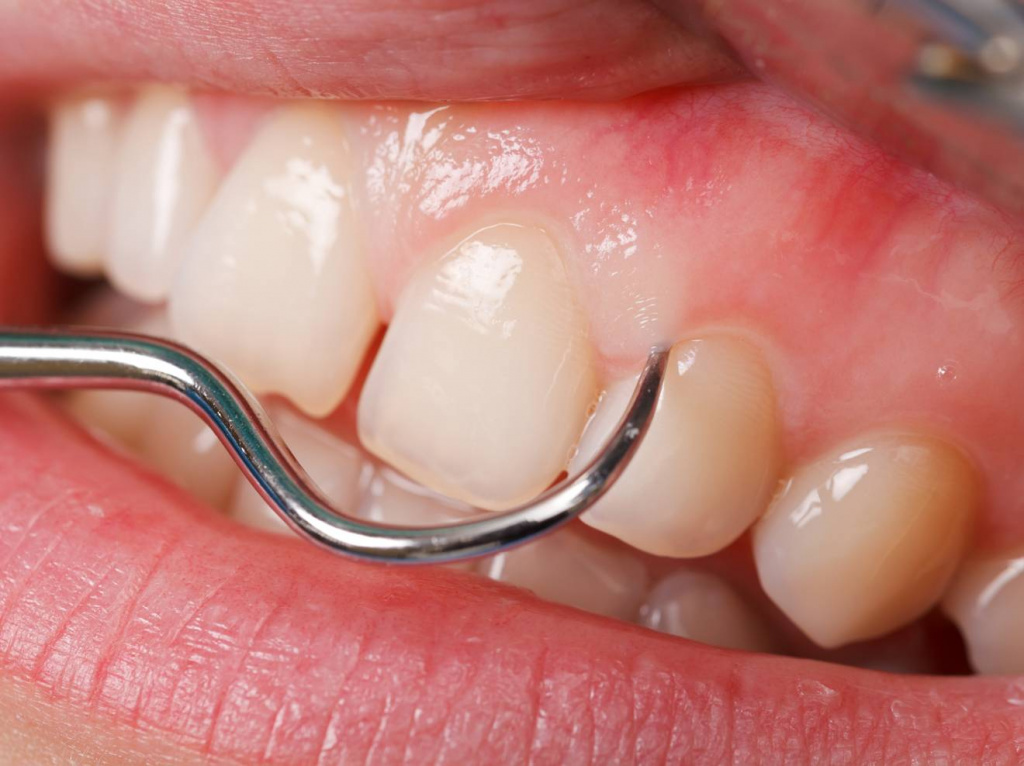
Слизистая оболочка полости рта может подвергаться негативному влиянию вредоносных бактерий, провоцирующих воспалительные реакции в мягких тканях. Это вызывает красноту, отек и болезненные ощущения в деснах. Все это негативно отражается на состоянии человека и делает улыбку менее красивой.
Причины воспаления десны
Причин воспаления десны достаточно много. Они могут быть вызваны системными и локальными факторами. К локальным относят:
механическая травма десен во время чистки зубов;
образование зубного камня;
прорезывание зубов мудрости;
пульпит и кариес;
не соблюдение гигиены ротовой полости.
Болезненные ощущения могут появиться из-за корня зуба, пораженного пульпитом либо кариесом. Причиной этому может являться лечение зуба, в результате которого началось воспаление десны. Также может быть связано с травмированием каналов и плохой пломбой.
К системным факторам относят:
заболевания желудка и кишечника;
ослабленная иммунная система;
реакция на прием медикаментов.
Симптомы
При воспалении десны появляются симптомы, которые носят выраженный характер. К ним относят отек, гиперемию мягких тканей, болезненные ощущения при жевании еды. Также может появиться неприятный запах из ротовой полости, кровоточивость десен, разрушение зуба, гной над зубом, повышение температуры, образование светлого налета, чрезмерная восприимчивость зубов.
При стоматологических проблемах отмечается воспалительный процесс в нижней десне, преимущественно в области передних зубов, а также в области зубов мудрости.
Если не оказать своевременное лечение, то могут появиться глубокие карманы в деснах и другие осложнения, которые могут привести к утрате зуба.
Разновидности воспалений
В результате воспаления десен могут появиться другие заболевания полости рта, а именно:
патологии слизистой оболочки ротовой полости, связанные с механическими, химическими либо физическими повреждениями;
заболевание полости рта из-за специфических вредоносных микроорганизмов;
поражение слизистой в результате аллергии.
Лечение дома
Для лечения воспалительных процессов в деснах можно прибегнуть к домашним средствам.
Хлоргексидин. Лекарство в форме раствора используется для дезинфекции полости рта от вредоносных микроорганизмов. Полоскать нужно 5 раз на день.
Ротокан. Препарат, в составе которого присутствуют растительные компоненты. Нужно полоскать рот 3 раза на день.
Фурацилин. Антибактериальное средство для полоскания ротовой полости каждые 2 часа.
Холисал. Справляется с отеком, подавляет боль.
Пародонтоцид. В составе присутствуют растительные масла. Наносить на десна 2-3 раза в день на протяжении 8-10 дней.
Гепариновая мазь. Помогает достигнуть противовоспалительного эффекта. Нужно втирать в десна 2 раза на день.
Лечебные зубные пасты:
Лакалут актив. Уменьшает отечность, оказывает антисептическое действие.
Пародонтакс. Справляется с воспалительными реакциями и отеком.
Для улучшения кровопритока в деснах можно делать массаж при помощи зубной щетки во время чистки зубов или руками.
При массаже пальцами нужно поглаживать, растирать, выжимать и сдавливать десна. Делать массаж стоит каждый день утром и вечером.
Помимо лечения мазями и гелями, стоит позаботиться о приеме витаминных добавок, которые помогут поддерживать здоровье ротовой полости. Воспаление десен может быть связано с нехваткой витаминов А, РР, Д, а также минералов кальция и фосфора.
Лечение в кабинете стоматолога
В стоматологии врачи могут прибегать к лечению лекарствами или же назначать операционное вмешательство.
При воспалении десен прописывают принимать антибиотики для остановки распространения инфекции. Кроме антибиотиков можно использовать противовоспалительные средства: Ибупрофен, Кетопрофен, Кеторолак.
Хирургическое вмешательство необходимо в случае обнажения шейки зуба, что происходит в результате продолжительного воспаления мягких тканей. К хирургическим методам относят:
Лоскутная операция. Необходима в случае тяжелой формы пародонтита, когда есть вероятность остаться без зуба.
Открытый кюретаж. Проводят для лечения пародонтита. Позволяет избавиться от вредоносных микроорганизмов.
Иссечение капюшона. Проводится в случае тяжелого прорезывания зубов мудрости, что приводит к воспалению десен.
Прогноз и осложнения
Если следовать всем рекомендациям врача и использовать лекарственные препараты, то можно избавиться от заболеваний ротовой полости. Продолжительный процесс воспаления без своевременной терапии может вызвать ряд осложнений: шатание и выпадение зубов, появление гноя, риск поражения зубных корней.
Профилактические меры
В целях профилактики заболеваний полости рта стоит следовать рекомендациям по уходу за полостью рта:
каждый день чистить зубы (утром и вечером), пользоваться зубной нитью;
своевременная санация полости рта;
отказаться от вредных привычек, табакокурение негативно отражается на состоянии зубов;
полноценный рацион питания. Каждый день есть овощи, фрукты, не злоупотреблять сладким;
принимать витаминные комплексы, которые позволят поддерживать здоровье всего организма.
Воспаление десен начинается в результате ослабления иммунной системы и не соблюдения правил гигиены по уходу за ротовой полостью. Использование препаратов, снимающих отечность и болевые ощущения в домашних условиях, заметно улучшит состояние и подавит симптомы, но не позволит полностью устранить проблемы. Правильное лечение может назначить только стоматолог.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Авторизуйтесьчтобы оставлять комментарии
Возрастные ограничения 18+
Рекомендуемые статьи

- Причины воспаления десен
- Виды воспалений
- Основные проявления и симптомы
- Особенности диагностики
- Методы лечения
- Способы профилактики
Воспаление десен — общее понятие, которое подразумевает и поверхностные, и глубокие воспалительные процессы. С этой проблемой в той или иной мере сталкивается каждый, и при отсутствии должного внимания к состоянию полости рта воспаление может привести к серьезным последствиям вплоть до потери здоровых зубов. Важно вовремя распознать не только начавшееся воспаление, но и оценить глубину его распространения, получить квалифицированную помощь стоматолога и предупредить осложнения.
Причины воспаления десен
Десна может воспалиться в силу разных причин. Самой распространенной из них является неправильная, нерегулярная гигиена полости рта. Скопление зубного налета и активное размножение патогенной флоры в результате этого приводит к воспалительным реакциям. Отказ от использования ополаскивателей и зубной нити, щетка с неподходящей щетиной — все это приводит к тому, что в межзубных промежутках остаются частицы еды, которые являются питательной средой для микроорганизмов.

Скопление мягкого налета в дальнейшем приводит к формированию твердых зубных отложений — зубного камня. Он способствует размножению бактерий, а острые края образований травмируют мягкие ткани, провоцируя реактивное воспаление.
Усугубить ситуацию могут и другие факторы:
- общее ослабление защитных сил организма: при системных заболеваниях, перенесенных операциях и инфекциях;
- снижение местных защитных сил в результате травмы: повреждение может быть связано с применением щетки с жесткой щетиной, наличием ортопедических и ортодонтических конструкций, острых краев пломб и коронок зубов;
- ослабление тканей в результате химического или термического ожога;
- нехватка витаминов D и группы В, а также других микронутриентов: это может быть связано как со скудным рационом, так и с нарушениями процесса усвоения витаминов и микроэлементов из пищи при болезнях желудочно-кишечного тракта;
- эндокринные патологии: сахарный диабет, нарушения функции щитовидной железы;
- вредные привычки: курение, употребление алкоголя;
- прием некоторых препаратов: оральных контрацептивов, средств для нормализации артериального давления, антидепрессантов, антибиотиков и пр.
Если воспалились десны, важно выяснить причины состояния. Обращаясь к стоматологу, расскажите ему об известных вам заболеваниях, перенесенных вмешательствах и полученных травмах. Устранение причины поможет предупредить рецидив заболевания в будущем.
Виды воспалений
Выделяют два вида воспалительных процессов в области десен — гингивит и пародонтит. Гингивит — поверхностное воспаление десен, при котором в патологический процесс не вовлекается зубодесневое соединение. Обычно речь идет о воспалении сосочков десен между зубами, при этом заболевание не опасно для самих зубов: оно не провоцирует их подвижность. Гингивит классифицируется следующим образом:
- десквамативный: характеризуется выраженной краснотой и заметным слущиванием верхнего слоя тканей воспаленной десны;
- гипертрофический: для этого вида характерно увеличение размеров зубодесневых сосочков, их цвет может варьироваться от красного до синюшного. Степень тяжести определяется объемами разрастания десны — она может закрывать более половины высоты коронок зубов. Часто встречается у подростков, беременных женщин;
- атрофический: в отличие от гипертрофического, этот вид гингивита характеризуется уменьшением объема тканей десны;
- язвенный: этот воспалительный процесс отличает наличие сильного зуда и появление язв на деснах;
- острый некротизирующий: записан в МКБ отдельно. Причиной такого воспаления выступает бактериальная инфекция. Заболевание сопровождается отмиранием тканей межзубных сосочков;
- острый катаральный: это один из самых распространенных видов гингивита, для которого характерны краснота, отечность и кровоточивость десен.
Отсутствие своевременной помощи может повлечь переход острого воспаления в хроническую форму, а также привести к развитию пародонтита. Пародонтит отличается от гингивита тем, что в воспалительный процесс вовлекаются глубоко расположенные ткани, связывающие корни зубов и костную структуру. При этом десна может отслаиваться от зуба, формируя зубодесневой карман, где скапливаются остатки пищи и мягкий налет, что усугубляет ситуацию. Осложнениями пародонтита являются гнойные процессы и подвижность зубов с высоким риском их выпадения.
И гингивит, и пародонтит могут быть локальными и генерализованными. В первом случае воспаление ограничивается определенным участком, во втором — охватывает все зубы челюсти. Местное ограниченное воспаление чаще всего связано с травмой, общее — с действием других неблагоприятных факторов.
Основные проявления и симптомы
Распознать воспаление десны несложно. Могут появляться следующие симптомы:
- краснота, отечность десен;
- повышенная чувствительность мягких тканей;
- кровоточивость, связанная с ослаблением мелких кровеносных сосудов;
- характерная рыхлая поверхность десен;
- неприятный запах изо рта.
Есть и специфические проявления: при запущенном пародонтите появляются гнойные выделения, может подниматься температура тела. При язвенном гингивите заметны изъязвления на поверхности мягких тканей. Атрофический гингивит может привести к обнажению шеек зубов и появлению повышенной чувствительности к холодной и горячей пище.
Особенности диагностики
Если на десне наблюдается воспаление, необходимо обратиться к стоматологу. Лечением заболеваний пародонта занимается пародонтолог, однако диагностировать многие воспалительные заболевания десен и оказать первую помощь может стоматолог-терапевт. Диагностика включает в себя несколько основных методов:
- Визуальный осмотр. Врач оценит внешнее состояние десен, а также может обнаружить причины воспаления: кариозные полости, трещины и сколы эмали, неправильно установленные конструкции.
- Опрос: специалист соберет анамнез, задаст вопросы об образе жизни, перенесенных заболеваниях, общем состоянии здоровья.
- Инструментальные исследования. При наличии пародонтальных карманов обязательно измеряется их глубина, для этого применяется зондирование. С помощью пинцета врач определит подвижность зубов.
- Рентгенография, ортопантомография. Эти методы применяются для определения степени тяжести пародонтита, глубины патологического процесса. Врач также может убедиться в отсутствии или наличии осложнений гнойных процессов, например периодонтита.
Иногда целесообразно выполнение бактериологических посевов, чтобы определить, какой возбудитель спровоцировал воспаление. Метод предусматривает выявление чувствительности к антибиотикам.
Методы лечения
Схема лечения десен разрабатывается индивидуально, в зависимости от выявленного заболевания, общего самочувствия и степени выраженности патологии. Есть несколько методов терапии, которые можно условно разделить на местные и системные способы воздействия.
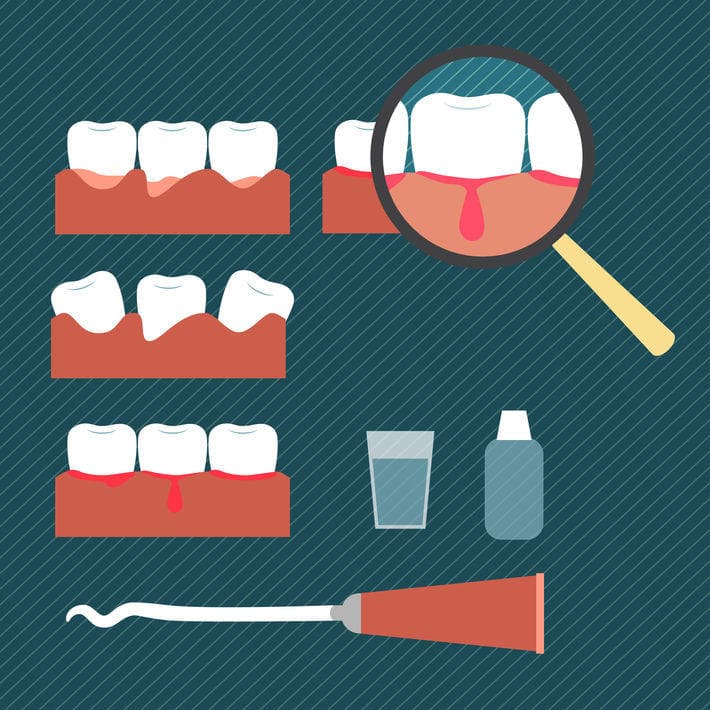
Полоскание рта
Стоматологи приветствуют полоскание полости рта как способ профилактики заболеваний, но средства, используемые в лечебных целях, отличаются по составу и действию. Полоскание позволяет решить ряд задач: удалить остатки пищи и мягкий зубной налет, уменьшить выраженность неприятных симптомов, помешать болезнетворным организмам размножаться. Лучше использовать аптечные средства, чем готовить растворы самостоятельно. Врач может назначить один из следующих растворов:
- на основе хлоргексидина;
- на основе растительных противомикробных компонентов;
- препараты с добавлением этилового спирта: используются с осторожностью, только в разбавленном виде.
Самостоятельное приготовление растворов сопряжено с определенными сложностями: труднее рассчитать дозировку и обеспечить нужную концентрацию веществ, хранить готовое средство не рекомендуется — каждый раз придется готовить свежую порцию. С учетом частоты полосканий до 4−6 раз в сутки, выполнять последнюю рекомендацию будет непросто. Однако иногда воспользоваться отварами трав можно: применяются ромашка, календула, шалфей, кора дуба. Важно помнить, что на растительные компоненты возможны аллергические реакции, а кора дуба при длительном применении может вызывать изменения оттенка эмали зубов. Также нужно согласовать применение выбранного средства с врачом.
Местные средства: мази, гели
Если полоскание предусматривает краткосрочное воздействие на ткани, то нанесение мазей и гелей позволяет добиться более продолжительного воздействия. Большинство аптечных средств не обладают выраженным системным действием. Такие лекарства от воспаления десен бывают нескольких видов:
- противовоспалительные: в их состав входят антибактериальные препараты, антисептики, такие как метронидазол, хлоргексидин и пр. Они призваны остановить размножение болезнетворных бактерий и уничтожить их;
- заживляющие и ускоряющие регенерацию: основываются на регенерантах и репарантах в составе, стимулируют процесс восстановления нормальной структуры тканей;
- противогрибковые: это специфические средства, используемые в стоматологической практике реже. Они применяются в случае диагностирования грибковой или сочетанной инфекции, с которой связано воспаление десен;
- обезболивающие: некоторые мази содержат лидокаин или другие местные анестетики, которые позволяют эффективно справиться не только с болью, но и с зудом, а также повышенной чувствительностью.
Большинство средств являются комбинированными: сочетают в себе сразу несколько компонентов, что позволяет упростить и ускорить процесс лечения.
Зубные пасты
Зубные пасты не являются самостоятельным способом лечения воспалительных заболеваний десен. Однако во многих случаях целесообразно использовать их дополнительно к основному курсу терапии. В состав паст могут входить следующие компоненты:
- экстракты трав с противовоспалительным и иммуномодулирующим эффектом: экстракты ромашки, шалфея, прополиса, эхинацеи и пр.;
- минеральные соли;
- противокариозные компоненты;
- гексэтидин — антисептик.
Абразивные частицы в таких пастах отсутствуют или имеют крайне малые размеры. Это позволяет мягко очищать зубы без травмирования поверхности эмали и мягких тканей. Использовать противовоспалительные зубные пасты на постоянной основе не рекомендуется, их можно применять до 4−6 недель.
Препараты системного действия
Чем именно медикаментозно лечить воспаление десен, порекомендует врач. В некоторых случаях местного воздействия недостаточно, и специалист может назначить лекарственные средства для приема внутрь. Основные группы препаратов:
- Антибактериальные препараты. Используются при генерализованных формах воспаления, обычно при пародонтите. Антибиотики широкого спектра действия применяют при неуточненной инфекции, узкого — при выполнении определенных бактериологических исследований и наличии точной информации о возбудителе патологии.
- Противогрибковые средства. Применяются в случае грибковой инфекции полости рта.
- Иммуномодуляторы. Врач может порекомендовать их как самостоятельное средство или в составе комплексной терапии.
- Антигистаминные лекарства. Позволяют снять отек, купировать аллергические реакции, предупредить возникновение нежелательных реакций на другие лекарственные средства.
В качестве дополнения к основному курсу лечения может быть назначен прием витаминно-минеральных комплексов.
Лечебно-профилактические мероприятия в клинике
Если десна воспалилась после лечения зуба, установки коронки или другой конструкции, можно обратиться к своему лечащему врачу. Во многих случаях коррекция пломбы или коронки, шлифовка и полировка позволяют устранить причину воспалительной реакции. В случаях, когда воспаление возникает не сразу после стоматологических процедур или реакция генерализованная, необходимо посетить пародонтолога. Что может порекомендовать врач? Возможные варианты:
- Профессиональная гигиена полости рта. Чистку зубов у гигиениста дважды в год необходимо проходить даже здоровым людям. При остром воспалении процедуру придется отложить, но после того как болезненные симптомы утихнут, важно избавиться от зубного налета и камня. Сегодня широко применяется ультразвуковая чистка для устранения твердых зубных отложений, а также метод Air Flow для ликвидации мягкого налета.
- Физиотерапия. Есть несколько видов физиопроцедур, помогающих закрепить результаты основного курса лечения:
- дарсонвализация: ее используют при отсутствии гнойных процессов. Воздействие на ткани токами высокой частоты позволяет улучшить кровоснабжение и скорее справиться с недугом;
- электрофорез: метод сочетает в себе воздействие тока и применение лекарственных препаратов. Могут быть использованы растворы витаминов для укрепления сосудистой стенки, улучшения кровотока;
- массаж: воздействие на ткани выполняется путем применения вакуумного аппарата. Это необходимо для улучшения кровотока и оттока лимфы, устранения отечности.
Обычно курс физиотерапии состоит не менее чем из 5 сеансов.
Способы профилактики
Чтобы свести к минимуму риск воспаления десен, важно пользоваться подходящей зубной пастой и щеткой, а также не отказываться от применения зубной нити. Дважды в год рекомендовано проходить профессиональную гигиену. Ее можно сочетать с плановыми осмотрами у врача-стоматолога. При выявлении заболеваний зубов необходимо как можно скорее приступить к их лечению.
Если недуг уже проявил себя, важно правильно подбирать средства от воспаления десен. Многие пациенты прибегают к народным методам лечения: полосканиям солевыми и содовыми растворами или отварами лекарственных трав. Но важно помнить, что некоторые способы не только малоэффективны, но и таят в себе опасность. Так, при воспалительных процессах любого типа следует избегать прогревающих процедур, использования настоек на спирту, средств, которые могут вызвать ожог слизистых.
Назначать препараты может только врач. Мы не рекомендуем заниматься самолечением — обращение к квалифицированному стоматологу поможет быстрее и эффективнее справиться с недугом и предупредить осложнения. Точная диагностика и комплексный подход — важнейшие условия быстрого выздоровления. Записаться на прием к врачу в клинику «СТОМА» вы можете по телефону или через специальную форму на сайте.

Автор данной статьи:
Толстошеев Андрей Юрьевич
Главный врач, стоматолог-хирург, врач стоматолог-ортопед
Воспаления десен в стоматологии называются заболеваниями пародонта, то есть всего комплекса тканей около зуба. Занимаются лечением воспаления десен зубов врачи-пародонтологи.
Воспаление может охватывать область одной десны или двух, но часто оно распространяется на большую часть зубного ряда. Обычно все начинается с покраснения, зуда и небольшой болезненности, но постепенно дискомфорт и внешние проявления могут стать более выраженными.
Основные причины воспаления десен
Наиболее распространенными причинами воспаления десен являются:
- образование зубного камня и отсутствие мер по его удалению;
- системные заболевания — те, которые влияют на весь организм;
- активное размножение патогенных бактерий в полости рта.
Обычно развитие патологии начинается с образования зубной бляшки, которая формируется из уплотнившегося налета. Достаточно бывает нескольких дней пренебрежения гигиеной полости рта, чтобы налет достаточно затвердел.
Воздействие на бляшку минералов из слюны запускает процесс образования зубного камня. По этой причине камни особенно часто образуются на внутренней стороне нижнего зубного ряда, так как там расположены под языком выводные протоки слюны. Наличие камней пагубно влияет не только на зубы, но и на окружающие их ткани.
Существуют и второстепенные причины заболевания десен:
- наследственная предрасположенность;
- последствия травмы;
- последствия неправильного медицинского лечения;
- воспалительные заболевания близлежащих органов (тонзиллит, гайморит и т. д.);
- ортопедические конструкции из некачественных материалов либо неправильно выполненные;
- нарушение баланса веществ в слюне;
- курение;
- злоупотребление алкоголем;
- сильный стресс;
- гормональные сбои;
- особенности строения зубов и десен.
Часто после перенесенных тяжелых вирусных заболеваний, а также после аллергии или грибковых поражений сильно ослабляется иммунитет. Это тоже может стать толчком к развитию болезней пародонта. При воспалении десны причины и лечение должны быть определены врачом, чтобы не допустить хронизации, а также дальнейшего распространения патологического процесса.
Заболевания десен
Среди заболеваний десен можно выделить следующие патологии:
- гингивит,
- пародонтит и пародонтоз,
- периодонтит,
- периостит.
Заболеванием, лучше всего поддающимся лечению и наиболее благоприятным по прогнозам считается гингивит.
Гингивит
Гингивит — заболевание, при котором воспаляется преимущественно край десны и ее участки между зубами. Поражается слизистая оболочка, костная ткань сохраняется нетронутой, поэтому гингивит считается менее опасным для зубов заболеванием, чем пародонтит.
Выделяют основные типы гингивита:
- Катаральный.
- Язвенно-некротический.
- Гипертрофический.

Общие симптомы заболевания:
- выделение крови при чистке или употреблении грубой пищи;
- боль при физическом воздействии на десны;
- заметное скопление налета у шеек зубов,, который трудно удалить из-за болезненности тканей;
- частый или постоянный зуд в деснах;
- отечность десен;
- выделение жидкости из десен;
- выраженный красный цвет их слизистой оболочки или, наоборот, синюшность.
Протекание катарального гингивита может ограничиться этими симптомами. При гипертрофическом добавляется разрастание десны. При язвенно-некротическом — изъязвление и некроз ее слизистой оболочки.
Если из-за гингивита опухла десна, то лечение назначается в зависимости от степени тяжести, а также фазы протекания: острой, хронической в стадии обострения, хронической вне стадии обострения.
При острой фазе характерна выраженная болезненность, краснота и кровоточивость слизистой, что связано с сильным истончением эпителия. При хронической фазе вне обострения эти симптомы проявляются в меньшей степени, а цвет десны становится синеватым.
Лечение гингивита
Лечение гингивита включает в себя обязательные этапы:
- Устранение накопившихся зубных отложений с помощью ультразвукового аппарата.
- Обработка пораженных тканей антисептиком.
- Наложение на десны противовоспалительного геля.
Это входит в первую обязательную помощь, оказываемую пациенту во врачебном кабинете. В дальнейшем необходимо, чтобы больной сам поддерживал гигиену, ополаскивая рот антисептическим раствором, и ежедневно накладывал противовоспалительные средства. Такую домашнюю терапию нужно проводить как минимум 10 дней.
Обычно при гингивите зубодесневое соединение сохраняется целым. Но при отсутствии лечения гингивит имеет свойство переходить в пародонтит, при котором целостность этого соединения нарушается. Поэтому, если кровоточит десна, лечение откладывать нельзя.
Пародонтит и пародонтоз

При пародонтите воспаление охватывает все ткани пародонта, куда входят не только десны, но и альвеолярные отростки (зубные лунки), цемент зуба и даже надкостница. Характерным признаком заболевания является образование десневых карманов.
Здоровые десны плотно обхватывают шейку зуба, а при пародонтите они отделяются от зубной поверхности. В результате между краем десны и зубом образуется пространство, где обычно находятся поддесневые зубные камни. В этих карманах также может скапливаться гной.
Стоит направиться ко врачу с подозрением на пародонтит, если:
- пахнет изо рта,
- десны часто или постоянно кровоточат;
- десны зудят, болят, выглядят красными и отечными;
- промежутки между зубами стали шире;
- при попадании пищи между зубами возникает боль;
- в полости рта много зубных камней (не всегда их можно обнаружить самостоятельно).
Пародонтит, как и гингивит, может переходить в хроническую фазу, которая может иметь стадии обострения и затихания. Если его не лечить, то воспаление приводит к абсцессам, при которых гной начинает разрушать мягкие и твердые ткани. В результате могут образоваться полости с гнойным содержимым.
Пародонтит имеет три степени тяжести, которые отличают не по ощущениям пациента, а по глубине десневых карманов и области разрушения тканей. Недолеченный острый пародонтит переходит в хроническую форму, которая, в свою очередь, может привести к еще более серьезному заболеванию — пародонтозу.
Пародонтоз глубоко поражает ткани, вызывая их дистрофическое поражение и охватывая весь альвеолярный отросток. Объем всех тканей убывает, и в зависимости от уровня уменьшения кости различают легкую, среднюю или тяжелую степень протекания патологии.
Запущенное течение заболевания может привести к потере зубов.
Лечение пародонтита и пародонтоза
Лечение пародонтита и пародонтоза десен прежде всего подразумевает очищение десневых карманов. Эту процедуру может выполнить только врач с помощью ультразвукового оборудования. После удаления твердых отложений пространства между зубами и деснами обрабатываются антибактериальными средствами. Далее пациенту придется строго соблюдать гигиену рта, следить за питанием, обрабатывать полость рта антисептиками. По назначению врача используются также противовоспалительные препараты местного и (или) системного действия.
Однако при тяжелом протекании заболевания, с глубокими карманами (глубже 3 мм), лечение пародонтоза десен потребует также хирургического вмешательства. Карманы придется разрезать, чтобы полностью вычистить от гноя и твердых отложений. После очищения десны обрабатывают антисептиком и зашивают. В дальнейшем пациент должен соблюдать диету, обрабатывать полость рта соответственно указанию врача и принимать назначенные препараты.
Читайте также:



















