Клоназепам и анестезия зуба
Опубликовано: 24.07.2024
Содержание
- Структурная формула
- Латинское название вещества Клоназепам
- Фармакологическая группа вещества Клоназепам
- Нозологическая классификация (МКБ-10)
- Характеристика вещества Клоназепам
- Фармакология
- Применение вещества Клоназепам
- Противопоказания
- Ограничения к применению
- Применение при беременности и кормлении грудью
- Побочные действия вещества Клоназепам
- Взаимодействие
- Передозировка
- Пути введения
- Способ применения и дозы
- Меры предосторожности вещества Клоназепам
- Взаимодействия с другими действующими веществами
- Торговые названия c действующим веществом Клоназепам
Структурная формула
Русское название
Латинское название вещества Клоназепам
Химическое название
Брутто-формула
Фармакологическая группа вещества Клоназепам
Нозологическая классификация (МКБ-10)
Код CAS
Характеристика вещества Клоназепам
Производное бензодиазепина. Светло-желтый кристаллический порошок. Практически нерастворим в воде, плохо растворим в спирте и хлороформе, лучше — в ацетоне.
Фармакология
Взаимодействует со специфическими бензодиазепиновыми рецепторами, расположенными в постсинаптическом ГАМКА-рецепторном комплексе в лимбической системе мозга, гипоталамусе, восходящей активирующей ретикулярной формации ствола мозга и вставочных нейронах боковых рогов спинного мозга. Повышает чувствительность ГАМК-рецепторов к медиатору ( ГАМК ) , что обусловливает повышение частоты открытия в цитоплазматической мембране нейронов каналов для входящих токов ионов хлора. В результате происходит усиление тормозного влияния ГАМК и торможение межнейронной передачи в соответствующих отделах ЦНС .
Клиническое действие проявляется сильным и продолжительным противосудорожным эффектом. Оказывает также антифобическое, седативное (особенно выражено в начале лечения), миорелаксирующее и умеренное снотворное действие.
Считается, что противосудорожное действие клоназепама связано, прежде всего, с воздействием на ГАМКА-рецепторный комплекс, а также обусловлено влиянием на потенциалзависимые натриевые каналы.
У грызунов устраняет судороги, индуцируемые пентетразолом, электрической стимуляцией (в меньшей степени), а также световой стимуляцией (у восприимчивых обезьян). У агрессивных приматов наблюдались эффект приручения, мышечная слабость, сон. У человека может снижать частоту комплексов пик-волна, выявляемых на ЭЭГ при абсансах (petit mal), и снижать частоту, амплитуду и распространение импульсов при малых двигательных припадках.
Клоназепам подавляет эпилептиформную активность, в связи с чем применяется при лечении эпилепсии и эпилептических синдромов. Его используют как самостоятельное или как вспомогательное средство при лечении синдрома Леннокса-Гасто (вариант petit mal), акинетических и миоклонических припадков. Применяется при абсансах (petit mal) в случае неэффективности противосудорожных средств группы сукцинимидов или вальпроевой кислоты, для лечения фокальных эпилептических припадков, в т.ч. рефрактерных (сложный фокальный — психомоторный, височной доли, и элементарный) и тонико-клонических (grand mal) припадков. Однако при назначении клоназепама больным, у которых наблюдаются припадки разных типов, следует иметь в виду, что возможно увеличение частоты или (редко) ускорение развития генерализованных тонико-клонических эпилептических припадков, в связи с чем может потребоваться дополнительное назначение другого противосудорожного средства и/или повышение дозы клоназепама.
Клоназепам используют (самостоятельно или как вспомогательное средство) для лечения индуцированной нейролептиками акатизии, облегчения симптомов каталепсии и дискинезии, обусловленной приемом лекарств. Эффективен при головной боли при мигрени, органическом мозговом синдроме, острой мании, синдроме беспокойных ног, невралгии тройничного нерва, спазмах у детей первого года жизни, судорогах при эклампсии, эпилептических припадках, вызванных испугом, и ряде резистентных судорожных состояний.
Исследования потенциальной канцерогенности клоназепама не проведены.
Данные, накопленные к настоящему времени, не позволяют определить потенциальную генотоксичность клоназепама.
Исследование фертильности в двух поколениях крыс, получавших клоназепам внутрь в дозах 10 и 100 мг/кг/сут (в 5 и 50 раз превышающих максимальную терапевтическую дозу 20 мг/сут, рассчитанную в мг/м 2 поверхности тела), было выявлено снижение числа беременностей и числа потомков, выживших до окончания грудного вскармливания.
В экспериментальных исследованиях на кроликах было показано, что введение клоназепама в дозах 0,2; 1,0; 5,0 или 10 мг/кг/сут внутрь беременным крольчихам в период органогенеза вызывает независимое от дозы увеличение частоты возникновения пороков развития (расщелина неба, незакрывшиеся веки, сросшиеся сегменты грудины и дефекты конечностей). Снижение прибавки в весе у крольчих наблюдалось при дозах клоназепама 5 мг/кг/сут и выше, снижение эмбриофетального роста — при дозах 10 мг/кг/сут. В аналогичных исследованиях у мышей и крыс при введении клоназепама внутрь (в дозах 15 или 40 мг/кг/сут соответственно, что в 4 и 20 раз превышает МРДЧ 20 мг/сут, рассчитанную в мг/м 2 поверхности тела), не было отмечено неблагоприятного влияния на организм матери или плода.
Имеются методологические проблемы, не позволяющие получить адекватные данные о тератогенности клоназепама у человека, т.к. ряд факторов (например, генетические дефекты или само эпилептическое состояние) могут быть более существенными, чем лекарственная терапия, при развитии врожденных пороков.
После приема внутрь быстро и полностью всасывается из ЖКТ . Абсолютная биодоступность — около 90%. Cmax после однократного приема внутрь обычно достигается в течение 1–2 ч, но у некоторых больных может быть достигнута в течение 4–8 ч. Связывание с белками плазмы — около 85%. Терапевтическая концентрация в плазме крови составляет 0,02–0,08 мкг/мл. Проходит через ГЭБ , плаценту, проникает в грудное молоко. Метаболизируется в печени (возможно, с участием цитохрома Р450, в т.ч. CYP3A ) с образованием нескольких фармакологически неактивных производных. T1/2 — 18–50 ч. Выводится преимущественно почками (менее 2% в неизмененном виде), а также с фекалиями.
Применение вещества Клоназепам
Абсансы (как правило, не является препаратом выбора вследствие побочных явлений и возможности привыкания); атипичные абсансы, атонические и миоклонические припадки (исходная или дополнительная терапия); повышенный мышечный тонус, нарушения сна, панические расстройства; эпилептический статус (парентеральное введение).
Противопоказания
Гиперчувствительность, в т.ч. к другим бензодиазепинам, закрытоугольная глаукома, миастения, угнетение дыхательного центра, выраженная дыхательная недостаточность, выраженная печеночная и/или почечная недостаточность, кормление грудью, возраст до 18 лет (при панических расстройствах).
Ограничения к применению
Открытоугольная глаукома (на фоне адекватной терапии), хроническая дыхательная недостаточность, хронический алкоголизм, лекарственная зависимость, в т.ч в анамнезе, нарушение функции печени и/или почек, беременность.
Применение при беременности и кормлении грудью
Применение при беременности и в период родов допускается только по строгим показаниям, если ожидаемый эффект терапии превышает потенциальный риск для плода.
У женщин, принимающих клоназепам, его отмена до или во время беременности возможна только в случаях, когда при отсутствии лечения эпилептические припадки являются слабыми и редкими и если вероятность эпилептического статуса и симптомов отмены оценивается как невысокая. Имеются сообщения о том, что прием противосудорожных средств во время беременности женщинами, больными эпилепсией, повышает частоту возникновения врожденных пороков у их детей.
Категория действия на плод по FDA — D.
На время лечения следует прекратить грудное вскармливание.
Побочные действия вещества Клоназепам
Со стороны нервной системы и органов чувств: угнетение ЦНС — сонливость (около 50%) и атаксия (около 30%), в некоторых случаях уменьшающиеся со временем; нарушения поведения (25%), наиболее вероятные у пациентов с психическими нарушениями в анамнезе; нарушения зрения ( в т.ч. нечеткость зрения, нистагм, диплопия), патологические движения глазных яблок, афония, хорееформные подергивания, дизартрия, дисдиадохокинез, головная боль, гемипарез, мышечная слабость, тремор, головокружение, вялость, повышенная утомляемость, дезориентация, снижение быстроты реакций и концентрации внимания; спутанность сознания, депрессия, амнезия, галлюцинации, истерия, инсомния, психоз, суицидальные попытки, парадоксальные реакции (острое возбуждение, раздражительность, нервозность, агрессивное поведение, тревога, нарушения сна, ночные кошмары и др.).
Со стороны сердечно-сосудистой системы и крови (кроветворение, гемостаз): сердцебиение, анемия, лейкопения, тромбоцитопения, эозинофилия.
Со стороны респираторной системы: ринорея, бронхорея, угнетение дыхания (особенно при в/в введении, у пациентов с сопутствующей патологией органов дыхания или одновременном приеме других ЛС , угнетающих дыхание).
Со стороны органов ЖКТ : нарушение слюноотделения (гиперсаливация или сухость во рту), болезненность десен, анорексия/повышение аппетита, тошнота, диарея/запор, энкопрез, гастрит, гепатомегалия.
Со стороны кожных покровов: преходящее выпадение волос, гирсутизм.
Аллергические реакции: кожная сыпь, отек лодыжек и лица.
Прочие: лихорадка, мышечная боль, повышение или понижение массы тела, преходящее повышение уровня АЛТ и АСТ в крови, обезвоживание, лимфаденопатия, дизурия, энурез, никтурия, задержка мочеиспускания, изменение либидо.
Возможны привыкание, лекарственная зависимость, синдромы отмены и последействия (см.«Меры предосторожности»).
Взаимодействие
Угнетающее влияние на ЦНС усиливают алкоголь, наркотические анальгетики, снотворные средства ( в т.ч. барбитураты), другие анксиолитики и противосудорожные средства, нейролептики ( в т.ч. фенотиазины, тиоксантены и бутирофеноны), ингибиторы МАО , трициклические антидепрессанты. Фенитоин, карбамазепин, фенобарбитал ускоряют метаболизм клоназепама, снижают его уровень в крови на 30% и ослабляют действие.
Передозировка
Симптомы: угнетение ЦНС различной степени выраженности (от сонливости до комы): выраженная сонливость, длительная спутанность сознания, угнетение рефлексов, кома; возможно угнетение дыхания.
Лечение: индукция рвоты и назначение активированного угля (если пациент в сознании), промывание желудка через зонд (если пациент без сознания), симптоматическая терапия, мониторинг жизненно важных функций (дыхание, пульс, АД), в/в введение жидкостей (для усиления диуреза), при необходимости — ИВЛ . В качестве специфического антидота возможно использование антагониста бензодиазепиновых рецепторов флумазенила (в условиях стационара), однако флумазенил не показан для применения у пациентов с эпилепсией (велика вероятность провокации эпилептических припадков).
Пути введения
Способ применения и дозы
Внутрь, в/в . Режим дозирования устанавливают индивидуально в зависимости от показаний, течения заболевания, переносимости и др. Лечение необходимо начинать с наименьшей эффективной дозы. При эпилепсии внутрь, начальная доза для взрослых — 1 мг/сут (у пожилых пациентов — 0,5 мг/сут), обычно на ночь в течение 4 дней, затем постепенно увеличивают дозу в течение 2–4 нед до поддерживающей — строго индивидуальной (в диапазоне 2–6 мг/сут), частота приема — 3 раза в сутки, максимальная доза — 20 мг/сут.
Пациентам пожилого и старческого возраста, а также пациентам с нарушением функции печени и почек лечение необходимо начинать с меньших доз.
Для детей дозу и продолжительность курса лечения подбирают индивидуально, в зависимости от возраста и массы тела ребенка.
Панические расстройства (только взрослым, после 18 лет): 1 мг/сут (максимально до 4 мг/сут).
Для купирования эпилептического статуса: в/в медленно, у детей по 0,5 мг, у взрослых — 1 мг; при необходимости — повторно; максимальная суточная доза для в/в введения составляет 13 мг.
Меры предосторожности вещества Клоназепам
Начало применения или резкая отмена клоназепама у больных эпилепсией или с эпилептическими припадками в анамнезе могут ускорять развитие припадков или эпилептического состояния.
В ряде исследований показано, что примерно у 30% пациентов, получавших противосудорожную терапию в течение трех месяцев, наблюдалось снижение противосудорожной активности ЛС , в некоторых случаях корректировка дозы позволяла эту активность восстановить.
Риск возникновения лекарственной зависимости возрастает при использовании больших доз и с увеличением продолжительности приема, а также у пациентов с лекарственной и алкогольной зависимостью в анамнезе. При необходимости прекращения лечения клоназепамом отмену следует проводить постепенно, путем снижения дозы, чтобы уменьшить риск синдрома отмены. При этом необходимо одновременное назначение другого противоэпилептического средства.
При резкой отмене после длительного приема или приема высоких доз возникает синдром отмены, характеризующийся психомоторным возбуждением, страхом, вегетативными нарушениями, бессонницей, в тяжелых случаях — психическими нарушениями.
При лечении и консультировании женщин с эпилепсией, желающих родить ребенка, должно быть учтено следующее: не следует прекращать терапию антиконвульсантами, если ЛС применяется для предотвращения судорог, т.к. имеется высокая вероятность развития эпилептического статуса с сопутствующей гипоксией и риском для жизни. В отдельных случаях, когда тяжесть и частота эпилептических припадков такова, что позволяет предположить, что отмена терапии не приведет к серьезной угрозе для жизни, можно отменить лечение до и во время беременности. Следует учитывать, что даже средне-выраженные судороги могут наносить вред эмбриону/плоду.
При продолжительном применении клоназепама в педиатрической практике следует оценивать риск и пользу из-за возможности побочного неблагоприятного действия на физическое и психическое развитие ребенка, в т.ч. отсроченного (может не проявляться в течение нескольких лет).
С осторожностью применять у хирургических и стационарных больных, т.к. клоназепам может подавлять кашлевой рефлекс.
В период лечения клоназепамом недопустимо употребление алкогольных напитков. С осторожностью применять одновременно с ЛС , вызывающими угнетение ЦНС . При одновременном приеме средств, угнетающих ЦНС , или алкоголя вероятность тяжелых побочных реакций возрастает.
При возникновении парадоксальных реакций клоназепам следует отменить.
При длительном применении необходимо периодически контролировать картину периферической крови и функцию печени.
Во время лечения клоназепамом и в течение 3 дней после его окончания не следует управлять транспортными средствами, а также выполнять работу, требующую быстроты психомоторных реакций.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
За всю историю медицины чем только не пользовались зубные лекари для анестезии при удалении зуба: ацтеки применяли экстракт корня мандрагоры, египтяне прикладывали к коже жир священного крокодила, обитавшего в водах Нила. В XIX веке начали распылять эфир, затем - закись азота и хлороформ… Сегодня стоматологи всего мира используют современные анестезирующие препараты, которые позволяют проводить удаление зубов и другие манипуляции абсолютно безболезненно.

[1], [2], [3], [4]
К кому обратиться?
Анестезия при удалении зуба: методы
Местная анестезия при удалении зуба имеет два основных метода: неинъекционный (наружный) и инъекционный (с помощью укола).
Неинъекционный метод дает поверхностное обезболивание тканей при помощи лекарственных средств, которыми смазывают или орошают необходимый участок. Это способ аппликации. Существуют и другие неинъекционные способы (воздействие низких температур, электромагнитных волн, введение обезболивающего с помощью электрофореза), но в отечественной стоматологии они практически не применяются.
Способом аппликации пользуются, как правило, при удалении молочных зубов у детей либо в качестве средства для обезболивания места ввода иглы при проведении инъекционной анестезии - чтобы полностью избавить пациента от неприятных ощущений во время визита к стоматологу.
Инъекционные методы анестезии при удалении зуба, в свою очередь, подразделяются на проводниковую, инфильтрационную, интралигаментарную и внутрикостную анестезию.
Проводниковая анестезия может обезболить сразу несколько зубов, так как инъекция делается в области последнего зуба (где проходит ветвь нерва), и тем самым блокируется весь нерв.
Инфильтрационная анестезия проводится путем инъекции обезболивающего препарата в область проекции верхушки корня зуба. Для анестезии при удалении зубов верхней челюсти делают укол в область кончика корня в десну (со стороны губ и со стороны неба). Для анестезии при удалении зубов, расположенных по центру нижней челюсти, укол делается в область кончика корня зуба в десну только со стороны губы.
Интралигаментарная (внутрисвязочная) анестезия обезболивает зуб и прилегающую десну за счет того, что инъекция делается через десну в периодонтальную круговую связку зуба (это волокна и ткани поддерживающие зуб в альвеоле). Для данного способа существует специальный шприц с дозатором, что позволяет использовать минимальное количество анестезирующего препарата.
Внутрикостная анестезия признана как лучшая анестезия для удаления зуба, поскольку укол делается непосредственно в губчатую кость, которой окружены зубные альвеолы.

[5], [6], [7], [8], [9]
Анестезия при удалении зуба: основные обезболивающие препараты
Далеко не все обезболивающие препараты подходят для анестезии при удалении зуба. Поэтому, в стоматологии существует свой список наиболее применяемых средств, который начинает всем известный новокаин.
Однако сейчас новокаин применяется не так часто, как раньше. Некоторые люди его совсем не переносят, у многих он вызывает аллергию, а его побочное действие проявляется головокружением, слабостью и снижением артериального давления. К тому же это далеко не самый сильный анестетик, и по этой причине зачастую его вводят вместе с малыми дозами адреналина - для лучшего обезболивающего эффекта. Смесь новокаина с адреналином противопоказана людям с повышенным артериальным давлением.
Для инфильтрационной анестезии при удалении зуба у взрослых широко используется 0,5% раствор Лидокаина, для проводниковой анестезии используется 1-2% раствор. Его максимальная общая доза составляет 300–400 мг. Побочные действия Лидокаин дает редко, однако возможны головные боли, состояние усталости, временная потеря чувствительности губ и языка, нарушение сердечного ритма, снижение АД, крапивница.
На сегодняшний день самыми современными анестетиками являются препараты на основе действующего вещества артикаин: Артикаин и его аналоги - Ультракаин Д-С, Убистезин, Септанест. Данные анестетики действуют достаточно долго и надежно, поэтому большинство стоматологов-хирургов считают, что это лучшая анестезия для удаления зуба. Анестезирующее действие Артикаина проявляется максимум через 10 минут и продолжается 1-3,5 часа с момента введения. Побочные действия препарата могут выражаться в виде головной боли, тремора и подергивания мышц, тошноты, рвоты и диареи. В редких случаях возможны снижение артериального давления, сердечная аритмия, кожная сыпь, ангионевротический отек. В списке противопоказаний Артикаина: менингит, опухоли, полиомиелит, остеохондроз, спондилиты, туберкулез или метастатические поражения позвоночника, сердечная недостаточность, опухоли в брюшной полости, выраженная артериальная гипотензия, нарушение гемостаза. Применение при беременности может привести к снижению частоты сердцебиения плода.
Препарат Убистезин для анестезии при удалении зуба кроме артикаина содержит адреналин (эпинефрина гидрохлорид), который вызывает сужение сосудов в месте введения, затрудняет его всасывание и продлевает обезболивающее действие. Время наступления эффекта не превышает трех минут, длительность действия составляет около 45 минут. Ко всем выше перечисленным побочным эффектам Артикаина добавляется вероятность появления ишемических зон в месте введения при случайном попадании в кровеносный сосуд или повреждение нерва при несоблюдении техники инъекции.
Анестетики местного действия Ультракаин Д-С и Септанест в своем составе также содержат адреналин, поэтому они противопоказаны при пароксизмальной тахикардии, аритмии с высокой частотой сердечных сокращений и некоторых формах глаукомы.

[10], [11], [12], [13], [14], [15], [16], [17]
Анестезия при удалении зуба мудрости
Для анестезии при удалении зуба мудрости применяются те же обезболивающие препараты, что и при удалении других зубов. А способ их введения (инфильтрационный, интралигаментарный или внутрикостный) врач выберет с учетом конкретной патологии и состояния пациента.
Удаление зубов мудрости чаще всего вызвано не их поражением, а аномальным положением в зубном ряду. Самые сложные патологии – дистопия и ретенция.
Дистопия зуба мудрости выражается в том, что зуб в процессе прорезывания сместился в сторону щеки, в сторону языка или вообще повернулся вокруг собственной оси.
А при ретенции зуба мудрости в кости челюсти есть его зачатки, а сам зуб дальше не развивается и не прорезывается. При такой патологии стоматологу приходится надрезать десну, удалять непрорезавшийся зуб, а затем накладывать на десну швы. Такие операции по удалению зуба мудрости проводятся под местной анестезией.

[18]
Анестезия при удалении молочных зубов
Молочные зубы, не подлежащие лечению или ставшие причиной различных острых воспалений (кости или надкостницы), требуют удаления. Выбор метода и способа анестезии при удалении молочных зубов диктуется конкретной ситуаций.
К примеру, молочный зуб настолько подвижен, что врач делает вывод: корень зуба практически полностью рассосался. В таком случае для его удаления достаточно будет аппликационной анестезии - гелем или аэрозолем. Например, аэрозоль Лидокаин (максимальная рекомендованная доза для детей составляет 3 мг на 1 кг массы тела) детям рекомендуется наносить с помощью ватного тампона.
Чаще всего стоматологи применяют для анестезии при удалении молочных зубов у детей инфильтрационную анестезию: вводится обезболивающий препарат (Лидокаин, Убистезин Форте и их аналоги) с помощью двух уколов - со стороны десны и со стороны языка. Если применяется Убистезин, то его дозировка определяется по массе тела ребенка. Детям с массой тела 20-30 кг достаточно 0,25-1 мл, при массе тела 30-45 кг - 0,5-2 мл.
В большинстве случаев эти анестетики переносятся детьми хорошо. Тем не менее, стоматолог обязательно должен знать об аллергии ребенка на какие-либо лекарства или о наличии у него проблем с сердечно-сосудистой системой.
P.S. К сведению, в Европе первая анестезия при удалении зуба в виде эфирного наркоза была официально зарегистрирована 19 декабря 1846 года, но даже в первой четверти XX столетия в большинстве случаев «извлечение зубов» проводилось без всякой анестезии, хотя всем известный новокаин был синтезирован в 1904 году.

[19]
Анестезия после удаления зуба
После того, как анестезия при удалении зуба начинает, как часто говорят, «отходить», начинает болеть рана - место стоматологической операции по экстракции зуба. Порой болевые ощущения настолько сильные, что требуется анестезия после удаления зуба. В таких случаях нужно принимать обезболивающие препараты, и чаще всего врачи рекомендуют Кетанов.
Обезболивающий препарат Кетанов быстро купирует сильные боли, в том числе послеоперационные Его принимают по одной таблетке каждые 6 часов. Но данный препарат можно принимать не более 7 дней. Могут быть и побочные действия, которые проявляются сонливостью, диспептическими явлениями, повышенной сухостью во рту и учащенным сердцебиением. Если у пациента есть такие заболевания, как бронхиальная астма, язва желудка или двенадцатиперстной кишки, а также проблемы с почками, применение данного анальгетика противопоказано, Так же как и беременным и кормящим женщинам.
Кстати, в первые сутки после удаления зуба ничем полоскать рот нельзя, принимать алкоголь и пить горячее - тоже. И если через три дня после удаления зуба вдруг снова появились отек и боль, то надо быстро идти к своему стоматологу.

[20], [21], [22]
Анестезия в стоматологии – не только способ уменьшить боль при сложных процедурах, но и избавиться от страха перед врачом. Комфорт пациента сегодня ставится на один уровень с результатами лечения, и грамотное использование обезболивающих средств позволит максимально улучшить эффективность работы даже при сложных операциях, требующих больших усилий.
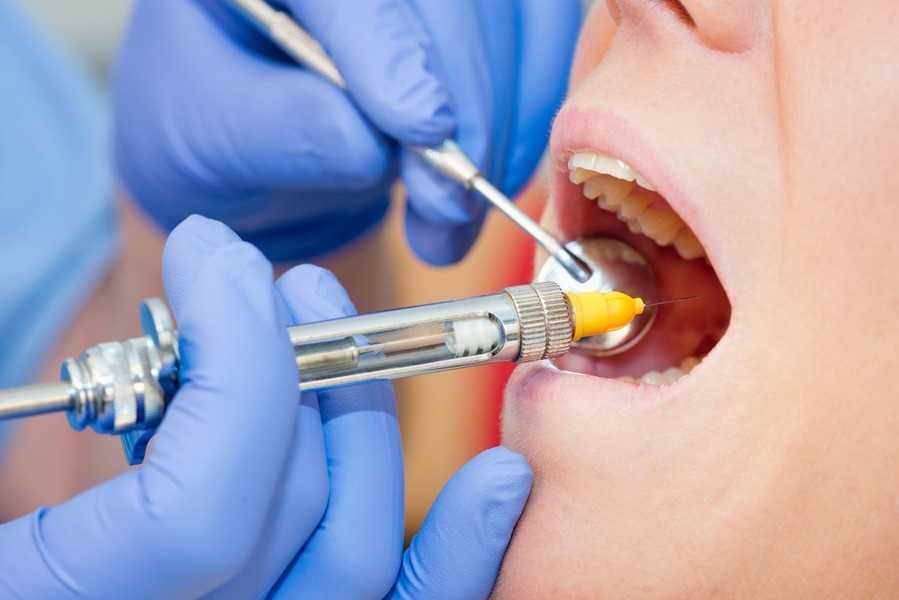
Препараты для анестезии в стоматологии
На сегодняшний день медицинский рынок представлен всевозможными средствами для обезболивания, но далеко не каждый состав используется зубными врачами. Современные клиники предпочитают закупать для инъекций составы на основе артикаина – это инновационная формула, которая обладает минимальным воздействием на сосуды с длительным эффектом.
Лучшими препаратами, в состав которых входит артикаин, считаются:
- Ультракаин – популярный в российских поликлиниках состав, пришедший на смену лидокаину. Поставляется в нескольких вариантах дозировок, которые подходят пациентам разных возрастов.
- Убистезин – дорогой аналог ультракаина, имеет схожий состав и чуть более щадящее воздействие на нервные окончания.
- Септанест – бюджетный вариант с хорошими клиническими испытаниями, но из-за входящих в состав сульфитов натрия часто вызывает аллергическую реакцию.
- Скандонест – французская разработка, ориентированная специально на людей с бронхиальной астмой и сердечнососудистыми заболеваниями.

Противопоказания для проведения анестезии
Несмотря на непрекращающиеся исследования и разработки, противопоказания к анестезии в стоматологии остаются ключевым препятствием большинства процедур. Даже дорогие препараты от ведущих фирм категорически нельзя использовать при следующих болезнях и ситуациях:
- перенесенный до полугода назад инфаркт миокарда или операция по корональному шунтированию
- сахарный диабет и поражения щитовидной железы
- аритмия и тахикардия
- глаукома
- печеночная недостаточность
- психоневрологические заболевания, включая эпилепсию
- индивидуальная непереносимость компонентов
Любой из перечисленных пунктов потребует от врача отказаться от местного обезболивания. В этом случае пациенту рекомендуют обратиться в клинику, где есть возможность общего наркоза, но и такой вариант имеет свои противопоказания:
- бронхиальная астма
- патологически затрудненное носовое дыхание
- беременность и период лактации
- пневмония
- инфекции в острой форме
Виды анестезии в стоматологии
Существует несколько техник проведения анестезии, каждая из которых будет отличаться по области воздействия, способу введения препарата и рекомендуемым операциям.
Аппликационная анестезия
Второе название – инфильтрационный метод, когда игла и шприц не используются вообще, а препарат вводится в мягкие ткани путем пропитывания тампона или с помощью специально разработанного аэрозоля. Рекомендуется в следующих ситуациях:
- пациент – ребенок или взрослый, боящийся уколов
- незначительное препарирование, например, при среднем кариесе
- ультразвуковая чистка зубов с повышенной чувствительностью эмали
Минус у метода один – замораживающий эффект длится не более 15-20 минут, после чего анестезию необходимо повторить.

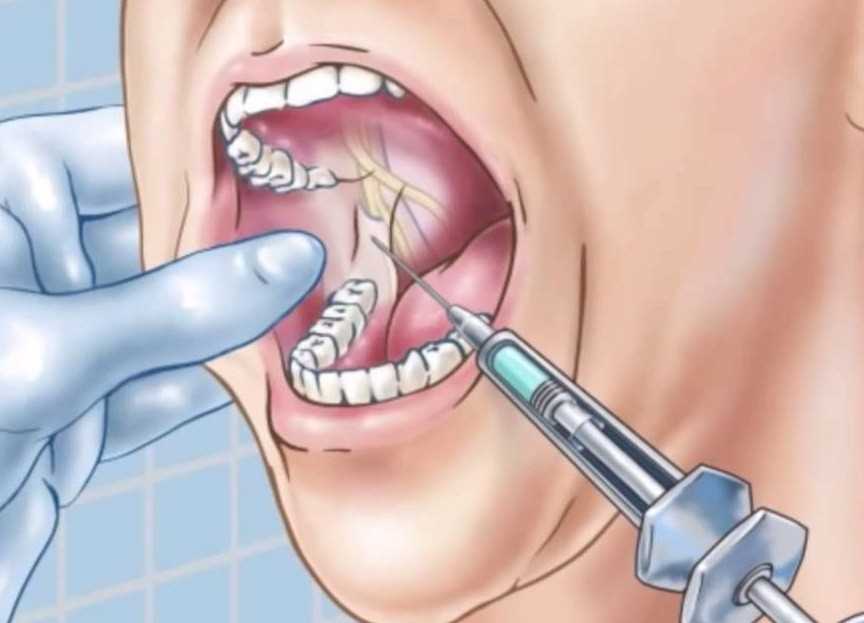
Проводниковая анестезия
Наиболее эффективный из доступных способов, когда лекарство вводится уколом в сам нервный ствол или в непосредственной близости от него. Это позволяет «отключить» чувствительность в большой зоне, например, чтобы работать с несколькими коренными зубами, удалить пульпу, или же установить неглубокий имплантат. Другие плюсы технологии:
- гарантированное замораживание на 2-3 часа
- снижается слюноотделение – врач может с уверенностью работать без трубки отсоса
- укол делается не в воспаленном очаге, а рядом
Относительный минус – сложность самой инъекции – требуется большой опыт и высокая квалификация врача, в противном случае есть риск повредить нерв.
Интралигаментарная анестезия
Также встречается название – внутрисвязочный способ обезболивания. Его отличие во введении препарата специальной ультратонкой иглой в саму ткань периодонта. Это позволяет небольшим количеством лекарства заморозить половину челюсти. Эффект получается мощный, но недолгий – операция не должна превышать 40 минут, иначе пациент почувствует невыносимую боль.
Внутриканальная анестезия
Отличается от внутрисвязочного метода использованием бормашины – в поражённом зубе сверлится лунка, через которую уже вставляется игла. Рекомендуется для процедур, связанных с прочисткой при глубоком кариесе и других заболеваниях. Эффект недолгий (около 30 минут), но действенный.
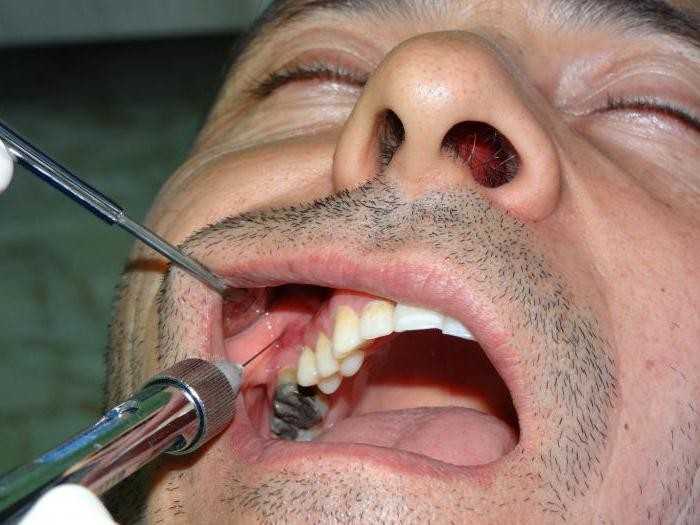
Туберальная анестезия
Серьезный и в некоторой степени опасный вид инъекций, когда препарат вводится в туберы – бугры верхней челюсти. В этом районе находится луночковый нерв, который позволяет «заморозить» большую часть альвеолярного гребня. Из-за большого риска осложнений, такой укол проводится редко, и только стоматологом. Имеющим достаточный опыт и квалификацию.
Компьютерная и ультразвуковая анестезия
По сути – это не способы введения препарата, а предварительный расчет. С помощью специальных программ анализируется панорамный снимок челюсти, просчитываются анатомические нюансы, и выявляется необходимая дозировка. Ультразвук же помогает с точностью до доли миллиметра определить место, куда ставить укол.
Общая анестезия
Операции под общим наркозом в стоматологиях проводятся редко, потому что это требует наличие отдельного врача анестезиолога-реаниматолога и специального оборудования. Тем не менее, в особо тяжелых случаях другого выхода может и не быть. Также, чтобы снизить страх, пациенту могут предложить седацию – легкий вариант наркоза, когда сознание не «отключается», поэтому его применяют только вместе с местным обезболиванием.
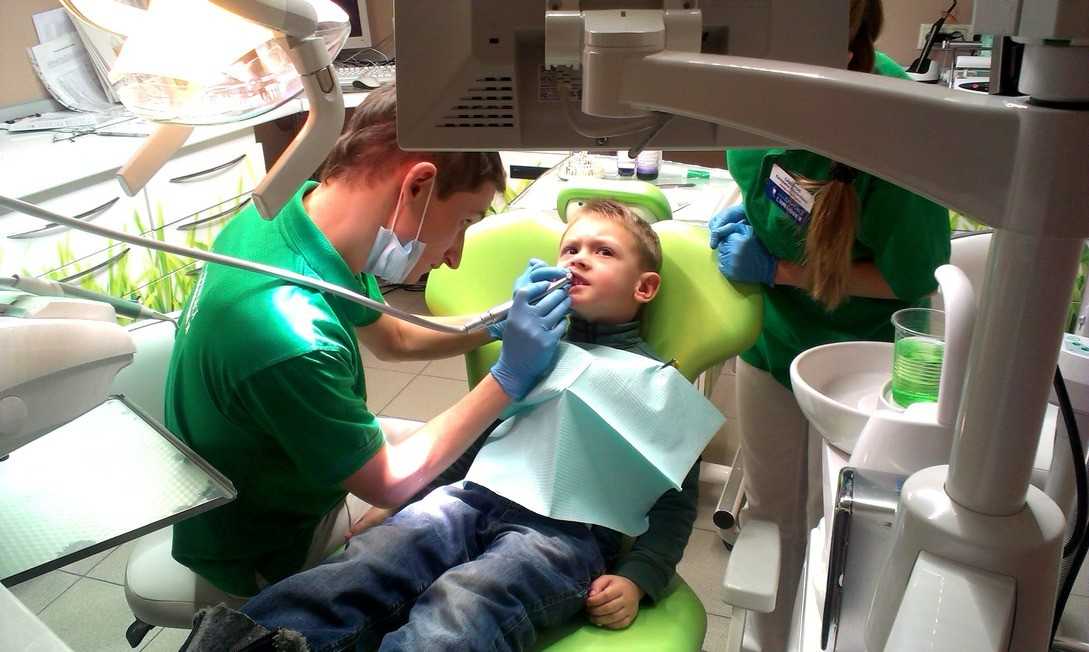
Можно ли проводить анестезию детям?
Этот вопрос перестал быть актуальным вот уже несколько десятилетий. Обезболивание при любых процедурах для ребенка не просто разрешено, но и обязательно. Из-за повышенной чувствительности даже незначительное вмешательство вызывает риски сильной боли, страха и последующей боязни любых врачей, а не только «страшного» стоматолога.
Если же случилось так, что ребенок уже панически боится уколов в десну, то существует две дополнительные методики введения анестезирующего препарата:
- Мандибулярная анестезия – способ инъекции через нижнечелюстной сустав. Проводится, как с внутренней, так и с внешней стороны особой иглой, которая практически незаметно проходит в мягкие ткани.
- Торусальная анестезия – разновидность мандибулярного метода, только укол ставится не в свободное место над нижнечелюстным суставом, а в мышечный валик под языком.
Оба способа достаточно эффективны и разрешаются к проведению с 6-летнего возраста. Средняя продолжительность эффекта – 1 час, но полного замораживания перед непосредственной операцией нужно подождать минимум 10-15 минут.
Вредна ли анестезия при беременности и кормлении грудью?
Любое вмешательство в организм женщины, которая готовится стать матерью, связано с большим риском, и обезболивающие уколы не станут исключением. В первый и третий триместры их делать крайне не рекомендуется, а вот во второй триместр стоматологи решаются на лечение с анестезией, но с целым рядом важных оговорок:
- Большинство препаратов подходит, если содержание эпинефрина и ультракаина в них соответствует пропорции 1:200000. Хорошо, если на ампулах будет маркировка «DS», это точно означает, что лекарство подходит роженицам.
- Полностью отказываться от адреналиновых добавок нельзя, что бы ни говорил врач. Дело в том, что сосудосуживающий эффект выполняет дополнительную защитную функцию – он не дает химическому соединению распространяться по организму и проникнуть в плаценту. Иначе есть риск навредить будущему ребенку.
- Препараты Мепивастезин и Скандонест нельзя использовать даже во втором триместре. По своей токсичности они в несколько раз сильнее новокаина, обезболивание при этом не соответствует заявленной стоимости одной ампулы.
В остальном решение о том, проводить процедуры с анестезией или нет, должен принимать не один стоматолог, а, по возможности, несколько контактирующих друг с другом врачей в рамках комплексного обследования. Любой неосторожный шаг может привести к необратимым последствиям, но и невылеченные зубы оставлять ни в коем случае нельзя.
Побочные эффекты анестезии в стоматологии
Даже современные препараты не гарантируют отсутствия ряда побочных эффектов:
- аллергические высыпания на внутренней поверхности губ и щек
- онемение языка и временные дефекты речи
- небольшой отек лица
- затрудненное дыхание
- головокружение и тошнота
- анестезия не проходит дольше положенного времени
Согласно отзывам, все побочные эффекты проходят в течение 12 часов, если дискомфорт или описанные проявления продолжаются, нужно немедленно обратиться за помощью к врачу.
Основные принципы стоматологической помощи – терапия не должна сопровождаться болью и стрессом. Именно поэтому в своей работе врачи так часто прибегают к обезболиванию. Анестезия в стоматологии отличается техниками введения препаратов, но главное – благодаря фармакологическим средствам последнего поколения, пациент может забыть о своем страхе и спокойно довериться дантисту.

- Анестезия: что это такое?
- Виды препаратов и принцип их действия
- Особенности применения при некоторых патологиях
- Местная (локальная) анестезия
- Аппликационный метод
- Инфильтрационный метод
- Интралигаментарная (внутрисвязочная) анестезия
- Стволовая (проводниковая) анестезия
- Внутрикостная (спонгиозная) анестезия
- Побочные явления и возможные осложнения
- Общая анестезия
- Обезболивание в медицинском центре Церекон
Анестезия: что это такое?
Это частичное снижение или полное устранение любого типа чувствительности, в частности, болевой. Таким действием обладают определенные лекарственные средства, которые останавливают передачу нервного импульса с периферии – участка, где планируется проведение врачебной манипуляции, в соответствующий центр головного мозга.
Виды препаратов и принцип их действия
Исходя из химического состава, анестетики делят на две группы:
-
сложные эфиры (Анестезин, Новокаин, Дикаин); замещенные амиды кислот (Ультракаин, Лидокаин, Убистезин и др.).
Помимо различия в основных компонентах все лекарства в зависимости от длительности их действия, можно условно разделить на три типа:
-
короткий период (Новокаин); средняя продолжительность (Лидокаин и средства, содержащие артикаин); длительный обезболивающий эффект (Бупивакаин, Хирокаин, Ропивакаин).
Основное свойство местных анестетиков – временное подавление возбудимости рецепторов, в результате чего исчезает восприимчивость к любым раздражителям. В отличие от наркоза, обладающего системным воздействием, они не вызывают отключения сознания.
Главные критерии, которые должен сочетать в себе любой анестетик, считаются гипоаллергенность, максимально низкая токсичность и быстрый результат.

Особенности применения при некоторых патологиях
Выбор препарата зависит от общего состояния организма, наличия сопутствующих соматических патологий и индивидуальной переносимости лекарств. Особенно учитывают следующие ситуации:
-
Эндокринные патологии (болезни щитовидной железы и сахарный диабет). Препараты не должны содержать эпинефрин. Склонность к аллергии. Врачи останавливают свой выбор на анестетиках, в состав которых не входят консерванты, в частности, дисульфид натрия, стабилизирующий эпинефрин. Гипертоническая болезнь. Не используют анестетики, содержащие адреналин и эпинефрин. Беременность и период лактации. Обезболивающее средство должно содержать минимальную концентрацию эпинефрина. Аритмии, глаукома. Не рекомендуется применять препараты, содержащие вазоконстрикторный компонент.
Если есть склонность к аллергии, необходимо предварительно пройти аллергопробы. В большинстве клиник исследование выполняют с помощью IgE-панели, проводя реакцию непрямой дегрануляции тучных клеток, ИФА или хемилюминесценцию (ImmunoCAP). Для анализа используют кровь, а точнее ─ сыворотку.
Местная (локальная) анестезия
После применения препаратов местного действия больной не засыпает и находится в сознании, однако он абсолютно ничего не ощущает в том месте, где дантист выполняет врачебные манипуляции.
Основное достоинство локальной анестезии – возможность избежать системных осложнений, которыми чреват общий наркоз. Кроме того, данные методы позволяют быстро устранить любую чувствительность в кратчайшие сроки.
Список показаний для местного обезболивания большой, но главный критерий ─ сильная боль, которая мешает приступить к лечению. К этому типу обезболиванию прибегают стоматологи разных специальностей ─ хирурги, ортодонты, ортопеды и терапевты.
Аппликационный метод
Он необходим, когда требуется выполнить несложную хирургическую операцию или терапевтическую процедуру. Его используют преимущественно в детской стоматологической практике, как для устранения чувствительности слизистой непосредственно перед уколом, так и в качестве самостоятельного способа, когда нужно провести экстракцию зубной единицы, вскрыть небольшой абсцесс или снять пришеечный твердый налет.
Лекарственные средства для аппликационной анестезии выпускают в форме пасты, мази, спрея или геля. Они позволяют обезболить поверхностные слои мягких тканей. Глубина их воздействия не превышает 3 мм, а длительность – 10-20 минут.

Инфильтрационный метод
Ввиду своей универсальности является наиболее востребованным методом с широким спектром показаний. Его главные преимущества:
-
быстрое и глубокое обезболивание обширной области ротовой полости; длительное действие; возможность повторного введения анестетика при затянувшейся операции; низкий риск осложнений; исключение повреждения крупных кровеносных сосудов и нервов.
Ведущими предпосылками для использования данного способа являются:
-
экстракция зуба; вскрытие очагов гнойного воспаления; извлечение инородного тела; лечение кариеса любой степени; удаление новообразований.

В ходе процедуры анестетик вводят послойно. Сначала в поверхностные ткани, потом – в более глубокие. Пациент ощущает небольшой дискомфорт только в момент прокола слизистой. Далее все проходит полностью безболезненно.
Интралигаментарная (внутрисвязочная) анестезия
Применяется редко. Показана лишь в случаях невозможности использования других способов обезболивания. Препарат под давлением поступает в периодонтальную щель возле каждого корня. То есть, количество уколов напрямую зависит от того, сколько корней имеет зуб. Внутрисвязочная анестезия имеет некоторые ограничения:
-
Применяется редко. Показана лишь в случаях невозможности использования других способов обезболивания. Препарат под давлением поступает в периодонтальную щель возле каждого корня. То есть, количество уколов напрямую зависит от того, сколько корней имеет зуб. Внутрисвязочная анестезия имеет некоторые ограничения: периостит; воспаление периодонта; глубокий пародонтальный карман.
Основное преимущество – низкие дозы, благодаря чему она подходит даже для лечения зубов во время беременности и грудного вскармливания.
Стволовая (проводниковая) анестезия
Характерные особенности данной техники – введение анестетика вдали от места поражения, мощное обезболивающее действие и его высокая продолжительность. Кроме того, у нее есть еще несколько преимуществ:
-
блокировка чувствительности на довольно обширном участке; небольшие дозы; отсутствие травмирования слизистой на участке, где планируется проведение терапевтических манипуляций; снижение слюноотделения из-за отключения вегетативных нервных волокон.
Введение препарата осуществляют несколькими способами. Для устранения восприимчивости к любым раздражителям на нижней челюсти разработаны следующие техники:
-
Мандибулярная. Блокирует чувствительность на стороне укола, начиная с центрального резца включительно по третий моляр. При этом затрагиваются подъязычная область, подбородок и нижняя губа. Торусальная. Отличительная черта – дополнительная потеря чувствительности слизистой щеки и альвеолярного отростка. Ментальная. Подходит для обезболивания премоляров и резцов. Сопровождается отключением лингвальной поверхности челюсти, подбородка и нижней губы.

Для блокировки чувствительности верхней челюсти могут быть использованы такие техники:
-
Туберальная. Снимает восприимчивость к боли у тканей вокруг 1-3 моляров. Используется очень редко, поскольку данная техника чревата многочисленными осложнениями из-за риска повреждения поверхностно расположенных крупных кровеносных сосудов и нервов. Резцовая. Пропадает чувствительность слизистой оболочки и надкостницы альвеолярного отростка передних зубов вплоть до клыков. Небная. Становятся нечувствительными слизистая оболочка твердого неба и альвеолярный отросток от бокового резца до третьего коренного зуба. Подглазничная (инфраорбитальная). Данным методом осуществляют обезболивание резцов, клыков и малых коренных зубов. Параллельно теряют чувствительность на стороне инъекции кожа щеки, нижнее веко, крыло носа, половина верхней губы.
Проводниковую анестезию выбирают тогда, когда нужно полностью устранить чувствительность на челюсти. Это бывает необходимо при травмах, сложном удалении зуба или кисты, кюретаже и пр.
Внутрикостная (спонгиозная) анестезия
Применяют при экстракции нижних моляров, когда другие виды анестезии не дают результата. После инъекции мгновенно исчезает чувствительность у зубной единицы и окружающей ее десны. Однако этот способ используют нечасто из-за сложности выполнения и высокой травматичности.
Суть процедуры заключается во введении обезболивающего в губчатый слой кости нижней челюсти точно между зубными корнями. Перед этим обязательно делают инфильтрационную анестезию, после чего, рассекая слизистую, трепанируют кортикальную костную пластину бормашиной для открытия доступа.
Противопоказания
Локальная анестезия имеет ряд противопоказаний. Врач должен их выяснить во время осмотра перед оперативным вмешательством. Ее нельзя проводить при следующих ситуациях:
- склонность к аллергии или наличие случаев ее развития в анамнезе;
- непереносимость препаратов для местной анестезии;
- сахарный диабет;
- недавно перенесенные инсульт или инфаркт миокарда;
- тяжелые травмы челюстно-лицевой области, когда технически невозможно выполнить процедуру.
Также не рекомендуется сочетать анестетики с некоторыми лекарствами других фармакологических групп (например, бета-блокаторами, ТАГ, ингибиторами МАО).
Побочные явления и возможные осложнения
Одним из основных негативных последствий считает развитие местной аллергии, возникающее в ответ на поступление обезболивающего средства в организм. Это могут быть покраснение и отек слизистой, ощущение зуда и жжения. Иногда появляется сыпь в виде везикул (пузырьков). Общая аллергическая реакция (отек Квинке, анафилактический шок, крапивница) встречается нечасто.
Большинство осложнений связано с погрешностями в проведении манипуляции:
- кровотечение и гематомы, вследствие нарушения целостности мелких капилляров;
- перфорация носовой полости или стенок придаточных пазух;
- парезы и параличи при повреждении нерва;
- травмирование иглой глазного яблока;
- вывих височно-нижнечелюстного сустава, особенно если у пациента слабый связочный аппарат;
- инфицирование операционной раны или места инъекции;
- болезненность и ишемия мягких тканей, спровоцированные внутрисосудистым введением анестетика.
Главное, каждый пациент должен помнить, что лечение у квалифицированных дантистов снижает риск развития ятрогенных осложнений практически до нуля.
Общая анестезия
Под общей анестезией подразумевается применение наркоза, благодаря чему больной во время выполнения врачебных манипуляций находится в состоянии сна. Его достоинства в следующем:
-
полная безболезненность; отсутствие стресса у пациента; выполнение большого объема лечения за один раз; повышение качества терапии, поскольку врача не отвлекают эмоции пациента.
Но, несмотря на это, наркоз стараются давать только в исключительных клинических ситуациях:
-
массивные травмы челюстно-лицевого отдела; индивидуальная непереносимость местных анестетиков.

Более того, он имеет определенные недостатки:
-
необходимость в реабилитации; обширный список противопоказаний; побочные явления.
В связи с этим пациенты обязательно проходят обследование и сдают ряд лабораторных анализов, чтобы выявить возможные противопоказания и таким образом избежать негативных последствий.
Любая операция проводится натощак. За 4-6 часов до нее нельзя есть, пить, курить и употреблять горячительные напитки, даже слабоалкогольные. Есть два основных пути подачи наркоза: ингаляционный и внутривенный. Дозу рассчитывают индивидуально, учитывая вес, состояние здоровья и длительность процедуры. После того, как наркоз переступает поступать в организм, в течение 20 минут человек просыпается, но еще несколько часов находится под наблюдением медперсонала.
Обезболивание в медицинском центре Церекон
Большинство стоматологических манипуляций сопровождается неприятными, а подчас и болевыми ощущениями. Это связано с тем, что в тканях полости рта находится много кровеносных сосудов и нервов. Именно их раздражение вызывает системный ответ организма.
Чтобы пациент чувствовал себя комфортно при выполнении лечебных манипуляций, в стоматологии Церекон врачи подбирают анестетики с учетом общего самочувствия больного, особенностей процедуры и ее планируемой продолжительности. В работе они используют одноразовые карпульные шприцы последнего поколения с тончайшими иглами.
Боитесь обратиться за стоматологической помощью? Постоянно терпите боль до последнего? Доверьтесь врачам клиники Церекон. После обезболивания вы почувствуете себя комфортно и совершенно забудете о неприятных ощущениях.

Бензодиазепины относятся к одним из наиболее часто используемых анксиолитических и противосудорожных препаратов в мире. Эти препараты показаны для лечения генерализованных тревожных расстройств, лечения панических расстройств с агорафобией или без нее, седации, легкой анестезии и антероградной амнезии периоперационных явлений, контроля судорог и расслабления скелетных мышц (Iqbal et al., 2002 ).
Клоназепам, производное бензодиазепина, используется для лечения эпилепсии, психических и неврологических расстройств, включая панические расстройства. Он также используется для облегчения двигательных расстройств и синдрома беспокойных ног у пациентов с терминальной стадией почечной недостаточности (Morishita, 2009 ). Алпразолам является одним из наиболее часто назначаемых бензодиазепинов короткого действия. Он заменил диазепам в рецептах, выписываемых для лечения тревожных расстройств. Этот сдвиг в структуре назначения лекарств был оправдан низкой вероятностью его накопления (по сравнению с диазепамом) и седативным эффектом многократных доз (Pinna et al., 1997 ). Был сделан вывод, что субхроническое введение алпразолама может оказывать неблагоприятное влияние на иммунную систему и кровеносные сосуды в большей степени, чем клоназепам, и эти токсические эффекты усугубляются стрессом.
Был сделан вывод, что алпразолам оказывает стимулирующее влияние на выработку кортизола (Arvat et al., 1999 ). С другой стороны, было показано, что клоназепам противодействует влиянию стресса на уровень кортизола
Все бензодиазепины, включая клоназепам и алпразолам, действуют путем усиления ГАМК-эргической нейротрансмиссии γ-аминомасляной кислоты посредством связывания на определенных сайтах BZD в комплексе GABA (A) рецептор-ионный канал. Однако было обнаружено, что BZD также действуют на периферические сайты бензодиазепиновых рецепторов (PBR) или транслокаторный белок 18 кДа (TSPO) (Gavish et al., 1999 ). Доказательства прямого иммуномодулирующего действия для BZD появились из недавних исследований, демонстрирующих присутствие TSPO на иммунных / воспалительных клетках (De Lima et al., 2010 ).
Отметим, что многие бензодиазепины вызывают длительное нарушение клеточных иммунных функций у экспериментальных животных после хронического введения в низких дозах. Исследователи обнаружили, что алпразолам вызывал сильное ингибирующее действие на пролиферативные реакции как B-, так и T-клеток. Он также уменьшал выработку IL-2 Т-клетками селезенки, IL-1 и фактором некроза опухоли (TNF) перитонеальными макрофагами. Кроме того, длительное снижение пролиферации лимфоцитов было описано у потомства крыс, подвергшихся воздействию диазепама или клоназепама во время беременности (Schlumpf et al., 1991 ).
Что касается токсического воздействия на дифференциальное количество лейкоцитов, Bautista-Quach et al. ( 2010 ) сообщили о случае панцитопении после перорального введения клоназепама по 0,25 мг два раза в день в течение примерно двух недель. В этом контексте было обнаружено, что диазепам ускоряет разрушение эритроцитов посредством ингибирования Ca +2- АТФазы на мембране эритроцитов (Seckin et al., 2007 ).
Интерлейкин 2 (IL-2) секретируется преимущественно активированными Т-лимфоцитами и натуральными киллерами (NK). Это необходимо для регуляции созревания Т-клеток в тимусе и может также повышать чувствительность антиген-активированных Т-клеток к апоптозу. Важность IL-2 в поддержке иммунного ответа делает этот цитокин и его рецептор главной мишенью как для активации, так и для подавления. Кроме того, его ингибирование является критическим для иммуносупрессии (Leo & Hsieh, 2008).
Полное описание токсического воздействия на различные органы отсутствует почти для всех существующих бензодиазепинов. В эксперименте на животных было обнаружено, что алпразолам вызывает значительное увеличение количества нейтрофилов и значительное снижение лимфоцитов, титра анти-SRBC и уровня IL-2 при сильном истощении лимфоцитов селезенки , тимуса и узлов, сопровождающемся скоплением и эозинофильным васкулитом всех органов, протестированных в сравнение с крысами, получавшими клоназепам . Причем стресс усиливает это токсическое воздействие (Elmesallamy G., et.al.,2011).
Стресс обычно считается иммунодепрессивным и увеличивает восприимчивость к инфекциям и раку. Как это ни парадоксально, но он также обостряет воспалительные и аутоиммунные заболевания. Несмотря на то, что стресс изменяет высвобождение различных гормонов и нейротрансмиттеров, механизмы, посредством которых стресс влияет на иммунные ответы, остаются неясными (Viswanathan et al., 2005 ; Salak-Johnson & McGlone, 2007 ).
Повышенные уровни эндогенного кортикостероида были связаны с пониженным количеством клеток селезенки и функцией В-клеток у мышей (Shi et al., 2003 ). Кроме того, они вызывали нейтрофильный лейкоцитоз, лимфопению и снижение титра анти-SRBC и уровня IL-2, картина.
Читайте также:

