Микроангиопатии в тканях пародонта
Опубликовано: 23.04.2024

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
По данным одного из последних исследований, проведенных лондонским Queen Mary University, проблемы с зубами и деснами – такими как кариес, пародонтоз и пародонтит – имеют 3,9 млрд. жителей нашей планеты. И это на 20% больше, чем в 1999 году. Какое-либо заболевание пародонта в наличии у 47% взрослых американцев, а почти 14,5% населения Германии страдает от пародонтоза.
Пародонтоз зубов представляет собой патологическое изменение тканей пародонта - альвеолярной кости, цемента зубного корня, периодонтальной связки. То есть всего опорного аппарата наших зубов.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13]
Код по МКБ-10
Причины пародонтоза
Стопроцентно исчерпывающего ответа на вопрос, от чего бывает пародонтоз, пока нет. Но многочисленными научными исследованиями патогенеза пародонтоза доказано, что данное заболевание не относится к воспалительным…
Это дистрофическое поражение пародонта, связанное с нарушением его питания. Пародонтоз развивается в течение длительного времени вследствие воздействия таких факторов, как функциональные нарушения эндокринной системы организма, патологии сосудистой системы, расстройства системы пищеварения (желудочно-кишечного тракта), стойкий дефицит определенных витаминов (в частности витамина С).
И здесь необходимо сразу же уточнить, чем отличается пародонтоз от пародонтита, поскольку это два разных заболевания, имеющих не только очень похожие названия, но и некоторые сходные симптомы. Но вот причины возникновения и механизмы развития этих болезней существенно различаются.
Если причины пародонтоза носят системный характер, а бактериальное воздействие на окружающие зубы ткани лишь усугубляет клиническую картину течения заболевания, то первопричиной пародонтита всегда является инфекция, которая накапливается в зубном налете. Проникая между зубом и десной, болезнетворные микроорганизмы находят идеальное место для размножения, и тогда начинается воспаление пародонта. Причем воспалительный процесс при пародонтите, в первую очередь, затрагивает более мягкие ткани краевого пародонта (образуя зубодесневые карманы). При отсутствии адекватного лечения в воспалительный процесс вовлекаются более глубокие слои околозубных тканей, что приводит к повышению подвижности зубов и их последующей утрате.
При пародонтозе клинико-морфологическая картина совершенно иная. Все начинается в костной ткани челюсти без малейших намеков на воспаление. Под воздействием атеросклеротических изменений сосудов и нарушений обменного характера (сахарный диабет, остепороз) запускается прогрессирующий патологический процесс, при котором происходит атрофия (уменьшение объемов и размера) альвеолярных отростков (части кости челюсти, несущей на себе зубы), нарушается процесс ороговения эпителия в десне, а в сосудах пародонта появляются склеротические изменения. А вот воспалительные очаги в слизистой десны, которые могут появиться с течением болезни, стоматологи относят к вторичным симптомам пародонтоза.
Пародонтоз при беременности может возникать из-за нарушения гормонального баланса, зубного налета и недостаточной гигиены полости рта.
Следует отметить, что британские и американские ученые пришли к выводу, что пародонтоз является первым этапом потери костной массы организма человека, известной как остеопороз. А изменения тканей пародонта выявлено у 75% больных сахарным диабетом.
Кстати, поскольку пародонтоз является дистрофическим поражением альвеолярной кости, то пародонтоз у детей не диагностируется: в детстве и подростковом возрасте костная система организма активно развивается с образованием новой костной ткани. Однако у детей с сахарным диабетом бывает другая патология (пародонтолиз), при которой, как и при пародонтите, возникает гнойное воспаление десен с образованием «карманов», разрушаются перегородки между альвеолами, и зубы стают подвижными.

[14], [15], [16], [17]
Симптомы пародонтоза
Пародонтоз имеет длительный латентный период и в течение многих лет развивается бессимптомно, медленно разрушая околозубные ткани. Первый «звоночек» наличия данной патологии – ощущение дискомфорта и легкого зуда, которые время от времени возникают в области десен.
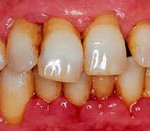
Для легкой формы пародонтоза характерны зуд и легкое жжение в деснах, ретракция десны (уменьшение объема тканей десны или ее «оседание»). В результате шейки зубов обнажаются на треть своей высоты, уменьшается высота межзубных альвеолярных перегородок, возрастает чувствительность шеек зубов - иногда с болевыми ощущениями при приеме пищи или вдыхании холодного воздуха. Появляется зубной налет - плотные пигментированные зубные отложения.
Симптомы пародонтоза средней и тяжелой форм выражаются аналогично, но обнажение шеек зубов составляет уже половину или две трети их высоты, зубы утрачивают прочную фиксацию в десне и становятся подвижными. При этом десны не кровоточат, а бледнеют, десневые сосочки полностью сглажены. Появляются стойкие зубные отложения, но десневые карманы и выделения гноя отсутствуют.
Далее (если нет надлежащего лечения) разрушается пародонтальная связка, между зубами появляются щели, нарушается функция жевания и нормальной артикуляции. Выражено несмыкание между режущими краями и жевательными поверхностями зубов (травматическая окклюзия). Полностью нарушается прикус (зубы смещаются вперед), появляется V-образное поражение эмали зуба в области шейки с наружной стороны (клиновидные дефекты). В некоторых зубах костное ложе полностью рассасывается, и зубы - без боли и крови - выпадают…
В чистом виде пародонтоз встречается не более чем в 20-25% случаев, остальные пациенты сталкиваются не только с дистрофией околозубных тканей, но и с их воспалением, которое присоединяется по ходу развития заболевания.
В таком случае симптомы пародонтоза включают: наличие постоянных отеков и покраснения слизистой десны; кровоточивость десны и ее отслоение от зуба; сильную боль при надавливании на подвижный зуб; образование десневого кармана и наличие гноя; запах изо рта; общее плохое самочувствие нередко с повышением температуры (вследствие инфекционной интоксикации организма). При таком «букете» признаков стоматологи часто указывают в диагнозе – «гнойный пародонтоз» или «осложненный пародонтоз».
Где болит?
Что беспокоит?
Классификация пародонтоза
На сегодняшний день сами пародонтологи насчитали добрый десяток различных классификаций пародонтоза. И отмечают, что подобная ситуация вызвана двумя обстоятельствами: различиями в принципах систематизации и отсутствием единства терминологии…
Почти полстолетия ведутся споры по поводу определения форм пародонтоза. По одной версии, классификация пародонтоза включает атрофическую, дистрофическую, геморрагическую, воспалительную стадии и гнойную стадию (альвеолярная пиорея). По второй версии, у этого заболевания всего две формы - дистрофическая и воспалительно-дистрофическая. Однако гуру пародонтологии считают, что воспалительно-дистрофическая форма является тем же пародонтозом, но осложненным воспалением.
А классификация пародонтоза, которой придерживается большинство отечественных специалистов клинической стоматологии, подразумевает наличие трех форм данной болезни – в зависимости от степени ее тяжести. Это легкая, средняя и тяжелая форма. В соответствии с формами выделяются и симптомы пародонтоза.

[18], [19], [20], [21], [22], [23]
Диагностика пародонтоза
В диагностике пародонтоза данных анамнеза и клинической картины заболевания недостаточно, и точный диагноз устанавливается путем рентгенологического исследования, которое дает возможность выявить состояние кости альвеолярных отростков челюстей пациента.
Так, наличие локальных патологических изменений пародонта определяется путем проведения ортопантомографии (панорамной рентгенографии, ОПТГ). Исследование функционального состояния кровеносных сосудов пародонта и определение степени их склеротических изменений проводится с помощью реопародонтографии. А уровень кислорода в тканях пародонта специалисты стоматологических клиник выявляют с помощью полярографии. Значительное снижение этого уровня – объективный показатель наличия патологии пародонта.
Дифференциальная диагностика пародонтоза проводится с целью исключения пародонтита. Это особенно важно, когда течение пародонтоза осложнено воспалением околозубных тканей. И ключевым отличительным диагностическим признаком этих двух патологий пародонта специалисты считают отсутствие при пародонтозе патологических зубодесневых карманов. Помимо этого, с помощью рентгена врач должен убедиться в наличии характерных для пародонтоза изменениях костного рисунка, а также оценить состояние межальвеолярных перегородок зубов и поверхностей альвеолярных отростков.

[24], [25], [26], [27]
К кому обратиться?
Лечение пародонтоза
Для остановки патологического процесса и сохранности всех зубов лечение пародонтоза проводится комплексно – с использованием физиотерапевтических методов и медикаментозной терапии. Лечение проводится только в стоматологических клиниках.
Обязательное условие комплексного лечения пародонтоза – лечение того основного заболевания, которое стало его причиной (см. Причины пародонтоза). Для снижения проницаемости сосудов назначается прием аскорбиновой кислоты (витамина С), рутина (витамина Р), а также 15-20 уколов витамина В1 (5% раствор тиамина хлорида). А для стимуляции защитных сил организма врач может назначить курс инъекций таких биогенных стимуляторов, как экстракт алоэ или фибс (15-20 уколов по 1 мл подкожно). Однако следует иметь в виду, что оба этих препарата противопоказаны при тяжелых сердечно-сосудистых патологиях, гипертонии, нефрозонефрите, острых расстройствах ЖКТ и беременности на поздних сроках.
Для активизации кровообращения и лимфотока в тканях десен стоматологи назначают массаж (в том числе аппаратный), гидромассаж, дарсонвализацию, электрофорез с витаминами, а при повышенной чувствительности твердых тканей зубов - электрофорез с раствором фторида натрия. Также применяются такие физиотерапевтические процедуры, как гальванизация и ультразвуковое воздействие.
В лечении пародонтоза на ранней стадии рекомендуется применять спиртовую настойку прополиса: в виде турунд (тонких марлевых тампонов), помещаемых в десневые карманы (на 5 минут – 1-2 раза в день) или в виде полосканий: 15 мл на 100 мл воды, 4-5 раз в день в течение 3-4 дней. Прополис - хорошее профилактическое средство, которое препятствует распространению заболевания на здоровые ткани десны.
Комбинированный препарат растительного происхождения Мараславин (жидкость во флаконах) содержит экстракты травы полыни понтийской, травы чабера, бутонов гвоздичного дерева, плодов черного перца и корня имбиря. Он оказывает противомикробное, противовоспалительное, анальгезирующее, кератопластическое и кровоостанавливающее действие при стоматологических заболеваниях. Мараславин применяется в виде полосканий, ванночек и аппликаций. Полоскания проводят неразбавленным раствором препарата – по 1-2 столовые ложки 5 раз в сутки.
Лечение пародонтоза, осложненного воспалением
В случае появления при пародонтозе воспаления десны и образования пародонтальных карманов глубиной более 3 мм с гноем производится лечение, аналогичное лечению при пародонтите.
Стоматологи удаляют зубной камень - наддесневой, а затем поддесневой. Далее при местном обезболивании производится специальная стоматологическая процедура – закрытый кюретаж (выскабливание) содержимого десневых карманов. Если у пациента наблюдаются значительные гнойные выделения, то перед проведением этой процедуры производится обработка десневых карманов с использованием 3% раствора перекиси водорода, раствора риванола или химотрипсина.
Когда глубина десневых карманов превышает 5 мм, применяется их открытый кюретаж, при котором рассекается десна. Также может быть применена диатермокоагуляция с последующей обработкой обнажившегося корня зуба.

Рубрика: Медицина
Дата публикации: 03.09.2015 2015-09-03
Статья просмотрена: 1393 раза
Библиографическое описание:
Журбенко, В. А. Современные представления об этиологии воспалительных заболеваний тканей пародонта / В. А. Журбенко. — Текст : непосредственный // Молодой ученый. — 2015. — № 17 (97). — С. 47-50. — URL: https://moluch.ru/archive/97/21813/ (дата обращения: 04.04.2021).
По данным ВОЗ более 90 % населения подвержено заболеваниям пародонта, приводящим к потере зубов, появлению в полости рта очагов хронической инфекции, снижению реактивности организма, микробной сенсибилизации, развитию аллергических состояний и др. расстройств. При этом отмечается устойчивая тенденция к росту тяжелых форм воспалительных заболеваний пародонта во всех возрастных группах. Высокая распространенность воспалительных заболеваний пародонта, значительные изменения в зубочелюстной системе делают эту проблему как социальной, так общемедицинской.
Принципы лечения воспалительных заболеваний пародонта тесно связаны с представлениями о причинах возникновения и механизме развития воспаления в тканях пародонта.
Развитие болезней пародонта инициируется рядом местных и общих факторов. К местным этиологическим факторам развития этой патологии относят: низкий уровень гигиены полости рта, в результате чего образуется зубная бляшка, дефекты пломбирования, протезирования и ортодонтического лечения, аномалии положения и скученность зубов, нарушение прикуса.
Развитие заболеваний пародонта обусловливают также неправильное прикрепление тканей к костному скелету лица и анатомические варианты отдельных образований — аномальное прикрепление уздечек губ и языка, глубина преддверия полости рта. Преддверие полости рта считается мелким, если расстояние от края маргинальной десны до горизонтального уровня переходной складки не превышает 5 мм, средним — при глубине от 5 до10 мми глубоким — свыше10 мм. Аномальным является прикрепление уздечек к альвеолярному отростку на уровне верхушки десневого сосочка. Патологическое влияние аномальной уздечки губы на десневой сосочек выявляют путем горизонтального отведения губы. Если при этом десневой сосочек напрягается, несколько оттягивается от зубов и бледнеет, аномалия налицо, а, следовательно, встает вопрос о пластике уздечки. При горизонтальном отведении губ и щек в области верхней либо нижней челюсти можно выяснить и влияние глубины преддверия полости рта или десневых связок на ткани десны. При аномальном прикреплении уздечек (особенно, когда они массивные, плотные, малой растяжимости) и мелком преддверии полости рта наблюдается отслоение десны от шейки зубов. В результате под влиянием хронической функциональной травмы возникают нарушения обменных процессов развиваются гингивит и пародонтит.
К общим факторам относят заболевания организма, которые снижают резистентность тканей по отношению к бактериям зубной бляшки. Деление на общие и местные факторы носит условный характер, так как нет общей реакции без местного воздействия и местной реакции организма без общей реакции. Действие преимущественно общих факторов способствует развитию генерализованных форм патологии пародонта.
На сегодняшний день многими учеными доказана взаимосвязь между состоянием пародонта и уровнем индивидуальной гигиены полости рта. Отсутствие полноценной, регулярной тщательной гигиены полости рта приводит к образованию зубного налета. При низком уровне или вообще ее отсутствии изменяется качественный и количественный состав бактериальной микрофлоры.
Пародонтопатогенные бактерии, находящиеся на поверхности зубов, со временем могут проникать под десну на различную глубину, выделять ферменты и токсины, приводящие к деструкции тканей пародонта. Твердые отложения в виде над — и поддесневого зубного камня травмируют десну, тем самым, усугубляя воспалительный процесс.
Зубной налет — основной этиологический фактор заболеваний пародонта представляет собой мягкое отложение желтого или серовато-белого цвета, хорошо виден при осмотре полости рта и не имеет постоянной внутренней структуры. Он образуются путем адсорбции микроорганизмов на поверхности эмали, и растет за счет постоянного наслаивания новых бактерий, причем в определенной последовательности: вначале кокковая флора, затем палочковидные и нитевидные бактерии. По мере роста налета и увеличения его толщины начинают преобладать анаэробные формы бактерий.
В случае неполноценной гигиены полости рта наблюдается быстрый рост и формирование зубной бляшки. Ферментные системы бактерий способствуют минерализации зубной бляшки. Зубная бляшка, продвигаясь по мере роста под десневой край, вызывает раздражение тканей за счет микроорганизмов и их токсинов, что в дальнейшем приводит к повреждению эпителия десневого кармана и воспалению прилежащих тканей.
Таким образом, запускается механизм деструкции всего пародонтального комплекса, начиная с воспаления десны и разрушения зубодесневого прикрепления и заканчивая тяжелым деструктивным процессом в костной ткани альвеолярных отростков челюстей.
Зубочелюстные аномалии служат причиной заболеваний пародонта у 30–60 % детей. Поражение пародонта возникает при скученности зубов, глубоком, перекрестном, открытом, прогеническом и прогнатическом прикусах. При ортодонтической патологии происходит нарушение жевательной функции: одни участки оказываются перегруженными, другие — недогруженными, при этом ухудшаются условия самоочищения зубов, усиливается патогенное влияние зубного налета.
Неравномерная жевательная нагрузка возникает также при нарушениях окклюзионных контактов после ортодонтического лечения. При ортодонтическом лечении возможны травмы пародонта сконструированными аппаратами (кламмерами, вестибулярной дугой, небным краем пластинки, пружинами, примыкающими к десне). Большие нагрузки на перемещаемые зубы нарушают кровообращение в пародонте и вызывают его воспаление. Избыток мономера, индивидуальная непереносимость пластмасс приводят к химическому или аллергическому повреждению пародонта.
Наличие у пациента фоновых заболеваний, которые достоверно усугубляют течение любых хронических воспалительных заболеваний, в том числе пародонтита, существенно влияют на длительность лечения и прогноз.
Общие факторы изменяют реактивность организма и снижают устойчивость тканей пародонта, поэтому способствуют развитию и утяжеляют течение болезней пародонта, вызванных местными факторами (зубная биопленка и др.) или вызывают специфические изменения тканей пародонта, являющиеся манифестными проявлениями общей патологии.
Хронические соматические заболевания (патология органов пищеварения, сердечно — сосудистой и мочеполовой системы, коллагенозы, лучевые поражения и др.) и острые инфекционные болезни способствуют развитию генерализованной патологии тканей пародонта.
Факторами риска для тканей пародонта являются заболевания сердечно — сосудистой системы, нарушающие микроциркуляцию в десне и костных структурах альвеолы.
Патологические изменения желудочно-кишечного тракта также влекут за собой заболевания пародонта, имея общие рефлекторные связи и сходное строение слизистой оболочки. Эпидемиологические данные свидетельствуют о высокой частоте и интенсивности течения заболеваний пародонта у лиц с патологией желудочно-кишечного тракта. Среди пациентов с заболеваниями органов пищеварения патологические изменения тканей пародонта обнаруживаются в 87,7- 91,8 % случаев, в том числе пародонтит — у 76,1 % обследованных [4]. Между тяжестью течения заболеваний пародонта и желудочно-кишечного тракта имеется четкая взаимосвязь: с увеличением частоты обострений патологического процесса в органах пищеварения заболеваемость гингивитом и пародонтитом у данного контингента больных возрастает почти на 50 % [1].
Высказываются предположения, что пусковым механизмом обострения сочетанной патологии органов пищеварения и пародонта выступает повышенная выработка пищеварительных гормонов (гастрина, холецистокинина, энтероглюкагона и пр.). Эти гормоны, действуя прямо или опосредованно на С-клетки щитовидной железы, увеличивают продукцию кальцитонина. Длительное течение заболеваний органов желудочно-кишечного тракта приводит к истощению С-клеток щитовидной железы и увеличению выработки паратиреоидного гормона, обусловливающего усиление резорбтивных процессов в пародонте [2].
Язвенная болезнь желудка и двенадцатиперстной кишки — одна из важнейших проблем современной клинической медицины. При язвенной болезни имеет место нарушение ряда системных регуляторных механизмов: микроциркуляции, нейрогуморальной регуляции, психосоматических взаимоотношений, минерального обмена, иммунный и эндокринный дисбаланс, дефицит витаминов, что создает условия для возникновения воспаления в пародонте [3].
Хроническая почечная недостаточность ведет к нарушению водно-солевого обмена, в первую очередь, кальция; в результате страдают пародонт и другие ткани полости рта.
Среди эндокринных расстройств чаще всего проявляется негативное воздействие нарушений в системе половых гормонов, заболеваний щитовидной железы. Дисбаланс половых гормонов может влиять на состояние десен. Например, воспалительная гиперплазия десны возникает в пубертатный период, во время беременности, а также в результате применения оральных контрацептивов. Физиологические изменения, связанные с половыми гормонами, приводят к повышению проницаемости капилляров и увеличению объема тканевой жидкости, что при наличии зубного налета приводит к возникновению гингивита, сопровождающегося отеком, кровоточивостью и гиперплазией.
При беременности в основе влияния на развитие болезней пародонта лежат гормональные нарушения в организме, а также изменения характера и режима питания.
Одним из общих факторов риска, инициирующих развитие болезней пародонта, является диабет. Сахарный диабет является наиболее распространенным из метаболических расстройств и вызывается либо недостаточной выработкой инсулина, либо невосприимчивостью клеточных рецепторов к инсулину, что приводит к высокому уровню глюкозы в крови.
Встречающаяся при инсулинозависимой форме диабета (диабет тип I) гипергликемия приводит к повышению уровня глюкозы в десневой жидкости и слюне, что способствует развитию патогенных бактерий поддесневого налета, вызывающих возникновение патологических изменений в тканях пародонта. В зубном налете у больных этой формой диабета преобладают штаммы Capnocytophygas, анаэробных подвижных палочек, спирохет и веретенообразных бактерий. Другими факторами, способствующими возникновению воспалительных процессов в пародонте, являются: повышенная эндогенная активность коллагеназы, нарушение функций (фагоцитоз, хемотаксис) нейтрофильных гранулоцитов, микроангиопатия и ксеростомия.
Отрицательную роль играют сдвиги витаминного баланса. Недостаточность аскорбиновой кислоты повышает ломкость сосудов и поддерживает кровоточивость десны. Патологические процессы в пародонте развиваются при гиповитаминозах группы В, А, В и др. Острые и хронические заболевания вирусной и бактериальной природы провоцируют развитие гингивитов.
Серьезным фактором риска является недостаток поступления в организм кальция или нарушение его утилизации. Данное состояние клинически проявляется остеопорозом, в том числе верхней и нижней челюсти, что способствует быстрому развитию патологических процессов, особенно на фоне плохой гигиены полости рта.
Таким образом, наличие у больных соматических патологии, определяющей ослабление защитных сил организма, создает благоприятные условия для негативного воздействия на пародонт имеющейся в полости рта микрофлоры и других патогенных факторов. В данном случае заболевания пародонта носят генерализованный характер, т. е. создается круг, разорвать который возможно только общими усилиями стоматолога и лечащего врача-кардиолога, гастроэнтеролога и т. д.
Тщательная гигиена полости рта играет важную роль в профилактике осложнений со стороны пародонта, а при выполнении какого-либо пародонтологического лечения необходимо тесное взаимодействие стоматолога и лечащего врача пациента.
Знание и своевременное устранение факторов риска позволяет предотвратить развитие заболеваний пародонта или при невозможности их полного устранения уменьшить выраженность патологических изменений.
1. Логинова Н. К., Воложин А. И. Патофизиология пародонта: Учебно — методическое пособие. — М., 1995. — 108с.
2. Осадчук М. А., Киричук И. М., Кветиной И. М. Диффузная нейроэндокринная система: Общебиологические и гастроэнтерологические аспекты. — Саратов, 1996.
3. Цепов, Л. М. Межсистемные связи при болезнях пародонта / Л. М. Цепов, А. И. Николаев // Пародонтология. — 2003. — N2(27).- С.19–24.
4. Oliver R. C., Brown L. J., Loe H. Periodontal diseases in the United States population // J. Periodontal. — 1998. — Vol.69, № 2. — P.269–278.
Заболевания пародонта – группа болезней, сопровождающихся поражением твердых и мягких тканей, окружающих зубы. При остром пародонтите пациенты жалуются на кровоточивость, отечность, болезненность десен, наличие гнойного отделяемого из пародонтальных карманов. При пародонтозе происходит равномерная резорбция кости, признаки воспаления отсутствуют. Идиопатические заболевания пародонта сопровождаются лизисом костной ткани. Диагностика заболеваний пародонта включает сбор жалоб, клинический осмотр, рентгенографию. Лечение предполагает ряд терапевтических, хирургических и ортопедических мероприятий.
- Причины и классификация
- 5 основных категорий
- Симптомы заболеваний пародонта
- Диагностика заболеваний пародонта
- Лечение заболеваний пародонта
- Цены на лечение
Общие сведения
Заболевания пародонта – нарушение целостности тканей пародонта воспалительного, дистрофического, идиопатического или неопластического характера. По данным статистики, заболевания пародонта встречаются у 12-20% детей в возрасте 5-12 лет. Хронический пародонтит выявляют у 20-40% людей до 35 лет и у 80-90% населения в возрасте после 40 лет. Пародонтоз встречается в 4-10% случаев. Наиболее высокий показатель распространенности заболеваний пародонта наблюдается среди пациентов старших возрастных групп. При инсулинозависимом сахарном диабете поражение пародонта определяется у 50% больных. Также выявлена корреляционная связь между выраженностью пародонтита и длительностью течения сахарного диабета 1 типа. Исследования, проведенные в разные годы, показывают рост заболеваемости с прогрессом цивилизации. Идиопатические заболевания пародонта чаще диагностируют у мальчиков до 10 лет. Прогноз при заболеваниях пародонта зависит от причин развития, наличия сопутствующей патологии, уровня гигиены, своевременности обращения пациентов в медицинское учреждение.

Причины и классификация
Основная причина заболеваний пародонта воспалительного характера – пародонтопатогены: Porphyromonas gingivalis, Actinomycetes comitans, Prevotella intermedia. Под влиянием их токсинов происходит альтерация зубоэпителиального соединения, которое служит барьером, препятствующим проникновению инфекционных агентов в направлении корня зуба. Причины идиопатических заболеваний пародонта до конца не выяснены. Ученые считают, что в основе Х-гистиоцитозов лежит иммунопатологический процесс. Весомая роль отводится генетической предрасположенности. Пародонтоз, как правило, является одним из симптомов гипертонии, нейрогенных или эндокринных нарушений.
Опухолевидные заболевания пародонта развиваются в результате хронического раздражения мягких тканей разрушенными стенками зубов, острыми краями глубоко посаженных коронок, неправильно смоделированными кламмерами съемного протеза. Провоцирующими факторами служат гормональные сдвиги, возникающие вследствие нарушения секреции гормонов надпочечниками, щитовидной и поджелудочной железами, дефицит микроэлементов и витаминов, стрессовые ситуации. Неблагоприятными местными условиями, способствующими возникновению заболеваний пародонта, являются патологии прикуса, скученность зубных рядов, аномалии положения отдельно стоящих зубов. Локализированный пародонтит развивается в результате артикуляционной перегрузки зубов, что нередко наблюдается у пациентов с вторичной адентией.
5 основных категорий
- Гингивит. Воспаление тканей десны.
- Пародонтит. Воспалительное заболевание пародонта, при котором наблюдается прогрессирующая деструкция мягких тканей и кости.
- Пародонтоз. Дистрофическое поражение пародонта. Протекает с равномерной резорбцией кости. Признаки воспаления отсутствуют.
- Идиопатические заболевания пародонта. Сопровождаются прогрессирующим лизисом тканей.
- Пародонтомы. К этой группе относят опухоли и опухолевидные процессы.
Симптомы заболеваний пародонта
При пародонтите легкой степени тяжести симптомы заболевания пародонта слабо выражены. Периодическая кровоточивость возникает во время чистки зубов, при употреблении жесткой пищи. В ходе осмотра выявляют нарушение целостности зубоэпителиального соединения, присутствуют пародонтальные карманы. Зубы неподвижны. Вследствие оголения корня зуба возникает гиперестезия. При пародонтите средней степени тяжести наблюдается выраженная кровоточивость, глубина пародонтальных карманов – до 5 мм. Зубы подвижны, реагируют на температурные раздражители. Зубные перегородки разрушаются до 1/2 высоты корня. При воспалительном поражении пародонта 3 степени пациенты указывают на гиперемию, отечность десен. Пародонтальные карманы достигают более 6 мм. Определяют подвижность зубов 3 степени. Резорбция кости в участке поражения превышает 2/3 высоты корня.
При обострении заболеваний пародонта воспалительного характера возможно ухудшение общего состояния, слабость, повышение температуры. При пародонтозе (дистрофическом заболевании пародонта) возникает убыль кости. Признаков воспаления нет, слизистая плотная, розовая. При осмотре обнаруживают множественные клиновидные дефекты. Зубные ячейки атрофируются постепенно. На начальном этапе заболевания пародонта дистрофического характера неприятных ощущений не возникает. У пациентов со средней степенью тяжести пародонтоза появляются жжение, зуд, гиперестезия. При тяжелой степени заболевания пародонта из-за потери костной ткани между зубами образуются промежутки – тремы. Наблюдается веерообразное расхождение коронок.
Пародонтомы – доброкачественные опухолевидные и опухолевые заболевания пародонта. При фиброматозе появляются плотные безболезненные разрастания без изменения цвета десны. Ангиоматозный эпулис представляет собой грибовидное выпячивание мягкоэластической консистенции красного цвета. В отдельную группу выделяют идиопатические заболевания пародонта, сопровождающиеся прогрессирующим лизисом тканей. У пациентов возникают глубокие пародонтальные карманы с гнойным отделяемым. Зубы становятся подвижными, смещаются.
На начальной стадии болезни Хенда-Шюллера-Крисчена развивается гиперплазия десневого края. В дальнейшем образуются язвенные поверхности. Зубы приобретают патологическую подвижность. Из пародонтальных карманов выделяется гнойный экссудат. Синдром Папийона-Лефевра – дискератоз подошв и ладоней. После прорезывания временных зубов у пациентов с этим синдромом возникают признаки гингивита. Вследствие прогрессирующего пародонтолизиса зубы становятся подвижными, появляются патологические карманы. После выпадения постоянных зубов разрушение костной ткани прекращается. При болезни Таратынова происходит постепенное замещение костной ткани разросшимися клетками ретикулоэндотелиальной системы с повышенным количеством эозинофильных лейкоцитов. Начинается все с гингивита, но вскоре образуются патологические карманы, заполненные грануляциями. Наблюдается патологическая подвижность зубов.
Диагностика заболеваний пародонта
Диагностика заболеваний пародонта сводится к сбору жалоб, составлению анамнеза, проведению физикального обследования, рентгенографии. При осмотре пациентов с заболеваниями пародонта врач-стоматолог оценивает состояние мягких тканей, определяет целостность зубоэпителиального прикрепления, наличие и глубину пародонтальных карманов, степень подвижности зубов. Для выбора этиотропной терапии воспалительных заболеваний пародонта проводят бактериологическое исследование содержимого десневых карманов.
При пародонтозе с помощью реопародонтографии определяют сниженное количество капилляров, низкий уровень парциального давления кислорода, что свидетельствует об ухудшении трофики пародонта. Решающее значение при постановке диагноза «заболевания пародонта» имеют результаты рентгенографии. При патологии пародонта воспалительного характера на рентгенограмме обнаруживают участки остеопороза, деструкции костной ткани. При хроническом течении заболеваний пародонта наблюдается горизонтальная резорбция кости. Об абсцедировании свидетельствуют участки вертикальной деструкции.
Идиопатические заболевания пародонта протекают с лизисом и образованием в костной ткани полостей овальной формы. При пародонтозе наряду с разрежением кости развиваются склеротические изменения. Для дифдиагностики заболеваний пародонта, сопровождающихся прогрессирующим пародонтолизисом, назначают биопсию. При эпулисе на рентгенограмме обнаруживают очаги остеопороза, деструкцию кости с нечеткими контурами. Признаки периостальной реакции отсутствуют. Дифференцируют разные формы заболеваний пародонта между собой. Пациента обследует стоматолог-терапевт. При опухолевых процессах показана консультация хирурга-стоматолога. В случае выявления идиопатических заболеваний пародонта осмотр проводят педиатр, гематолог, эндокринолог, стоматолог.
Лечение заболеваний пародонта
Выбор индивидуальной схемы лечения заболеваний пародонта зависит от этиологии и степени тяжести поражения. При пародонтите назначают профессиональную чистку, ревизию пародонтальных карманов, противовоспалительную и антибиотикотерапию. Из хирургических вмешательств в стоматологии проводят кюретаж, гингивотомию. Зубы 3-4 степени подвижности подлежат удалению. Действенными ортопедическими мероприятиями при заболеваниях пародонта являются шинирование и избирательное пришлифовывание.
С помощью временных шин удается зафиксировать подвижные зубы, что способствует более равномерному распределению жевательной нагрузки. Для улучшения кровоснабжения при пародонтозе используют физиотерапию – вакуум- и гидротерапию, электрофорез. При гигантоклеточном эпулисе новообразование удаляют в пределах здоровых тканей вместе с надкостницей. В отношении фиброматозного и ангиоматозного эпулиса придерживаются выжидательной тактики, так как после устранения местных раздражающих факторов может наблюдаться регресс новообразования.
При идиопатических заболеваниях пародонта назначают симптоматическое лечение – кюретаж пародонтальных карманов, гингивотомию, выскабливание патологического очага с введением остеоиндуктивных препаратов. При подвижности 3-4 степени зубы подлежат удалению с последующим протезированием. При болезни Папийона-Лефевра лечение симптоматическое – прием ретиноидов, смягчающих кератодермию и замедляющих лизис костной ткани. Для предотвращения инфицирования участка поражения назначают антисептики в виде ротовых ванночек, антибиотики. Прогноз при заболеваниях пародонта зависит не только от характера патологии, уровня гигиены, наличия вредных привычек и генетической предрасположенности, но и от своевременности обращения пациентов в медицинское учреждение, адекватности проводимого лечения.

Рубрика: Медицина
Дата публикации: 03.09.2015 2015-09-03
Статья просмотрена: 1393 раза
Библиографическое описание:
Журбенко, В. А. Современные представления об этиологии воспалительных заболеваний тканей пародонта / В. А. Журбенко. — Текст : непосредственный // Молодой ученый. — 2015. — № 17 (97). — С. 47-50. — URL: https://moluch.ru/archive/97/21813/ (дата обращения: 04.04.2021).
По данным ВОЗ более 90 % населения подвержено заболеваниям пародонта, приводящим к потере зубов, появлению в полости рта очагов хронической инфекции, снижению реактивности организма, микробной сенсибилизации, развитию аллергических состояний и др. расстройств. При этом отмечается устойчивая тенденция к росту тяжелых форм воспалительных заболеваний пародонта во всех возрастных группах. Высокая распространенность воспалительных заболеваний пародонта, значительные изменения в зубочелюстной системе делают эту проблему как социальной, так общемедицинской.
Принципы лечения воспалительных заболеваний пародонта тесно связаны с представлениями о причинах возникновения и механизме развития воспаления в тканях пародонта.
Развитие болезней пародонта инициируется рядом местных и общих факторов. К местным этиологическим факторам развития этой патологии относят: низкий уровень гигиены полости рта, в результате чего образуется зубная бляшка, дефекты пломбирования, протезирования и ортодонтического лечения, аномалии положения и скученность зубов, нарушение прикуса.
Развитие заболеваний пародонта обусловливают также неправильное прикрепление тканей к костному скелету лица и анатомические варианты отдельных образований — аномальное прикрепление уздечек губ и языка, глубина преддверия полости рта. Преддверие полости рта считается мелким, если расстояние от края маргинальной десны до горизонтального уровня переходной складки не превышает 5 мм, средним — при глубине от 5 до10 мми глубоким — свыше10 мм. Аномальным является прикрепление уздечек к альвеолярному отростку на уровне верхушки десневого сосочка. Патологическое влияние аномальной уздечки губы на десневой сосочек выявляют путем горизонтального отведения губы. Если при этом десневой сосочек напрягается, несколько оттягивается от зубов и бледнеет, аномалия налицо, а, следовательно, встает вопрос о пластике уздечки. При горизонтальном отведении губ и щек в области верхней либо нижней челюсти можно выяснить и влияние глубины преддверия полости рта или десневых связок на ткани десны. При аномальном прикреплении уздечек (особенно, когда они массивные, плотные, малой растяжимости) и мелком преддверии полости рта наблюдается отслоение десны от шейки зубов. В результате под влиянием хронической функциональной травмы возникают нарушения обменных процессов развиваются гингивит и пародонтит.
К общим факторам относят заболевания организма, которые снижают резистентность тканей по отношению к бактериям зубной бляшки. Деление на общие и местные факторы носит условный характер, так как нет общей реакции без местного воздействия и местной реакции организма без общей реакции. Действие преимущественно общих факторов способствует развитию генерализованных форм патологии пародонта.
На сегодняшний день многими учеными доказана взаимосвязь между состоянием пародонта и уровнем индивидуальной гигиены полости рта. Отсутствие полноценной, регулярной тщательной гигиены полости рта приводит к образованию зубного налета. При низком уровне или вообще ее отсутствии изменяется качественный и количественный состав бактериальной микрофлоры.
Пародонтопатогенные бактерии, находящиеся на поверхности зубов, со временем могут проникать под десну на различную глубину, выделять ферменты и токсины, приводящие к деструкции тканей пародонта. Твердые отложения в виде над — и поддесневого зубного камня травмируют десну, тем самым, усугубляя воспалительный процесс.
Зубной налет — основной этиологический фактор заболеваний пародонта представляет собой мягкое отложение желтого или серовато-белого цвета, хорошо виден при осмотре полости рта и не имеет постоянной внутренней структуры. Он образуются путем адсорбции микроорганизмов на поверхности эмали, и растет за счет постоянного наслаивания новых бактерий, причем в определенной последовательности: вначале кокковая флора, затем палочковидные и нитевидные бактерии. По мере роста налета и увеличения его толщины начинают преобладать анаэробные формы бактерий.
В случае неполноценной гигиены полости рта наблюдается быстрый рост и формирование зубной бляшки. Ферментные системы бактерий способствуют минерализации зубной бляшки. Зубная бляшка, продвигаясь по мере роста под десневой край, вызывает раздражение тканей за счет микроорганизмов и их токсинов, что в дальнейшем приводит к повреждению эпителия десневого кармана и воспалению прилежащих тканей.
Таким образом, запускается механизм деструкции всего пародонтального комплекса, начиная с воспаления десны и разрушения зубодесневого прикрепления и заканчивая тяжелым деструктивным процессом в костной ткани альвеолярных отростков челюстей.
Зубочелюстные аномалии служат причиной заболеваний пародонта у 30–60 % детей. Поражение пародонта возникает при скученности зубов, глубоком, перекрестном, открытом, прогеническом и прогнатическом прикусах. При ортодонтической патологии происходит нарушение жевательной функции: одни участки оказываются перегруженными, другие — недогруженными, при этом ухудшаются условия самоочищения зубов, усиливается патогенное влияние зубного налета.
Неравномерная жевательная нагрузка возникает также при нарушениях окклюзионных контактов после ортодонтического лечения. При ортодонтическом лечении возможны травмы пародонта сконструированными аппаратами (кламмерами, вестибулярной дугой, небным краем пластинки, пружинами, примыкающими к десне). Большие нагрузки на перемещаемые зубы нарушают кровообращение в пародонте и вызывают его воспаление. Избыток мономера, индивидуальная непереносимость пластмасс приводят к химическому или аллергическому повреждению пародонта.
Наличие у пациента фоновых заболеваний, которые достоверно усугубляют течение любых хронических воспалительных заболеваний, в том числе пародонтита, существенно влияют на длительность лечения и прогноз.
Общие факторы изменяют реактивность организма и снижают устойчивость тканей пародонта, поэтому способствуют развитию и утяжеляют течение болезней пародонта, вызванных местными факторами (зубная биопленка и др.) или вызывают специфические изменения тканей пародонта, являющиеся манифестными проявлениями общей патологии.
Хронические соматические заболевания (патология органов пищеварения, сердечно — сосудистой и мочеполовой системы, коллагенозы, лучевые поражения и др.) и острые инфекционные болезни способствуют развитию генерализованной патологии тканей пародонта.
Факторами риска для тканей пародонта являются заболевания сердечно — сосудистой системы, нарушающие микроциркуляцию в десне и костных структурах альвеолы.
Патологические изменения желудочно-кишечного тракта также влекут за собой заболевания пародонта, имея общие рефлекторные связи и сходное строение слизистой оболочки. Эпидемиологические данные свидетельствуют о высокой частоте и интенсивности течения заболеваний пародонта у лиц с патологией желудочно-кишечного тракта. Среди пациентов с заболеваниями органов пищеварения патологические изменения тканей пародонта обнаруживаются в 87,7- 91,8 % случаев, в том числе пародонтит — у 76,1 % обследованных [4]. Между тяжестью течения заболеваний пародонта и желудочно-кишечного тракта имеется четкая взаимосвязь: с увеличением частоты обострений патологического процесса в органах пищеварения заболеваемость гингивитом и пародонтитом у данного контингента больных возрастает почти на 50 % [1].
Высказываются предположения, что пусковым механизмом обострения сочетанной патологии органов пищеварения и пародонта выступает повышенная выработка пищеварительных гормонов (гастрина, холецистокинина, энтероглюкагона и пр.). Эти гормоны, действуя прямо или опосредованно на С-клетки щитовидной железы, увеличивают продукцию кальцитонина. Длительное течение заболеваний органов желудочно-кишечного тракта приводит к истощению С-клеток щитовидной железы и увеличению выработки паратиреоидного гормона, обусловливающего усиление резорбтивных процессов в пародонте [2].
Язвенная болезнь желудка и двенадцатиперстной кишки — одна из важнейших проблем современной клинической медицины. При язвенной болезни имеет место нарушение ряда системных регуляторных механизмов: микроциркуляции, нейрогуморальной регуляции, психосоматических взаимоотношений, минерального обмена, иммунный и эндокринный дисбаланс, дефицит витаминов, что создает условия для возникновения воспаления в пародонте [3].
Хроническая почечная недостаточность ведет к нарушению водно-солевого обмена, в первую очередь, кальция; в результате страдают пародонт и другие ткани полости рта.
Среди эндокринных расстройств чаще всего проявляется негативное воздействие нарушений в системе половых гормонов, заболеваний щитовидной железы. Дисбаланс половых гормонов может влиять на состояние десен. Например, воспалительная гиперплазия десны возникает в пубертатный период, во время беременности, а также в результате применения оральных контрацептивов. Физиологические изменения, связанные с половыми гормонами, приводят к повышению проницаемости капилляров и увеличению объема тканевой жидкости, что при наличии зубного налета приводит к возникновению гингивита, сопровождающегося отеком, кровоточивостью и гиперплазией.
При беременности в основе влияния на развитие болезней пародонта лежат гормональные нарушения в организме, а также изменения характера и режима питания.
Одним из общих факторов риска, инициирующих развитие болезней пародонта, является диабет. Сахарный диабет является наиболее распространенным из метаболических расстройств и вызывается либо недостаточной выработкой инсулина, либо невосприимчивостью клеточных рецепторов к инсулину, что приводит к высокому уровню глюкозы в крови.
Встречающаяся при инсулинозависимой форме диабета (диабет тип I) гипергликемия приводит к повышению уровня глюкозы в десневой жидкости и слюне, что способствует развитию патогенных бактерий поддесневого налета, вызывающих возникновение патологических изменений в тканях пародонта. В зубном налете у больных этой формой диабета преобладают штаммы Capnocytophygas, анаэробных подвижных палочек, спирохет и веретенообразных бактерий. Другими факторами, способствующими возникновению воспалительных процессов в пародонте, являются: повышенная эндогенная активность коллагеназы, нарушение функций (фагоцитоз, хемотаксис) нейтрофильных гранулоцитов, микроангиопатия и ксеростомия.
Отрицательную роль играют сдвиги витаминного баланса. Недостаточность аскорбиновой кислоты повышает ломкость сосудов и поддерживает кровоточивость десны. Патологические процессы в пародонте развиваются при гиповитаминозах группы В, А, В и др. Острые и хронические заболевания вирусной и бактериальной природы провоцируют развитие гингивитов.
Серьезным фактором риска является недостаток поступления в организм кальция или нарушение его утилизации. Данное состояние клинически проявляется остеопорозом, в том числе верхней и нижней челюсти, что способствует быстрому развитию патологических процессов, особенно на фоне плохой гигиены полости рта.
Таким образом, наличие у больных соматических патологии, определяющей ослабление защитных сил организма, создает благоприятные условия для негативного воздействия на пародонт имеющейся в полости рта микрофлоры и других патогенных факторов. В данном случае заболевания пародонта носят генерализованный характер, т. е. создается круг, разорвать который возможно только общими усилиями стоматолога и лечащего врача-кардиолога, гастроэнтеролога и т. д.
Тщательная гигиена полости рта играет важную роль в профилактике осложнений со стороны пародонта, а при выполнении какого-либо пародонтологического лечения необходимо тесное взаимодействие стоматолога и лечащего врача пациента.
Знание и своевременное устранение факторов риска позволяет предотвратить развитие заболеваний пародонта или при невозможности их полного устранения уменьшить выраженность патологических изменений.
1. Логинова Н. К., Воложин А. И. Патофизиология пародонта: Учебно — методическое пособие. — М., 1995. — 108с.
2. Осадчук М. А., Киричук И. М., Кветиной И. М. Диффузная нейроэндокринная система: Общебиологические и гастроэнтерологические аспекты. — Саратов, 1996.
3. Цепов, Л. М. Межсистемные связи при болезнях пародонта / Л. М. Цепов, А. И. Николаев // Пародонтология. — 2003. — N2(27).- С.19–24.
4. Oliver R. C., Brown L. J., Loe H. Periodontal diseases in the United States population // J. Periodontal. — 1998. — Vol.69, № 2. — P.269–278.
Заболевания пародонта, так же как и кариес зубов, получили очень широкое распространение. По данным ВОЗ, около 95% взрослого населения планеты и 80% детей имеют те или иные признаки заболевания пародонта. Что же такое пародонт?
Заболевания пародонта, так же как и кариес зубов, получили очень широкое распространение. По данным ВОЗ, около 95% взрослого населения планеты и 80% детей имеют те или иные признаки заболевания пародонта.
Что же такое пародонт? Пародонт — это комплекс тканей, которые окружают зуб и обеспечивают его фиксацию в челюстных костях. В этот комплекс включают десну, периодонтальную связку, соединяющую корень зуба с костной лункой, костную ткань альвеолярных отростков и цемент корня зуба. При различных заболеваниях пародонта в патологический процесс может вовлекаться какая-либо часть пародонтального комплекса либо весь пародонт в целом. Характер патологического процесса также бывает различным: дистрофический, воспалительный или опухолевый.
Среди всех заболеваний пародонта 90-95% приходится на воспалительные, такие как гингивит и пародонтит. Поэтому именно на них мы остановимся наиболее подробно.
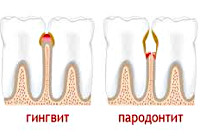
Гингивит — это воспалительный процесс в тканях десневого края, при котором поражаются только поверхностные ткани десны.
Пародонтит — это воспалительный процесс, в который вовлекаются все структуры пародонта. Он характеризуется разрушением зубодесневого соединения и прогрессирующей деструкцией альвеолярных отростков челюстных костей.
Фактически гингивит и пародонтит — это две взаимосвязанные формы заболевания, поскольку воспалительный процесс возникает сначала в тканях десны, и постепенно в него вовлекаются подлежащие структуры пародонта: зубодесневая связка и альвеолярная кость.
В настоящее время установлены основные местные патогенетические факторы, лежащие в основе воспалительных заболеваний пародонта. Это скопление зубного налета (микробный фактор), нарушение строения преддверия полости рта, зубочелюстные аномалии и супраконтакты.
Воспалительный процесс в тканях десны изначально возникает из-за массивных микробных скоплений и выделяемых ими ферментов и токсинов. Пока воспаление ограничивается только десной, а подлежащие ткани не затронуты, мы имеем дело с гингивитом, который протекает с периодами обострения и ремиссии, с различной степенью активности у разных пациентов.
 |
| Рисунок 1. Хронический гингивит. |
Различие в характере течения гингивита определяется состоянием защитных механизмов общего характера у пациентов. Именно поэтому, при абсолютном признании микробного фактора в качестве причинного, никогда не подвергалась сомнению «заинтересованность» всего организма в развитии и течении этого, казалось бы, сугубо местного процесса.
Какие жалобы предъявляют пациенты при гингивите?
Чаще всего это жалобы на кровоточивость десен.
Кровоточивость десен во время чистки зубов отмечают практически все пациенты с гингивитом. Могут быть жалобы также на боль и кровоточивость десен во время приема пищи. Общее состояние за редким исключением не нарушено.
При осмотре пациентов, как правило, определяется большое количество мягкого зубного налета, особенно в области шеек зубов. Десневой край обычно гиперемирован, отечен, десна легко кровоточит при зондировании.
Поскольку при гингивите воспалены только поверхностные, хорошо доступные для обзора и направленных лечебных вмешательств ткани, лечение этого заболевания очень эффективно.
Основным методом лечения и профилактики гингивита является удаление микробных скоплений, то есть гигиенические мероприятия.
Гигиенические средства — пасты и зубные щетки — основное оружие против воспалительных заболеваний пародонта. Более того, они одинаково эффективно действуют как против воспаления в пародонте, так и против кариеса, так как микробный фактор и в том и в другом случае является основным.
Однако, несмотря на наличие столь действенного и доступного профилактического и лечебного средства, проблема воспалительных заболеваний пародонта остается очень актуальной. Уже в детском возрасте в 30-80% случаев диагностируется начальная стадия заболевания в виде поверхностного воспаления — гингивита, для течения которого характерно чередование периодов интенсивной воспалительной реакции и относительно благополучного состояния пародонта. С возрастом интенсивность и распространенность воспалительной реакции в пародонте нарастает: у подростков с гингивитом в 2-6% случаев отмечаются деструктивные изменения в пародонте. Позже частота поверхностных воспалительных изменений, проявляющихся в виде гингивита, уменьшается, и значительно увеличивается распространенность более глубоких деструктивных явлений в пародонте различных степеней тяжести.
 |
| Рисунок 2. Хронический пародонтит. |
Проблема адекватного гигиенического ухода за полостью рта, привития необходимых гигиенических навыков детям крайне сложна. На сегодняшний день на отечественном рынке представлены гигиенические средства (пасты и щетки) довольно высокого качества. Вопрос в другом: чтобы добиться необходимой очистки зубов и десен, необходимо не менее 20 раз провести щеткой по одной поверхности зуба, общее время чистки зубов — с наружной и внутренней сторон — должно составлять не менее трех минут, иначе микробная бляшка сохраняется. Кроме того нужно обязательно обрабатывать межзубные промежутки с помощью флоссов (зубных нитей). К этому необходимо приучать детей с самого раннего возраста, чтобы сформировать у них потребность в такой чистке зубов не менее двух раз в день.
Пока ребенок не будет устойчиво мотивирован к такого рода уходу, трудно ожидать ощутимых результатов в отношении состояния десен и зубов. Следует помнить, что качество очистки зубов в большей степени зависит от индивидуальных мануальных навыков. Многие дети при всем желании просто не могут хорошо вычистить зубы, даже если очень стараются. Сказанное впрямую относится к детям с нарушениями общего развития.
Какой же из этой ситуации может быть выход? Врач должен регулярно проводить соответствующую обработку или назначать препараты, эффективно подавляющие активность микроорганизмов и замедляющие формирование микробных скоплений. В этих целях на сегодня наиболее эффективен препарат хлоргексидина биглюконат, резко ингибирующий жизнедеятельность всех микробных скоплений, которые вызывают повреждение тканей пародонта и твердых тканей зуба. Кроме того, он активно подавляет вирусы герпеса, грибов, оказывает слабый обезболивающий эффект. Недостаток этого средства — устойчивый горький вкус, что ограничивает применение данного препарата, особенно у детей. Недавно появившийся на нашем рынке препарат корсодил лишен указанного недостатка. В силу этого он получил широкое распространение во многих странах мира. Окрашивание поверхностей языка и пломб — свойство хлоргексидина — явление временное, которое достаточно быстро проходит. Зато эффект от применения хлоргексидина и в качестве лечебного, и в качестве профилактического средства очень высок и стабилен. Пациенты применяют препарат самостоятельно, курс лечения составляет 5-7 дней.
Как только воспаление преодолевает основной барьер — зубодесенное соединение, — оно устремляется в подлежащие ткани — на периодонт и альвеолярную кость. Являясь логическим продолжением гингивита, эта форма обретает абсолютно новые черты. Во-первых, формируется пародонтальный карман, в котором микробные скопления оказываются надежно скрыты и не удаляются во время чистки зубов. Во-вторых, в глубине пародонтальных карманов активно размножаются наиболее агрессивные микробные виды — анаэробы, спирохеты, повреждающий потенциал которых чрезвычайно высок. В-третьих, из карманов и сами микроорганизмы, и их ферменты и токсины с легкостью проникают в подлежащие структуры, растворяя их. Как следствие, снижается устойчивость зубов, они становятся подвижными, а механическая нагрузка на зубы при жевании оказывается травматичной. Вследствие этой травмы разрушение опорного аппарата зуба идет особенно быстро, что, в свою очередь, еще больше способствует распространению микробных скоплений. Формируется пародонтит.
 |
| Рисунок 3. Быстропрогрессирующий пародонтит. |
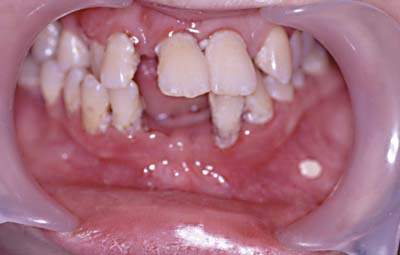
Жалобы, которые обычно предъявляют пациенты, — подвижность зубов, кровоточивость десен, неприятный запах изо рта, веерообразное расхождение верхних фронтальных зубов, оголение шеек зубов.
При осмотре отмечается гиперемия десневого края, часто с цианотичным оттенком, десна неплотно прилегает к шейке зубов.
При зондировании определяются пародонтальные карманы различной глубины, в зависимости от степени тяжести процесса. Имеются над-и поддесневые зубные отложения. При выраженном процессе могут иметь место гнойные выделения из пародонтальных карманов и значительная подвижность зубов. Рентгенологически при пародонтите отмечается снижение высоты альвеолярного отростка за счет резорбции костной ткани межальвеолярных перегородок.
Лечение пародонтита направлено в первую очередь на удаление микробных скоплений, зубного камня и грануляций из пародонтальных карманов. При значительной глубине пародонтальных карманов их тщательная обработка возможна только хирургическим путем. А после проведения операции основная задача — не допустить вновь активного проникновения микробных масс вглубь. Этого добиться уже сложнее, но опять-таки главным методом профилактики в этом случае является качественная контролируемая гигиена полости рта, назначение эффективных антимикробных полосканий, среди которых корсодил сегодня признан наиболее эффективным.
Есть ряд форм воспалительных заболеваний пародонта, отличающихся повышенной агрессивностью. Основное их отличие — в присутствии специфических микроорганизмов и их сочетаний.
Препубертатный пародонтит. Процесс возникает в детском возрасте, в него вовлекаются зубы постоянного и даже молочного прикуса. Раннее развитие и агрессивное течение обусловлено тем, что у таких пациентов имеются дефекты общей защиты — моноцитов и полиморфноядерных лейкоцитов. В таких случаях тактика специалистов сводится к более тщательному антимикробному контролю. Но результат может быть обеспечен только усилиями специалистов общего профиля — в случае, если удается устранить дефекты клеток крови с помощью направленного медикаментозного воздействия.
Очаговый ювенильный пародонтит. При этой форме парадонтита происходит избирательное поражение опорного аппарата первых постоянных зубов. Заболевание вызывается видом Actinobacillus Actinomycetes comitans. В большинстве случаев возникает у детей, родители которых являются носителями микроорганизма. Процесс протекает при минимальной воспалительной реакции. Быстрое его распространение обусловлено тем, что данный вид микроорганизмов обладает способностью подавлять хемотаксис лейкоцитов, а антитела в таких условиях не успевают образовываться. Поэтому последующие постоянные зубы повреждаются редко, так как позднее успевают сформироваться и проявить свое защитное действие специфические антитела. Лечение включает активную антибиотикотерапию — на протяжении не менее 3 недель — в сочетании с местными вмешательствами. Длительность и необходимость общей антибиотикотерапии обусловлены тем, что микроорганизмы не только населяют зубодесневую бороздку, а в последующем — пародонтальный карман, но еще и проникают вглубь тканей и костных структур, где достаточно стойко сохраняются.
Быстропрогрессирующий пародонтит, а также пародонтит, устойчивый к лечебным вмешательствам, — вызывается специфической микрофлорой: Porphyromonas gingivalis (ранее — бактериоиды) Actinobacillus Actinomycetes comitans и Prevotella intermedia. Причем обычно имеет место именно их сочетание. В этом случае указанные микроорганизмы проявляют резко положительное синергическое взаимовлияние, и микробный состав не только обусловливает резкое деструктивное влияние на ткани, но и подавляет эффект защитных клеток. Кроме того, характерна инвазия этих микроорганизмов вглубь тканей.
 |
| Рисунок 4. Пародонтоз. |
Врачебная тактика состоит в тщательной механической обработке пародонтальных карманов и интенсивной антимикробной терапии. Эффективно местное применение метронидазола или тетрациклина внутрь. Лоскутные операции целесообразно проводить не ранее чем через 3-4 недели после начала антимикробной терапии, иначе — при сохранении жизнеспособности перечисленных микроорганизмов — хирургическое лечение окажется неэффективным. Хороший эффект после хирургического лечения оказывает корсодил. Учитывая относительную местную ареактивность, самым надежным критерием эффективности лечения является микробиологический анализ содержимого пародонтальных карманов и тканевых биоптатов. Из этого следует, что в ряде случаев лечение таких пациентов целесообразно проводить только в специализированных учреждениях, имеющих необходимую базу. И конечно же, никакое лечение не может оказаться результативным, тем более когда речь идет об отдаленном прогнозе, если отсутствует надлежащий уход за полостью рта.
Одно из заболеваний, в основе которых лежит дистрофический процесс, — пародонтоз. Пародонтоз представляет собой атрофически-дистрофический процесс в тканях пародонта. Это заболевание имеет довольно скудную симптоматику. Что же приводит пациентов к врачу?
В основном это косметический дефект, выражающийся в том, что происходит обнажение корней зубов и увеличение их клинической коронки. Пациенты жалуются на то, что «десна оседает, а зубы становятся длинными», особенно это беспокоит их во фронтальном отделе. В ряде случаев больных беспокоит зуд в деснах, а также болевые ощущения со стороны обнаженных шеек зубов.
При осмотре чаще всего наблюдается равномерность атрофических проявлений в области всех зубов и вовлечение в процесс непосредственно зубных тканей — это выражается в наличии так называемых клиновидных дефектов. Данная патология отличается медленным течением и относительной асимптоматичностью.
Причина этой патологии неясна, ее рассматривают либо как преждевременное развитие инволюционных процессов, либо как проявление общих нарушений в пародонте, то есть синдрома или симптома общих нарушений. Однако очень конкретная и четко выраженная клиника позволяет выделять данную форму заболевания.
Адекватного лечения пародонтоза не существует, поскольку не установлена причина заболевания. Врач проводит только симптоматическое лечение — устраняет повышенную чувствительность зубов, назначает массаж или аутомассаж десен с целью коррекции трофических нарушений, а также проводит пломбирование клиновидных дефектов. Стремясь пойти навстречу пожеланиям пациентов, некоторые хирурги проводят вестибулопластические операции. Однако этого делать не следует, поскольку эффект от таких вмешательств оказывается очень кратковременным.
Что на самом деле эффективно, так это применение средств, устраняющих болевую чувствительность обнаженных щеек зубов. Для этого используют фтор-лак, флюогель, порошок питьевой соды. В настоящее время на рынке появилась паста сенсодин, которая успешно снимает повышенную чувствительность зубов, и пациент может использовать ее самостоятельно. Врач должен предупредить пациентов с таким заболеванием о том, что им нельзя пользоваться жесткой щеткой и проводить горизонтальные движения, чтобы не усиливать глубину клиновидных дефектов.
Опухолевые и опухолеподобные поражения также относятся к числу заболеваний, которые трудно прогнозировать, так как они развиваются только у лиц, имеющих склонность к данному процессу. А толчком к началу развития процесса могут быть гормональные сдвиги, в частности накопление соматотропного гормона в периоды полового созревания или беременности, наличие хронического травматического фактора, предшествующее воспаление. Однако все это лишь дополнительные факторы риска, провоцирующие развитие подобных поражений у лиц, предрасположенных к данному процессу.
Меры лечения и профилактики состоят в устранении травмы, воспаления и, при необходимости, в хирургическом удалении разросшихся тканей (при фиброматозе десен, гипертрофическом гингивите, эпулисе, межкорневой гранулеме). В настоящее время появился еще один достаточно серьезный фактор, провоцирующий развитие подобного рода патологии: использование молодыми людьми анаболиков при занятиях культуризмом и профессиональными силовыми видами спорта. Возможности врача здесь скромны: разъяснение и совет.
Что реально приводит в таких случаях к положительному результату? Максимально тщательная гигиена полости рта, использование самими пациентами эффективных антисептических и антибактериальных полосканий после активного лечебного курса.
Читайте также:

