Пародонтит статьи в журналах
Опубликовано: 29.04.2024

Рубрика: Медицина
Статья просмотрена: 695 раз
Библиографическое описание:
Волошина, А. А. К вопросу заболевания пародонта / А. А. Волошина, О. В. Давидян. — Текст : непосредственный // Молодой ученый. — 2010. — № 12 (23). — Т. 2. — С. 148-149. — URL: https://moluch.ru/archive/23/2459/ (дата обращения: 04.04.2021).
Самая главная задача практикующего врача – сберечь здоровье и благополучие пациента. В стоматологии это означает, в первую очередь, профилактику заболеваний полости рта. Если же, несмотря на проводимую профилактику, происходит разрушение зубов и тканей пародонта, то именно пародонтологическое лечение становится фундаментом, на который будет опираться дальнейшее лечение зубов. Любая реставрация, от небольшой пломбы до сложной мостовидной конструкции на имплантатах, может выполняться только тогда, когда поддерживающие пародонтальные структуры здоровы и не воспалены. Воспалительные заболевания пародонта в настоящее время являются самыми распространенными болезнями в мире. С каждым днем появляется все больше свидетельств о влиянии заболеваний пародонта на системное здоровье [1].
Заболевания пародонта возникают и развиваются на протяжении всей жизни человека и встречаются в детском возрасте, у подростков и взрослых [2].
Пародонт представляет собой комплекс тканей, окружающих зуб, имеющих генетическую и функциональную общность: периодонт, кость альвеолы, десну с надкостницей и ткани зуба. Пародонт выполняет ряд важных функций: барьерную, трофическую, рефлекторной регуляции жевательного давления, пластическую и амортизирующую.
При воспалении тканей пародонта происходит нарушение этих функций, степень которых нарастает по мере длительности течения воспаления, особенно когда к воспалительной деструкции мягких тканей присоединяется деструкция кости альвеолярных отростков, обусловливающая подвижность зубов, существенное поражение функциональной активности жевательного аппарата вплоть до потери зубов. Характерно, что по мере утяжеления местной воспалительной реакции, и ее генерализации одновременно усиливается ее пагубное воздействие на состояние общих защитных механизмов организма и ряда органов и систем, т.е. формируется замкнутый порочный круг, существенно усложняющий решение лечебных задач [3].
С прогрессом цивилизации и изменением социально-экономических условий, распространенность заболеваний пародонта резко повысилась. В настоящее время у молодых они встречаются несколько реже, а в возрасте старше 40 лет чаще, чем кариес. По данным Грудянова и Барере (1994) лишь у 12% населения пародонт здоровый, у 53% отмечены начальные воспалительные явления, у 23%-начальные деструктивные изменения, а у 12% выявляются поражения средней и тяжелой степени. У лиц в возрасте 35 лет доля начальных изменений пародонта прогрессивно уменьшается на 26-15% при одновременном росте изменений средней и тяжелой степени до 75% [4]. Современные эпидемиологические данные свидетельствуют не только о значительной распространенности патологии пародонта у детей и взрослых, но и о влиянии на частоту заболевания таких факторов, как: зубные отложения; гигиена полости рта; некачественные зубные протезы, ортодонтические конструкции и пломбы; зубочелюстные деформации; диета; особенности питьевого режима и ротового дыхания; лекарственные препараты, а также перенесенные и сопутствующие заболевания [5].
Так, Вольф отмечает, что большинство эпидемиологических исследований отражают сиюминутное состояние (средние показатели по заболеванию в какой-либо момент времени).
Только Loe с коллегами в 1986 году проводили долговременное изучение потери прикрепления в двух группах пациентов: у норвежских студентов и преподавателей, и у шри-ланкийских работников чайных плантаций. Затем они сравнивали этнические и социально-экономические различия этих групп. Как показали результаты, в норвежской группе среднестатистическая потеря прикрепления в год составляет 0,1 мм, а у группы шри-ланкийцев – 0,2-0,3 мм. Наиболее частыми в обеих группах были поражения в области моляров.
Эпидемиологические исследования практически не делают различий между редкими ранними формами заболевания, которые очень быстро протекают у молодых пациентов (агрессивный пародонтит), и распространенным по всему миру хроническим пародонтитом, обычно имеющим медленное течение. По данным социологических исследований истинные агрессивные формы в Европе и США встречаются очень редко (2-5% всех случаев).
Известны точные цифры, касающиеся агрессивного локализованного пародонтита: в Европе он встречается у 0,1% молодых людей, а в Азии и Африке уровень заболеваемости выше (до 5%).
Так, предрасполагающими факторами заболеваний пародонта могут являться вредные привычки, такие как алкоголь и курение, экологические (загрязнение окружающей среды) и профессиональные вредности. С позиций психосоматики рассматриваютcя предрасполагающие и разрешающие развитие болезни факторы, пусковым моментом (разрешающим, триггерным) развития заболевания являются трудные жизненные ситуации. Триггерные звенья часто определяются такими понятиями, как стресс, определяемый не как совокупность средовых воздействий, а скорее как внутренне состояние организма, при котором осложняется осуществление его интегративных функций и как хроническое психоэмоциональное напряжение.
По данным ВОЗ, заболевания пародонта широко распространены среди населения планеты. Ранние проявления заболеваний пародонта воспалительного характера регистрируется в возрасте от 10 до 20 лет, 80% детей страдают гингивитом [6].
Заболевания пародонта неблагоприятно действуют на функцию пищеварения, психоэмоциональную сферу, снижают резистентность организма к действию инфекционных и других факторов, приводят к сенсибилизации больного [6].
Таким образом, высокая распространенность воспалительных заболеваний пародонта, значительные изменения в зубочелюстной системе заболевшего делают эту проблему социальной и общемедицинской, следовательно, профилактика заболеваний пародонта является фундаментальной основой системы общественного здравоохранения. Для профилактики необходимо определить комплекс государственных, коллективных, семейных и индивидуальных мероприятий, направленных на предупреждение и сохранение здоровья человека. Первичная профилактика заболеваний пародонта призвана сохранять ненарушенное здоровье тканей пародонта, не допускать воздействия на них факторов природной и социальной среды, способных вызвать патологические изменения в пародонте. Вторичная профилактика нацелена на раннее выявление заболеваний пародонта, предупреждение прогрессирования заболевания и возможных его осложнений. Третичная профилактика направлена на предупреждение обострений в его течении, снижение временной нетрудоспособности, восстановление функции жевательного аппарата [6].
1. Вольф Г.Ф., Ратейцхак Э.М., Ратейцхак К. «Пародонтология», 2008 г., «МЕДпресс-информ», Москва
2. Данилевский Н.Ф., Борисенко А.В. «Заболевания пародонта», 2000 г., Здоровье, Киев
3. Грудянов А.А. «Пародонтология. Избранные лекции», 1997 г., Стоматология, Москва
4. Боровский Е.В. «Терапевтическая стоматология», 2004 г., МИА, Москва
5. Иванов В.С. «Заболевания пародонта», 2001 г., МИА, Москва
6. Курякина Н.В. «Заболевания пародонта», 2007 г., НГМА, Н.Новгород

На практике для достижения выраженного лечебного эффекта широко применяют антибактериальные, антимикробные и противовоспалительные лекарственные средства. Следует отметить, что назначению эффективных антибиотиков предшествует адекватный клинический диагноз, тщательная механическая обработка, а при необходимости и микробиологические анализы [35]. Местная антимикробная терапия в пародонтальном кармане оказывается более эффективной по сравнению с общей терапией, так как воздействует только на бактерии в пародонтальном кармане, а не на организм пациента в целом [23]. Наибольший эффект при лечении достигается с помощью прямого воздействия на причину его возникновения (тщательное механическое удаление зубного камня и мягкого зубного налета). Дополнять механическое удаление зубного камня и мягкого зубного налета антибиотикотерапией необходимо в следующих случаях: 1) в стадии обострения воспалительного процесса либо при слишком интенсивном воспалении; 2) при упорном и быстром прогрессировании воспалительной деструкции опорных тканей зубов. Следует подчеркнуть, что антибиотикотерапию для достижения надежного бактериостатического и бактерицидного эффектов надо проводить только полноценными курсами, поскольку бессистемное или недостаточное по времени применение антибиотиков может привести к повышению устойчивости микрофлоры и осложнению лечения. Для успешного лечения необходимо, чтобы микрофлора пародонтального кармана данного пациента была чувствительна к назначаемому антибиотику. Клинически это выражается в снижении кровоточивости десен, их гиперемии, уменьшении глубины пародонтального кармана за счет снижения отечности десен. В отношении анаэробной флоры наиболее эффективными являются препараты следующих групп [11]: 1) группа линкомицина (или линкозамидов) - Далацин, Клиндамицин, Линкомицин; препараты в терапевтических дозах оказывают бактериостатическое, а в высоких концентрациях - бактерицидное действие; 2) бета-лактамные антибиотики: пенициллины (Оксациллин, Ампициллин), цефалоспорины (Максипим, Клафоран, Кейтен), монобактамы (Азтреонам), карбапенемы (Тиенам, Меропенем); 3) группа тетрациклина (Тетрациклин, Доксициклин); 4) химиопрепараты группы имидазола (Тинидазол, Метронидазол); 5) макролиды (Рулид, Сумамед, Макропен, Эритромицин, Олеандомицин).
Применение антимикробных препаратов в виде полосканий и аппликаций оказывает кратковременный лечебный эффект в связи с вымыванием слюной и десневой жидкостью, что обусловливает использование локальных систем доставки противомикробных препаратов в пародонтальный карман для обеспечения пролонгированного действия этих препаратов. Разработана методика консервативного лечения хронического пародонтита средней степени тяжести с применением профессиональной гигиены полости рта и последующим введением в пародонтальный карман биокомпозиций - коллагенсодержащего геля «Коллост» в комбинации с клацидом, доксициклином и метронидазолом [23]. Для повышения эффективности лечения ХГП легкой и средней степени тяжести рекомендовано применение антибиотиков в виде местных лекарственных форм пролонгированного действия - паста-повязка «ППА-З-РАД (дексаметазон, метилурацил, метронидазол), адгезивная плёнка «Диплен Дента-К» (клиндамицина фосфат) и гранулированный «Коллапан-К» (цефотаксим) [7], гель «Пародиум» в качестве пародонтальной повязки, в сочетании с медицинским клеем МК-8 в соотношении 5:1 [18]. В практической стоматологии рекомендовано применение антимикробных препаратов: «Холисал-геля» в виде аппликаций [19], «Метрогил-дента» [6; 15], Адгезивного бальзама Асепта, геля Гиалудент №2 [6].
Для усиления терапевтического эффекта и сокращения сроков лечения рекомендуется использовать в комплексе хлоргексидинсодержащие препараты - гель «Пародиум» с полосканием «Элюдрил» и зубной пастой «Эльгидиум» [18], лечебный гель на основе антисептика хлоргексидина и антиоксиданта дибунола [32]. Наряду с широко используемыми антисептическими средствами как хлоргексидина биглюконат, листерин, триклозан, димексид, мирамистин и др., целесообразно использование раствора октенисепт (1:10) [2]. Показана эффективность сочетанного применения хлоргексидина и низкочастотного ультразвука в комплексном лечении пародонтита средней степени тяжести [26].
По данным литературы, эффективность лечения ВЗП определяется целенаправленной коррекцией иммунного статуса, как общего, так и местного [13], что обусловливает целесообразность включения в комплексную терапию ВЗП полиоксидония, сублингвально. Исследования указывают на противовоспалительный и иммунокорригирующий эффект фитопрепарата «Стоматофит» в концентрации 0,006-0,15 % раствор; при хронических же воспалениях в пародонте рекомендуется изменить концентрацию препарата до 1,2-5 % [17]. В комплексном лечении ВЗП у ВИЧ-инфицированных больных эффективны биологические препараты местного применения: бактериофагосодержащий Дентофам и иммуностимулирующий Имудон [15]. Для наиболее быстрого купирования воспалительного процесса в тканях пародонта и нормализации показателей местного иммунного статуса рекомендовано включение в схему комплексного лечения хронического катарального гингивита аппликации антисептического препарата «Йодо-гликоль паста нео» и иммуномодулятора «Дерината» в течение 7 дней [21], инсталляции в пародонтальные карманы иммунопрепарата «Беталейкин» [24], орошение раневых поверхностей после удаления грануляций р-ром иммуномодулятора Тамерит [9]. Разработан метод комплексного лечения больных ХГП с применением антибиотика линкомицина гидрохлорида (30 %) субмукозно и введение препарата Бактиспоринпласт в пародонтальный карман [5]; также представляется целесообразным включение в схему лечения препарата «Милайф» - адаптогена с иммуномодулирующей и антибактериальной активностью [8]. Положительные результаты получены при применении линимента циклоферона в комплексной терапии заболеваний пародонта [22]. Целесообразным является использование лечебно-профилактических средств MEXIDOL dent для профилактики и лечения ВЗП [30].
Таким образом, на сегодняшний день имеется довольно внушительный арсенал лекарственных средств, оказывающих лечебный эффект на воспалительные явления в тканях пародонта. Для достижения успеха крайне важно начинать консервативную терапию на ранних стадиях ВЗП, причем необходимо строгое определение целесообразности назначаемой лекарственной терапии (в частности, антибиотикотерапии) с формой и клиническими проявлениями заболевания. Необходимо учитывать в клинической практике, что приоритетным должна быть профилактика воспалительных заболеваний пародонта.
Рецензенты:
Маланьин И.В., д.м.н., профессор, профессор кафедры стоматологии НОЧУ ВПО «Кубанский медицинский институт» Минобразования и науки РФ, г. Краснодар.
Уметов М.А., д.м.н., профессор, заведующий кафедрой факультетской терапии ФГБОУ ВПО «Кабардино-Балкарский государственный университет им. Х.М. Бербекова» Минобрнауки России, г. Нальчик.

Заболевания пародонта в настоящее время имеют очень высокую распространенность, приводят к серьезным негативным последствиям в состоянии здоровья населения и оказывают значительное влияние на качество жизни пациентов [1, 2]. Хронический генерализованный пародонтит приводит к потере зубов, нарушениям функций других органов и систем больного, что отрицательно сказывается на работоспособности и психоэмоциональной сфере человека [3, 4]. При болезнях пародонта наличие очагов хронической инфекции приводит к интоксикации организма, снижению иммунологической реактивности, микробной сенсибилизации, развитию аллергических состояний и других системных расстройств [5–7]. При развитии генерализованного пародонтита может наступить уменьшение или истощение функции антиоксидантной защиты (АОЗ), которое приводит к повышению активности перекисного окисления липидов (ПОЛ) мембранных фосфолипидов (ФЛ) и нарушению структуры биомембран, от которых зависят изменения на уровне внутриклеточного обмена в тканях, органах и организме [8].
В настоящее время в стоматологии успешно используется лекарственный ультрафонофорез (УФФ), представляющий собой сочетанное воздействие на организм ультразвука и вводимых с его помощью лекарственных препаратов (ЛП). Эти факторы усиливают действие друг друга, вызывают более выраженный и стойкий лечебный эффект. В качестве контактной среды используют водные растворы, мази, эмульсии, содержащие различные медикаментозные средства [9–11]. При этом ЛП вначале депонируются в коже и слизистых, а оттуда медленно поступают в кровь, к органам и тканям. Его применение не сопровождается повреждением биологических тканей, кроме того, к преимуществам УФФ следует отнести тот факт, что в отличие от электрофореза фонофоретически вводимое вещество попадает внутрь клетки за счет увеличивающейся проницаемости клеточных мембран [12, 13]. Это имеет решающее значение при необходимости стимуляции регенераторных процессов, что очень важно при лечении воспалительных заболеваний пародонта [14, 15].
Цель исследования: сравнительное изучение лечебно-стоматологического средства «Антоксид» в лечении больных с хроническим генерализованным пародонтитом.
Материалы и методы исследования
Всего обследовано и проведено лечение 72 больным с хроническим генерализованным пародонтитом средней степени тяжести в возрасте от 20 до 59 лет с давностью заболевания от 1 года до 10 лет, которые были распределены на 3 группы.
Распределение больных с хроническим генерализованным пародонтитом по группам в зависимости от способа лечения представлено в табл. 1.
Распределение больных с хроническим генерализованным пародонтитом по группам в зависимости от способа лечения
Пародонтит средней степени тяжести
Лечение больных традиционным методом
Пародонтит средней степени тяжести
Лечение больных с использованием аппликаций «Антоксида»
Пародонтит средней степени тяжести
Лечение больных методом УФФ «Антоксида»
Разработанное лечебно-стоматологическое средство «Антоксид» представляет собой гель, содержащий цинка хлорид, кобальта нитрат, меди сульфат, селена сульфат, желатин, карбоксиметилцеллюлозу, глицерин, натрия бензоат, краситель красный и воду, содержит оптимальное количество антиоксидных микроэлементов (патент Кыргызской Республики № 960. Общая системная патогенетическая терапия осуществлялась индивидуально с использованием общеизвестных и длительно применяющихся в клинической практике антибактериальных, противогистаминных и витаминных препаратов. Больным проводили тщательную санацию полости рта, устраняли местно раздражающие факторы и зубные отложения, по показаниям использовались ортопедические методы лечения (избирательное пришлифовывание и временное шинирование). После обязательной обработки полости рта антисептическими средствами и удаления зубных отложений, пациентов обучали правильной гигиене полости рта, умению осуществлять контроль качества чистки зубов.
Обследование больных осуществляли с использованием основных и дополнительных методов исследования. При оценке состояния тканей пародонта учитывали жалобы больных, обращали внимание на состояние десневого края, его цвет, подвижность и наличие смещения зубов, степень обнажения корня зуба, степень кровоточивости десен, глубину пародонтальных карманов, характер и выраженность воспалительного процесса, наличие над- и поддесневых зубных отложений, выявляли травматическую окклюзию. Для верификации диагноза – пародонтит использовался общепринятый диагностический комплекс состояния тканей пародонта: степень тяжести патологического процесса в пародонте оценивали по пародонтальному индексу (ПИ) (А. Russel, 1967), состояние гигиены полости рта определяли по индексу Федорова – Володкиной (1971), рентгенологические, биохимические и микробиологические методы исследования, определение плотности костной ткани (эхоостеометрия). О динамике проницаемости сосудистых стенок в тканях пародонта судили по результатам пробы В.И. Кулаженко (1960). Статистическая обработка материала проведена с использованием пакета статистической программы «Stаtistica».
Результаты исследования и их обсуждение
Все пациенты до начала лечения предъявляли полный спектр жалоб, характерных для хронического генерализованного пародонтита средней степени тяжести: зуд в деснах – 19,2 %, ноющие боли в десне – 46,1 %, неприятный запах из рта – 76,9 %, повышенная чувствительность шеек зубов – 26,9 %, кровоточивость десен и выделения из пародонтальных карманов – 96,2 %. При осмотре больных I группы выявлены: над- и поддесневые зубные отложения в 100 % случаев, подвижность зубов различной степени тяжести – 53,8 %. При объективном обследовании имелись отечные, рыхлые десны, неплотно прилегающие к шейкам зубов, имелась кровоточивость. Глубина пародонтальных карманов в среднем составила 5,18 ± 0,15 мм. Значения ГИ по Федорову – Володкиной фиксировались как «неудовлетворительные» или «плохие» и были в среднем 2,8 ± 0,17 баллов. Пародонтального индекса Расселя (ПИ) – 3,2 ± 0,2, показатель времени образования гематомы – 15 ± 0,22 секунды (при норме 50–60 секунд). Рентгенологическая картина костной ткани альвеолярных отростков выявила признаки остеопороза с резорбцией костной ткани межзубных перегородок на ½ длины корня. Показатели эхоостеометрии у больных I группы достоверно указывали на значительное снижение плотности костной ткани, и составили до лечения 16,7 ± 0,64 мкс. Анализ видового состава микрофлоры пародонтальных карманов показал, что среди выделенных микроорганизмов преобладали аэробные грамположительные кокки (зеленящий стрептококк, эпидермальный стафилококк, золотистый стафилококк) –76,9 %, кишечная палочка – 15,4 %, грибы рода Candida – 19,2 %. Результаты исследования показали, что после применения традиционного лечения «Мараславином» в виде инстилляций и аппликаций произошло изменение микробного пейзажа в сторону уменьшения в 3,4 раза, а грибов рода Candida в 2,5 раза (табл. 2).
Микрофлора пародонтальных карманов до и после инстилляции «Мараславином»
А. И. Грудянов, доктор медицинских наук, профессор,
О. А. Фролова, кандидат медицинских наук
Заболевания пародонта, так же как и кариес зубов, получили очень широкое распространение. По данным ВОЗ, около 95% взрослого населения планеты и 80% детей имеют те или иные признаки заболевания пародонта.
Что же такое пародонт? Пародонт — это комплекс тканей, которые окружают зуб и обеспечивают его фиксацию в челюстных костях. В этот комплекс включают десну, периодонтальную связку, соединяющую корень зуба с костной лункой, костную ткань альвеолярных отростков и цемент корня зуба. При различных заболеваниях пародонта в патологический процесс может вовлекаться какая-либо часть пародонтального комплекса либо весь пародонт в целом. Характер патологического процесса также бывает различным: дистрофический, воспалительный или опухолевый.
Среди всех заболеваний пародонта 90-95% приходится на воспалительные, такие как гингивит и пародонтит. Поэтому именно на них мы остановимся наиболее подробно.
Гингивит — это воспалительный процесс в тканях десневого края, при котором поражаются только поверхностные ткани десны.
Пародонтит — это воспалительный процесс, в который вовлекаются все структуры пародонта. Он характеризуется разрушением зубодесневого соединения и прогрессирующей деструкцией альвеолярных отростков челюстных костей.
Фактически гингивит и пародонтит — это две взаимосвязанные формы заболевания, поскольку воспалительный процесс возникает сначала в тканях десны, и постепенно в него вовлекаются подлежащие структуры пародонта: зубодесневая связка и альвеолярная кость.
В настоящее время установлены основные местные патогенетические факторы, лежащие в основе воспалительных заболеваний пародонта. Это скопление зубного налета (микробный фактор), нарушение строения преддверия полости рта, зубочелюстные аномалии и супраконтакты.
Воспалительный процесс в тканях десны изначально возникает из-за массивных микробных скоплений и выделяемых ими ферментов и токсинов. Пока воспаление ограничивается только десной, а подлежащие ткани не затронуты, мы имеем дело с гингивитом, который протекает с периодами обострения и ремиссии, с различной степенью активности у разных пациентов.
Различие в характере течения гингивита определяется состоянием защитных механизмов общего характера у пациентов. Именно поэтому, при абсолютном признании микробного фактора в качестве причинного, никогда не подвергалась сомнению «заинтересованность» всего организма в развитии и течении этого, казалось бы, сугубо местного процесса.
Какие жалобы предъявляют пациенты при гингивите?
Чаще всего это жалобы на кровоточивость десен.
Кровоточивость десен во время чистки зубов отмечают практически все пациенты с гингивитом. Могут быть жалобы также на боль и кровоточивость десен во время приема пищи. Общее состояние за редким исключением не нарушено.
При осмотре пациентов, как правило, определяется большое количество мягкого зубного налета, особенно в области шеек зубов. Десневой край обычно гиперемирован, отечен, десна легко кровоточит при зондировании.
Поскольку при гингивите воспалены только поверхностные, хорошо доступные для обзора и направленных лечебных вмешательств ткани, лечение этого заболевания очень эффективно.
Основным методом лечения и профилактики гингивита является удаление микробных скоплений, то есть гигиенические мероприятия.
Гигиенические средства — пасты и зубные щетки — основное оружие против воспалительных заболеваний пародонта. Более того, они одинаково эффективно действуют как против воспаления в пародонте, так и против кариеса, так как микробный фактор и в том и в другом случае является основным.
Однако, несмотря на наличие столь действенного и доступного профилактического и лечебного средства, проблема воспалительных заболеваний пародонта остается очень актуальной. Уже в детском возрасте в 30-80% случаев диагностируется начальная стадия заболевания в виде поверхностного воспаления — гингивита, для течения которого характерно чередование периодов интенсивной воспалительной реакции и относительно благополучного состояния пародонта. С возрастом интенсивность и распространенность воспалительной реакции в пародонте нарастает: у подростков с гингивитом в 2-6% случаев отмечаются деструктивные изменения в пародонте. Позже частота поверхностных воспалительных изменений, проявляющихся в виде гингивита, уменьшается, и значительно увеличивается распространенность более глубоких деструктивных явлений в пародонте различных степеней тяжести.
Проблема адекватного гигиенического ухода за полостью рта, привития необходимых гигиенических навыков детям крайне сложна. На сегодняшний день на отечественном рынке представлены гигиенические средства (пасты и щетки) довольно высокого качества. Вопрос в другом: чтобы добиться необходимой очистки зубов и десен, необходимо не менее 20 раз провести щеткой по одной поверхности зуба, общее время чистки зубов — с наружной и внутренней сторон — должно составлять не менее трех минут, иначе микробная бляшка сохраняется. Кроме того нужно обязательно обрабатывать межзубные промежутки с помощью флоссов (зубных нитей). К этому необходимо приучать детей с самого раннего возраста, чтобы сформировать у них потребность в такой чистке зубов не менее двух раз в день.
Пока ребенок не будет устойчиво мотивирован к такого рода уходу, трудно ожидать ощутимых результатов в отношении состояния десен и зубов. Следует помнить, что качество очистки зубов в большей степени зависит от индивидуальных мануальных навыков. Многие дети при всем желании просто не могут хорошо вычистить зубы, даже если очень стараются. Сказанное впрямую относится к детям с нарушениями общего развития.
Какой же из этой ситуации может быть выход? Врач должен регулярно проводить соответствующую обработку или назначать препараты, эффективно подавляющие активность микроорганизмов и замедляющие формирование микробных скоплений. В этих целях на сегодня наиболее эффективен препарат хлоргексидина биглюконат, резко ингибирующий жизнедеятельность всех микробных скоплений, которые вызывают повреждение тканей пародонта и твердых тканей зуба. Кроме того, он активно подавляет вирусы герпеса, грибов, оказывает слабый обезболивающий эффект. Недостаток этого средства — устойчивый горький вкус, что ограничивает применение данного препарата, особенно у детей. Недавно появившийся на нашем рынке препарат корсодил лишен указанного недостатка. В силу этого он получил широкое распространение во многих странах мира. Окрашивание поверхностей языка и пломб — свойство хлоргексидина — явление временное, которое достаточно быстро проходит. Зато эффект от применения хлоргексидина и в качестве лечебного, и в качестве профилактического средства очень высок и стабилен. Пациенты применяют препарат самостоятельно, курс лечения составляет 5-7 дней.
Как только воспаление преодолевает основной барьер — зубодесенное соединение, — оно устремляется в подлежащие ткани — на периодонт и альвеолярную кость. Являясь логическим продолжением гингивита, эта форма обретает абсолютно новые черты. Во-первых, формируется пародонтальный карман, в котором микробные скопления оказываются надежно скрыты и не удаляются во время чистки зубов. Во-вторых, в глубине пародонтальных карманов активно размножаются наиболее агрессивные микробные виды — анаэробы, спирохеты, повреждающий потенциал которых чрезвычайно высок. В-третьих, из карманов и сами микроорганизмы, и их ферменты и токсины с легкостью проникают в подлежащие структуры, растворяя их. Как следствие, снижается устойчивость зубов, они становятся подвижными, а механическая нагрузка на зубы при жевании оказывается травматичной. Вследствие этой травмы разрушение опорного аппарата зуба идет особенно быстро, что, в свою очередь, еще больше способствует распространению микробных скоплений. Формируется пародонтит.
Жалобы, которые обычно предъявляют пациенты, — подвижность зубов, кровоточивость десен, неприятный запах изо рта, веерообразное расхождение верхних фронтальных зубов, оголение шеек зубов.
При осмотре отмечается гиперемия десневого края, часто с цианотичным оттенком, десна неплотно прилегает к шейке зубов.
При зондировании определяются пародонтальные карманы различной глубины, в зависимости от степени тяжести процесса. Имеются над-и поддесневые зубные отложения. При выраженном процессе могут иметь место гнойные выделения из пародонтальных карманов и значительная подвижность зубов. Рентгенологически при пародонтите отмечается снижение высоты альвеолярного отростка за счет резорбции костной ткани межальвеолярных перегородок.
Лечение пародонтита направлено в первую очередь на удаление микробных скоплений, зубного камня и грануляций из пародонтальных карманов. При значительной глубине пародонтальных карманов их тщательная обработка возможна только хирургическим путем. А после проведения операции основная задача — не допустить вновь активного проникновения микробных масс вглубь. Этого добиться уже сложнее, но опять-таки главным методом профилактики в этом случае является качественная контролируемая гигиена полости рта, назначение эффективных антимикробных полосканий, среди которых корсодил сегодня признан наиболее эффективным.
Есть ряд форм воспалительных заболеваний пародонта, отличающихся повышенной агрессивностью. Основное их отличие — в присутствии специфических микроорганизмов и их сочетаний.
Препубертатный пародонтит. Процесс возникает в детском возрасте, в него вовлекаются зубы постоянного и даже молочного прикуса. Раннее развитие и агрессивное течение обусловлено тем, что у таких пациентов имеются дефекты общей защиты — моноцитов и полиморфноядерных лейкоцитов. В таких случаях тактика специалистов сводится к более тщательному антимикробному контролю. Но результат может быть обеспечен только усилиями специалистов общего профиля — в случае, если удается устранить дефекты клеток крови с помощью направленного медикаментозного воздействия.
Очаговый ювенильный пародонтит. При этой форме парадонтита происходит избирательное поражение опорного аппарата первых постоянных зубов. Заболевание вызывается видом Actinobacillus Actinomycetes comitans. В большинстве случаев возникает у детей, родители которых являются носителями микроорганизма. Процесс протекает при минимальной воспалительной реакции. Быстрое его распространение обусловлено тем, что данный вид микроорганизмов обладает способностью подавлять хемотаксис лейкоцитов, а антитела в таких условиях не успевают образовываться. Поэтому последующие постоянные зубы повреждаются редко, так как позднее успевают сформироваться и проявить свое защитное действие специфические антитела. Лечение включает активную антибиотикотерапию — на протяжении не менее 3 недель — в сочетании с местными вмешательствами. Длительность и необходимость общей антибиотикотерапии обусловлены тем, что микроорганизмы не только населяют зубодесневую бороздку, а в последующем — пародонтальный карман, но еще и проникают вглубь тканей и костных структур, где достаточно стойко сохраняются.
Быстропрогрессирующий пародонтит, а также пародонтит, устойчивый к лечебным вмешательствам, — вызывается специфической микрофлорой: Porphyromonas gingivalis (ранее — бактериоиды) Actinobacillus Actinomycetes comitans и Prevotella intermedia. Причем обычно имеет место именно их сочетание. В этом случае указанные микроорганизмы проявляют резко положительное синергическое взаимовлияние, и микробный состав не только обусловливает резкое деструктивное влияние на ткани, но и подавляет эффект защитных клеток. Кроме того, характерна инвазия этих микроорганизмов вглубь тканей.
Врачебная тактика состоит в тщательной механической обработке пародонтальных карманов и интенсивной антимикробной терапии. Эффективно местное применение метронидазола или тетрациклина внутрь. Лоскутные операции целесообразно проводить не ранее чем через 3-4 недели после начала антимикробной терапии, иначе — при сохранении жизнеспособности перечисленных микроорганизмов — хирургическое лечение окажется неэффективным. Хороший эффект после хирургического лечения оказывает корсодил. Учитывая относительную местную ареактивность, самым надежным критерием эффективности лечения является микробиологический анализ содержимого пародонтальных карманов и тканевых биоптатов. Из этого следует, что в ряде случаев лечение таких пациентов целесообразно проводить только в специализированных учреждениях, имеющих необходимую базу. И конечно же, никакое лечение не может оказаться результативным, тем более когда речь идет об отдаленном прогнозе, если отсутствует надлежащий уход за полостью рта.
Одно из заболеваний, в основе которых лежит дистрофический процесс, — пародонтоз. Пародонтоз представляет собой атрофически-дистрофический процесс в тканях пародонта. Это заболевание имеет довольно скудную симптоматику. Что же приводит пациентов к врачу?
В основном это косметический дефект, выражающийся в том, что происходит обнажение корней зубов и увеличение их клинической коронки. Пациенты жалуются на то, что «десна оседает, а зубы становятся длинными», особенно это беспокоит их во фронтальном отделе. В ряде случаев больных беспокоит зуд в деснах, а также болевые ощущения со стороны обнаженных шеек зубов.
При осмотре чаще всего наблюдается равномерность атрофических проявлений в области всех зубов и вовлечение в процесс непосредственно зубных тканей — это выражается в наличии так называемых клиновидных дефектов. Данная патология отличается медленным течением и относительной асимптоматичностью.
Причина этой патологии неясна, ее рассматривают либо как преждевременное развитие инволюционных процессов, либо как проявление общих нарушений в пародонте, то есть синдрома или симптома общих нарушений. Однако очень конкретная и четко выраженная клиника позволяет выделять данную форму заболевания.
Адекватного лечения пародонтоза не существует, поскольку не установлена причина заболевания. Врач проводит только симптоматическое лечение — устраняет повышенную чувствительность зубов, назначает массаж или аутомассаж десен с целью коррекции трофических нарушений, а также проводит пломбирование клиновидных дефектов. Стремясь пойти навстречу пожеланиям пациентов, некоторые хирурги проводят вестибулопластические операции. Однако этого делать не следует, поскольку эффект от таких вмешательств оказывается очень кратковременным.
Что на самом деле эффективно, так это применение средств, устраняющих болевую чувствительность обнаженных щеек зубов. Для этого используют фтор-лак, флюогель, порошок питьевой соды. В настоящее время на рынке появилась паста сенсодин, которая успешно снимает повышенную чувствительность зубов, и пациент может использовать ее самостоятельно. Врач должен предупредить пациентов с таким заболеванием о том, что им нельзя пользоваться жесткой щеткой и проводить горизонтальные движения, чтобы не усиливать глубину клиновидных дефектов.
Опухолевые и опухолеподобные поражения также относятся к числу заболеваний, которые трудно прогнозировать, так как они развиваются только у лиц, имеющих склонность к данному процессу. А толчком к началу развития процесса могут быть гормональные сдвиги, в частности накопление соматотропного гормона в периоды полового созревания или беременности, наличие хронического травматического фактора, предшествующее воспаление. Однако все это лишь дополнительные факторы риска, провоцирующие развитие подобных поражений у лиц, предрасположенных к данному процессу.
Меры лечения и профилактики состоят в устранении травмы, воспаления и, при необходимости, в хирургическом удалении разросшихся тканей (при фиброматозе десен, гипертрофическом гингивите, эпулисе, межкорневой гранулеме). В настоящее время появился еще один достаточно серьезный фактор, провоцирующий развитие подобного рода патологии: использование молодыми людьми анаболиков при занятиях культуризмом и профессиональными силовыми видами спорта. Возможности врача здесь скромны: разъяснение и совет.
Что реально приводит в таких случаях к положительному результату? Максимально тщательная гигиена полости рта, использование самими пациентами эффективных антисептических и антибактериальных полосканий после активного лечебного курса.
Прочитайте и узнайте больше:
Пародонтит, что это и стоит ли его лечить?
Современные методы лечения пародонтита?
Возможно ли лечение пародонтита в домашних условиях, народными средствами?
Пародонтит – это воспалительное заболевание десен, которое сопровождается разрушением связочного прикрепления зуба к кости, рассасыванием костной ткани вокруг зуба, что приводит к потере зубов.
Проверьте признаки! Быть может, пора к пародонтологу!
- кровоточивость десен при чистке зубов и приеме жесткой пищи
- слизистая десен отечная, красная или синюшная
- бывают ли боли в деснах
- надавите на край десны – есть отделяемое, очень неприятный запах?
Поспешите, чем раньше пародонтолог поставит диагноз, начнет лечение, тем выше вероятность успешного результата и лучше прогноз.
Посмотрите, как выглядит пародонтит

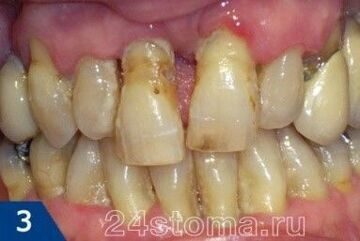
Фото (с.) 24stoma.ru
Пародонтит может быть локализованным в области одного или нескольких зубов, а также иметь генерализованный характер (в области всех зубов).
Причины развития локализованного пародонтита:
- Нависающие края пломб в межзубных промежутках − это приводит к травме межзубных сосочков, а также создает условия для задержки пищевых остатков в таких межзубных промежутках и для развития воспаления.
- Нависающие края искусственных коронок или мостовидных протезов, травмирующие десну.
- Плохо изготовленные съемные протезы, травмирующие десну.
- Физическая травма (удар).
- Чаще - окклюзионная травма (патология прикуса) − когда нагрузка при смыкании зубов распределяется не равномерно на все зубы, а есть участок преждевременного накусывания (суперконтакт). В месте такого суперконтакта зуб испытывает перегрузку, что сопровождается развитием воспаления.
- Часто бывает у пациентов с частичным отсутствием зубов.
Причины развития генерализованного пародонтита:
Микробное расплавление костной ткани и связочного аппарата зубов из-за плохой гигиены полости рта, наличия над- и поддесневых зубных отложений. Зубной камень - минералы слюны, пищевой остаток, микробы. Токсины, выделяемые микроорганизмами зубного налета запускают цепь воспалительных реакций в деснах, которые приводят к разрушению прикрепления зуба к кости, к разрушению костной ткани и т.д.



Симптомы пародонтита будут зависеть от степени выраженности воспаления. Принято выделять следующие степени тяжести пародонтита:
Пародонтит легкой степени:
- Визуально определяется мягкий зубной налет, твердые зубные отложения, включая поддесневые зубные камни.
- Воспален край десны, межзубные сосочки: десна выглядит ярко красной или синюшной.
- Воспаленная десна легко кровоточит при дотрагивании инструментом.
- По рентгенограмме - костная ткань вокруг зубов начинает рассасываться. Атрофия кости достигает 1/4-1/5 длины корня.
- Имеются пародонтальные карманы глубиной до 3,5 мм (норма 1,5-2 мм), из которых при надавливании выделяется серозно-гнойный экссудат.



Пародонтит средней степени тяжести:
- Симптомы нарастают.
- Глубина пародонтальных карманов достигает 5 мм. Выделение серозно-гнойного экссудата более выраженным.
- Атрофия костной ткани вокруг зубов достигает 1/3-1/2 длины корней.
- Появляется подвижность зубов (1-2 степени, т.е. умеренная подвижность).
- Часто происходит оголение шеек зубов и корней, или наоборот- воспалительное разрастание десны по типу гипертрофического гингивита.
- Боли в дёснах.
- При обострении хронического воспаления могут возникать пародонтальные абсцессы (гнойники в деснах).
- Часто на этом этапе возникают вторичные деформации зубных рядов – зубы начинают «разъезжаться», т.к. ослабленные ткани, удерживающие зубы в кости, не выдерживают жевательного давления. Особенно это заметно в области передних зубов.
- Ухудшается общее состояние больных: появляется повышенная утомляемость, слабость, также происходит снижение иммунитета и частые простудные заболевания, отягощаются имеющиеся соматические хронические болезни, артериальное давление трудно стабилизируется



Пародонтит тяжелой степени:
- Происходит дальнейшее нарастание симптомов.
- Тяжелый пародонтит характеризуется часто возникающими обострениями, которые сопровождаются образованием абсцессов, резким припуханием десен, болями в них, увеличением подвижности зубов


- Глубина пародонтальных карманов может достигать 6-7 мм и вплоть до верхушки корня.
- Атрофия костной ткани может достигать 2/3 и более длины корня.
- Подвижность зубов достигает 3-4 степени (сильная подвижность).
- При тяжелой форме больные начинают страдать не только от местных симптомов, но также жалуются на слабость, недомогание, плохой сон, аппетит, обострение хронических заболеваний внутренних органов и т.д. Особенно сильно ухудшается состояние больных сахарным диабетом, ЖКТ, сердечно-сосудистыми, гормональными, ревматоидными заболеваниями.



Фото (с.) 24stoma.ru
Для пародонтита свойственно хроническое течение, когда симптоматика сглажена (без острых явлений воспаления), при этом периодически возникает обострение, когда все симптомы резко выражены. Развитие обострения может быть связано как с истощением местных защитных механизмов полости рта, так и со снижением иммунитета организма.
Почему необходимо лечить пародонтит ?
- Полость рта - это начало пищеварительного тракта, и инфекция с пищей попадает в желудок, кишечник; через слизистую полости рта токсины постоянно всасываются в кровоток и разносятся по ко всем органам инфицируя их, сенсибилизируют организм, развиваются аллергии.
- Подвижные зубы плохо пережёвывают пищу
- Выпадение зубов так же приводит к затрудненному жеванию, правильному формированию звуков
- Нарушается эстетика, снижается коммуникативная активность и качество жизни.
Алгоритм обследования и лечения пациентов с пародонтитом.
1. Консультация врача-пародонтолога.
Выберите медицинский центр, где работают врачи разных специализаций, оснащенный необходимым современным оборудованием диагностическим и лечебным, и своего лечащего врача - пародонтолога. Так как в лечении пародонтита очень важен комплексный подход. По опыту можно сказать, что врачами-пародонтологами, в большинстве случаев, работают обычные стоматологи - терапевты даже без соответствующей подготовки. Желательно обращаться к тем специалистам, которые имеют сертификаты и дипломы, подтверждающие то, что врач прошел подготовку (усовершенствование) именно по специальности «Пародонтология».
Диагноз «пародонтит» врач ставит на основании жалоб, клинического, функционального, рентгенологического обследования. После чего, первое, что нужно сделать – это составить план дополнительных обследований и лечебных мероприятий. Сделать это не так просто, как может показаться.
Если заболевание имеет легкую степень тяжести и при наличии всех зубов, то достаточно консультации и лечение только врача-пародонтолога.
В случае, когда заболевание имеет среднюю и тяжёлую степень, есть нарушения прикуса, есть отсутствующие зубы или зубы подлежащие удалению в процессе лечения – необходима совместная консультация врача-пародонтолога, врача-ортопеда (протезиста), ортодонта, стоматолога-терапевта, соматических специалистов Помните, что планировать протезирование, лечение зубов необходимо еще до начала собственно пародонтологического лечения.

Все эти специалисты во время осмотра пациента должны:
- определить прогноз тех или иных зубов (сохранение, удаление),
- предложить пациенту возможные варианты лечения, протезирования,
- согласовать с пациентом план лечения, его стоимость,
- определить последовательность применения методов лечения пародонтита в данной клинической ситуации.
Для полноценной консультации будут необходимы рентгеновские снимки зубов (прицельные и панорамные), позволяющие оценить степень тяжести заболевания. На прицельном Rg Вы можете увидеть, что костная ткань в области центральных верхних резцов разрушена на 1/2 длины корня зуба.
На фото представлен панорамный рентгеновский снимок. По такому снимку можно оценить сразу все зубы, включая состояние ранее вылеченных зубов.



Лечение пародонтита зависит от того, насколько далеко зашел воспалительный процесс. Чем выше степень тяжести , тем лечение сложнее, дольше, дороже, тем хуже прогноз.
2. Удаление над- и поддесневых зубных отложений.
Помните, что причиной пародонтита в 99,9% случаев является недостаточная гигиена полости рта. Мягкий зубной налет и твердые над- и поддесневые зубные отложения являются главной причиной воспаления в деснах. И никакое лечение не может быть эффективным без удаления причинного фактора. Поэтому основа лечения – это удаление зубных отложений и зубного налета. Лучше всего это делать при помощи ультразвука.
Я работаю на аппарате «Пъезон 400» фирм EMS и «Вектор»Durr Dental. Для полировки поверхностей применяю аппарат Аэр Фло фирм EMS.
При наличии противопоказаний к ультразвуку применяют специальные инструменты-ручные, пародонтологические кюреты, механические фрезы.



3. Противовоспалительная терапия.
После того как пародонтолог удалил Вам зубные отложения, научил Вас правильно чистить зубы и пользоваться зубной нитью – необходимо снять воспалительные явления в деснах (отек, кровоточивость, боли, гноетечение). Целью противовоспалительной терапии также является подавление микробной микрофлоры в пародонтальных карманах, иначе пародонтит и дальше будет прогрессировать.
Медикаментозное лечение пародонтита можно разделить на местное и общее:
- общие - пероральные препараты, разной направленности действия, витамины, НПВС
- аплликации мазями, гелями, антибакрериальные инстилляции, ирригации.
- высокоэффективное лазерное лечение - стерилизация карманов, повышение регенерации тканей пародонта, снятие болей. В центре "СТОМО" специалист работает лазером «Picasso» AMD.
- электрофорез для более глубокого проникновения лекарственных средств в ткани.
Но нужно понимать, что процедуры лазер или электрофорез – это лишь вспомогательные методы, которые позволяет быстрее снять симптомы воспаления.
4. Санация полости рта, подготовка к протезированию
Параллельно со снятием зубных отложений и противовоспалительной терапией необходимо начинать лечение кариозных зубов, удаление нежизнеспособных зубов. Если на этапе составления плана лечения была определена необходимость протезирования мостовидными протезами или съемными протезами, то на этом этапе может проводиться подготовка зубов к протезированию, например депульпирование зубов.
Нужно отметить, что удаление из зуба нерва и пломбирование корневых каналов применяется не только при лечении пульпитов, периодонтитов. При пародонтите рекомендуют депульпировать зубы, у которых
- величина атрофии костной ткани превышает 1/2 длины корня зуба,
- имеются глубокие пародонтальныекарманы достигающие 2/3 длины корня зуба.
Это связано с тем, что при таких условиях патогенная микрофлора из пародонтальных карманов может проникнуть через верхушку корня в пульпу зуба, вызвав развитие пульпита. Положительное влияние депульпирования зубов на подавление воспаления доказывается и тем, что подвижность депульпированных зубов (в подавляющем большинстве случаев) уменьшается.
Дальнейшая последовательность действий будет зависеть от клинической ситуации. Дальше может проводиться хирургическое лечение, шинирование подвижных зубов стекловолокном, могут изготавливаться временные и постоянные шинирующие зубные протезы, производиться избирательное пришлифовывание зубов.
5. Шинирование при пародонтите.
Временное шинирование обычно проводят при наличии подвижности зубов 2-3 степени с целью их укрепления, скорейшего прекращения воспаления и прогрессирования атрофии кости, и в конечном итоге, чтобы продлить срок их жизни.



6. Хирургическое лечение пародонтита.
Нужно сказать, что это один из самых важных методов, использующихся в комплексной терапии пародонтита. Это единственный радикальный метод, применение которого позволяет остановить прогрессирование данного заболевания. Хирургическое лечение пародонтита заключается в удалении из-под десны воспалительной грануляционной ткани, образующейся на месте рассосавшейся кости, а также из пародонтальных карманов, подсадке синтетической косной ткани, коррекции десневого края десны.
И, кстати, очень мало специалистов-хирургов-пародонтологов, способных делать эти сложные операции так, как это действительно правильно делать. В погоне за заработком – за такие операции берутся даже стоматологи-терапевты, которые не имеют должных навыков и умений. И даже среди амбулаторных хирургов-стоматологов достаточно мало тех, кто может провести данное хирургическое вмешательство правильно. В центре "СТОМО" работают только высококвалифицированные спецалисты, в том числе хирург-пародонтолог.
7. Протезирование при пародонтите.
Ортопедическое лечение пародонтита проводится у тех пациентов, у которых есть отсутствующие зубы. Этот этап лечения является по сути заключительным (не считая последующей периодической поддерживающей терапии), и от него во многом будет зависеть прогноз зубов. Цель ортопедического этапа лечения – восстановить жевательную эффективность зубных рядов, снизить механическую нагрузку на оставшиеся собственные зубы пациента, предотвратить смещение, выдвижение и потерю зубов, восстановить эстетику.
Если планируется проведение хирургической операции при пародонтите, то при отсутствии у пациента группы зубов – протезирование делается непосредственно перед операцией. И это не обязательно должен быть дорогой качественный современный протез. Можно изготовить временный недорогой съемный протез из пластмассы, который со временем (например, полгода) можно будет поменять на постоянный протез более высокого качества.
Это делается для того, чтобы разгрузить ослабленные зубы пациента на время проведения операции, периода заживления. Если же этого не сделать, то подвижность зубов после операции, а также разрушение костной ткани – не только не уменьшатся, а даже увеличатся.
8. Ортодонтическое лечение
Цель ортодонтического лечения заключается в коррекции прикуса, устранение патологического соотношения зубов и челюстей.
Более подробно о методах лечения для разных категорий пациентов в других статьях.
Будьте здоровы!
Центр гигиены и профилактики "СТОМО", г. Чеперовец
Читайте также:

