Современные представления о минерализации кости и зуба
Опубликовано: 23.04.2024
Морфологически и биохимически похожа на костный мозг и рыхлую соединительную ткань
Матрикс пульпы имеет кислотый характер и содержит те же химические вещества, что и рыхлая соединительная ткань (ГАГ, ГлП, коллагеновые волокна)
-липиды, холестерол, нейтр.жир
Клетки пульпы (одонтобласты, фибробласты, макрофаги, тучные клетки, лимфоциты, дендритные клетки) продуцируют те же белки, что и в других видах соединительной ткани.
Метаболизм пульпы характеризуется теми же особенностями, которые типичны для рыхлой соединительной ткани.
Теория минерализации кости и зуба. Современные представления о минерализации.
Фосфатазная теория (Robison, 1923). Согласно этой теории:
-Минерализация кости начинается после освобождения неорганического фосфата в реакции, катализируемой щелочной фосфатазой
-Щелочная фосфатаза располагается вокруг плазматических мембран остеобластов и связана с пузырьками внеклеточного матрикса новообразованной кости
-Освобождающийся неорганический ортофосфат связывает ионы Ca2+, и молекулы нерастворимого ортофосфата кальция служат цетрами дальнейшего образования кристаллов гидроксиапатита (центрами нуклеации).
-Недостатком этой теории является то, что она не объясняет как белки соединительной ткани участвуют в минерализации кости и зуба.
Белковая теория. Согласно этой теории:
a) Многие белки, имеющие фосфатные группы, сульфатные группы, свободные карбоксильные или аминогруппы могут выполнять роль центров нуклеации для дальнейшего образования кристаллов гидроксиапатита.
б) Доказано непосредственное участие следующих белков в минерализации кости и зуба:
-фосфопротеины е3 и е4,
Схема минерализации с участием коллагена, остеонектина, фосфопротеинов и Gla-белков кости и зуба

Участие глюкозамингликанов и фосфолипидов в минерализации кости и дентина

Гормоны - регуляторы остеогенеза. Паратгормон и кальцитонин, их влияние на обмен кальция и фосфора.
Кальцитонин.
(понижает содержание Са в крови,загоняет Са в кость)(!)
Тиреокальцитонин-гормон, вырабатываемый у млекопитающих и у человека щитовидной железой. У низших животных аналогичный по функциям гормон производится не в щитовидной железе(которой нет у низших животных) и потому называется просто кальцитонином.
Тиреокальцитонин принимает участие в регуляции фосфорно-кальциевого обмена в организме, а также баланса активности остеокластов и остеобластов.
Тиреокальцитонин понижает содержание кальция и фосфата в плазме крови за счет усиления захвата кальция и фосфата остеобластами.
1. Действие его развивается очень быстро. Снижение уровня кальция после введения гормона наступает уже через 30-60 минут. После введения инъекций.
2. Антогонист ПТГ в кальциевом обмене. (Механизм этого влияния сложен, т. к. основным фактором , регулирующим обмен кальция, считаю ПТГ , то гипокальцемию, наступающую под влиянием избытка тирокальцитонина, можно рассматривать как результат угнетения деятельности околощитовидных желез. Но гипокальцемический эффект гормона полностью сохраняется у животных с удаленными околощитовидными железами. Следовательно, эти железы не являются «точкой приложения» действия тирокальцитонина.)
3. Место действия гипокальцемического гормона -костная ткань. Происходит подавление мобилизации кальция из депо.
4. Основное физиологическое значение гормона заключается не в понижении уровня кальция крови, а в ослаблении деминерализации кости.
5. Препараты тирокальцитонина эффективны при заболеваниях, вызванных усиленной резорбцией костной ткани.
6. Под влиянием этого гормона происходит фиксация кальция скелетом, поэтому тирокальцитонин используют при лечении гиперкальцемических состояний, являющихся результатом усиленного распада кости, включая гиперпаратироидизм, болезнь Поджета, остеопороз, при замедленном заживании перелома, несовершенном остеогенезе и др.
Паратгормон.
(понижает содержание Са в кости)(!)
1. Полипептидный гормон, вырабатываемый специализированными клетками околощитовидных желез человека
2. Один из важнейших регуляторов обмена кальция и фосфора в организме человека.
3. Органы-мишени: кости и почки. Внутри клетки возрастает концентрация молекул цАМФ, действие которых стимулирует мобилизацию ионов кальция из внутриклеточных запасов.
4. В костной ткани рецепторы ПТГ локализованы на остеобластах и остеоцитах, но не обнаружены на остеокластах. Остеобласты начинают секретировать инсулиноподобный фактор роста 1 и цитокины. Эти вещества стимулируют метаболическую активность остеокластов.
Клинически кариес начинается на поверхности зуба. Первым видимым признаком является кариозное белое пятно – признак деминерализации эмали. Непосредственной причиной кариеса и деминерализации эмали и дентина является выработка органических кислот (молочной, уксусной, пропионовой). Эти кислоты образуются под действием ферментов микроорганизмов. Микроорганизмы полости рта и зубного налета (прежде всего молочнокислые стрептококки) способны быстро превращать углеводы пищи, особенно сахарозу, сначала в полисахариды, а затем в глюкозу, ПВК, молочную кислоту. При этом снижается рН среды до 4-5. Кислоты растворяют кристаллы эмали и дентина. Происходит очаговая деминерализация и деполимеризация эмали. Важную роль в кариесрезистентности принадлежит фтору. Нарушение минерализации ткани приводит к повышению проницаемости. В ранней стадии кариеса показана возможность проникновения в очаг поражения ионов кальция. Это создает новый подход к проведению патогенетической терапии в начальной стадии кариеса зубов. Неорганический фосфор в белом кариозном пятне снижен на 73%. Увеличивается проницаемость эмали для лизина, глицина (в 2 раза). Содержание аминокислот увеличивается в 3 раза. В кариозной полости обнаружена высокая активность ферментов гиалуронидазы, фосфатазы. Затем идет образование пигментированного пятна. Это связано с накоплением аминокислоты тирозина с последующим превращением в пигмент меланин. На этой стадии к расстройствам реминерализации присоединяется изменение белкового обмена. Идет распад белковой матрицы, не коллагеновых белков. В коллагене изменяется соотношение кислых и основных аминокислот. Распадаются гетерополисахариды. Содержание углеводов увеличивается в 12 раз. На стадии среднего кариеса процесс распространяется вглубь, образуется конусовидный очаг поражения. Повышается проницаемость по направлению от кариозной полости к пульпе. Распадаются коллагеновые волокна. В клетках повреждаются митохондрии, уменьшается АТФ. Накапливаются кислые продукты, что приводит к ацидозу. Накапливаются биогенные амины (гистамин, серотонин), что вызывает сильные «рвущие боли». Отток эксудата ухудшается. Повышается внутриклеточное давление.
11. Особенности изменения состава ротовой жидкости при заболеваниях периодонта
Повышение количества лейкоцитов,
Повышение когцентрации общего белка,
Повышение концентрации лактата,
Повышение концентрации гидроксипролина (в результате распада десневого коллагена под влиянием бактерий),
Повышение активности ферментов (ЛДГ, протеиназ, кислой и щелочной фосфатаз)
Проба Шиллера-Писарева – тест на наличие воспаления десен. Он основан на обнаружении гликогена в клетках воспаленной десны с помощью раствора Люголя. Коричневая окраска возникает в участках десны с нарушенной кератинизацией.
12. Клинико-диагностическое и судебно- медицинское значение исследования состава слюны
Биохимический анализ ротовой жидкости может быть использован вместо анализа крови, т.к.:
-в слюне содержатся те же самые вещества, что и в крови, и существует четкая корреляция изменений их концентраций в крови и слюне при различных заболеваниях
-забор образцов слюны проще, чем крови, и нетравматичен для пациентов (особенно важно для детей)
Определение глюкозы: Нормальный уровень глюкозы в ротовой жидкости приблизительно в 100 раз ниже, чем в крови (76.4+3.8 и 32.4+2.4 мкМl/л) в стимулированной и нестимулированной слюне соответственно. Это различие объясняется избирательностью гемато-саливарного барьера.
Другие низкомолекулярные вешества, определение которых в ротовой жидкости используется в клинической практике:
-кислоты цикла Кребса,
-ацетат, бутират (метаболиты бактерий)
Компоненты «остаточного азота»:
-мочевая кислота и т. д.
Определение наличия слюны на вещественных доказательствах (определение следовых количеств слюны на поверхности посуды, окурках, почтовых марках, одежде и т. д.) путем детектирования амилазной активности
Определение групповой принадлежности слюны (AB0)
Определение пола участника криминального события (изучение полового хроматина)
Количественное определение тиоцианатов (роданидов)
Наличие остаточного мономера
Спектрометрический и масс-спектрометрический элементный анализ (идентификация образца слюны)
Если амилаза с примесью крови и гноя, то ее активность снижается
Определение время распада амилазы (время окончания активности)
Если у человека рак или предраковое состояние, то снижается концентрация лизоцима
Содержание стероидных гормонов
Тут вы можете оставить комментарий к выбранному абзацу или сообщить об ошибке.
Случается, что, потеряв зуб, человек задумывается о протезировании только спустя несколько лет. Выбирает надежную современную технологию — дентальную имплантацию. И обнаруживает, что за прошедшее время костная ткань «расслабилась» — ее объем и плотность стали недостаточны для полноценной установки имплантата. О том, почему возникает разрежение костной ткани челюсти и возможна ли имплантация без наращивания костной ткани — читайте в нашем обзоре.
Что такое атрофия костной ткани челюсти
Костная ткань — сложная, живая, постоянно изменяющаяся структура. Как и в любой живой ткани, в ней есть вода — около 10% [1] . В среднем 25% состава кости — органическая, «живая» составляющая. Это белки, в основном коллаген, и клетки, регулирующие состав и структуру ткани. Оставшаяся доля — неорганические вещества (в основном гидроксиапатиты). Это именно те вещества, которые придают костной ткани прочность и жесткость. Процентное соотношение может меняться в зависимости от того, идет ли речь о губчатой или компактной костной ткани:
- Губчатая кость — пористая и легкая, в ней между костными структурами (трабекулами) много свободного пространства, где проходят кровеносные сосуды. В структуре преобладают органические компоненты.
- Компактная (кортикальная) кость — плотно скомпонованная и очень прочная. В ней преобладают неорганические субстанции.
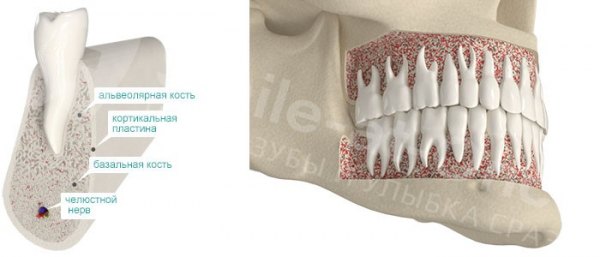
Живая ткань кости формируется костными клетками: остеоцитами и остеокластами.
Остеоциты — это клетки костной ткани, которые ее формируют и регулируют процесс кальцификации. Они синтезируют белковые структуры кости, регулируют минерализацию — концентрацию солей кальция и фосфора, таким образом поддерживая баланс между органической и неорганической составляющей.
Остеокласты уничтожают «отслужившие свое» или поврежденные костные структуры.
В нормальном состоянии живого организма непрерывно поддерживается баланс между разрушением и созиданием — для того чтобы создать что-то новое нужно «расчистить площадку». Но когда по каким-то причинам процесс резорбции (рассасывания) костной ткани начинает преобладать, наступает атрофия костной ткани.
Чаще всего убыль костной ткани развивается после удаления зуба. Любой орган для того, чтобы сохранить нормальное состояние, должен работать, а нерабочие структуры атрофируются — у организма нет возможности тратить питательные вещества и энергию на подержание в работоспособном состоянии нефункционирующего органа. Костная ткань челюсти поддерживается в «рабочем» состоянии нагрузкой, которая передается при жевании через корни зубов. Как только зуб удаляется, нагрузка исчезает. Постепенно перестают функционировать сосуды, которые питали удаленный зуб, а значит, перестает поступать питание и в ткань челюсти. Ткань челюсти в области удаленного зуба начинает рассасываться — атрофироваться. Как показало исследование немецких ученых, после потери зубов такие изменения возникают в 95% случаев [2] . В течение 1 года после потери зуба объем костной ткани уменьшается на 25% [3] . Именно поэтому врачи-стоматологи рекомендуют как можно быстрее после потери зуба поставить на его место имплантат.
В клинической практике выделяют 4 степени атрофии [4] :
- незначительная;
- умеренная;
- выраженная;
- грубая.
При незначительном снижении плотности костной ткани возможна имплантация зубов с помощью дентальных имплантатов оптимального размера. При грубой атрофии имплантация возможна только после реконструкции челюсти.
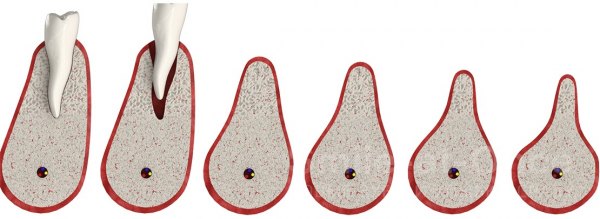
Причины потери плотности и убыли костной ткани челюсти
Потеря зуба — не единственная причина изменения костной структуры. Такими причинами могут стать:
- воспаление десен и периодонта — структур, окружающих зубы и обеспечивающих их стабильность;
- кисты и воспаления в области корней зубов или верхнечелюстных пазух;
- травмы челюсти;
- остеопороз;
- врожденные анатомические особенности.
Тем не менее основные причины развития атрофии костной ткани челюсти — несвоевременное протезирование после удаления зуба.
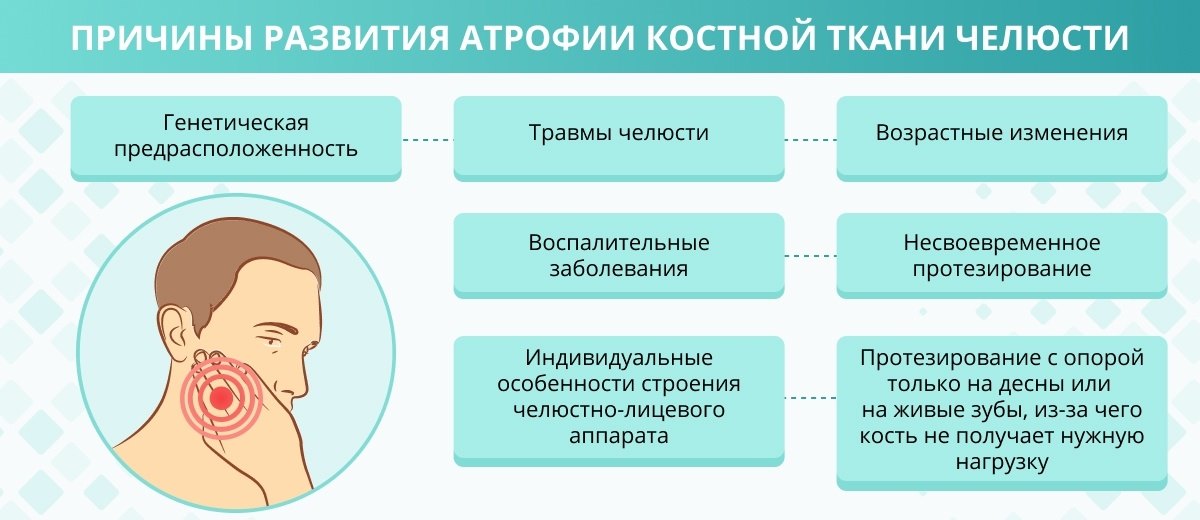
Последствия «расслабления» костной ткани
Атрофия альвеолярных отростков — проблема не только «местного» масштаба. Постепенно усиливаясь, процесс вызывает необратимые изменения:
- Меняется выражение лица. В зависимости от того, где расположен дефект, «укорачивается» верхняя или нижняя челюсть, западают губы, вокруг них формируются морщины. Лицо приобретает характерный «старческий» вид.
- Зубы начинают смещаться в сторону «пустого» пространства. Увеличивается вероятность потери и соседних зубов. Из-за того, что расположение зубов меняется, между ними задерживаются остатки пищи: ускоряется развитие кариеса. Да и само жевание становится менее эффективным, как результат — проблемы с ЖКТ.
И основная проблема, с которой сталкиваются пациенты стоматологических клиник, — невозможность имплантации зубов. По данным отечественных врачей, у 35% пациентов она невозможна без проведения реконструкции костной ткани челюсти [5] .
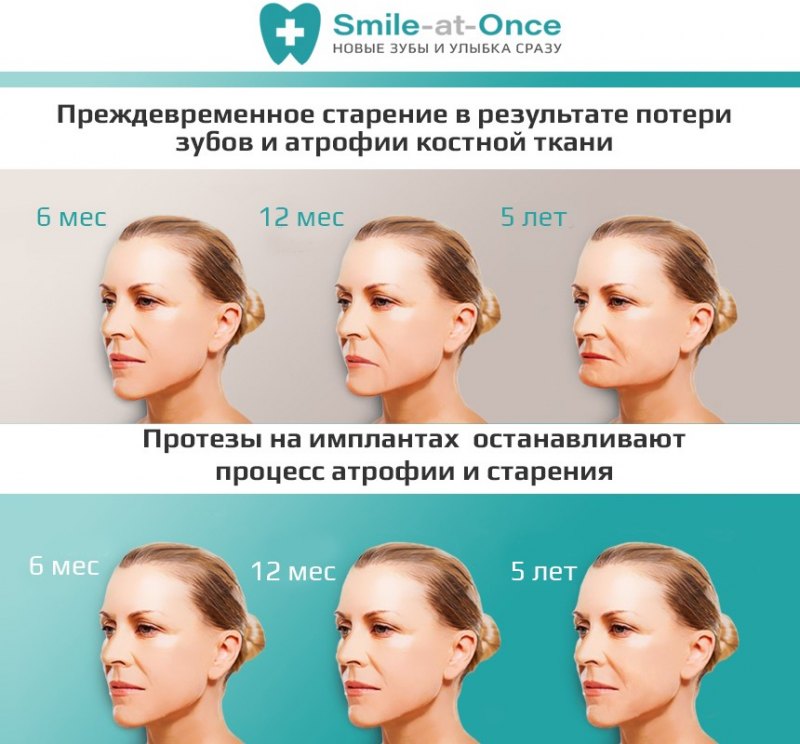
Как предотвратить процесс атрофии?
Поскольку атрофия костной ткани чаще всего развивается из-за удаления зуба (или нескольких зубов), очевидно, что для ее предотвращения следует как можно скорее восстановить зубы. Традиционно используются несколько методик:
- установка мостовидной конструкции;
- установка съемного протеза;
- имплантация.
Первые два метода относительно недороги. Но, к сожалению, они не восстанавливают нагрузку на кость в месте удаленных зубов. Нагрузка ложится на здоровые зубы, фиксирующие протез, в случае съемного моста — на десны. В результате атрофия продолжает развиваться. Часто она сводит на нет результаты протезирования — десна «проседает» вслед за костной тканью, под протезом появляется щель. Это не только неэстетично, но и опасно — в образовавшемся пространстве скапливаются остатки пищи, на которых активно размножаются микроорганизмы, провоцирующие воспаление.
Имплантация зубов, в отличие от других методик протезирования, позволяет сформировать нагрузку непосредственно на костную ткань в районе удаленного зуба. Таким образом, костная ткань продолжает работать в нормальном режиме, а значит, в ней сохраняются все необходимые обменные процессы. Это предупреждает истончение костной ткани челюсти.
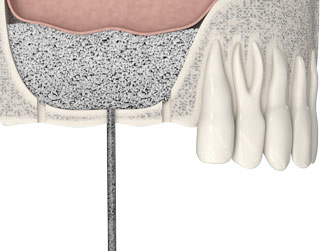
Варианты восстановления зубного ряда при значительной атрофии
Но что же делать, если время упущено и степень атрофии костной ткани не позволяет имплантировать зубы? На сегодня есть две основные методики, позволяющие справиться с этой проблемой.
Восстановление костной ткани челюсти с последующей имплантацией с отложенной нагрузкой.
Это классическая методика, проверенная временем. Сначала проводится операция по увеличению объема костной ткани. Существуют разные методики: синус-лифтинг, расщепление альвеолярного отростка, подсадка костного трансплантата или искусственной ткани. Какая из них будет оптимальна в данном конкретном случае, может решить только лечащий врач. После операции потребуется от нескольких месяцев до полугода на восстановление костных структур, после чего в челюсть вживляются имплантаты, пока без коронок — и снова требуется около полугода для их приживления. Только после этого на титановое основание имплантатов устанавливаются коронки и челюсть, наконец, получает нагрузку.
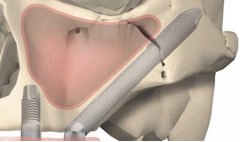
Имплантация с немедленной нагрузкой
Это относительно новая методика стала возможной благодаря специальным имплантатам, которые фиксируются не в альвеолярной части челюсти, а глубже, в базальной ее части, которая состоит в основном из компактного вещества. Имплантаты подбирают исходя из индивидуальных особенностей челюсти пациента. Они требуют минимального времени для заживления — протез устанавливают уже на 3–5-й день после фиксации самого имплантата. Благодаря тому, что кость сразу же получает нагрузку, в ней сохраняется кровообращение, нормальный обмен веществ, что ускоряет регенерацию.
Для того чтобы орган сохранял свою структуру и функции, он должен работать. Это касается и костной ткани челюсти. Потеря зубов приводит к атрофии кости челюсти. Чтобы предупредить этот процесс, необходимо как можно быстрее после удаления зуба заменить его протезом. Имплантация зубов — самый приближенный к естественному способ их восстановления, позволяющий сохранить объем и плотность костной ткани.
Как выбрать стоматологическую клинику?
О том, на что обращать внимание, планируя имплантацию зубов, рассказывает Олег Владимирович Филимонов, врач-имплантолог центра дентальной имплантации SMILE-AT-ONCE:
«Как минимум поинтересуйтесь оборудованием, на котором работает клиника, материалы каких производителей она использует. Например, стоматология SMILE-AT-ONCE — официальный партнер известных производителей имплантатов: Nobel Biocare, Oneway Biomed, Straumann. На нашем сайте есть подробная информация об инструментах, оборудовании, программном обеспечении и технологиях, которые мы используем. Там же вы можете ознакомиться с нашими лицензиями, сертификатами и наградами.
Для успеха лечения важно, как долго клиника существует, каков опыт работы врачей, проходят ли они курсы повышения квалификации. Специалисты нашей клиники имеют более чем десятилетний стаж работы и регулярно участвуют в научно-практических конференциях, обучающих программах, других образовательных мероприятиях. Так, все имплантологи SMILE-AT-ONCE имеют действующие сертификаты Международного фонда имплантации (International Implant Foundation), что подтверждает их право работать в этой области. Клиника входит в международное сообщество имплантологов (International Team for Implantology. ITI), которое существует уже 30 лет. Мы осуществляем весь комплекс услуг по протезированию зубов с использованием имплантатов за семь дней и даем пожизненную гарантию на имплантаты, а также предлагаем удобную схему лечения как пациентам из Москвы, так и иногородним».
Лицензия № ЛО-77-01-013995 от 14 марта 2017г. выдана Департаментом здравоохранения города Москвы

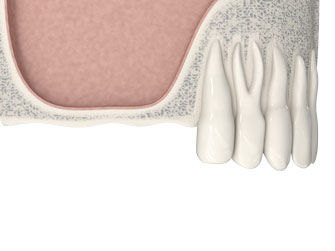
Предотвратить атрофию костной ткани можно, прибегнув к протезированию зубов с использованием имплантатов.
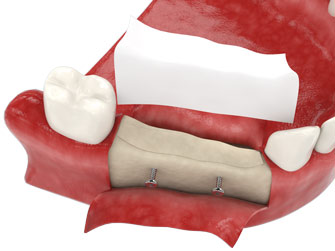
Протезирование зубов с использованием имплантатов часто рекомендуется, если значительно сократился объем костной ткани и если нельзя осуществить костную пластику.

Протезирование зубов с использованием имплантатов позволяет:
- остановить атрофию костной ткани;
- восстановить костную ткань;
- частично разгладить морщины вокруг рта за счет исправления формы челюсти.
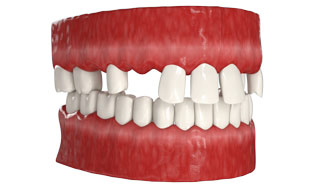
Протезирование зубов с использованием имплантатов возможно даже на последних стадиях развития пародонтита, а также при полной адентии и при значительном сокращении костной ткани.
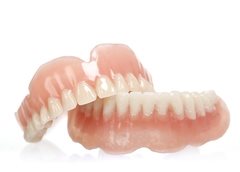
Ношение съемных протезов может вызывать дискомфорт и приводить к атрофии костной ткани и к проседанию десны.
Протезирование зубов с использованием имплантатов не занимает много времени: обрести новую улыбку можно менее чем за одну неделю.
Протезирование зубов с использованием имплантатов может быть актуально для восстановления не только части жевательных зубов, но и всего зубного ряда верхней челюсти.
- 1 Биохимия соединительной ткани
- 2 Lars Schropp, A. Wenzel, L. Kostopoulos, et al. Bone Healing and Soft Tissue Contour Changes Following Single-Tooth Extraction:
A Clinical and Radiographic 12-Month Prospective Study. - 3 Соков, Л.П. Руководство по нейроортопедии. Л.П. Соков, Е.Л. Соков, С.Л. Соков. — М.: РУДН, 2002. — С. 74-75
- 4 Никольский В. Ю., Вельдяксова Л. В., Максютов А. Е. Оценка степени атрофии костной ткани челюстей после удаления зубов
в связи с дентальной имплантацией. Саратовский научно-медицинский журнал 2011. - 5 Клинические результаты использования различных костно- пластических материалов при синус-лифтинге /
С.Ю. Иванов, Э.А. Базикян, М.В. Ломакин [и др.] // Новое в стоматологии. — 1999. — № 5. — C. 75

Каадзе Анастасия Геннадьевна Ответственный редактор
Если вы решились на установку имплантатов или другой вид дентального протезирования, предварительно посетите пародонтолога. При выявлении патологий потребуется их устранение. Кроме того, необходима гигиеническая чистка зубодесневых карманов и зубов для устранения налета и зубного камня.
Автор данной статьи:
Эмаль выполняет важнейшую барьерную функцию, защищая более мягкие части зуба от механических повреждений и проникновения бактерий. Но несмотря на свою твердость, она является достаточно уязвимой, кроме того, прочность защитного слоя неравномерна — в пришеечной части зуба он значительно тоньше. К тому же есть опасный фактор, препятствующий выполнению защитной миссии эмали — ее деминерализация, то есть утрата твердой тканью части необходимых минералов и солей, из-за чего нарушается ее структура. К счастью, современная стоматология включает в себя процедуру реминерализации истонченной эмали, которая способствует ее восстановлению на начальной стадии патологии.
Причины деминерализации эмали
Чаще всего причиной деминерализации становится контакт эмали с разрушающими ее кислотами. Отчасти они попадают в полость рта с пищей и напитками, но в наибольшей степени повышенной кислотности способствуют бактерии. Микроорганизмы в процессе своей жизнедеятельности выделяют кислоты, которые постоянно покрывают эмаль, истончая ее. Благоприятным условием для развития и размножения патогенной микрофлоры является наличие питательной среды — зубного налета. Поэтому недостаточное соблюдение гигиены чаще всего и приводит к повреждению зубов.
К сожалению, не всегда регулярное очищение полости рта является надежной защитой от деминерализации, так как ее могут спровоцировать неправильное питание, а также изменения в обмене веществ.
Наиболее частые причины возникновения деминерализации:
- Недостаточное соблюдение гигиены — если чистка проводится нерегулярно (менее 2 раз в день) или недостаточно долго (менее 2 минут). Причиной роста количества бактерий может стать также пренебрежение ополаскиванием после каждого приема пищи или неиспользование зубной нити при попадании частиц еды в промежутки между зубами.
- Несбалансированное питание — преобладание в рационе продуктов с высоким содержанием углеводов, а также недостаток минеральных веществ.
- Избыточное употребление кислотосодержащих продуктов. К ним относятся не только лимоны или кислые яблоки, но и многие газированные напитки.
- Изменения в обмене веществ вследствие естественных причин — беременности, подросткового или, наоборот, «солидного» возраста.
- Изменения в обмене веществ вследствие каких-либо нарушений в организме. К ним могут относиться как гормональные сбои, так и более серьезные заболевания (диабет и др.).
- Наличие протезов или брекетов — если при их ношении недостаточно тщательно соблюдается гигиена полости рта.
- Дефекты прикуса или строения зубного ряда.
- Вредные привычки.
- Отбеливание эмали.

После отбеливания зубов тоже может возникнуть деминерализация. Зачастую к повреждениям приводят некачественно выполненная процедура или небрежное соблюдение правил поведения пациента после нее. Но так как отбеливание все же является «стрессом» для эмали, то поводом для истончения могут стать разные факторы. К примеру, по этой причине отбеливание противопоказано при беременности, когда организм испытывает недостаток кальция.
Обычно деминерализация предшествует поражениям зубной коронки — первичной стадии кариеса — которая вскоре может перерасти в глубокий кариес. К счастью, вовремя заметив проблему, можно предотвратить повреждения с помощью реминерализации эмали.
Далеко не всегда удается обнаружить патологию самостоятельно до появления кариозного пятна. Поэтому так важно регулярно проверяться у стоматолога, так как врач при осмотре поможет выявить наличие истончения и назначить ремотерапию зубов, избежав таким образом более серьезного вмешательства. Даже если уже появилось кариозное потемнение, еще можно восстановить эмаль без пломбирования. Главное — как можно быстрее выявить проблему.
Описание метода реминерализации зубов
Реминерализация зубов представляет собой искусственное насыщение эмали важными микроэлементами. Благодаря этой процедуре укрепляются твердые ткани, уменьшается чувствительность зубов и предотвращается развитие кариеса.
Терапия заключается в нанесении на эмаль препаратов, содержащих необходимые вещества: кальций, магний, фосфор и фтор. Средство выдерживается на зубах в течение определенного времени, чтобы позволить микроэлементам проникнуть через микроотверстия в эмали и заполнить их. Для ускорения процесса может быть использован электрофорез. Перед первой процедурой делают санацию полости рта.
Реминерализация обязательно проводится курсом, который желательно периодически повторять. Такая поддерживающая терапия способствует восстановлению истончившейся эмали и длительному сохранению здоровья собственных зубов.
Препараты и средства для минерализации
Для реминерализации поверхности зубов применяют препараты с фтором, кальцием, магнием и фосфором, хотя в отдельных случаях можно обойтись без фторсодержащих средств.
Обычно к препаратам для ремотерапии относятся:
- Фторсодержащий лак.
- Ремадент (в виде порошка).
- ROCS (в форме геля).
- Раствор с высоким содержанием минеральных веществ.
- Фторсодержащие диски.
Для ухода за зубами после реминерализации рекомендуется паста с повышенным содержанием микроэлементов. Следует также подобрать подходящие ополаскиватели и зубную нить для поддержания гигиены в течение дня между чистками.
Согласитесь, иметь здоровые зубы – это огромное счастье. Кроме того, наличие красивых и здоровых зубов отражает престиж человека. Это начинаешь понимать только тогда, когда начинаются проблемы с зубами
Общая минерализация зуба постоянно поддерживается за счёт минерального состава ротовой жидкости, то есть слюны. Важнейшей функцией которой является минерализирующая. Благодаря этой функции осуществляется «созревание эмали» прорезавшихся зубов.
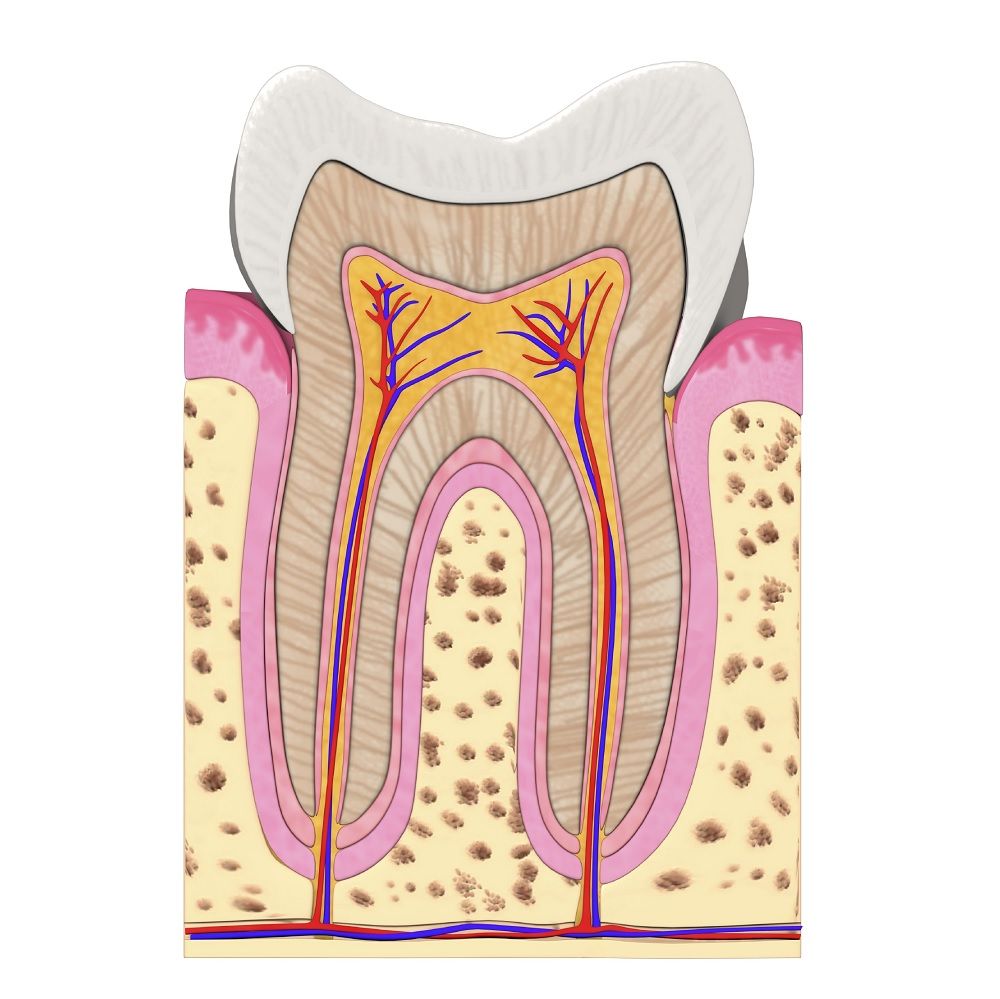
Эмаль – это самый твёрдый и наиболее минерализованный компонент. Она покрывает коронку зуба снаружи. Её толщина варьируется в зависимости от локализации на коронке и формы зуба. Наибольшей толщины она достигает на режущем крае передних (фронтальных) и на бугорках жевательных зубов (моляров и премоляров). В области фиссур (углублений), боковых поверхностях коронки зуба и в области шеек зубов толщина эмали значительно меньше.
Здесь как раз прослеживается связь толщины эмали и участков ее деминерализации. Твёрдость эмали обусловлена высоким содержанием в ней минеральных солей. На процесс минерализации в значительной мере влияет характер питания, нарушения фосфорно - кальциевого обмена (рахит), содержание фтора в питьевой воде, общее состояние организма.
На состояние постоянных зубов могут оказывать своё влияние заболевания эндокринной системы, нарушение переваривания пищи (при целиакии, дисбактериозе), заболевания желудочно-кишечного тракта, чрезмерное употребление сахаров, недостаточный уход за полостью рта, недостаток или наоборот избыток некоторых минералов, изменение состава слюны (её минерализирующая способность).
Слюна играет важнейшую роль в поддержании равновесия процессов минерализации и деминерализации эмали зубов. При нарушении минерального состава эмали понижается резистентность (устойчивость) и увеличивается риск деминерализации эмали.
Одним из методов коррекции нарушений является реминерализация эмали. Эта процедура проводится как с целью профилактики, так и для зубов, которые уже имеют существенные повреждения эмали.
Все средства для реминерализации эмали можно разделить на две группы. К первой группе относятся средства на основе соединений фтора. Ко второй группе относятся средства без фтора, но с содержанием частиц гидроксиапатита или соединений кальция.

Процедуру реминерализации можно проводить как в домашних условиях, так и после профессиональной гигиены полости рта. Перед проведением реминерализирующей терапии важно, чтобы зубы были очищены от любого вида налёта. Квалифицированный специалист должен оценить состояние тканей зуба и решить какие методы показаны в каждом конкретном случае.
После профгигиены полости рта специалист может использовать высокоэффективную полирующую пасту на основе высокой концентрации наногидроксиапатита, а также назначить для домашнего применения наносить на зубы после ежедневной чистки зубов или использовать в каппах. Для единичных участков деминерализации эмали проводится покрытие зубов лаком.
Так же существуют комплексы, которые содержат безводное соединение фтора и высокодисперсное соединение кальция, обеспечивающее глубокое проникновение частиц с образованием субмикроскопических кристалликов фторида кальция, которые обеспечивают долговременную защиту в течение 1 года.

Во время проведения обработки эмали происходит глубокое проникновение ионов веществ в микропоры, за счёт чего происходит реминерализация. Процедура глубокой минерализации актуальна, если начинается активное развитие кариеса, а также для минерализации «незрелой эмали».
Укрепление эмали ребёнка важно проводить с начала прорезывания молочных зубов до окончания формирования постоянного прикуса, примерно до 11-12 лет. Реминерализация показана после профессиональной гигиены полости рта, после процедуры отбеливания, при деминерализации эмали (белое пятно), во время и после ортодонтического лечения, повышенной чувствительности эмали.
Читайте также:

