Количество десневой жидкости при пародонтите
Опубликовано: 24.07.2024
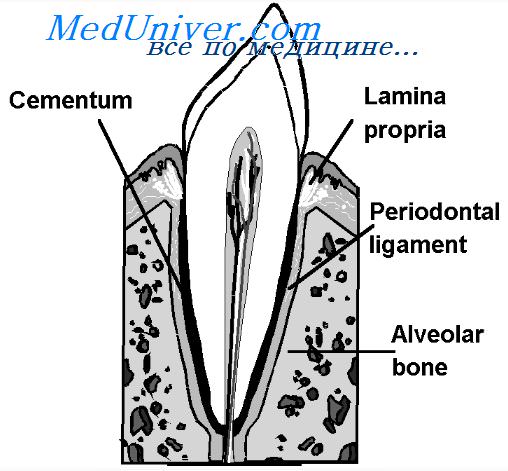
Подслизистая основа — это рыхлая соединительная ткань, которая обнаруживается только в краевой части десны и в области переходной складки.
Гистохимическими исследованиями установлено, что в межклеточном веществе тканей десны обнаруживаются кислые и нейтральные мукополисахариды. Гликоген в основном локализован в соединительной ткани, а в эпителии его количество обратно пропорционально степени ороговения эпителия. В эпителиальном слое резкое увеличение количества гликогена отмечается при воспалении. Кислая фосфатаза максимальную концентрацию проявляет в шиловидном и поверхностном слоях эпителия, а щелочная фосфатаза в основном обнаруживается в соединительной ткани десны. В тканях десны присутствуют также эстеразы, редуктазы, дегидрогеназы, коллагеназы и другие ферменты, количество и активность которых неодинаковы в разных участках и слоях десны и зависят от функциональных особенностей данного участка.
Ороговевающий эпителий десны покрывает наружную стенку зубодесневой борозды, которая формируется после прорезывания и включения зуба в окклюзию. Внутренняя стенка, примыкающая к эмали зубов, представляет собой соединительный эпителий, который изначально является производным наружного слоя клеток редуцируемого эмалевого эпителия. Под эпителиальным пластом зубодесневой бороздки в виде густых петель располагаются сосуды — капилляры, артериолы и венулы, отличающиеся особо высокой проницаемостью сосудистых стенок.
Артерии в десну доставляют кровь по вестибулярной и оральной поверхностям из сосудистых ветвей надкостничных, периодонтальных и межзубных костных перегородок. Разветвляясь по ходу, артерии в собственно слизистой оболочке образуют плотную капиллярную сеть и артериовенозные анастомозы. В десне (особенно в сосочках) в большом количестве присутствуют так называемые запасные капилляры, которые находятся в спавшемся состоянии и начинают функционировать, когда основная капиллярная система не обеспечивает необходимой микроциркуляции (данная ситуация возникает при воспалении в пародонте).
Десневой желобок содержит жидкость, которую называют десневой, или сулькулярной, жидкостью. В нормальных условиях обнаруживается небольшое количество жидкости, а при патологии пародонта ее количество существенно увеличивается. Усиление тока десневой жидкости отмечается также при раздражении желобка (прием пищи, использование зубной щетки), а также при гормональных изменениях (половое созревание, беременность, прием гормональных препаратов и др.).
Десневая жидкость представляет собой воспалительный экссудат, который содержит клеточные элементы и многочисленные активные вещества. В ней обнаружены лимфоциты, лейкоциты, моноциты, клетки ороговевающего эпителия и микроорганизмы. Воспалительные клетки в десневой жидкости наблюдаются даже в условиях отсутствия патологических изменений в пародонте.
Наличие в десневой жидкости различных органических соединений (молочная кислота, мочевина и др.) является результатом не только их попадания из крови, но и жизнедеятельности микроорганизмов полости рта. В десневой жидкости обнаружены также другие органические и неорганические вещества: гиалуроновая кислота, сывороточные белки (альбумин, глобулин), иммуноглобулины (IgG, IgA, IgM), компоненты комплемента, ферменты (кислая и щелочная фосфатазы, лизоцим, лактатдегидрогеназа), ионы калия, кальция, магния и др.
Связочный аппарат периодонта расположен в периодонтальной шели, которая представляет собой пространство между поверхностью корня зуба и костной стенкой лунки зуба. Связочный аппарат состоит из коллагеновых (их большинство) и небольшого количества ретикулярных, эластиновых волокон, расположенных в виде пучков, между которыми находятся кровеносные и лимфатические сосуды, нервные окончания, клетки, межклеточное вещество. Ширина периодонтальной щели неодинакова в разных участках корня зуба: максимальная в области верхушки (0,26 мм), в пришеечной области составляет 0,24 мм и минимальная в средней части корня (0,11 мм) — именно поэтому ее сравнивают с песочными часами. В пришеечной части корня зуба пучки коллагеновых волокон почти перпендикулярны к корню, но чем ближе к верхушке корня, тем больше они наклонены.
Таким образом, корень зуба как бы подвешен в лунке. Различают горизонтальные волокна, располагающиеся вокруг пришеечной части зубов, вертикальные — в области верхушечной части и косые — шарпеевы — волокна. Шарпеевы волокна погружены в цемент и альвеолярную кость. Именно погруженные части связочного аппарата пародонта наиболее уязвимы и страдают в первую очередь при развитии воспаления в пародонте.
Коллагеновые волокна мало растяжимы, но очень упруги. Именно они передают напряжение при жевании на челюстные кости. Таким образом, периодонт выполняет функцию амортизатора жевательного давления. Высокая упругость коллагеновых волокон и наклонное их положение в периодонте способствуют возвращению корня зуба в исходное положение после снятия жевательной нагрузки.
В средней части периодонта у лиц молодого возраста имеется густое промежуточное сплетение, состоящее из волокон, которые обладают высоким регенераторным потенциалом. Это зикхеровское сплетение. В возрасте старше 25 лет оно постепенно исчезает. Для клиницистов это сплетение имеет значение для прогноза регенераторных возможностей периодонтальных структур, в частности при ортодонтическом лечении.
Наиболее мощным фактором, способствующим развитию и поддержанию болезней пародонта, является развитие дисбиоза в полости рта, который развивается на фоне сниженного иммунитета, или сам приводит к его изменению. Дисбиотические изменения протекают часто на фоне вторичного иммунодефицита
Воспалительные поражения пародонта возникают в результате сложного взаимодействия бактериальной инфекции и ответной реакции организма. Системные факторы и факторы внешней среды, способствующие их развитию, могут влиять и на течение процессов. Для пародонтита характерен комплекс патологических изменений, в основе которых лежат неуклонно прогрессирующее и волнообразно текущее хроническое воспаление, распространяющееся из десны на нижние отделы пародонта, и связанные с ним деструктивные процессы. Таким образом, при пародонтите, как правило, обнаруживается картина сопутствующего ему гингивита, органично входящего в комплекс патологических изменений, характерных для развившихся форм воспалительных заболеваний пародонта.
Развитие хронического пародонтита сопровождается существенными изменениями состояния иммунных механизмов защиты ротовой полости, проявляющимися в местных изменениях состава клеток крови десны (в том числе количественного соотношения популяций и субпопуляций лимфоцитов), а также содержания в слюне иммуноглобулинов и цитокинов. Данные изменения варьируют в зависимости от степени повреждения пародонта и отражают процессы местного воспаления и активации иммунных механизмов защиты. Ингибирование иммунных реакций сопровождается хронизацией патологического процесса и потерей зубов, ведущую роль в патогенезе играет дисбаланс местных иммунных реакций.
Иммунологические исследования пациентов с тяжелыми формами генерализованного пародонтита показали, что в общем изолированный патологический процесс сопровождался существенными изменениями Т- и В-звеньев иммунитета. При хроническом генерализованном пародонтите в тканях пародонта развивается поликлональная активация В-лимфоцитов, что привлекает в зону поражения нейтрофильные лейкоциты. Последнее, в условиях активации В-лимфоцитов приводит к неадекватному ответу на присутствие патогенных микроорганизмов.
Снижение функциональной активности авангардной линии антимикробной защиты, представленной нейтрофильными гранулоцитами и макрофагами, способствует пролонгированию течения и хроиизации процесса.
Хронические воспалительные заболевания пародонта развиваются на фоне подавленных механизмов фагоцитарной защиты, при этом характер местной иммунной реакции в зависимости от степени тяжести процесса существенно не различается. У одного и того же пациента выраженность воспалительного процесса в пародонте может колебаться от катарального гингивита до легкой или тяжелой форм пародонтита.
Современные открытия в области расшифровки механизмов естественного и адаптивного иммунитета на наноуровне позволили изучить роль образ-распознающих рецепторов эпителиальных клеток (pattern recognition receptors), идентифицирующих молекулярный образ микроорганизмов, запускающих активацию про- и противовоспалительных цитокиновых каскадов. Так, у больных с хроническим генерализованным пародонтитом в десневой жидкости наблю-. дается- увеличение содержания как про-, так и противовоспалительных медиаторов с наличием признаков ПтД-девиации (снижение уровня INF-y и повышение уровня IL-4). В пародонтальном комплексе у этих пациентов отмечалось выраженное увеличение концентраций Ig классов G, М и А, что, по-видимому, является следствием локальной поликлональной активации В-лимфоцитов. В десневой жидкости больных с хроническим генерализованным пародонтитом установлено повышение уровня цитокинов RANKL, TNF-a, TL-1 и снижение концентрации OPG, ч то может быть причиной активации остеокластов и последующей деструкции костной ткани. В зоне пародонта при этом развивается «нетипичное» для хронического процесса воспаление, характеризующееся повышенным уровнем IL-8 и преобладанием количества нейтрофилов над численностью других форм лейкоцитов.
Опосредованное образ-распознающими рецепторами преодоление эпителиального барьера микробами с формированием хронического очага инфекции возможно при внедрении как патогенной, так и условно-патогенной нормальной микрофлоры, если развивается утрата местной толерантности к ней. Известно, что интактный пародонт представляет собой достаточно эффективный барьер для бактерий. Инвазии пародонтопатоге-нов препятствует соединительнотканный эпителий и комплекс иммунных факторов защиты. В тех случаях, когда общая масса бактерий или вирулентность некоторых их видов достигает определенного критического уровня, происходит их внедрение в ткани пародонта. Возможно, этому способствует травма пародонта, а также сбои в иммунной системе.
В процессе инвазии бактерии могут вырабатывать соединения, ингибирующие или полностью блокирующие активность защитных сил. Инвазия бактерий приводит к гибели тканей и образованию микроабсцессов. Гистологически, в коронковой части пародонтального кармана внедрившиеся бактерии окружены мощными инфильтратами плазматических клеток, защищающими нижележащие ткани от инфекции. Уничтожение бактерий, внедрившихся в клетки и ткани пародонта, осуществляется посредством клеток фагоцитарной и лимфоцито-макрофаговой систем. Эти системы сами по себе обладают большим деструктивным потенциалом и могут стать причиной нарушения тканей пародонта вследствие дегрануляции и выработки цитокинов.
Иммунный ответ организма на присутствие пародонтопатогенов основан на взаимодействии нескольких систем: слизисто-секреторной, нейтрофильной, гуморальной, комплементарной и иммунорегуляторной. Предполагают, что основным механизмом слизисто-секреторной системы защиты является препятствие прикреплению на поверхности клеток адгезивных элементов пародонтопатогенов. Микроорганизмы с более активной адгезивной системой, например, трепонемы, прикрепляются к поверхностной мембране эпителиальных клеток. Другие микробы, отторгнутые защитной системой, прикрепляются к трепонеме и продолжают колонизацию.
Бактерицидные свойства слюны предотвращает развитие патогенной микрофлоры зубного налета, ведущего этиологического фактора заболеваний пародонта. Доказательством участия слизистосекреторной системы в защите от инвазии пародонтопатогенов являются фактические данные об увеличении содержания секреторного иммуноглобулина А (slgA) в слюне у больных пародонтитом. Однако эти данные противоречивы. Так, Орехова Л.Ю. с соавт. (2001) обнаружили снижение уровня секреторного иммуноглобулина в ротовой жидкости при пародонтитах.
Барер Г.М., Лемецкая Т.И. (1996) выявили повышенный уровень иммуноглобулинов основных классов вследствие их местного синтеза в воспаленной десне, а также транссудации из пораженных тканей с последующим поступлением десневой жидкости в смешанную слюну. В крови больных с данной‘Патологией снижается концентрация Ig А, М, G. По данным А.А. Кунина с соавт. (2001) при хроническом генерализованном пародонтите в стадии обострения содержание в ротовой жидкости Ig А, Е, G и лизоцима повышено, в то же время содержание slgA понижено, появляются следы Ig М. В десневой жидкости значительно увеличено количество макрофагов, нейтрофилов, лимфоцитов и эпителиоцитов. При этом в три раза снижена функциональная активность Т-лимфоцитов капиллярной крови десны.
Таким образом, хронический гингивит и пародонтит представляют собой многокомпонентные процессы, ключевыми из которых, с одной стороны, являются воспалительно-инфильтративные и деструктивные, а с другой стороны — компенсаторные. Ремиссия, которая наступает самостоятельно либо достигается проведением эффективного лечения, есть результат мобилизации и компенсаторной перестройки тканевых систем пародонта с их выведением на новый уровень гомеостаза. Наиболее мощным фактором, способствующим развитию и поддержанию болезней пародонта, является развитие дисбиоза в полости рта, который развивается или на фоне сниженного иммунитета, или сам приводит к его изменению.
Существует также механическая теория, которая позволяет по-новому взглянуть на патогенез воспалительного процесса в тканях пародонта. Весьма существенными явились результаты изучения изменений в системе иммунитета при длительной гиподинамии. Было обнаружено снижение способности лимфоцитов к активации и пролиферации, что повышает степень риска развития инфекционного процесса. Хорошо известно, что в полости рта лимфоциты относят к факторам местной защиты. Они мигрируют из лимфоидной ткани глоточного кольца и крови, через стенки микрососудов, обильно кровоснабжающих ткани десны. При длительной гипокинезии количество функционирующих микрососудов значительно уменьшается. Для тканей пародонта очень важно, что уменьшение кровоснабжения снижает уровень миграции клеток крови в десневую и ротовую жидкости. Это-касается также и сывороточных иммуноглобулинов, и компонентов комплементов, являющихся гуморальными факторами местной защиты тканей полости рта.
Можно представить, что снижение активности лимфоцитов влечет за собой уменьшение продуцирования секреторного иммуноглобулина IgA плазматическими клетками, образующимися из местных В-лимфоцитов в слизистой оболочке десны. Снижение же способности лимфоцитов к пролиферации, ведет к уменьшению связанных с ними иммуноглобулинов, что в свою очередь ослабляет защитные реакции в тканях пародонта. Становится понятным, что именно снижением активности лимфоцитов по причине регионарной гиподинамии и гипокинезии можно объяснить тот факт, что защитная реакция в пародонте начинается не с активации лимфоцитов антигенами микробов зубной бляшки, а с нейтрофильного хемотаксиса — увеличения числа нейтрофилов в зубодесневой борозде.
Для понимания механизмов развития деструктивных процессов в пародонте чрезвычайно важным явилось обнаружение при изучении иммунной системы в условиях гипокинезии достоверного увеличения продукции лимфоцитами остеокластактивирующего фактора, который вызывает потерю Са костной тканью. Совершенно очевидно также, что снижение интенсивности жевательной функции сопровождается снижением уровня саливации, что в свою очередь, ослабляет естественную резистентность тканей полости рта (в частности за счет таких факторов, как лизоцим, муцин и пр.). С уменьшением, саливации страдает и такой путь, снижения количества микроорганизмов в полости рта, как смыв их ротовой жидкостью.
Все вместе взятое благоприятствует микробной агрессии в полости рта и развитию воспаления в тканях пародонта, которые имеют наибольший контакт со скоплением микробов в зубной бляшке. Для развития воспаления в пародонте не менее важным является то, что гиподинамия способствует нарастанию устойчивости патогенных микробов к антибиотикам и возникновению аутоинфекции, а также сенсибилизации аллергенами аутомикрофлоры. Последнее, как установлено, вызывает потерю костной ткани в пародонте.
Благодаря изучению проблем гипокинезии и гиподинамии, стало очевидным, что малоподвижный образ жизни, который ведет человек в нашем столетии, отрицательно сказывается на состоянии его иммунной системы и сопротивляемости микробным инфекциям. Следует полагать, что это усугубляет последствия снижения факторов местной защиты полости рта, связанные с регионарной гиподинамией и гипокинезией (гипофункцией) в жевательной системе. Дополнением к этому являются многочисленные соматические заболевания, которые еще больше ослабляют иммунные силы организма и приводят в своем патогенезе к убыли костной ткани.
Таким образом, хронические очаги инфекции в полости рта вносят существенный вклад в развитие иммунологических дисбалансов, постоянно отвлекая на себя иммунологические ресурсы организма и истощая общий потенциал противоинфекционной защиты, что множит число вновь возникающих инфекционных очагов и хронизирует их. С другой стороны, полость рта у этих больных становится постоянно существующим источником распространения инфекции в нижележащие органы, а также лимфогенно и гематогенно по всему организму. Персистирующий антигенный инфекционный стимул неизбежно обусловливает аллергическую сенсибилизацию организма, что еще более грубо нарушает равновесие иммунной системы»больных, оказывая на нее угнетающее и дезорганизующее влияние.

Приглашаем подписаться на наш канал в Яндекс Дзен
- Издательство «Медиа Сфера»
- Об издательстве
- Рекламодателям
- Доставка / Оплата
- Контакты
Кафедра терапевтической стоматологии ГОУ ВПО "Саратовский государственный медицинский университет им. В.И. Разумовского"
Кафедра терапевтической стоматологии Саратовского ГМУ им. В.И. Разумовского Минздравсоцразвития России
Кафедра терапевтической стоматологии Саратовского ГМУ им. В.И. Разумовского Минздравсоцразвития России
Кристаллографическая картина десневой жидкости в норме и при воспалительных заболеваниях пародонта
Журнал: Стоматология. 2012;91(4): 16-19
Булкина Н. В., Брилль Г. Е., Поделинская В. Т. Кристаллографическая картина десневой жидкости в норме и при воспалительных заболеваниях пародонта. Стоматология. 2012;91(4):16-19.
Кафедра терапевтической стоматологии ГОУ ВПО "Саратовский государственный медицинский университет им. В.И. Разумовского"





Изучена кристаллографическая картина десневой жидкости в норме и при воспалительных заболеваниях пародонта. Результаты исследований сопоставлены с данными стоматологического обследования. Установлены параметры кристаллографической картины десневой жидкости при здоровом пародонте, выявлены маркеры патологических состояний при воспалении тканей пародонта.
Кафедра терапевтической стоматологии ГОУ ВПО "Саратовский государственный медицинский университет им. В.И. Разумовского"
Кафедра терапевтической стоматологии Саратовского ГМУ им. В.И. Разумовского Минздравсоцразвития России
Кафедра терапевтической стоматологии Саратовского ГМУ им. В.И. Разумовского Минздравсоцразвития России
Несмотря на постоянное совершенствование методов диагностики и лечения, воспалительные заболевания пародонта остаются одной из наиболее актуальных проблем современной стоматологии. По данным ряда эпидемиологических исследований, частота патологии пародонта у взрослого населения достигает 95%. 90—95% заболеваний пародонта — воспалительные: гингивит и пародонтит [2, 3]. Имеющиеся методы диагностики не всегда могут быть применены в клинике из-за своей травматичности, необходимости использования специальной аппаратуры или субъективности получаемых результатов. Поэтому перспективным направлением остается разработка новых способов диагностики, которые были бы безопасными для пациента, простыми и быстрыми в исполнении и повышали точность результатов. Всеми перечисленными достоинствами обладает метод клиновидной дегидратации, в настоящее время получивший широкое распространение [4, 7—9]. Сущность метода состоит в высушивании в стандартных условиях капли биологической жидкости и анализе морфологической картины полученного структурного следа (фации) с помощью микроскопического исследования [6, 10].
Известно, что патологические процессы даже на начальных этапах развития сопровождаются изменениями физико-химических свойств внутренней среды организма [6]. Изменения состава и свойств биологической жидкости всегда находят отражение в особенностях кристаллографических структур, полученных при ее дегидратации и имеющих строго специфическую картину. Поэтому данный метод достаточно чувствителен и информативен. Важное диагностическое значение анализа десневой жидкости при заболеваниях пародонта подтверждено в большом количестве работ [1, 5]. Использование в качестве материала для кристаллографического исследования десневой жидкости или жидкости пародонтальных карманов (ПК) могло бы расширить возможности диагностики воспалительных заболеваний пародонта.
Целью настоящего исследования явилось создание алгоритма описания кристаллографических особенностей общей организации фаций десневой жидкости и жидкости ПК в норме и при воспалительных заболеваниях пародонта и изучение возможностей использования этих особенностей для уточнения диагноза и определения степени тяжести воспалительных заболеваний пародонта.
Материал и методы
Обследованы 85 пациентов: лица со здоровым пародонтом (20 человек), с диагнозами хронического генерализованного катарального гингивита (ХГКГ) — 20 человек, хронического генерализованного пародонтита (ХГП) легкой (15 человек), средней (15 человек) и тяжелой (15 человек) степени. Клиническое обследование пациентов, помимо анамнеза и осмотра, включало в себя определение глубины ПК, степени подвижности зубов, рентгенологическое исследование (ортопантомография). Оценку стоматологического статуса производили по пародонтологическим индексам. Определяли индекс гигиены полости рта по J. Green, J.Vermillion (1969), индекс ПМА, пародонтальный индекс по A. Russel (1956). Забор материала производили через 3—5 ч после чистки зубов при условии, что обследуемые не употребляли пищу в указанный промежуток времени.
Для забора десневой жидкости использовали бумажные штифты №30. Штифты помещали в десневую борозду или ПК. Десневую жидкость при здоровом пародонте собирали в области зубов 16, 11, 26, 31 — вестибулярные поверхности, 36, 46 — язычные поверхности. При воспалительных заболеваниях пародонта десневую жидкость брали в области участков зубной дуги с наиболее выраженными патологическими изменениями. После забора материала штифты помещали в 100 мкл дистиллированной воды. Объем растворителя подбирали экспериментальным путем, критерием служила наиболее четкая морфологическая картина фации. Затем собранный материал центрифугировали при 3000 об/мин 10 мин. Надосадочную жидкость (2 мкл) наносили на чистое, сухое, обезжиренное предметное стекло в строго горизонтальном расположении полуавтоматическим дозатором по 6 капель каждого образца. Стекла помещали в термостат на 30 мин при температуре 37 °С. При завершении дегидратации получали фации десневой жидкости, которые подвергали микроскопическому исследованию. Полученные изображения сохраняли в виде графических файлов в памяти компьютера.
Результаты и обсуждение
При нормальном состоянии тканей пародонта имеет место общая бедность структур фации (рис. 1, см. на цв. вклейке). 
Рисунок 1. Фрагмент фации десневой жидкости при нормальном состоянии тканей пародонта. При этом четко определяются 3 характерные зоны. Краевая зона при дегидратации десневой жидкости имеет исчерченный вид и содержит несколько концентрических полос — не более 5. Для нее нехарактерно наличие каких-либо дополнительных элементов. Во всех образцах краевая зона имеет равномерную более темную полосу в нижней части на протяжении всей окружности фации. Краевая зона от промежуточной отграничивается бесструктурным круговым поясом в виде светлой полосы по всей окружности. Промежуточная зона хорошо выражена. Можно выделить следующую морфологическую особенность промежуточной зоны — расположение кристаллических образований в 2 субзонах. 1-я субзона (ближе к краевой зоне) относительно узкая и представлена мелкими кристаллическими образованиями, 2-я субзона шире: для нее характерны крупные правильные кристаллы, имеющие вид «папоротника» или «креста». Самая большая по площади — центральная зона — представлена множеством мелких кристаллических образований, имеющих вид сетки.
Для ХГКГ также характерно наличие 3 зон фации (рис. 2, см. на цв. вклейке). 
Рисунок 2. Фрагмент фации десневой жидкости при хроническом генерализованном катаральном гингивите. Краевая зона имеет исчерченный вид, при этом среднее число полос у обследованных пациентов несколько больше, чем в норме, и может достигать 7. В краевой зоне начинают появляться дополнительные элементы. Так, при воспалительных заболеваниях пародонта в периферической зоне определяются трещины 3 видов: аркообразные, прямые и исходящие от элементов. Появляются мелкие колбовидные элементы.
В нижней части краевой зоны не выявляется темная полоса. Промежуточная зона отграничена светлым бесструктурным поясом. В промежуточной зоне кристаллические образования расположены в 2 субзонах. Кристаллы имеют вид «креста» или «папоротника». В кристаллографической картине фации десневой жидкости встречаются кристаллические образования, обладающие центральной симметрией. При катаральном гингивите определяются «рваные поля», представляющие собой зону элементов, не имеющих характерной кристаллической структуры и расположенных в промежуточной зоне или при переходе в центральную зону по всей окружности поверх основных кристаллических структур. Центральная зона построена из множества мелких однотипных кристаллических образований. Маркеры патологии при ХГКГ в кристаллографической картине десневой жидкости представлены в табл. 1. 
При ХГП четко выражены 3 зоны фации (рис. 3, см. на цв. вклейке). 
Рисунок 3. Фрагмент фации содержимого пародонтального кармана при хроническом генерализованном пародонтите средней степени тяжести. В краевой зоне число концентрических полос может доходить до 15. Встречаются аркообразные, прямые трещины и трещины, исходящие из элементов. В последнем случае в периферической зоне имеются дополнительные элементы, от которых отходят трещины в виде лучей в 2 или 3 направлениях. В нижней части периферической зоны расположены колбовидные элементы. Мелкие округлые колбовидные элементы расположены более хаотично, чем крупные вытянутые, которые имеют строго упорядоченное расположение. Мелкие колбовидные элементы появляются в фациях содержимого ПК у всех пациентов с ХГП. Крупные колбовидные элементы начинают встречаться чаще при увеличении степени тяжести пародонтита и всегда сочетаются с более мелкими. Для промежуточной зоны характерны кристаллы в виде «креста» или «папоротника» или с центральной симметрией. При увеличении степени тяжести пародонтита появляются черепицеобразные кристаллические структуры в верхней субзоне промежуточной зоны, которые могут сочетаться с кристаллическими образованиями с центральной симметрией или с кристаллами в виде «креста» или «папоротника». Характерно наличие «рваных полей». Центральная зона представлена однотипной сетчатой структурой. В табл. 2 
приведены маркеры патологии в фациях содержимого ПК при ХГП.
В проведенном нами исследовании впервые были получены фации десневой жидкости и содержимого ПК. Согласно результатам исследования, фации в норме или при патологии тканей пародонта сохраняют одинаковый принцип организации. Они имеют 3 четко разграниченные зоны: краевую, промежуточную и центральную. Кристаллографическая картина в норме характеризуется бедностью элементов. В периферической зоне содержится не более 5 концентрических полос, отсутствуют дополнительные элементы. Для промежуточной зоны характерны кристаллы в виде «креста» или «папоротника» в 2 субзонах. При воспалительных заболеваниях пародонта, увеличении степени тяжести и длительности существования патологии морфологическая картина становится более насыщенной, сложной, разнообразной. На наш взгляд, это связано с изменением количественного и качественного состава десневой жидкости. Изменения затрагивают все зоны. К маркерам патологии периферической зоны, во-первых, можно отнести увеличение числа концентрических полос. Во-вторых — появление трещин, которые в норме отсутствуют; прямые и аркообразные трещины встречаются при всех воспалительных заболеваниях пародонта, тогда как трещины, исходящие из элементов, больше характерны для пародонтита; при гингивите они появляются редко, при пародонтите средней и тяжелой степени — почти постоянно. В-третьих, наличие колбовидных элементов тоже является характерной особенностью ХГП.
Изменения в промежуточной зоне в основном касаются характера кристаллов. Так, наличие кристаллических образований с центральной симметрией больше характерно для ХГП. Их сочетание с черепицеобразными кристаллическими образованиями появляется при пародонтите средней и тяжелой степени. Еще одной особенностью фаций при воспалительных заболеваниях пародонта является наличие «рваных полей». Центральная зона в норме и при патологии пародонта представлена множеством однообразных мелких кристаллических образований, рисунок которых при наличии патологии и увеличении степени ее тяжести становится более выраженным.
Таким образом, полученные нами данные свидетельствуют о том, что кристаллографическая картина в норме, при ХГКГ и ХГП характеризуется специфическими особенностями. Определенная кристаллографическая структура фаций соответствует клинической картине, полученной при стоматологическом обследовании. Поэтому обнаружение маркеров патологии может применяться для скрининговой диагностики воспалительных заболеваний пародонта, а также для уточнения диагноза и контроля за результатами лечения.

Пародонтит – воспаление окружающих зуб тканей (пародонта) с последующим разрушением связок зуба с костной тканью челюсти. Проявляется кровоточивостью и воспалением десен, болевыми ощущениями при надавливании, неприятным запахом из полости рта, подвижностью зубов. Дальнейшее развитие пародонтита приводит к формированию зубодесневых карманов, гноетечению, расшатыванию и выпадению зубов. Может осложняться абсцессами и свищами на деснах, периоститом и лимфаденитом. Лечение пародонтита состоит в полной санации ротовой полости и чистке десневых карманов, при необходимости производится их инструментальный кюретаж.


- Причины пародонтита
- Симптомы пародонтита
- Диагностика пародонтита
- Лечение пародонтита
- Профилактика
- Цены на лечение
Общие сведения
Пародонтит – это заболевание зуба, в результате которого происходит разрушение зубодесневевого соединения. Гингивит, то есть воспаление десен, является ранней стадией пародонтита, в дальнейшем воспалительный процесс переходит на другие ткани пародонта, что ведет к разрушению периодонта и костной ткани альвеолярного отростка. Потеря зубов в старшем возрасте в большинстве случаев обусловлена генерализованным пародонтитом.
Причины пародонтита
Основной причиной возникновения является скопление зубного налета, который затвердевает и образует зубной камень. Курение и жевание табака по многим причинам может поспособствовать развитию пародонтита. Так, табак снижает реактивность иммунной системы, вследствие чего риск инфицирования пародонта патогенной микрофлорой возрастает. Вещества, содержащиеся в табаке, вступая во взаимодействие со слюной, создают благоприятные условия для жизнедеятельности патогенной микрофлоры. Также курение существенно снижает процесс регенерации клеток, что сказывается на течении пародонтита.
Наследственная предрасположенность редко, но становится основной причиной развития. В этом случае, несмотря на то, что пациент тщательно ухаживает за полостью рта, развивается гингивит, а затем – пародонтит.
Снижение продукции слюны может повысить образование зубного налета и зубного камня, так как нарушается процесс естественного очищения полости рта. Антидепрессанты, противовоспалительные препараты особенно при длительном приеме существенно снижают продукцию слюны. Противосудорожные препараты, иммунодепрессанты, блокаторы кальциевых канальцев могут вызвать гиперплазию десен, что значительно затрудняет уход за полостью рта. В результате зубной камень образуется гораздо быстрее, что и становится причиной пародонтита.
У пациентов с сахарным диабетом пародонтит диагностируется в несколько раз чаще, при этом лечение практически не приносит результатов. Изменения гормонального фона по причине беременности, лактации, менопаузы вызывают изменение в иммунной системе, что и влияет на развитие пародонтита и если до беременности у женщины был гингивит, то воспалительный процесс начинает прогрессировать.
Дефицит витаминов С и В из-за нарушения их усвояемости или из-за плохого питания является одним из факторов, который может стать основным патогенетическим звеном в развитии пародонтита. Недостаток кальция негативно сказывается на всей костной системе, в том числе и на зубочелюстной, так как кальций важен для костей, особенно для тех, которые поддерживают зубы. Люди, недополучающие витамин С, попадают в группу риска по развитию пародонтита из-за снижения прочности соединительной ткани. У курильщиков недостаток витамина С более выражен.
Постоянное употребление чрезмерно мягкой пищи не обеспечивает нужной нагрузки на зубы в процессе жевания, что снижает качество самоочистки зубов. Развитию пародонтита способствует так же и вредная привычка жевать на одной стороне, так как в этом случае функциональная нагрузка распределяется неравномерно. У людей, с неправильным прикусом и с неправильной формой зубов пародонтит диагностируют чаще.
Симптомы пародонтита

При пародонтите болевой синдром наблюдается редко. Воспаление со стороны десен проявляется отечностью, покраснением, местным повышением температуры и кровоточивостью десен. То есть гингивит является первой стадией. При отсутствии лечения процесс прогрессирует и пародонтитом поражаются мягкие и костные ткани, что может закончиться потерей зуба.
Диагностировать пародонтит на ранних сроках можно только во время осмотра стоматологом, так как клинические проявления практически отсутствуют. И основным симптомом, после которого пациенты обращаются за медицинской помощью, является кровоточивость десен во время чистки зубов или во время еды.
В дальнейшем присоединяется отечность десен и их повышенная чувствительность в ответ на раздражение. Если на этом этапе пародонтит не лечить, то десны начинают отделяться от зубов, вследствие чего зубы выглядят длиннее, между зубами появляются промежутки. В последующем при пародонтите появляется гнойное отделяемое и неприятный запах изо рта. Неприятный привкус во рту и выпадение зубов характерны для поздних стадий пародонтита.
Любой воспалительный процесс в области десен, в том числе и пародонтит, протекает безболезненно вне зависимости от глубины поражения и стадии разрушения пародонтальных тканей. Поэтому даже безболезненная кровоточивость десен является первым клиническим проявлением развивающегося пародонтита. На этом этапе процесс еще обратим, так как пародонтальная связка не вовлечена в воспалительный процесс и зуб связан с соседними зубами, что обеспечивает равномерную нагрузку по всему зубному ряду, в результате перегрузки в тканях пародонта еще не возникает.
При отсутствии лечения пародонтита воспалительный процесс проникает глубже, начинается разрушение пародонтальной связки, возникает пародонтальный карман. Именно в этот карман при пародонтите откладывается зубной налет и зубной камень, что способствует прогрессированию процесса. Далее пародонтальные ткани (десна и костная ткань) разрушаются, зуб начинает расшатываться, теряется костная опора в челюсти. На этом этапе пародонтита положение зубов в зубном ряду меняется, между ними появляются щели.
В зависимости от особенностей пациента, пародонтит протекает по-разному. Так, агрессивное течение пародонтита характеризуется быстрым, почти стремительным разрушением зубов и десен. У другой части пациентов пародонтит протекает эпизодически, с длительными ремиссиями и периодами обострения процесса.
Хроническое течение пародонтита характеризуется медленным, но прогрессирующим разрушением костной и мышечной тканей, окружающих и поддерживающих зуб. Хронический пародонтит имеет более медленное течение, чем агрессивный. Если пародонтит является одним из проявлений системных заболеваний, например сахарного диабета, то обычно его симптомы проявляются в раннем возрасте и стихают во время коррекции основного заболевания.
Некротизирующий пародонтит является наиболее тяжелой формой течения заболевания. Десневые ткани некротизируются, при отсутствии лечения наблюдается некроз периодонтальных связок и костной ткани. Некротизирующий пародонтит встречается в основном у пациентов с тяжелыми формами иммунодефицитов, например, больные СПИДом.
Диагностика пародонтита

Наличие одного или нескольких симптомов является поводом для скорейшего обращения за стоматологической помощью, чтобы определить, насколько глубоки поражения. Измерение глубины зазора между зубом и десной является основной диагностической процедурой, которая, несмотря на простоту, позволяет достаточно точно определить глубину поражения. Для проведения исследования используется пародонтальная проба, которую помещают между зубом и десной и тем самым измеряют глубину промежутка. Результаты обследования каждого зуба записывают и получают пародонтограмму.
Если глубина зазора не более 3мм, то признаков гингивита и пародонтита нет и десна здорова, тогда как глубина зазора более 5мм свидетельствует о наличии пародонтита. Скопления зубного налета и наличие зубного камня так же учитываются при диагностике пародонтита. Для комплексной оценки состояния костной ткани челюсти показано выполнить ортопантомограмму.
Лечение пародонтита
Очень часто лечение начинается на этапе, когда разрушение поддерживающей костной ткани и десны уже произошло, вследствие чего лечение пародонтита затягивается из-за скопления патогенных микроорганизмов в десневых карманах. В таких случаях лечение пародонтита направлено на предотвращение углубления десневых карманов и на предотвращение дальнейшего разрушения десны и костной ткани. Для этого производят тщательную профессиональную гигиену полости рта с очисткой десневых карманов от бактерий, что предупреждает дальнейшее разрушение и прогрессирование заболевания.
При своевременно поставленном диагнозе пародонтит хорошо поддается лечению неинвазивными методами. Если глубина десневых карманов не более 5мм, то достаточно процедуры по очищению корня зуба от воспаленной пульпы с использованием антибиотиков. В дальнейшем требуется соблюдать гигиену полости рта и периодически посещать стоматолога для удаления зубного камня.
Проведенный с помощью инструментов кюретаж или ультразвуковая чистка зубов удаляет над- и поддесневой зубной камень. Удаление зубного камня с помощью ультразвука кроме всего прочего полирует поверхность зубов, предотвращая появление зубного камня, а кислород обеззараживает десневые карманы и способствует ускоренному заживлению. После ультразвуковой чистки рекомендовано применять местные гели с антибиотиками. Местные антибактериальные препараты позволяют подавить рост бактерий в десневых карманах, что и является основным моментом в лечении пародонтита. Отказ от приема системных антибиотиков для лечения пародонтита в пользу местных препаратов позволяет снизить вероятность развития побочных эффектов.
Если же глубина десневого кармана при пародонтите превышает 5мм, то требуется хирургическое вмешательство. Для уменьшения десневого кармана проводят лоскутную операцию. Производится небольшой разрез в области десны, что позволяет приподнять ее и оголить корень зуба, который нужно очистить от зубного камня. Если пародонтит уже распространился на костную ткань, то перед тем, как ушить разрез, костную ткань выравнивают. Лоскутная операция проводится под местной анестезией и длится от 1 до 3-х часов.
Трансплантация мягких тканей десны необходима в том случае, когда из-за атрофии десневых карманов пародонт зубов оголяется и визуально выглядит длиннее. Для замещения используют лоскут ткани с неба. Эта процедура помогает остановить углубление десневого кармана и помогает закрыть оголенные корни зубов, предупреждая развитие гиперестезий. Для женщин, особенно молодого возраста, трансплантация мягких тканей при пародонтите дает двойной результат – излечение и избавление от косметического дефекта.
Применение костного трансплантата для остеопластики при пародонтите проводится при значительном разрушении костной ткани, когда она не может выполнять функций по удерживанию зуба на своем месте. Трансплантат может быть изготовлен как из синтетического материала, так и из собственной костной ткани. Костный трансплантат для лечения пародонтита имеет неоспоримое преимущество: он служит платформой для образования новой костной ткани, что называется направленной регенерацией.
Направленная регенерация костной ткани при глубоких поражениях пародонтитом восстанавливает костную ткань. Для этого участок между зубом и костной тканью заполняют биосовместимым материалом, в результате чего на данном участке растет только костная ткань, рост других клеток полностью подавлен. Вторая методика направленной регенерации для лечения пародонтита заключается в ведении протеинсодержащего геля, который по своему составу схож с эмалью зубов. В результате организм начинает стимулировать рост костной ткани в ответ на ложную информацию о формировании нового зуба.
Профилактика
В профилактике пародонтита имеет значение санитарное просвещение населения, обучение правильной чистке зубов еще в детском возрасте и полноценное питание. Для своевременного выявления пародонтита и других заболеваний необходимо не реже, чем раз в полгода проходить плановый осмотр стоматолога и процедуры по удалению зубного камня, который провоцирует развитие пародонтита.
Если имеется гингивит, то его необходимо лечить, так как именно гингивит является первым проявление пародонтита. На этом этапе предотвратить пародонтит можно используя антибактериальные зубные пасты и противовоспалительные ополаскиватели для рта. Дефекты зубных рядов необходимо своевременно лечить, так как это формирует правильную нагрузку на зубы и способствует профилактике.
В первую очередь, автореферат "Современные иммунологические аспекты в патогенезе заболеваний пародонта" будет интересен специалистам в области стоматологии, а также широкому кругу читателей, кто интересуется современными тенденциями в исследованиях и научными взглядами в лечении пародонтита.
Что особо хотелось отметить - это возраст исследуемых. Средний возраст - всего 38 (!) ле т. Заболевания пародонта "молодеют", причем процент наблюдаемых мужчин составил около 30 процентов, женщин - чуть менее 70 процентов. Пародонтит становится серьезнейшей проблемой, затрагивающей 99-100 процентов взрослого населения России.
Работа выполнена в Государственном бюджетном образовательном учреждении высшего профессионального образования «Московский медико-стоматологический университет имени А.И.Евдокимова» Министерства здравоохранения Российской Федерации (ГБОУ ВПО МГМСУ имени А.И.Евдокимова Минздрава России).
Научные консультанты:
- Янушевич Олег Олегович , Заслуженный врач РФ, Лауреат премии Правительства Российской Федерации в области науки и техники, доктор медицинских наук, профессор
- Гуревич Константин Георгиевич , доктор медицинских наук, профессор
Официальными оппонентами в диссертации выступили:
- Аванесов Анатолий Михайлович , доктор медицинских наук, профессор, заведующий кафедрой общей и клинической стоматологии медицинского института Федерального государственного автономного образовательного учреждения высшего образования «Российский университет дружбы народов».
- Иванова Елена Владимировна , доктор медицинских наук, доцент кафедры терапевтической стоматологии Государственного бюджетного образовательного учреждения дополнительного профессионального образования «Российская медицинская академия последипломного образования» Минздрава РФ.
- Панченко Леонид Фёдорович , доктор медицинских наук, профессор, заслуженный деятель науки РФ, академик РАН, заведующий лабораторией биохимии филиала ФГБУ «Федеральный медицинский исследовательский центр психиатрии и наркологии им. В.П. Сербского» Минздрава РФ.
С моей диссертацией в полном объеме можно ознакомиться в библиотеке ГБОУ ВПО МГМСУ имени А.И. Евдокимова МЗ РФ по адресу 127206, Москва, ул. Вучетича, д.10а
Актуальность проводимого исследования
Согласно последним исследованиям ВОЗ, более 90% населения старше 40 лет страдает заболеваниями пародонта: в Российской Федерации у взрослого населения распространенность заболеваний пародонта достигает 99- 100% . Лечение заболеваний пародонта до настоящего времени остается сложной и не до конца решенной медицинской проблемой. Функциональные расстройства зубочелюстной системы, обусловленные потерей зубов от заболеваний пародонта, развиваются в 5 раз чаще, чем при осложнениях кариеса (Грудянов А.И, 2009). Более того, воспалительные заболевания пародонта осложняются психологическими факторами, и проблема становится не только медицинской, но и социальной (Дмитриева Л.А, 2001).
Известно, что развитие заболеваний пародонта определяется сложным взаимодействием иммунной системы и патогенов, переоценка роли каждого из которых может привести к предвзятым выводам (Pollreisz A, Huang Y, Roth GA, et all, 2010).
Эти знания необходимы для развития иммуномодулирующих стратегий при лечении пародонтита , а также для максимальной защиты и минимизации разрушений тканей пародонта. В рамках расширенной парадигмы Th1/Th2/Th17, вероятно, можно будет объяснить, чем обуславливается защитная или деструктивная реакция в пародонте отдельных клеток, и тогда вероятно, появится возможность разработать адекватные терапевтические вмешательства, максимизирующие защитные и минимизирующие деструктивные функции T-клеток при заболеваниях пародонта.
Цель исследования
Изучение иммунологических аспектов хронического генерализованного пародонтита для разработки персонифицированного подхода к лечению и оценке прогноза течения заболевания.
Задачи исследования
- Выявить факторы риска развития хронического генерализованного пародонтита
- Провести индексную оценку состояния полости рта при пародонтите до и после лечения
- Выявить факторы, связанные с неэффективностью лечения пародонтита
- Исследовать показатели клеточного иммунитета при пародонтите.
- Изучить содержание цитокинов в десневой жидкости и плазме крови у пациентов с пародонтитом
- Определить уровень антител к P.gingivalis у здоровых лиц и больных пародонтитом
- Провести оценку состояния иммуно-интерфероновой системы при пародонтите
- Исследовать особенности дифференцировки лимфоцитов при заболеваниях пародонта
- Изучить влияние лечения на иммунологические показатели
Научная новизна полученных результатов исследования
- Показано , что развитие и неэффективность лечения хронического генерализованного пародонтита сопряжены с наличием модифицируемых и немодицицируемых факторов риска. Среди немодифицируемых основными являются: женский пол, возраст. Основными модифицируемыми факторами риска являются: нерациональное питание, гиподинамия, курение, ожирение.
- Показано , что при пародонтите изменяются показатели клеточного звена иммунитета.
- Выявлено , что содержание TNFα, IL-18, IL-17 и IFNγ в десневой жидкости и плазме крови больных пародонтитом выше, чем у контрольных лиц.
- Доказано , что содержание IL-4 и IL-10 в десневой жидкости и плазме крови при пародонтите ниже, чем у практически здоровых лиц. В десневой жидкости и плазе крови наблюдается дисбаланс цитокинов остеокластогенеза. У 5% клинически здоровых лиц определены значимые титры IgA и IgM к P.gingivalis. Данные антитела выявлены у 100% больных пародонтитом. У 1 / 10 больных отсутствует выработка IgG к P.gingivalis.
- Обнаружено , что эффективность иммунного ответа на P.gingivalis, определяемая по выработке антител, связана с социально-демографическими, поведенческими и клиническими факторами.
- Выявлено три типа изменений системы интерферона при пародонтите: а) резкое снижение продукции IFNα и IFNγ, повышение уровень сывороточного IFN, б) снижение уровней сывороточного IFN, существенное снижение продукции IFNα и IFNγ на фоне повышения спонтанного синтеза IFN, в) снижение продукции IFNα и IFNγ, повышением уровня сывороточного IFN.
- Доказано , что при пародонтите снижается экспрессия CD14 и повышается экспрессия CD16 и CD45RA на лимфоцитах периферической крови.
- При пародонтите выявлено два основных типа изменений со стороны лимфоцитов: а) снижение числа цитототоксических Т-лимфоцитов (CD3 + CD8 + ), увеличение CD3 - CD8 + клеток (73,2% пациентов), б) повышение числа В-лимфоцитов и NK-клеток, выраженное снижение уровня Т-лимфоцитов (15,4% пациентов). При увеличении числа NK- клеток у 100% пациентов наблюдаются признаки резорбции костной ткани, а последующее лечение в 2/3 случаев будет неэффективным.
Какие научные положения были вынесены на защиту моей докторской диссертации
- Развитие и неэффективность лечения хронического генерализованного пародонтита сопряжены с наличием модифицируемых и немодифицируемых факторов риска.
- При пародонтите изменяются показатели клеточного звена иммунитета.
- Пародонтит сопряжен с дисбалансом про- и противо-воспалительных цитокинов как в десневой жидкости, так и в крови.
- Эффективность иммунного ответа на P.gingivalis, определяемая по выработке антител, связана с социально-демографическими, поведенческими и клиническими факторами.
- При хроническом пародонтите наблюдается три типа изменений системы интерферона и два основных типа изменений со стороны лимфоцитов.
Теоретическая и практическая значимость полученных результатов
- Разработана методология персонифицированной оценки течения пародонтита.
- Показана высокая иммунологическая эффективность лечения хронического генерализованного пародонтита методом root planing, которая позволяет добиться клинического улучшения состояния больного в 81% случаев через 6 месяцев . Данный метод также имеет положительное влияние на изучаемые показатели иммунной системы.
- Выявлены факторы, приводящие к снижению эффективности лечения хронического генерализованного пародонтита. К немодифицируемым относятся возраст и женский пол. К модифицируемым относятся курение, питание, низкая двигательная активность. Воздействие на них может повысить эффективность лечения пародонтита.
- Наиболее информативным методом изучения иммунного статуса при пародонтите является исследование малых субпопуляций лимфоцитов.
- Интерфероновый статус и уровень антител к P.gingivalis обладают прогностической информативностью в отношении течения хронического генерализованного пародонтита.
- Результаты работы послужили основанием для информационно-методического письма главного внештатного специалиста стоматолога МЗ РФ от 04.03.2015 года, главного внештатного стоматолога здравоохранения Ростовской области от 16.02.2015 года.
Внедрение результатов исследования
Результаты исследования послужили основанием для написания информационно-методических писем главного внештатного специалиста стоматолога МЗ РФ и главного внештатного стоматолога здравоохранения Ростовской области. Результаты используются в работе Министерства здравоохранения Республика Мордовия, в клинике ГБОУ ВПО КДМК МГМСУ им. А.И. Евдокимова МЗ РФ, ГБОУ ВПО Ростовский государственный медицинский университет МЗ РФ, поликлиническом отделении ФГБУ «РНИИАиП» МЗ РФ, ГАУ Ростовской области «Стоматологическая поликлиника», «Стоматологической поликлинике №4» Ростовской области.
Апробация результатов исследования
Материалы диссертации были доложены и обсуждены на заседании:
- кафедры «Пародонтологии»,
- кафедры ЮНЕСКО «Здоровый образ жизни-залог успешного развития»,
- кафедры патофизиологии,
- кафедры клинической стоматологии №3 ГБОУ ВПО Московский государственный медико-стоматологический университет МЗ РФ.
- III международной студенческой Научно-практической конференции, РУДН, Москва (2011),
- 7 конгрессе European Federation of Periodontology (2012) Vienna, Austria,
- VIII Всероссийской конференции «Иммунологические чтения в Челябинске» (2013),
- 8 конгрессе European Federation of Periodontology (2015) London.
По теме моей диссертации " Современные иммунологические аспекты в патогенезе заболеваний пародонта опубликовано 26 работ , из них - 19 в журналах рекомендованных ВАК (Высшей Аттестационной Комиссией).
Я самостоятельно осуществляла подбор пациентов в исследование. Проводила клиническое, инструментальное и лабораторное обследование. Мной проведён анализ отечественной и зарубежной литературы, сформулированы цель, задачи, этапы и методы исследования, научные положения, выносимые на защиту, выводы и практические рекомендации. Я участвовала в иммунологических исследованиях, заполняла специально разработанные учетные формы и клинические карты. Также мной проведена статистическая обработка обобщенного материала, результаты статистической обработки вы сможете увидеть в этой статье.
У вас наблюдаются симптомы пародонтита? Все предыдущее лечение пародонтита оказалось неэффективным?
Записаться на прием к д.м.н. Теблоевой Лауре Михайловне!
В исследование было включено 340 пациентов с пародонтитом
Итак, в мое исследование включено 340 пациентов с хроническим генерализованным пародонтитом, обратившихся в момент обострения заболевания, которые составили основную группу.
Средний возраст обратившихся был 38+0,5 лет , из них 30,1% составили мужчины. То есть женщины в исследовании составили чуть меньше 70%. Все обратившиеся - жители Москвы и Московской области. Обследованные удовлетворяли перечисленным ниже критериям включения, невключения и исключения из исследования.
Критерии включения в исследование:
мужчины и женщины в возрасте от 21 до 50 лет; постоянное проживание в Москве или Подмосковье; верифицированный диагноз «пародонтит средней степени тяжести»; отсутствие предшествующего лечения пародонтита в течение не менее 6 месяцев; прикус ортогнатический, вторичная адентия – III класс дефектов зубных рядов по Кеннеди Е. (1974) – включенные дефекты в области моляров или премоляров с одной стороны – отсутствие не более 2 зубов; наличие несъемных ортопедических конструкций – одиночные искусственные коронки, мостовидные протезы – время изготовления менее 3-х лет, удовлетворяющие гигиеническим требованиям; способность свободно читать и заполнять анкеты; у женщин на основании опроса – отсутствие беременности и кормления грудью, климактерического синдрома; высказанное в письменном виде письменное добровольное согласие на участие в исследовании.
Критерии исключения из исследования:
пародонтит легкой или тяжелой степени тяжести; предшествующее лечение пародонтита в течение 6 месяцев и менее до первого визита; для женщин – беременность или послеродовый период, а также климактерический синдром (отсутствие менструаций со слов женщины более 1 месяца); другие воспалительные или дегенеративные заболевания полости рта; системные заболевания; патологические виды прикуса; частичная вторичная адентия – I, II, IV классы дефектов зубных рядов по Кеннеди Е. (1974); III класс по Кеннеди Е. – отсутствие более 2 зубов; наличие съемных ортопедических конструкций; наличие несъемных ортопедических конструкций, время изготовления которых более 3-х лет, не удовлетворяющих гигиеническим требованиям; трудности с чтением и заполнением анкет; отсутствие письменного добровольного согласия на участие в исследовании.
Критерии невключения в исследование:
лица, находящиеся под действием алкоголя или наркотиков; пациенты, не способные обслуживать себя самостоятельно; наличие острых воспалительных заболеваний вне полости рта; возраст менее 21 лет и более 50 лет;
Чтобы отобрать указанных пациентов, было осмотрено 668 пациентов , обратившихся по поводу пародонтита.
Социальный статус пациента оценивали на основании специальной анкеты. Индекс массы тела рассчитывали на основании сообщенных пациентом данных о росте и весе.
Комплексное обследование пациентов с пародонтитом включало клиническое, индексное и рентгенологическое исследования.
При постановке диагноза использована классификация, в основу которой положена клиническая форма заболевания, с определением характера тяжести течения. Данная классификация принята в 1983 г. на 16 Пленуме Всесоюзного общества стоматологов в г. Ереван. Для индексной оценки состояния тканей пародонта использовали метод Силнеса и Лоэ, индекс РМА, индекс CPITN, метод Muhleman в модификации Cower, индекс гигиены Грина Вермильона, измерение глубины пародонтальных карманов с помощью зондов Уильямса.
Антитела к P.gingivalis определяли в плазме крови. Использовался иммуно-ферментный анализ (ИФА) для определения IgG, IgM, IgE. Все реактивы были производства фирмы Sigma (США). В работе использован "сэндвич"-вариант твердофазного ИФА. Исследования выполнены ФГБУ «ФНИЦ эпидемиологии и микробиологии имени Н.Ф. Гамалеи» МЗ РФ.
Показатели интерферонового-статуса определяли микрометодом в цельной крови по методике Григорян С.С и др. (1988). Исследования выполнены в лаборатории интерферонов и интерфероногенеза в ФГБУ «ФНИЦ эпидемиологии и микробиологии имени Н.Ф. Гамалеи» МЗ РФ.
Исследование субпопуляционного состава лимфоцитов периферической крови проводили с применением проточного цитофлюориметра на базе лаборатории клеточной иммунологии ФГБУ «ФНКЦ ДГОИ им. Дмитрия Рогачёва МЗ РФ. В работе использована двух-платформенная технология: при подсчете абсолютного количества клеток задействованы 2 прибора – проточный цитофлюориметр и гематологический анализатор.
Анализ содержания цитокинов IFN-γ, IFN-α, IL-4, IL-10 и TNF-α проводили с помощью твердофазного иммуноферментного анализа. Исследования выполнены в лаборатории интерферонов и в ФГБУ «ФНИЦ эпидемиологии и микробиологии имени Н.Ф. Гамалеи» МЗ РФ.
Законы распределения параметров устанавливали с помощью λ-критерия Колмогорова-Смирнова. При непротиворечии гипотезе о нормальном распределении сравнение дисперсий проводили при помощи F-критерия Фишера. При равенстве дисперсий для сравнения средних применяли t-критерий Стьюдента, иначе – критерий Уэлча. При противоречии гипотезе о нормальном распределении средние величины сравнивали с использованием U-статистики Вилкоксона-Мана-Уитни и X критерий Ван-дер Вардена. Для изучения механизмов взаимосвязи параметров применен корреляционный анализ. Вычисляли коэффициент ранговой корреляции Кэндалла, что позволило не учитывать закон распределения изучаемых параметров. Полученные коэффициенты корреляции сравнивали с нулем для определения их значимости и между собой для определения различий (Лакин Г.Ф., 1990; Харламов и соавт., 1994). Частоты встречаемости признаков оценивали методом «случай-контроль» с расчетом отношения шансов (OR, odds ratio). 95% доверительные интервалы рассчитывали методом Фишера (OR-Cl95%) (Гржибовский А.М., 2008).
Результаты собственных исследований
До начала лечения пациенты предъявляли жалобы на кровоточивость дёсен при чистке зубов, подвижность зубов, запах изо рта. В анамнезе у пациентов выявлены следующие поведенческие факторы риска: курение, нерациональное питание, гиподинамия, ожирение, аборты. У 35% мужчин и 12% женщин установлено предшествующее неэффективное лечение пародонтита, причем среди женщин это число достоверно ниже (таблица 1).
Типичная анамнестическая картина у пациентов до начала лечения пародонтита в зависимости от пола
Читайте также:

