Пародонтоз при вич лечение
Опубликовано: 26.04.2024
CC BY
Аннотация научной статьи по клинической медицине, автор научной работы — Гилева О.С., Садилова В.А.
Цель. Изучение распространенности и клинической структуры заболеваний пародонта у ВИЧ-инфицированных пациентов в зависимости от приверженности антиретровирусной терапии . Материалы и методы. Работа основана на результатах комплексного стоматологического обследования 222 ВИЧ-инфицированных пациентов ГКУЗ «Пермский краевой центр СПИД» за период с 2009 по 2011 г. Результаты. Распространенность классических воспалительных заболеваний пародонта у ВИЧ-инфицированных составила 69,7% и специфических ВИЧ-ассоциированных заболеваний пародонта – 27,0%. У пациентов, получающих антиретровирусную терапию , отмечены достоверно более низкая распространенность специфических ВИЧ-ассоциированных заболеваний пародонта , а также менее тяжелое течение классического гингивита и пародонтита. Выводы. Стоматологический статус ВИЧ-инфицированных пациентов характеризуется высокой распространенностью и интенсивностью заболеваний пародонта. Заболевания пародонта у ВИЧ-инфицированных отличаются полиморфизмом, могут быть специфическими и неспецифическими, обусловленными типичной пародонтопатогенной флорой. Пародонтологический статус ВИЧ-инфицированных пациентов, не приверженных антиретровирусной терапии , скомпрометирован в большей степени, чем у лиц, получающих соответствующее противовирусное лечение.
Похожие темы научных работ по клинической медицине , автор научной работы — Гилева О.С., Садилова В.А.
PERIODONTAL DISEASES IN HIV-INFECTED PATIENTS: PREVALENCE AND PECULIARITIES OF CLINICAL MANIFESTATIONS DEPENDING ON ADHERENCE TO ANTIRETROVIRAL THERAPY
Aim. To study the prevalence and clinical structure of periodontal diseases in HIV-infected patients depending on adherence to antiretroviral therapy (ART). Materials and methods. The study was based on the results of complex dental examination of 222 HIV-infected patients of “Perm Regional AIDS Center” over the period from 2009 to 2011. Results. Prevalence of classical inflammatory periodontal diseases in HIV-infected patients was 69,7% and that of specific HIV-associated periodontal diseases 27,0%. Patients who underwent antiretroviral therapy had reliably lower prevalence of HIV-associated periodontal diseases and less severe course of classical gingivitis and periodontitis. Conclusion. Dental status of HIV-infected patients is characterized by higher prevalence and intensity of periodontal diseases. Periodontal diseases in HIV-infected patients are characterized by polymorphism, they can be specific and nonspecific, conditioned by typical periodontopathogenic flora. Periodontologic status of HIV-infected patients not adherent to ART is compromised to a greater extent than in subjects receiving the corresponding antiviral therapy.
Текст научной работы на тему «Заболевания пародонта у ВИЧ-инфицированных больных: распространенность и особенности клинических проявлений в зависимости от приверженности антиретровирусной терапии»
УДК 616.314.1-022: 578.828 HIV]-07
ЗАБОЛЕВАНИЯ ПАРОДОНТА У ВИЧ-ИНФИЦИРОВАННЫХ БОЛЬНЫХ: РАСПРОСТРАНЕННОСТЬ И ОСОБЕННОСТИ КЛИНИЧЕСКИХ ПРОЯВЛЕНИЙ В ЗАВИСИМОСТИ ОТ ПРИВЕРЖЕННОСТИ АНТИРЕТРОВИРУСНОЙ ТЕРАПИИ
О. С. Гилева, В. А. Садилова*
Пермская государственная медицинская академия им. ак. Е. А. Вагнера, Россия
PERIODONTAL DISEASES IN HIV-INFECTED PATIENTS: PREVALENCE AND PECULIARITIES OF CLINICAL MANIFESTATIONS DEPENDING ON ADHERENCE TO ANTIRETROVIRAL THERAPY
O. S. Gileva, V. A. Sadilova*
Perm State Academy of Medicine named after Academician EA Wagner, Russia
Цель. Изучение распространенности и клинической структуры заболеваний пародонта у ВИЧ-инфицированных пациентов в зависимости от приверженности антиретровирусной терапии. Материалы и методы. Работа основана на результатах комплексного стоматологического обследования 222 ВИЧ-инфицированных пациентов ГКУЗ «Пермский краевой центр СПИД» за период с 2009 по 2011 г.
Результаты. Распространенность классических воспалительных заболеваний пародонта у ВИЧ-инфицированных составила 69,7% и специфических ВИЧ-ассоциированных заболеваний пародонта - 27,0%. У пациентов, получающих антиретровирусную терапию, отмечены достоверно более низкая распространенность специфических ВИЧ-ассоциированных заболеваний пародонта, а также менее тяжелое течение классического гингивита и пародонтита.
Выводы. Стоматологический статус ВИЧ-инфицированных пациентов характеризуется высокой распространенностью и интенсивностью заболеваний пародонта. Заболевания пародонта у ВИЧ-инфицированных отличаются полиморфизмом, могут быть специфическими и неспецифическими, обусловленными типичной пародонтопатогенной флорой. Пародонтологический статус ВИЧ-инфицированных пациентов, не приверженных антиретровирусной терапии, скомпрометирован в большей степени, чем у лиц, получающих соответствующее противовирусное лечение.
Ключевые слова. ВИЧ-ассоциированные заболевания пародонта, линейная десневая эритема, язвенно-некротический гингивит, язвенно-некротический пародонтит, антиретровирусная терапия.
Aim. To study the prevalence and clinical structure of periodontal diseases in HIV-infected patients depending on adherence to antiretroviral therapy (ART).
Materials and methods. The study was based on the results of complex dental examination of 222 HIV-infected patients of "Perm Regional AIDS Center" over the period from 2009 to 2011.
© Гилева О. С., Садилова В. А., 2013 e-mail: verusha_007@mail.ru тел. 8 (342) 233 01 92
[Садилова В. Н. (контактное лицо) - аспирант кафедры пропедевтики и физиотерапии стоматологических заболеваний; Гилева О. С. - доктор медицинских наук, профессор, заведующая кафедрой пропедевтики и физиотерапии стоматологических заболеваний].
Results. Prevalence of classical inflammatory periodontal diseases in HIV-infected patients was 69,7% and that of specific HIV-associated periodontal diseases 27,0%. Patients who underwent antiretroviral therapy had reliably lower prevalence of HIV-associated periodontal diseases and less severe course of classical gingivitis and periodontitis.
Conclusion. Dental status of HIV-infected patients is characterized by higher prevalence and intensity of periodontal diseases. Periodontal diseases in HIV-infected patients are characterized by polymorphism, they can be specific and nonspecific, conditioned by typical periodontopathogenic flora. Periodontologic status of HIV-infected patients not adherent to ART is compromised to a greater extent than in subjects receiving the corresponding antiviral therapy.
Key words. HIV-associated periodontal diseases, linear gingival erythema, ulcerous-necrotic gingivitis, ulcerous-necrotic periodontitis, antiretroviral therapy.
В течение последних лет эпидемиологическая ситуация по заболеваемости ВИЧ-инфекцией в различных регионах Российской Федерации остается напряженной. Только в Пермском крае за последнюю четверть века было выявлено 17 595 случаев ВИЧ-инфицирования [1]. Особенностью современного эпидпроцесса является увеличение количества пациентов на поздних стадиях ВИЧ-инфекции и СПИДа, требующих оказания высококвалифицированной медицинской, в том числе и стоматологической, помощи.
Стоматологические аспекты ВИЧ-инфекции разноплановы и до конца не изучены [13]. ВИЧ-ассоциированные стоматологические заболевания могут являться первыми симптомами инфицирования, отличаются высокой частотой, клиническим полиморфизмом и манифестностью течения, в значительной степени утяжеляют течение основного заболевания и снижают качество жизни пациента [4]. Применение антиретро-вирусной терапии (АРТ) для лечения ВИЧ-инфекции увеличивает продолжительность и качество жизни пациента, однако полностью не избавляет от ВИЧ-ассоциированной патологии, изменяя ее спектр и частоту выявления [8, 11].
В специализированной медицинской литературе наиболее полно изучены про-
блемы диагностики и лечения ВИЧ-ассоци-ированных поражений слизистой оболочки полости рта (СОПР) [7, 12], тогда как паро-донтологическим аспектам ВИЧ/СПИД уделено значительно меньшее внимание. Между тем закономерности возникновения и развития ВИЧ-инфекции предполагают вовлечение в патологический процесс особой анатомо-топографической зоны полости рта - пародонта с развитием специфической ВИЧ-ассоциированной пародонтальной патологии [15]. Последняя требует своевременного выявления и лечения, особой дифференциальной диагностики, так как, с одной стороны, пародонтальный комплекс может быть первичной, а нередко и излюбленной зоной локализации элементов поражения при многих ВИЧ-ассоциированных заболеваниях полости рта (саркома Капоши, неходжкинская лимфома и др.), а, с другой стороны, сочетан-ные деструктивные поражения пародонта существенно повышают риск вирусного, бактериального и грибкового системного инфицирования и могут модифицировать клиническую картину иной ВИЧ-ассоциированной стоматологической патологии. Есть данные, что некоторые пародонтопатогены, способствуя транс-инфекции ВИЧ-1 из кератиноцитов полости рта в дендритные клетки, форсируют прогрессирование инфекционного процесса [9, 14].
Степень нарушений пародонтального и гигиенического статуса в полости рта на момент дебюта ВИЧ-инфекции во многом
определяет агрессивность течения и эффективность лечения специфических ВИЧ-ас -социированных заболеваний пародонта.
Основной целью современной АРТ больных, живущих с ВИЧ, является поддержание необходимого уровня качества жизни, в том числе учитывающего влияние стоматологического здоровья [2, 10].
Цель исследования состояла в изучении распространенности и клинической структуры заболеваний пародонта у ВИЧ-инфицированных пациентов в зависимости от приверженности АРТ.
Материалы и методы
Для оценки распространенности типичных форм воспалительных заболеваний па-родонта (гингивит/пародонтит), бактериальной природы и специфических ВИЧ-ассо-циированных заболеваний пародонта (линейная десневая эритема, язвенно-некротический гингивит/пародонтит) проведено одномоментное (поперечное) исследование, для которого объем выборочной совокупности был рассчитан согласно рекомендациям ВОЗ [16] и составил 138 человек. Для расчета объема выборочной совокупности предполагаемая распространенность типичных воспалительных заболеваний у ВИЧ-пациентов, исходя из данных литературы, составила 90%, а показатели распространенности специфических ВИЧ-ассоциированных заболеваний приближались к 9% для линейной десневой эритемы, к 3,6% - для язвенно-некротического гингивита и пародонтита; доверительный интервал равнялся 95%, оценка выборки - 5%.
На основании имеющихся данных о генеральной совокупности ВИЧ-инфицированных в Пермском крае было проведено квотирование по двум признакам: уровень CD4-лимфоцитов в мл крови и приверженность АРТ. Квотирование по АРТ определя-
лось целью исследования, а квотирование по уровню CD4-лимфоцитов обеспечивало репрезентативность выборки по самому надежному показателю прогрессирования ВИЧ-инфекции и прогноза ее инфекционных и неинфекционных осложнений, а также критерию, определяющему решение о назначении АРТ [5]. Для расчета квот были выбраны диапазоны уровня CD4-лимфоцитов (кл/мм3): 500, 350-499, 200-349, Надоели баннеры? Вы всегда можете отключить рекламу.
ВИЧ-инфекция полости рта - патологические изменения органов полости рта, наблюдающиеся у инфицированных вирусом иммунодефицита пациентов. При вторичном иммунодефиците начинается активное размножение условно-патогенной и патогенной флоры. Это приводит к развитию инфекционно-воспалительных, дегенеративных и онкологических процессов в полости рта: гингивита, пародонтита, хейлита, вирусных и грибковых поражений, саркомы Капоши и др. Диагностика ВИЧ осуществляется лабораторными методами и направлена на обнаружение в крови самого вируса, антител к нему и оценку состояния клеточного звена иммунной системы. Эффективное лечение на сегодняшний день не разработано, основой терапии являются антиретровирусные препараты.
- Причины ВИЧ-инфекции полости рта
- Симптомы ВИЧ-инфекции полости рта
- Диагностика и лечение ВИЧ-инфекции полости рта
- Прогноз и профилактика ВИЧ-инфекции полости рта
- Цены на лечение
Общие сведения
ВИЧ-инфекция полости рта – это группа стоматологических заболеваний, развивающихся одними из первых у пациентов с приобретенным иммунодефицитом. Патологические изменения полости рта у ВИЧ-инфицированных диагностируются в 30-80% случаев и позволяют не только заподозрить наличие заболевания, так и сделать выводы о его прогрессирующем течении либо неэффективности антиретровирусной терапии. От момента инфицирования ВИЧ до появления первых клинических признаков может пройти от 2-х до 5-ти лет, в течение которых пациент не предъявляет каких-либо жалоб, но при этом является потенциально опасным. Настороженность стоматологического персонала и знание клинической картины ВИЧ в полости рта позволяет диагностировать заболевание на ранних стадиях и направить пациента на специфическое лечение.

Причины ВИЧ-инфекции полости рта
Вирус поражает клетки-хелперы Т4 субпопуляции лимфоцитов и разрушает систему клеточного иммунитета. Ткани полости рта одними из первых теряют резистентность к оппортунистической и патогенной флоре. Чаще всего они поражаются грибком Candida albicans, вирусом простого герпеса, вирусом Эпштейна-Барр, папилломавирусами. Бактериальные инфекции вызываются ассоциациями возбудителей (анаэробы, стрепто- и стафилококки). Среди представителей анаэробной флоры лидируют фузобактерии, спирохеты, бактероиды и пептострептококки. Начинается активная пролиферация возбудителей, но на фоне подавления Т-звена иммунитета организм не может оказать сопротивления инфекции. Для пациентов с ВИЧ характерна постоянная смена стадий ремиссии и рецидива, прогрессирующее ухудшение состояния, нарастание клинической симптоматики и постепенное формирование полного синдрома необратимого вторичного иммунодефицита с летальным исходом.
В стоматологии клинические формы ВИЧ в полости рта разделяются на 3 группы, исходя из степени предположительной связи с инфицированием. К первой группе относятся патологические процессы, наиболее тесно связанные с вирусом иммунодефицита (кандидоз, волосатая лейкоплакия, ВИЧ-гингивит, язвенно-некротический гингивит, ВИЧ-пародонтит, саркома Капоши, нон-Ходжскинская лимфома). Вторую группу составляют поражения, в меньшей степени ассоциированные с ВИЧ (атипичные язвы, идиопатическая тромбоцитопеническая пурпура, патология слюнных желез, вирусные инфекции). В обширную третью группу входят поражения, которые могут быть при ВИЧ-инфекции, но не связаны с ней.
Симптомы ВИЧ-инфекции полости рта
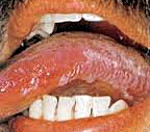
Известны многочисленные клинические проявления ВИЧ-инфекции в полости рта. У 75% пациентов диагностируется кандидоз, чаще всего в псевдомембранозной форме. При осмотре выявляется беловато-серый творожистый налет на внутренней поверхности щек, неба, языка и десен. При снятии налета шпателем обнажается изъязвленная поверхность. Реже встречается гиперпластическая форма, характеризующаяся наличием плотных белых очагов, спаянных со слизистой оболочкой, и атрофическая (эритематозная), при которой наблюдаются красные пятна без налета. Пациентов беспокоит чувство жжения.
Следующей распространенной патологией является герпетический гингивостоматит. Его отличают многочисленные пузырьковые высыпания по всей слизистой оболочке и вокруг рта. После вскрытия пузырьков образуется поверхность с очагами эрозий. При волосатой лейкоплакии обнаруживаются белые складки или ворсинки на слизистой, плотно спаянные с окружающими тканями. Чаще всего они располагаются по краю языка. Пациент может жаловаться на легкое жжение и боль. Заболевание встречается в 98% случаев инфицирования вирусом иммунодефицита. Еще одной распространенной формой ВИЧ в полости рта является язвенно-некротический гингивостоматит. Заболевание начинается с кровоточивости десен и постепенно прогрессирует, приводя к разрушению тканей периодонта вплоть до остеомиелита.
Если при осмотре выявляется сыпь с болезненными розовыми, фиолетовыми, красными пятнами или узелками на слизистой оболочке твердого неба, можно думать о саркоме Капоши. Она представляет собой злокачественную лимфангиому. Благодаря достижениям современной терапии сейчас в клинической практике саркома Капоши встречается гораздо реже. Помимо этого, существует целый ряд патологических процессов со стороны органов полости рта, указывающих на наличие вируса ВИЧ (хейлит, глоссит, язвы, телеангиэктазии и др.), но их распространенность менее велика.
Диагностика и лечение ВИЧ-инфекции полости рта
Главным диагностическим инструментом ВИЧ-инфекции являются лабораторные данные. С момента инфицирования и до появления клинически значимых симптомов может пройти несколько лет, но даже при отсутствии жалоб пациент является потенциально опасным и служит источником заражения для других людей. При лабораторной диагностике используют реакцию ПЦР для выявления РНК вируса, метод иммунного блоттинга для обнаружения антител к отдельным антигенам, обнаружение антител к ВИЧ методом иммуноферментного анализа и исследование иммунного статуса. При необходимости исследуют кровь пациента на наличие антител к вирусу простого герпеса, цитомегаловирусной инфекции, токсоплазме и т. д.
При подозрении на ВИЧ необходимо проводить дифференциальную диагностику с такими заболеваниями как истинная лейкоплакия, лейкоплакия курильщика, контактные аллергические реакции, гиперпластический кандидоз, красный плоский лишай. При изучении анамнеза важно выявить причины, которые могли бы повлиять на работу иммунной системы, например, прием цитостатиков и кортикостероидов. Необходимо учитывать профессиональные и социальные особенности пациента, его образ жизни.
Терапия ВИЧ базируется на комплексной программе, основой которой являются антиретровирусные препараты: ингибиторы обратной транскриптазы (ламивудин, диданозин, зидовудин) и ингибиторы протеазы ВИЧ (саквинавир, нелфинавир, индинавир). Для лечения сопутствующих ВИЧ-ассоциированных состояний, вызванных размножением условно-патогенной и патогенной флоры, используются антибиотики широкого спектра действия, противогрибковые и противовирусные препараты, средства, подавляющие рост анаэробной флоры и противоопухолевые препараты (циклофосфан, метотрексат). Важным звеном терапии ВИЧ является специфическая иммунотерапия для укрепления Т-клеточного иммунитета (ВИЧ-1-специфический иммуноглобулин, смесь моноклональных антител).
Прогноз и профилактика ВИЧ-инфекции полости рта
При обнаружении заболевания на ранней стадии и своевременном начале терапии прогноз относительно благоприятный. Комплексные меры, замедляющие размножение вируса, позволяют поддерживать нормальный иммунный ответ и противостоять оппортунистическим заболеваниям.
Профилактика ВИЧ-инфекции сводится к тщательному контролю трех путей передачи вируса. Чаще всего возбудитель передается половым путем, поэтому при любых контактах необходимо пользоваться качественными барьерными методами контрацепции. Для профилактики парентеральной передачи возбудителя в медицинских учреждениях и организациях, оказывающих косметологические и эстетические услуги, должны тщательно соблюдаться все санитарно-эпидемические требования к асептике и антисептике. Для предотвращения вертикального пути передачи (от матери к ребенку) необходимо тщательное обследование беременных женщин на ВИЧ и, при наличии положительного результата, тщательное наблюдение за будущей мамой.
В настоящее время ВИЧ является остросоциальной проблемой и серьезной угрозой здоровью населения. Осведомленность стоматологов о симптомах ВИЧ в полости рта помогает заподозрить заболевание на ранней стадии и направить пациента на обследования для уточнения диагноза.
Государственная медицинская академия, Нижний Новгород
Связь заболеваний пародонта со степенью иммунодефицита у ВИЧ-инфицированных больных
Сложный комплекс патофизиологических реакций в тканях десны, опорных структурах зуба и альвеолярной кости служит основой развития воспалительно-деструктивных изменений, составляющих патоморфологический субстрат заболеваний пародонта. Характер локальных патомеханизмов развития поражений пародонта является итогом взаимодействия разнообразных этиопатогенетических детерминантов. Нет сомнений, что бактериальная колонизация запускает и поддерживает процессы воспаления пародонта. При этом эффект этого воздействия, очевидно, зависит от реактивных процессов в организме, которые могут как ограничивать, так и способствовать деструктивным процессам в тканях пародонта [l, 2]. И в тех и в других случаях речь идет о реакциях защитных сил организма, связанных с системой иммуногенеза и воспаления. Возникновение, развитие, клиническое течение, эффективность лечения и исход воспалительных заболеваний пародонта во многом определяются состоянием иммунной системы организма, поскольку их непосредственной причиной является колонизация микроорганизмов в десне, обусловленная снижением резистентности тканей пародонта, что, в свою очередь, является следствием недостаточной иммунной и неспецифической защиты полости рта, а, возможно, и повышения на этом фоне вирулентности микрофлоры [3—6].
Ярким доказательством возможной роли ослабления иммунной системы в развитии заболеваний пародонта является их распространенность при синдроме приобретенного иммунодефицита. Поражения пародонта являются одним из типичных проявлений у больных, инфицированных ВИЧ [2, 7, 8]. Обычно пародонтальные поражения развиваются при низких значениях соотношения CD4/CD8, тяжесть их зависит от степени снижения числа CD4 клеток в большей мере, чем от степени развития зубных бляшек или присутствия тех или иных микроорганизмов. Образование антител к патогенным бактериям микрофлоры бляшек продолжается и при СПИДе [9, 10], хотя, по некоторым данным, интенсивность антителообразования несколько понижается.
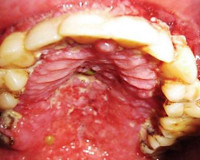
Несмотря на то, что особой специфики в этиологии заболеваний пародонта при СПИДе не отмечено, клиническая картина их отличается заметным своеобразием. Гингивит при СПИДе, названный по существующей номенклатуре СПИД-ассоциированным гингивитом, в последние годы обозначается как «линеарная гингивальная эритема». СПИД-ассоциированный пародонтит обозначается в последние годы как некротизирующий язвенный пародонтит (necrotyzing ulcerative periodontitis, NUP). Клинические наблюдения свидетельствуют, что они протекают в формах, резко отличающихся от таковых у ВИЧ-негативных больных. Например, NUP характеризуется развитием выраженных воспалительных изменений с быстрым переходом в некроз мягких тканей и кости с ее секвестрацией. Для него характерно не столько образование карманов, сколько глубокая рецессия десны с изъязвлениями. Поражения могут быть генерализованными, но чаще локализуются вокруг немногих зубов. Таким образом, воспалительные заболевания пародонта при ВИЧ-инфекции развиваются не в силу изменений характера бактериальной агрессии, а в основном за счет изменений чувствительности тканей к поражающим факторам микрофлоры бляшек. При этом частота NUP относительно не велика и не превышает 10% [11]. Его развитие четко связано с уровнем CD4 лимфоцитов: при их числе ниже 200 клеток в 1 мкл риск его появления в 21 раз выше, чем при числе более 200 клеток в 1 мкл. Специфичность развития NUP в зависимости от поражения иммунной системы настолько велика, что его появление рассматривают как один из первых признаков углубления такого поражения у больных, которое предшествует многим другим клиническим проявлениям СПИДа. В частности доказано, что у больных с быстрым развитием NUP уровень летальности в течение 24 мес превышает 70% [11].
Цель статьи — изучить и оценить распространение и интенсивность заболевания пародонта у ВИЧ-инфицированных в сравнении с ВИЧ-негативными пациентами той же возрастной категории, выявить возможность корреляции между клиническими проявлениями в полости рта и степенью иммунодефицита.
Иммунологические и клинические показатели изучены у 32 ВИЧ-инфицированных больных (2В, ЗА стадии) 18—25 лет. При клиническом обследовании проводили оценку гигиены полости рта, степени выраженности воспалительных явлений в тканях пародонта с использованием индексов Грина—Вермилиона, ПМА (папиллярный-маргинальный-альвеолярный), Russel, CPITN. При иммунологическом исследовании крови определяли содержание субпопуляций лимфоцитов по CD-маркерам (CD3, CD4, CD8), циркулирующих иммунных комплексов (ЦИК), уровень альбумина, наличие иммуноглобулинов, специфических к вирусу герпеса, цитомегаловирусу, наличие грибов рода Candida в полости рта.
| а | б |
| Распределение нозологических форм заболеваний пародонта в контрольной группе (а) и выборке ВИЧ-инфицированных больных (б) |
Результаты анамнестических и клинических исследований свидетельствовали о наличии у большинства больных воспалительных заболеваний пародонта. Так, у 26 пациентов (81,3%) обнаружен генерализованный гингивит легкой, средней и тяжелой степени. У 4 больных (12,5%) отмечен хронический генерализованный пародонтит легкой и средней степени тяжести, протекающий с частыми обострениями (2—4 раза в год), которые проявлялись усилением кровоточивости и подвижности зубов 1—2-й степени. У 2 больных (6,3%) выявлены сопутствующие заболевания —сахарный диабет, бронхиальная астма. У них отмечены достоверное снижение CD4 лимфоцитов, увеличение ЦИК, которые считаются индикаторами активных иммунных процессов. У 29 больных (90,6%) обнаружены грибы рода Candida. Установлена прямая корреляция между степенью изменений иммунных показателей и тяжестью поражений тканей пародонта.
| Таблица 1 Распространенность поражений пародонта по индексу CPITN среди здоровых лиц и ВИЧ-инфицированных | |||||
| Группа обследованных | Распространенность, % по кодам CPITN | ||||
| 0 - здоровый | 1 - кровоточивость | 2 - зубной камень | 3 - карман 4-5 мм | 4 - карман 6 мм | |
| ВИЧ-инфицированные, n=32 | 6,2 | 84,4 | 93,7 | 9,4 | 3,1 |
| Контрольная, n=32 | 78,2 | 21,8 | 12,5 | 0 | 0 |
| Таблица 2 Интенсивность поражений пародонта по индексу CPITN среди практически здоровых лиц и ВИЧ-инфицированных | |||||
| Группа обследованных | Распространенность, % по кодам CPITN | ||||
| 0 - здоровый | 1 - кровоточивость | 2 - зубной камень | 3 - карман 4-5 мм | 4 - карман 6 мм | |
| ВИЧ-инфицированные, n=32 | 0,4 | 1,06 | 1,13 | 0,4 | 0,06 |
| Контрольная, n=32 | 4,4 | 1,0 | 0,5 | 0 | 0 |
Кроме того, была проведена оценка распространенности и интенсивности заболеваний пародонта в выборке ВИЧ-инфицированных и результаты сравнены с таковыми в контрольной группе ВИЧ-негативных, стандартизированной по возрасту. Распространенность заболеваний пародонта в выборке ВИЧ-инфицированных оказалась существенно выше (87,5%) (см рисунок), причем имеются больные с пародонтитом, в контрольной группе пародонтитов обнаружено не было. Нарастание распространенности и интенсивности поражений пародонта среди ВИЧ-инфицированных было достоверным и по результатам анализа их величин с помощью индекса CPITN (табл. 1 и 2). Особо обращает на себя внимание обнаружение пародонтальных карманов, соответствующее высоким кодам CPITN, в выборке ВИЧ-инфицированных.
Таким образом, проведенное исследование позволяет утверждать, что в возникновении и развитии пародонтита, кроме специфической микрофлоры, особую роль играют местные и общие иммунологические механизмы. Поскольку поражения полости рта у людей, зараженных ВИЧ, относятся к числу первых симптомов заболевания, определение у ВИЧ-инфицированных пациентов стоматологического статуса является, безусловно, первоочередной задачей. Изучение клинических проявлений в полости рта у ВИЧ-инфицированных важно как для ранней диагностики ВИЧ-инфекции врачами-стоматологами, так и для определения критериев активности воспалительных заболеваний пародонта, прогноза течения, выбора адекватных методов лечения и профилактики заболеваний пародонта.
Литература
Орехова Л.Ю., Бубнова Л.Н., Глазанова Т.В. Роль изменений в системе иммунитета при заболеваниях тканей пародонта. Пародонтология 1999; 1: 27—28.
Салдусова И.В. Роль иммунодефицитного состояния полости рта в развитии пародонтита и обоснование методов коррекции.Дис. … канд. мед. наук. М; 1997; 137 с.
Безрукова И.В. Микробиологические иммунологические аспекты этиопатогенеза быстропрогрессирующего пародонтита. Пародонтология 2000; 3: 3—7.
Жяконис Й.М. Иммунологические аспекты гингивита и пародонтита. Дис. … докт.мед. наук. Каунас; 1986; с. 408.
Иванов B.C. Заболевания пародонта. М: Медицина; 1989; 272 с.
ИванюшкоТ.В. Оценка количественных и функциональных сдвигов у больных пародонтитом. Дис. … канд.мед.наук. М; 1985; 133 с.
Мельник С.Л., Рут Навьяк-Раймер, Клейнман Д.В., Сванго Ф.А. Руководство по эпидемиологическим исследованиям проявлений ВИЧ-инфекции, локализованных в полости рта. М: Медицина; 1995.
Crawford J.M. Human immunodeficiency virus-associated periodontal dieases. J Dent Hug 1993; 2: 198—207.
Grievt W.G.. Humoral immunt response in HIV-associated periodontitis. Dentistry 1988; 11: 154.
Glick М., Muzyka В., Salkin L.M. Necrotyzing ulcerative periodontitis: A marker for immunt deterioration and predictor for diagnosis of AIDS. J Pariodontal 19994; 65: 393—397.
Харченко О.И., Покровский В.В. Состояние полости рта у лиц, инфицированных вирусом иммунодефицита человека. Стоматология 1989; 68(5): 25—28.
"Медикум"
новый научно-практический медицинский журнал, который будет издаваться на 2-х языках: русском и английском, в трех формах выпуска: печатная, интернет-версия, CD-версия.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
По данным одного из последних исследований, проведенных лондонским Queen Mary University, проблемы с зубами и деснами – такими как кариес, пародонтоз и пародонтит – имеют 3,9 млрд. жителей нашей планеты. И это на 20% больше, чем в 1999 году. Какое-либо заболевание пародонта в наличии у 47% взрослых американцев, а почти 14,5% населения Германии страдает от пародонтоза.
Пародонтоз зубов представляет собой патологическое изменение тканей пародонта - альвеолярной кости, цемента зубного корня, периодонтальной связки. То есть всего опорного аппарата наших зубов.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13]
Код по МКБ-10
Причины пародонтоза
Стопроцентно исчерпывающего ответа на вопрос, от чего бывает пародонтоз, пока нет. Но многочисленными научными исследованиями патогенеза пародонтоза доказано, что данное заболевание не относится к воспалительным…
Это дистрофическое поражение пародонта, связанное с нарушением его питания. Пародонтоз развивается в течение длительного времени вследствие воздействия таких факторов, как функциональные нарушения эндокринной системы организма, патологии сосудистой системы, расстройства системы пищеварения (желудочно-кишечного тракта), стойкий дефицит определенных витаминов (в частности витамина С).
И здесь необходимо сразу же уточнить, чем отличается пародонтоз от пародонтита, поскольку это два разных заболевания, имеющих не только очень похожие названия, но и некоторые сходные симптомы. Но вот причины возникновения и механизмы развития этих болезней существенно различаются.
Если причины пародонтоза носят системный характер, а бактериальное воздействие на окружающие зубы ткани лишь усугубляет клиническую картину течения заболевания, то первопричиной пародонтита всегда является инфекция, которая накапливается в зубном налете. Проникая между зубом и десной, болезнетворные микроорганизмы находят идеальное место для размножения, и тогда начинается воспаление пародонта. Причем воспалительный процесс при пародонтите, в первую очередь, затрагивает более мягкие ткани краевого пародонта (образуя зубодесневые карманы). При отсутствии адекватного лечения в воспалительный процесс вовлекаются более глубокие слои околозубных тканей, что приводит к повышению подвижности зубов и их последующей утрате.
При пародонтозе клинико-морфологическая картина совершенно иная. Все начинается в костной ткани челюсти без малейших намеков на воспаление. Под воздействием атеросклеротических изменений сосудов и нарушений обменного характера (сахарный диабет, остепороз) запускается прогрессирующий патологический процесс, при котором происходит атрофия (уменьшение объемов и размера) альвеолярных отростков (части кости челюсти, несущей на себе зубы), нарушается процесс ороговения эпителия в десне, а в сосудах пародонта появляются склеротические изменения. А вот воспалительные очаги в слизистой десны, которые могут появиться с течением болезни, стоматологи относят к вторичным симптомам пародонтоза.
Пародонтоз при беременности может возникать из-за нарушения гормонального баланса, зубного налета и недостаточной гигиены полости рта.
Следует отметить, что британские и американские ученые пришли к выводу, что пародонтоз является первым этапом потери костной массы организма человека, известной как остеопороз. А изменения тканей пародонта выявлено у 75% больных сахарным диабетом.
Кстати, поскольку пародонтоз является дистрофическим поражением альвеолярной кости, то пародонтоз у детей не диагностируется: в детстве и подростковом возрасте костная система организма активно развивается с образованием новой костной ткани. Однако у детей с сахарным диабетом бывает другая патология (пародонтолиз), при которой, как и при пародонтите, возникает гнойное воспаление десен с образованием «карманов», разрушаются перегородки между альвеолами, и зубы стают подвижными.

[14], [15], [16], [17]
Симптомы пародонтоза
Пародонтоз имеет длительный латентный период и в течение многих лет развивается бессимптомно, медленно разрушая околозубные ткани. Первый «звоночек» наличия данной патологии – ощущение дискомфорта и легкого зуда, которые время от времени возникают в области десен.
Для легкой формы пародонтоза характерны зуд и легкое жжение в деснах, ретракция десны (уменьшение объема тканей десны или ее «оседание»). В результате шейки зубов обнажаются на треть своей высоты, уменьшается высота межзубных альвеолярных перегородок, возрастает чувствительность шеек зубов - иногда с болевыми ощущениями при приеме пищи или вдыхании холодного воздуха. Появляется зубной налет - плотные пигментированные зубные отложения.
Симптомы пародонтоза средней и тяжелой форм выражаются аналогично, но обнажение шеек зубов составляет уже половину или две трети их высоты, зубы утрачивают прочную фиксацию в десне и становятся подвижными. При этом десны не кровоточат, а бледнеют, десневые сосочки полностью сглажены. Появляются стойкие зубные отложения, но десневые карманы и выделения гноя отсутствуют.
Далее (если нет надлежащего лечения) разрушается пародонтальная связка, между зубами появляются щели, нарушается функция жевания и нормальной артикуляции. Выражено несмыкание между режущими краями и жевательными поверхностями зубов (травматическая окклюзия). Полностью нарушается прикус (зубы смещаются вперед), появляется V-образное поражение эмали зуба в области шейки с наружной стороны (клиновидные дефекты). В некоторых зубах костное ложе полностью рассасывается, и зубы - без боли и крови - выпадают…
В чистом виде пародонтоз встречается не более чем в 20-25% случаев, остальные пациенты сталкиваются не только с дистрофией околозубных тканей, но и с их воспалением, которое присоединяется по ходу развития заболевания.
В таком случае симптомы пародонтоза включают: наличие постоянных отеков и покраснения слизистой десны; кровоточивость десны и ее отслоение от зуба; сильную боль при надавливании на подвижный зуб; образование десневого кармана и наличие гноя; запах изо рта; общее плохое самочувствие нередко с повышением температуры (вследствие инфекционной интоксикации организма). При таком «букете» признаков стоматологи часто указывают в диагнозе – «гнойный пародонтоз» или «осложненный пародонтоз».
Где болит?
Что беспокоит?
Классификация пародонтоза
На сегодняшний день сами пародонтологи насчитали добрый десяток различных классификаций пародонтоза. И отмечают, что подобная ситуация вызвана двумя обстоятельствами: различиями в принципах систематизации и отсутствием единства терминологии…
Почти полстолетия ведутся споры по поводу определения форм пародонтоза. По одной версии, классификация пародонтоза включает атрофическую, дистрофическую, геморрагическую, воспалительную стадии и гнойную стадию (альвеолярная пиорея). По второй версии, у этого заболевания всего две формы - дистрофическая и воспалительно-дистрофическая. Однако гуру пародонтологии считают, что воспалительно-дистрофическая форма является тем же пародонтозом, но осложненным воспалением.
А классификация пародонтоза, которой придерживается большинство отечественных специалистов клинической стоматологии, подразумевает наличие трех форм данной болезни – в зависимости от степени ее тяжести. Это легкая, средняя и тяжелая форма. В соответствии с формами выделяются и симптомы пародонтоза.

[18], [19], [20], [21], [22], [23]
Диагностика пародонтоза
В диагностике пародонтоза данных анамнеза и клинической картины заболевания недостаточно, и точный диагноз устанавливается путем рентгенологического исследования, которое дает возможность выявить состояние кости альвеолярных отростков челюстей пациента.
Так, наличие локальных патологических изменений пародонта определяется путем проведения ортопантомографии (панорамной рентгенографии, ОПТГ). Исследование функционального состояния кровеносных сосудов пародонта и определение степени их склеротических изменений проводится с помощью реопародонтографии. А уровень кислорода в тканях пародонта специалисты стоматологических клиник выявляют с помощью полярографии. Значительное снижение этого уровня – объективный показатель наличия патологии пародонта.
Дифференциальная диагностика пародонтоза проводится с целью исключения пародонтита. Это особенно важно, когда течение пародонтоза осложнено воспалением околозубных тканей. И ключевым отличительным диагностическим признаком этих двух патологий пародонта специалисты считают отсутствие при пародонтозе патологических зубодесневых карманов. Помимо этого, с помощью рентгена врач должен убедиться в наличии характерных для пародонтоза изменениях костного рисунка, а также оценить состояние межальвеолярных перегородок зубов и поверхностей альвеолярных отростков.

[24], [25], [26], [27]
К кому обратиться?
Лечение пародонтоза
Для остановки патологического процесса и сохранности всех зубов лечение пародонтоза проводится комплексно – с использованием физиотерапевтических методов и медикаментозной терапии. Лечение проводится только в стоматологических клиниках.
Обязательное условие комплексного лечения пародонтоза – лечение того основного заболевания, которое стало его причиной (см. Причины пародонтоза). Для снижения проницаемости сосудов назначается прием аскорбиновой кислоты (витамина С), рутина (витамина Р), а также 15-20 уколов витамина В1 (5% раствор тиамина хлорида). А для стимуляции защитных сил организма врач может назначить курс инъекций таких биогенных стимуляторов, как экстракт алоэ или фибс (15-20 уколов по 1 мл подкожно). Однако следует иметь в виду, что оба этих препарата противопоказаны при тяжелых сердечно-сосудистых патологиях, гипертонии, нефрозонефрите, острых расстройствах ЖКТ и беременности на поздних сроках.
Для активизации кровообращения и лимфотока в тканях десен стоматологи назначают массаж (в том числе аппаратный), гидромассаж, дарсонвализацию, электрофорез с витаминами, а при повышенной чувствительности твердых тканей зубов - электрофорез с раствором фторида натрия. Также применяются такие физиотерапевтические процедуры, как гальванизация и ультразвуковое воздействие.
В лечении пародонтоза на ранней стадии рекомендуется применять спиртовую настойку прополиса: в виде турунд (тонких марлевых тампонов), помещаемых в десневые карманы (на 5 минут – 1-2 раза в день) или в виде полосканий: 15 мл на 100 мл воды, 4-5 раз в день в течение 3-4 дней. Прополис - хорошее профилактическое средство, которое препятствует распространению заболевания на здоровые ткани десны.
Комбинированный препарат растительного происхождения Мараславин (жидкость во флаконах) содержит экстракты травы полыни понтийской, травы чабера, бутонов гвоздичного дерева, плодов черного перца и корня имбиря. Он оказывает противомикробное, противовоспалительное, анальгезирующее, кератопластическое и кровоостанавливающее действие при стоматологических заболеваниях. Мараславин применяется в виде полосканий, ванночек и аппликаций. Полоскания проводят неразбавленным раствором препарата – по 1-2 столовые ложки 5 раз в сутки.
Лечение пародонтоза, осложненного воспалением
В случае появления при пародонтозе воспаления десны и образования пародонтальных карманов глубиной более 3 мм с гноем производится лечение, аналогичное лечению при пародонтите.
Стоматологи удаляют зубной камень - наддесневой, а затем поддесневой. Далее при местном обезболивании производится специальная стоматологическая процедура – закрытый кюретаж (выскабливание) содержимого десневых карманов. Если у пациента наблюдаются значительные гнойные выделения, то перед проведением этой процедуры производится обработка десневых карманов с использованием 3% раствора перекиси водорода, раствора риванола или химотрипсина.
Когда глубина десневых карманов превышает 5 мм, применяется их открытый кюретаж, при котором рассекается десна. Также может быть применена диатермокоагуляция с последующей обработкой обнажившегося корня зуба.
ВИЧ-инфекция - инфекционное заболевание, возбудителем которого является вирус иммунодефицита человека (ВИЧ).
Заболевание проявляется снижением общей резистентности больных к условно-патогенным микроорганизмам и повышенной склонностью к онкологическим заболеваниям. В 1979 году почти одновременно и независимо друг от друга Монтанье во Франции и Галло в США выделили вирус, вызывающий синдром приобретенного иммунодефицита или СПИД. Этот вирус, проникающий в организм человека, вызывает нарушение иммунной системы путем подавления и уничтожения Т-лимфоцитов, что в конечном итоге приводит к полному разрушению защитных механизмов от инфекции.
Период от инфицирования вирусом иммунодефицита человека (ВИЧ) до проявления полной клинической картины СПИДа длится в основном от 2−х до 5−ти лет, в редких случаях до 10 лет. Слизистая оболочка рта, в силу своей иммунологической особенности, является местом первых, начальных клинических проявлений ВИЧ-инфекции.
ВИЧ относится к группе ретровирусов, названных так потому, что они обладают обратной транскриптазой, позволяющей передавать информацию от РНК к ДНК. ВИЧ поражает клеткихелперы Т4субпопуляции лимфоцитов и вызывает их гибель. В результате нарушается система клеточного иммунитета и организм, пораженный вирусом, теряет резистентность к условнопатогенной флоре, становится восприимчивым к ряду неспецифических инфекций и опухолей.
Источником заражения является больной СПИДом человек или вирусоноситель - инфицированный ВИЧ. К инфицированным ВИЧ лицам относятся все зараженные вирусом независимо от их клинического состояния, о чем свидетельствуют положительные серологические пробы: иммуносорбентный анализ (ELISA), подтвержденный иммуноблотингом (вестернблотинг), реакция иммунофлюоресценции или радиоиммунологический метод и выделение вируса.
У людей, инфицированных ВИЧ, возбудитель обнаруживают в разных биологических жидкостях (кровь, сперма, вагинальные секреты, грудное молоко, слюна, слезная жидкость, пот и др.), однако передача инфекции осуществляется только через кровь, сперму, вагинальные секреты и грудное молоко.
Особенности проявления ВИЧ-инфекции в полости рта
Проявление определенной патологии в полости рта может не только указать на наличие ВИЧ-инфекции; ряд поражений также является ранними клиническими маркерами инфекции, а некоторые и могут предсказать переход от ВИЧ к синдрому иммунодефицита (СПИД). Поражения в полости рта являются самыми ранними и самыми важными индикаторами ВИЧ-инфекции.
Симптомы ВИЧ - инфекции в полости рта
Лица, зараженные ВИЧ, инфицированы пожизненно. У большинства из них в течение нескольких лет может не проявиться никаких симптомов заболевания, и, следовательно, они не будут подозревать о наличии инфекции. В течение этого периода они являются источником передачи вируса другим людям.
ВИЧ-инфекции свойственны чередование рецидивов и ремиссий, стадийное течение, нарастающая тяжесть клинических симптомов и лабораторных показателей. На заключительном этапе заболевания формируется полный синдром приобретенного иммунодефицита, имеющий необратимый характер и заканчивающийся через различные сроки летально.
Особое место в клиническом симптомокомплексе ВИЧинфекции занимают поражения кожи и слизистых оболочек. Эти изменения могут иметь важное диагностическое значение, так как именно они нередко позволяют впервые заподозрить ВИЧ инфекцию у больных на приеме у врача-стоматолога.
Для диагностики поражения слизистой оболочки рта у ВИЧ-инфицированных больных принята рабочая классификация, утвержденная в Лондоне, в сентябре 1992 года. Все поражения разделены на 3 группы:
- 1−ая группа — поражения, четко связанные с ВИЧ-инфекцией. В эту группу включены следующие нозологические формы:
- кандидозы (эритематозный, псевдомембранозный, гиперпластический);
- волосистая лейкоплакия;
- маргинальный гингивит;
- язвенно-некротический гингивит;
- деструктивный пародонтит;
- саркома Капоши;
- Нон-Ходжкинскаялимфома.
- 2−ая группа — поражения, менее четко связанные с ВИЧ-инфекцией:
- бактериальные инфекции;
- болезни слюнных желез;
- вирусные инфекции;
- тромбоцитопеническая пурпура.
- 3−я группа — поражения, которые могут быть при ВИЧ-инфекции, но не связанные с нею.
К заболеваниям слизистой оболочки рта, ассоциированным с ВИЧ инфекцией, относятся следующие:
- простой герпес
- папилломавирусы
- различные клинические формы кандидоза;
- вирусные инфекции;
- "волосатая" (ворсинчатая) лейкоплакия;
- язвенно-некротический гингивостоматит;
- прогрессирующая форма пародонтита (ВИЧ-пародонтит);
- саркома Капоши.
Они поддаются лечению
Большинство распространенных заболеваний полости рта, связанных с ВИЧ, поддается лечению. Поговорите с Вашим лечащим врачом или стоматологом о том, какое лечением может быть эффективным в Вашем случае.
Помните: при правильном подходе к лечению, полость рта у Вас будет более здоровой. Это важный шаг на пути к более благополучной, а не только более долгой, жизни с ВИЧ.
Читайте также:


