Видами бактерий обитающих в ротовой полости и способствующих развитию кариеса являются тест
Добавил пользователь Владимир З.
Во рту человека обитает множество микроорганизмов. Неудивительно, что микробиом ротовой полости занимает второе место по численности и разнообразию бактерий в теле, уступая только кишечнику, ведь внутри представлены разные типы тканей и поверхностей, соприкасающихся с предметами внешнего мира.
Ученые насчитывают более 700 известных видов бактерий, а также разнообразных грибков, вирусов и простейших внутри рта. Многие из представленных микроорганизмов считаются условно-патогенной флорой, другие – патогенной. Рассмотрим девять видов микроорганизмов, оказывающих неблагоприятное действие внутри ротовой полости.
Streptococcus mutans (стрептококк мутанс)
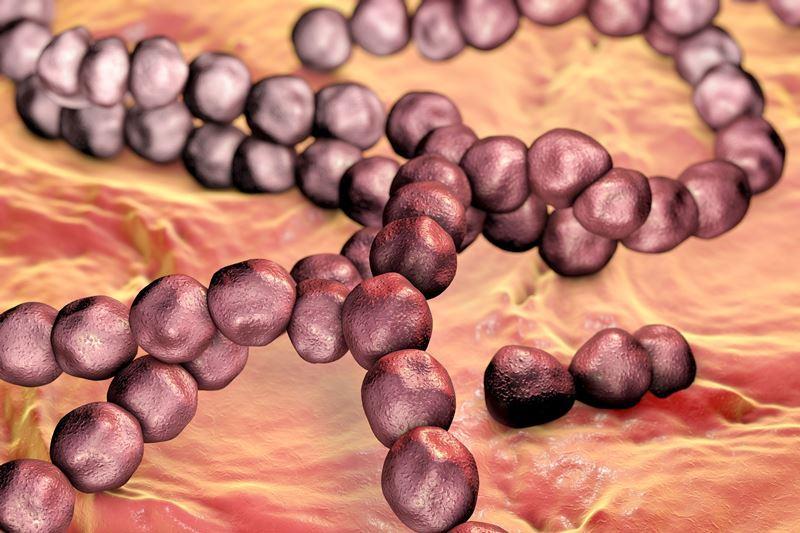
Наиболее известная разновидность бактерий в ротовой полости, поскольку считается главной причиной кариеса. Данные бактерии начинают оказывать пагубное воздействие на зубы, только если им удается формировать колонии на поверхности эмали, постепенно разрушая ее.
Treponema denticola (трепонема дентикола)
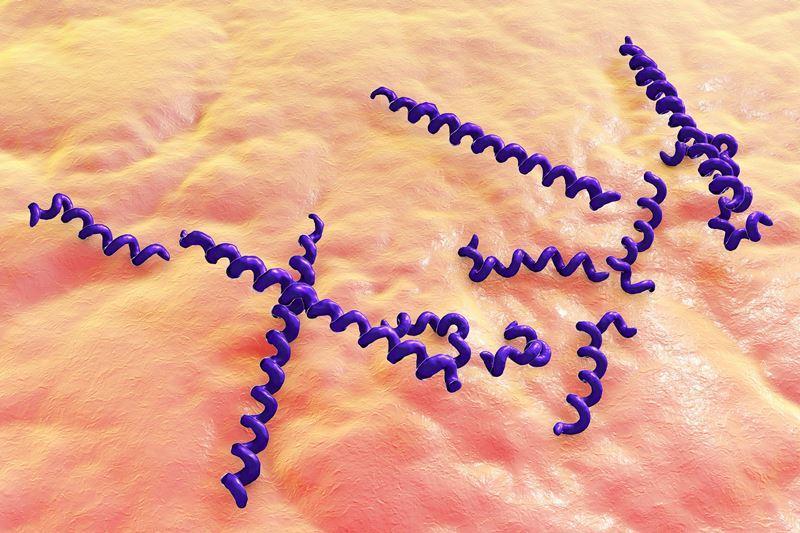
Разновидность грамотрицательных бактерий-спирохет, играющих роль в развитии пародонтита. Они заселяют пародонтальные карманы, вызывая воспаление. В активной стадии пародонтита в тканях пародонта данные бактерии обнаруживаются в большом количестве.
Trichomonas tenax (Трихомонада тенакс, оральная трихомонада)
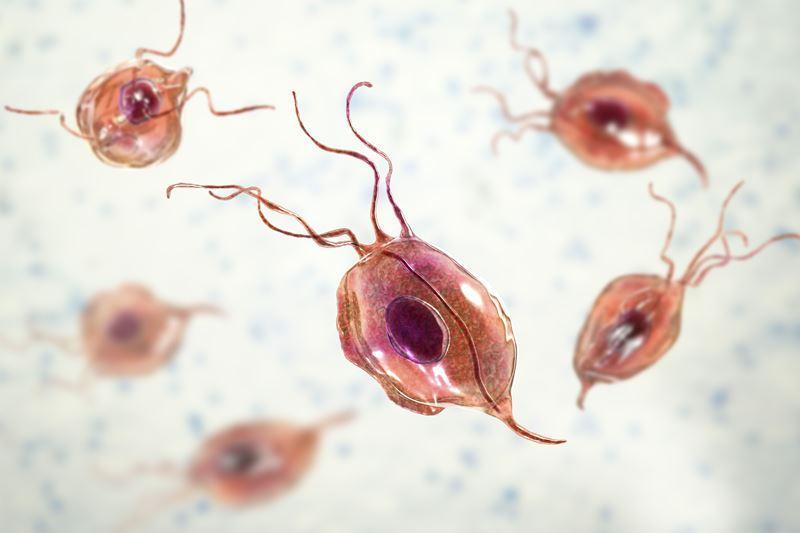
Паразитарный организм, часто обнаруживаемый во рту людей, не соблюдающих гигиену полости рта, встречается при пародонтальных инфекциях. Считается, что он питается другими микроорганизмами, но его выделения повреждают ткани человека.
Entamoeba gingivalis (ротовая амеба)
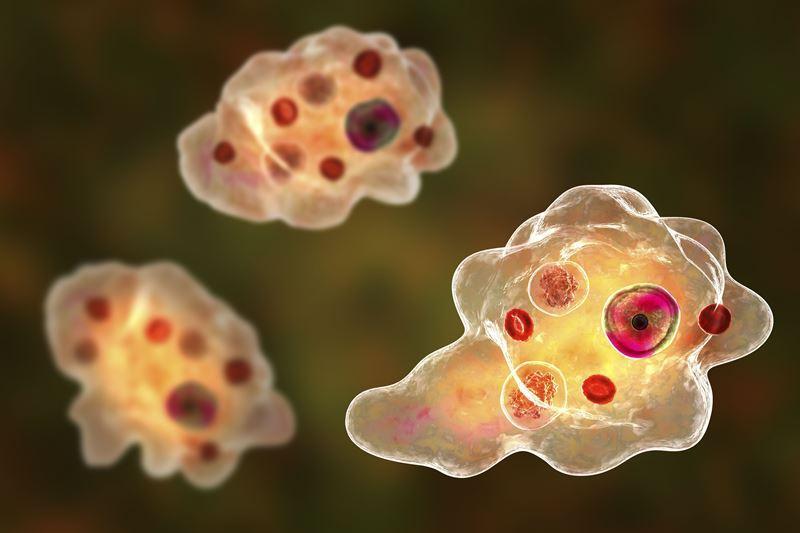
Первая разновидность простейших, обнаруженная в микробиоме человека. Некоторые авторы относят ротовых амеб к условно-патогенной микрофлоре. Другие – приводят результаты исследований, доказывающих влияние ротовых амеб на воспаление пародонта. Локализуются в пародонтальных карманах, у самого основания зуба. Обнаруживаются у 95% пациентов с активной формой пародонтита. Что интересно, в ротовой полости пациентов со здоровыми деснами данные микроорганизмы встречаются крайне редко.
Candida (кандида)
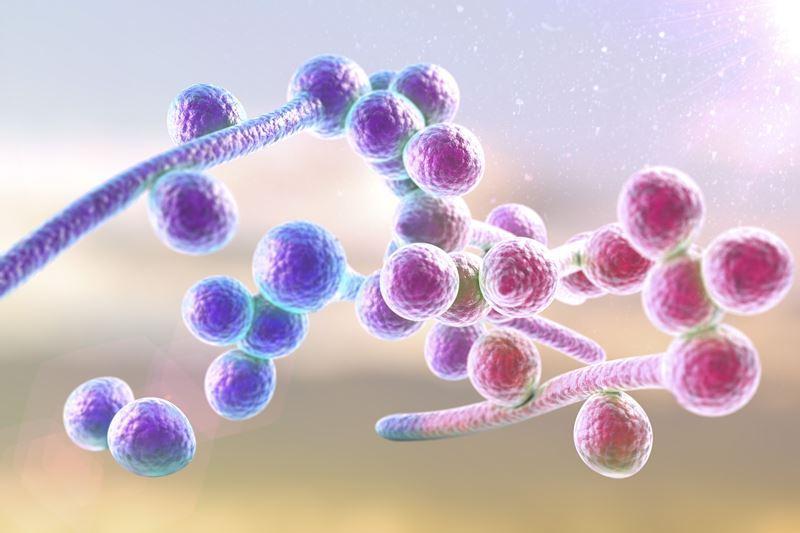
Кандида – род дрожжей, наиболее часто встречающаяся разновидность грибков в ротовой полости и кишечнике человека. Считается условно-патогенным микроорганизмом, наиболее распространенный тип - Candida albicans. Тем не менее, в определенных условиях может стать причиной заболеваний, например, афтозного стоматита и даже инвазивного кандидоза.
Actinomyces israelii (актиномицеты Вольфа-Израэля)
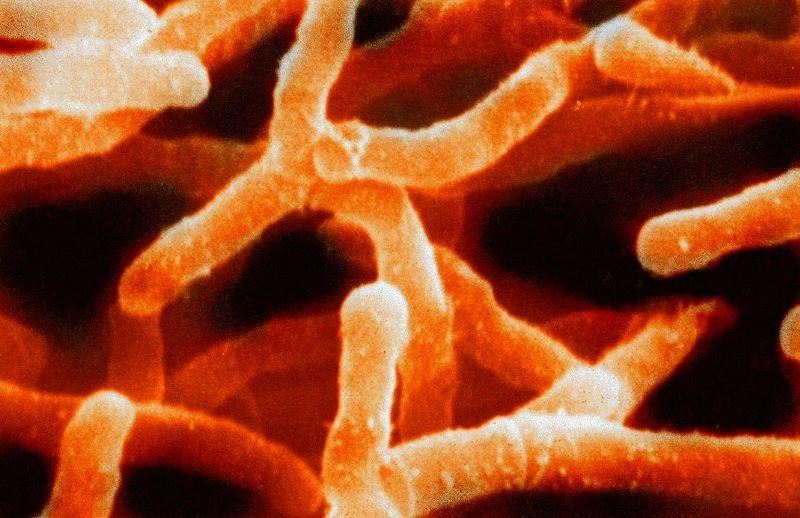
Вид палочковидных бактерий из семейства актиномицетов. Встречаются в полости рта здоровых людей. Однако могут способствовать развитию кариеса, а также считаются основной причиной актиномикоза.
Campylobacter concisus (кампилобактер консисус)
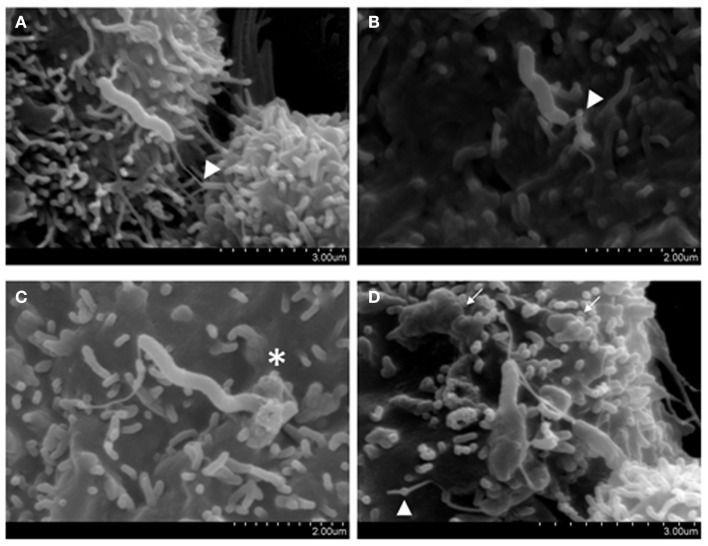
Разновидность кампилобактерий, заселяющих ротовую полость. В отличие от большинства описанных ранее микроорганизмов, кампилобактерии встречаются в разных органах и могут вызывать тяжелые заболевания. Например, данный вид может быть обнаружен в кишечнике, вызывая воспалительные заболевания кишечника и нижнего отдела желудочно-кишечного тракта.
Veillonella parvula (вейлонелла парвула)

Часто встречается в микробиоме здоровых людей, при этом оказывает негативное воздействие на развитие кариеса и пародонтита. Большую опасность представляет для сердечно-сосудистой системы, так как было обнаружено, что деятельность бактерий вейлионелла парвула ассоциирована с гипертензией и эндокардитом.
Fusobacterium nucleatum (палочка Плаута)
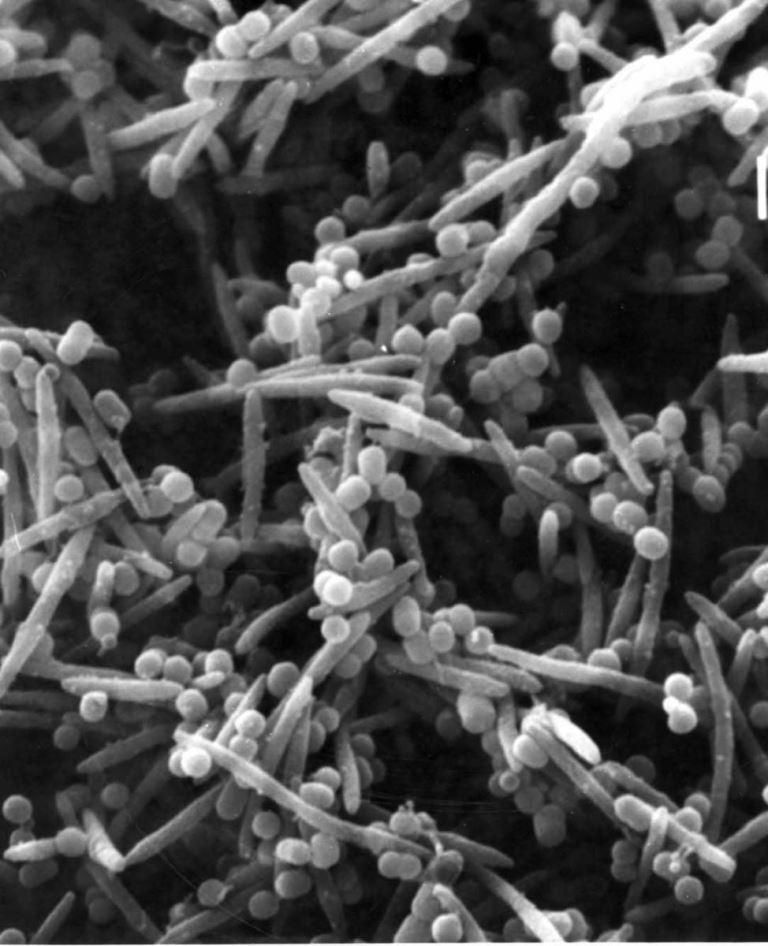
Условно-патогенный микроорганизм, который, тем не менее, способствует образованию периодонтального налета. В исследованиях обнаружена связь палочки Плаута и преждевременных родов, а также – рака толстой кишки.
Последнее обновление: 24.02.2021

От состояния микрофлоры полости рта зависит не только здоровье зубов и десен, но и работа органов пищеварения, иммунной и других систем и органов. Давайте разберемся, что представляет собой эта часть организма, что влияет на состояния полости рта и как быстро восстановить нормальную работу микрофлоры.

Что представляет собой микрофлора полости рта?
Удивительно, но во рту здорового человека живет примерно 160 видов микроорганизмов. Вам, наверное, приходилось слышать о том, что «рот — это самое грязное место в организме». Отчасти это утверждение верно: ротовая полость — один из наиболее заселенных отделов тела человека.
Микроорганизмы попадают в ротовую полость с пищей и водой, а также из воздуха. Именно во рту наблюдаются самые благоприятные условия для развития бактерий. В этой части тела всегда стоит равномерная влажность и температура (примерно 37 °С). Обилие питательных веществ, достаточное содержание кислорода, наличие складок в полости рта, межзубных промежутков и десневых карманов, слабощелочная pH провоцируют размножение различных бактерий.
Микроорганизмы неравномерно распределяются в полости рта. Максимальное их количество наблюдается на поверхности зубов и на спинке языка. В одном грамме зубного налета содержится примерно 300 миллиардов микробов, а в слюне — примерно 900 миллионов на 1 миллилитр.
- 30-60% микрофлоры составляют факультативно и облигатно анаэробные стрептококки;
- часть занимают вейллонеллы, коккобактерии, которые ферментируют уксусную, пировиноградную и молочную кислоты до воды и углекислоты. Именно вейллонеллы нейтрализуют кислые продукты, поэтому многие стоматологи рассматривают их как уничтожителей кариесогенных бактерий;
- во рту обязательно присутствуют и бактерии родов Propionibacterium, Corynebacterium и Eubacterium, которые активно производят молекулярный кислород, синтезируют витамин К и способствуют развитию облигатных анаэробов. Некоторые виды подобных бактерий провоцируют гнойные воспаления.
- Лактобактерии — строгие анаэробы. Во рту насчитывается более 10 видов подобных бактерий, которые образуют в полости биопленку. Жизнедеятельность именно этих микроорганизмов создает благоприятную среду для развития нормальной микрофлоры. Лактобактерии ферментируют углеводы для образования молочной кислоты, понижают рН, а главное — препятствуют развитию патогенной, гнилостной и газообразующей микрофлоры.
- Палочковидные лактобактерии в определенном количестве являются, как и стрептококки, продуцентами молочной кислоты.
- Бифидобактерии необходимы, чтобы сбраживать различные углеводы, а также вырабатывать витамины группы В и антимикробные вещества, которые подавляют рост патогенных микроорганимов. Более того, бифидобактерии являются связкой рецепторов клеток эпителия: они образуют пленку, препятствующую колонизации патогенных бактерий.
Можно очень долго перечислять все виды бактерий, заселяющих микрофлору полости рта. Важно понимать, что каждый человек уникален, и для оценки «нормальности» микрофлоры нужно знать особенности конкретного организма.
Например, в одном случае большое количество лактобактерий в полости рта будет сохранять зубы, а в другом — образование большого количества молочной кислоты в процессе их жизнедеятельности задержит рост других важнейших микроорганизмов. Снижается число стафилококков, дизентерийных и брюшнотифозных палочек, активизируются кариозные процессы, и микрофлору полости рта придется восстанавливать.
Нарушение микрофлоры полости рта: причины
Дисбактериоз ротовой полости могут спровоцировать самые разные заболевания и проблемы. Нарушение условно-патогенной микрофлоры полости рта чаще всего вызывают такие проблемы, как:
- Заболевания желудочно-кишечного тракта. Сбои работы органов пищеварения приводят к замедлению обменных процессов в организме. Всасываемость витаминов и полезных веществ ухудшается, нарушается баланс бактериальной среды кишечника, что провоцирует проблемы в других органах и системах.
- Снижение иммунитета. Если сопротивляемость организма ухудшается, ротовая полость автоматически становится более уязвимой для патогенной микрофлоры.
- Хронические заболевания. Зачастую небольшой кариес или стоматит, при отсутствии лечения, может из очага воспаления распространиться на всю ротовую полость.
- Вредные привычки, такие как систематический прием алкоголя, курение неизбежно влияют на качество работы слюнных желез. Долгое пересыхание или слишком сильное увлажнение ротовой полости пагубно влияют на состав микрофлоры.
- Неправильное питание и недостаток витаминов ухудшает качество слюны и делает более уязвимой микрофлору полости рта.
- Прием антибиотиков и некоторых лекарственных препаратов, например, гормонов.
Стадии дисбактериоза
В зависимости от степени развития заболевания стоматологи различают четыре стадии дисбактериоза:
- Латентную. Для первой, скрытой стадии, характерны едва заметные изменения количества микроорганизмов одного штамма. Пациент чувствует себя хорошо и не ощущает никаких симптомов воспаления.
- Субкомпенсированную. Снижается количество лактобактерий, болезнь имеет размытую картину. Пациент может ощущать дискомфорт в полости рта, но не всегда понимает, что это именно дисбактериоз.
- Патогенную. В минимальном количестве в полости рта наблюдаются лактобактерии. Ротовую полость начинает заселять факультативная болезнетворная среда.
- Декомпенсированную. Помимо выраженного воспаления во рту происходит неконтролируемый рост дрожжеподобных грибов. Нарушается работа слюнных желез, а во рту возникает неприятный привкус и жжение.
Для запущенных форм дисбактериоза характерны такие симптомы, как:
- воспаление десен и слизистых;
- налет на зубах и поверхности языка;
- кровоточивость десен;
- язвочки и пузырьки на слизистых;
- повышение температуры тела;
- отечность и болезненность языка;
- сухость кожи, «заед» в уголках рта.
Методы восстановления микрофлоры полости рта
Лечение дисбактериоза зависит, в первую очередь от характера возбудителя, который определяется на основании экспертизы в стоматологии.
К сожалению, зачастую постановка диагноза при дисбактериозе бывает затрудненной, так как на начальном этапе болезнь никак не проявляет себя. При малейших подозрениях на заболевание стоматолог направляет пациента на мазок с поверхности слизистых, анализы крови и мочи.
В зависимости от диагностированной причины дисбактериоза стоматолог может назначить следующие методы лечения заболевания:
- Санация полости рта. Врач удаляет зубной камень и в обязательном порядке пломбирует все пораженные кариесом зубы, а также по возможности проводит лечение десен и слизистых оболочек.
- Обработка полости рта антисептиками с целью устранения патогенных микроорганизмов.
- Прием иммуностимуляторов для укрепления организма и активации его защитных сил.
- Курс пробиотиков для восстановления баланса полезных бактерий в ротовой полости.
- Прием витаминных комплексов для общего укрепления организма при авитаминозе. Грамотно назначенные витамины способствуют регенерации клеток и укреплению костной ткани.
В редких случаях назначаются противогрибковые средства и антибиотики.
Как правило, длительность лечения дисбактериоза составляет 2-4 недели и зависит от состояния здоровья пациента, количества очагов воспаления и имеющихся осложнений заболевания.

Надежным помощником в борьбе с дисбактериозом станет пробиотический комплекс АСЕПТА PARODONTAL*, источник лактобактерий для восстановления микрофлоры полости рта. Этот уникальный комплекс с запатентованными штаммами лактобактерий и витамином D обладает способностью эффективно восстанавливать микрофлору полости рта. Комплекс нормализует бактериальную флору в ротовой полости, устраняет неприятный запах изо рта и препятствует образованию биопленок патогенных микроорганизмов.
Для улучшения эффективности назначенной терапии стоматологи рекомендуют отказаться от вредных привычек (хотя бы на время лечения), пересмотреть рацион, уделив внимание растительной пищи и обязательно ухаживать за полостью рта после каждого приема пищи.
Возможные осложнения дисбактериоза
Каждому пациенту важно внимательно следить за состоянием микрофлоры полости рта. Отсутствие лечения дисбактериоза может привести к таким неприятным заболеваниям, как:
- патологический галитоз – неприятный запах изо рта, вызванный дисбалансом микрофлоры полости рта;
- кариес – разрушение твердых тканей зуба;
- пульпит – воспаление пульпы – внутренних тканей зуба;
- периодонтит – воспаление оболочки корня зубов и примыкающей к ней тканей;
- гингивит– воспаление слизистой полости рта;
- стоматит – поражение слизистой оболочки полости рта;
- пародонтит – глубокое поражение околозубной ткани.
Кроме того, научно доказана тесная взаимосвязь состояния микрофлоры полости рта с состоянием сердечнососудистой системы. В 2008 году в США была доказано, что заболевания периодонта как источник хронического воспаления являются независимым фактором риска возникновения ишемической болезни сердца (ИБС).
Итак, теперь вам известна роль нормальной микрофлоры полости рта в организме человека. Относитесь к себе внимательно, и ваш здоровый организм будет радовать вас каждый день.
Клинические исследования
Проведенные в 10-ом отделении Cтоматологии и челюстно-лицевой хирургии Стоматологического факультета Международного университета Каталонии, доказали, что применение лактобактерий помогает снизить болевые ощущения и трудности с приемом пищи после удаления зубов у взрослых пациентов.
Эффективность применения комплексной терапии в лечении заболеваний пародонта. (кафедра пародонтологии СФ ГБОУ ВПО МГМСУИМ.А.И.Евдокимова. Москва.)
Немерюк Д.А.- доцент, к.м.н., Дикинова Б.С.- аспирант кафедры пародонтологии СФ Царгасова М.О.- аспирант кафедры пародонтологии СФ Яшкова В.В.- аспирант кафедры пародонтологии СФ
кафедра пародонтологии СФ ГБОУ ВПО МГМСУИМ.А.И.Евдокимова. Москва

Какие бактерии вызывают кариес
Кариесом называют стоматологическое заболевание, состоящее в довольно длительном разрушении зубов.
Дантисты издавна задавали себе вопрос об этиологии, то есть причинах возникновения этого недуга. Было выдвинуто немало теорий, количество которых в один прекрасный момент перевалило за 400. Однако вот уже больше ста лет самой рациональной считается выдвинутая Миллером еще в 1898 году. Автор назвал ее «химико-паразитарной».
- В ротовой полости всегда имеются микроорганизмы;
- Если плохо ухаживать за полостью рта, в нем идут процессы ферментации, во время которых углеводы превращаются в кислоты;
- Зубная эмаль, подвергаясь их агрессивному воздействию, начинает разрушаться;
- Со временем этот процесс затрагивает все более глубокие слои, образуется кариозная полость.
За годы существования теории Миллера ее усовершенствовали и доработали. Например, был учтен фактор изменения РН-среды на зубах и под зубным налетом на эмали.
Какие бактерии провоцируют возникновение кариеса
Основными возбудителями процесс брожения и выделения кислот, являются бактерии акциномицеты и стрептококи (Streptococcus sanguis, Streptococcus mutans). Бактерии по-разному действуют на разных людей. У кого-то они агрессивнее, у кого-то отличаются более мирным характером. Основная причина – состояние иммунной системы организма. Если иммунитет хороший, то зубной налет образуется медленнее, и, соответственно, эмаль разрушается не так стремительно.
Ученые задали себе вопрос: при практически одинаковом рационе кто-то заболевает кариесом, а кого-то чаша сия минает. Какие механизмы здесь подключаются? Соответственно, в теорию Миллера был додавлен еще ряд факторов, способствующих возникновению кариеса.
К ним относятся:
- Особенности географического положения, в частности, состав воды и почвы, наличие в них необходимых для здоровья человека минеральных веществ;
- Особенности профессии. Замечено, что у людей, занятых в кондитерском производстве или чья деятельность связана со щелочами и кислотами, кариес возникает чаще;
- Специфика возраста. Начиная с двух лет, во рту активизируются микробы, и деятельность их снижается к сорока годам;
- Принадлежность к полу. Дамы больше подвержены атакам кариеса, нежели мужчины;
- Особенности рациона. Человек должен потреблять оптимальное количество белка и клетчатки;
- Некачественная вода;
- Наследственность;
- Недуги сердечно-сосудистой системы, болезни желудка;
- Стресс и повышенная радиация;
- Скученные зубы;
- Неправильный прикус;
- Изменение состава слюны;
- Недостаточная гигиена;
- Установленные брекет-системы и протезы.
Человек, у которого слюна выделяется медленно, и ее довольно мало, подвержен риску получения кариеса в большей степени, чем пациент в обычным количеством и качеством этого секрета. В день организм должен производить около двух литров слюны. Она немного нейтрализует вредное воздействие кариесогенных микробов.
Если в слюне достаточно белка лизоцима, который сдерживает размножение патогенов, то кариес будет медленнее атаковать зубы. Насыщенность эмали фтором и кальцием также делает доброе дело: укрепляет эмаль и закаляет ее от токсичного воздействия бактерий.
Где и как «поселяется» кариес
Больше всего кариесу подвержены участки, где самые большие скопления зубного налета и отложений. Это промежутки между зубами, пришеечные отрезки, фиссуры жевательных поверхностей.
Среди многочисленных форм кариеса принято рассматривать следующие:
- Болезнь в начальной стадии. На вид – просто темное пятно, дефектов пока не чувствуется;
- Поверхностная форма. В наличии – поврежденная эмаль, дентин еще не зацепило;
- Средняя стадия. Кариес проник в дентин, но до пульпы не дошел;
- Глубокая форма – дентин разрушен основательно. До пульпита – один шажок.
Чем опасен кариес
Не замеченный и не вылеченный вовремя кариес приводит к целому ряду болезней и крайне неприятных последствий:
- Пульпит, то есть воспаление зубного нерва;
- Периодонтит – сказывается на внешнем виде, работе сердечно-сосудистой системы;
- Аллергические реакции – проявляются в виде пятен по телу;
- Серьезные недуги желудочно-кишечного тракта;
- Эмоциональная нестабильность, депрессивные состояния.
Своевременное посещение стоматолога и надлежащий уход за полостью рта уберегут от вышеперечисленных неприятностей.
Как правильно ухаживать за ротовой полостью
Стоматологи советуют чистить зубы после каждого приема пищи или хотя бы полоскать ротовую полость. Это нужно сделать не позже, чем через 20 минут после еды.
Хорошо помогает зубная нить, которой удаляют остатки пищи из межзубного пространства.
Ополаскиватели для рта крайне недружественно относятся к бактериям. Жевательная резинка также помогает значительно сократить количество бактерий.
Диета при кариесе
Рацион страдающего различными степенями кариеса должен включать твердую пищу, которая помогает механически счищать налет. Так, вполне доступны морковь, яблоки, капуста. Хорошо и для зубов, и для ЖКТ. Очищающее действие имеют отруби и крупы. К тому же, они улучшают слюнообразование.
Прием природных витаминных комплексов укрепит эмаль. Морская рыба, ламинария, чеснок, ягоды, фрукты, кисломолочные продукты – обязательная составляющая рациона.
Имеется и перечень продуктов, активно вымывающих кальций из организма. Это сладости и соленые блюда. После них возникает жажда, а чрезмерное количество воды выводит кальций, ухудшается состояние костей и зубов. Одно влечет за собой другое.

Кариес, как главный враг здоровья полости рта, разрушает зубы, способствует неприятному запаху изо рта, может провоцировать другие стоматологические заболевания. Об основных возбудителях кариеса зубов, бактериях, расскажем в этой статье.
Что известно о причинах, вызывающих зубной кариес?
О существовании кариеса люди знают уже много столетий. Все это время его изучали, пытались понять причину и найти наиболее эффективный метод лечения. И хотя существует множество работ, посвященных теориям возникновения и развития кариеса, это заболевание до сих пор не изучено до конца. Для современной концепции характерно выделение четырех главных факторов, которые, действуя одновременно, вызывают кариес. К ним относятся микробный зубной налет, состояние зубной эмали, употребление углеводной пищи и время.

В этой статье
- Что известно о причинах, вызывающих зубной кариес?
- Какие виды бактерий приводят к развитию кариеса?
- Как действуют бактерии, вызывающие кариес?
- Как действие бактерий вызывает кариес: алгоритм развития заболевания
- Как выглядят основные бактерии, вызывающие кариес?
Считается, что на первой стадии вызывает кариес углеводная пища, которая формирует благоприятную среду для размножений бактерий и нарушает нормальную микрофлору ротовой полости.
В результате большого количества сахаров и углеводов в зубном налете нарушается так называемый микробный гомеостаз — то есть относительное постоянство количества и состава микроорганизмов в ротовой полости.
Какие виды бактерий приводят к развитию кариеса?
Ученым до сих пор неизвестен специфический возбудитель кариеса. Но известно, что в налете на зубах есть как некариесогенные бактерии, так и микроорганизмы, вызывающие кариес (кариесогенные).
В лабораторных условиях было доказано, что последние, взаимодействуя с углеводами, ферментируют сахар и образуют молочную кислоту. Она, в свою очередь, может разъедать зубную эмаль и другие ткани зубов.
Как действуют бактерии, вызывающие кариес?
Самые опасные с точки зрения развития кариеса зубов бактерии — разновидность стрептококка Str. mutans и молочнокислые Lactobacilli.
В основе патогенного действия этих бактерий лежат некоторые особенности:
- Str. mutans способны переносить сахара за счет особой транспортной системы.
- Они вырабатывают полисахариды, которые способствуют формированию налета на зубах.
- Эти патогенные бактерии превращают сахара в кислоты, разъедающие твердые ткани зубов.
- Они устойчивы к кислой среде и продолжают перерабатывать сахара при разных уровнях pH.

Научными исследованиями доказано, что при наличии кариеса стрептококки вида мутанс присутствуют в зубном налете гораздо чаще, чем у здоровых людей. Также кариесогенное поражение зубов вызывает бактерия лактобацилла, которая, наряду со стрептококком, способна вырабатывать кислоту. Однако в зубном налете пациента на этапе доклинического развития кариеса, как показали исследования, лактобацилл меньше, чем Str. mutans. Интересно, что после формирования кариозной полости в ней, напротив, присутствует больше лактобацилл. То есть стрептококки мутанс являются главными разрушителями зубов на этапе формирования зубных отложений и утраты зубной эмалью минеральных веществ. А лактобациллы — основные производители кислоты, разрушающей зуб, на этапе сформированной кариозной полости.
Сегодня выделяют еще один вид бактерий, которые могут способствовать развитию кариозного процесса. Это актиномицеты. Они вырабатывают гораздо меньше кислоты по сравнению с другими, поэтому их роль в развитии кариеса не столь значительна. Но при этом некоторые виды актиномицетов — в частности Actinomyces viscosus — могут способствовать развитию корневого кариеса.
Ученые отмечают, что любые бактерии в полости рта — это лишь один фактор, который вызывает кариес. Он играет значимую роль в развитии кариозной болезни при наличии других факторов риска.
Как действие бактерий вызывает кариес: алгоритм развития заболевания
Чтобы вызывать кариес, бактерии должны присутствовать в зубном налете в большом количестве и получать «подпитку» своей жизнедеятельности в виде углеводной пищи.
Какие факторы риска способствуют размножению микробов в полости рта и повышают риск разрушения зубов? Во-первых, пренебрежение режимом питания. Когда человек питается много и часто, при этом в его рационе преобладают сладкие, углеводистые продукты, тем самым он обеспечивает непрерывное поступление в зубной налет веществ, которые нужны бактериям для выработки кислоты. Во-вторых, плохая гигиена ротовой полости. При нерегулярной или некачественной чистке зубов, языка, промежутков между зубами, на поверхности эмали накапливается все больше зубного налета. Уже через пару суток плохой гигиены ротовой полости пропорция в зубном налете бактерий, ферментирующих углеводы в кислоту и вызывающих кариес, многократно возрастает. При этом уровень pH налета снижается до критической отметки.
Дальнейшее развитие кариеса происходит следующим образом. Эмаль постепенно теряет минеральные вещества, что приводит к ее поражению. Образуется так называемое «белое пятно». Обратиться к стоматологу желательно уже на этой стадии, потому что процесс разрушения еще не успел затронуть глубокие слои, его можно остановить на начальной стадии. Кроме того, вылечить кариозное поражение на стадии «белого пятна» в большинстве случаях можно даже без сверления зубов.
Если не исключить факторы, способствующие дальнейшей выработке бактериями кислоты, эмаль продолжает активно терять минеральные вещества, на ней появляется заметный дефект.
Дальше кислотообразующие бактерии разрушают дентин. Если не остановить кариес на этой стадии, патология проникает в пульпу и периодонт, вызывая их воспаление. На последней стадии пациент теряет зуб.
Для сохранения здоровья полости рта на любом этапе развития кариеса и даже до его появления необходимы профилактика и лечение. В частности нужно следить за гигиеной полости рта, ограничить употребление углеводов, контролировать режим приема пищи, а также вовремя бороться с инфекцией и лечить зубы.
Как выглядят основные бактерии, вызывающие кариес?
Мы не может увидеть, как выглядят бактерии, провоцирующие развитие кариозного поражения зубов. Но видимые изменения на зубах дают понимание того, на какой стадии находится патологический процесс.
Сначала на эмали образуется едва заметно светлое пятно. На втором этапе пятно становится более темным, его размер увеличивается, начинается формирование кариозной полости. На третьем этапе кариозная полость захватывает не только эмаль, но и дентин. На четвертом этапе болезнь распространяется еще глубже и выходит за пределы дентина.
Микробные сообщества в полости рта образуют аутохтонные и аллохтонные микроорганизмы.
Аутохтонную флору полости рта образуют резидентные (постоянно обитающие) и транзиторные (временно присутствующие) микробы. Последние наиболее часто включают условно-патогенные и патогенные виды и проникают в полость рта прежде всего из окружающей среды; эти микроорганизмы не вегетируют в полости рта и быстро удаляются из неё. Аллохтонные микробы попадают в полость рта из других микробных биотопов (например, из кишечника или носоглотки).
Среди бактерий, обитающих в полости рта, доминируют маловирулентные зеленящие стрептококки; S. hominis и S. mitis обитают на слизистой оболочке, a S. sanguis и S. mutans колонизируют поверхность зубов. Микроорганизмы разлагают углеводы, вызывая закисление рН, что приводит к декальцинации эмали зубов, а также образуют из сахарозы полисахариды. Из полисахаридов образуются декстран, способствующий образованию зубных бляшек, и леван, разлагающийся в дальнейшем до кислот.
Среди прочей аэробной флоры полости рта второе место занимают нейссерии, составляющие до 5% от общего количества аэробных бактерий. В частности, N. sicca выделяют у 45% лиц, N. perflava — у 40%, N. subfiava — у 7%, N. cinerea— у 3%. Нейссерии обычно колонизируют носоглотку и поверхность языка. При воспалительных процессах и неудовлетворительной гигиене полости рта их количество увеличивается. Значительную группу составляют грамположительные палочки родов Corynebacterium и Lactobacillus. Коринебактерии в большом количестве выделяют у здоровых лиц, а содержание лактобацилл зависит от состояния полости рта. В состав микробных сообществ могут входить Lactobacillus casei, L. acidophilus, L. fermentum, L. salivarius и др. Лактобактерии способствуют развитию кариозного процесса, образуя большое количество молочной кислоты. У 50% лиц обнаруживают некапсулированные штаммы Haemophilus influenzae, в холодный сезон бактерии выделяют чаще, а у некоторых лиц отмечают длительное носительство. Б редких случаях обнаруживают Я. parainftuenzae, Н. haemolyticus и И. parahaemolyticus.
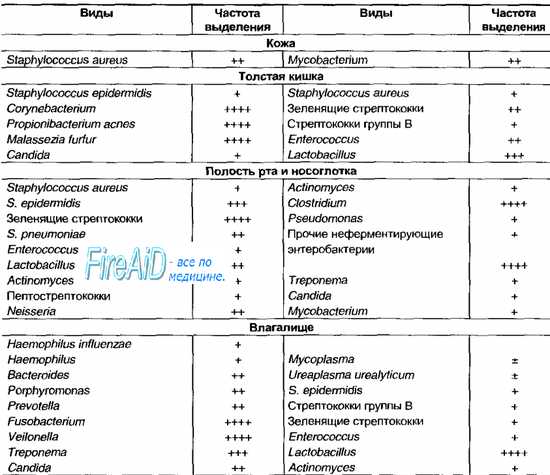
Нормальная микрофлора человека
Leptotrichia buccalis — строгий анаэроб, не проявляет тенденции к ветвлению и в качестве основного метаболита образует молочную кислоту. L. buccalis — центр осаждения зубного налёта и зубного камня. Доказано их участие в развитии кариеса за счёт значительного кис-лотообразования, причём L. buccalis является синергистом лактобацилл и участвует в процессах деминерализации тканей зуба.
Ветвящиеся анаэробные грамположительные бактерии полости рта представлены актиноми-цетами и бифидобактериями. Актиномицеты ферментируют углеводы с образованием кислот, способствующих повреждению эмали зубов, и проявляют умеренную протеолитическую активность. За счёт выраженной способности к адгезии они быстро колонизируют слизистую оболочку, вытесняя другие бактерии. Актиномицеты — основная группа бактерий, выделяемых в налёте зубов и зубном камне. Актиномицеты нередко выделяют из кариозных полостей, поражений слюнных желёз и пародонта. Основные возбудители — A. israelii и A. viscosus. Спирохеты появляются в полости рта после прорезывания зубов, а у здоровых взрослых лиц встречаются лишь в редких случаях. При воспалительных процессах и, в особенности, при фузоспирохетозах, количество спирохет возрастает.
Среди трепонем полости рта доминируют Т. macrodentium, Т. microdentium и Т. mucosum, среди лепто-спир — Leptospira dentium (L. buccalis). Среди микоплазм в полости рта присутствуют М. orale, М. hominis, M. pneumoniae и М. salivarium.
У 60-70% лиц обнаруживают значительную грибковую колонизацию полости рта, особенно спинки языка. Наиболее часто выявляют Candida albicans. Другие виды (С. krusei, С. tropicalis, С. pseudotropicalis, С. quillermondii) выделяют лишь у 5% лиц. Реже выделяют Saccharomyces cerevisae, Torulopsis gtabrata, Cryptococcus neoformans, виды Aspergillus, Penicillium и Geotrichum. При поражениях дыхательного тракта и на фоне длительного приёма антибиотиков частота обнаружения грибов существенно возрастает.
Среди простейших, обитающих в полости рта, доминируют Entamoeba gingivalis и Trichomonas tenax. Количество простейших возрастает при воспалении дёсен, но это увеличение не имеет патогенетического значения.
- Вернуться в оглавление раздела "Микробиология."
Читайте также:

