Диагностика дифференциальная диагностика твердых тканей зубов
Опубликовано: 24.07.2024
Дифференциальная диагностика кариеса зубов
Твердые ткани зуба поражаются не только кариесом, но и различными заболеваниями некариозного происхождения, что делает проблему дифференциальной диагностики указанных заболеваний весьма актуальной. Для удобства сопоставления отдельных признаков (симптомов) они сведены в таблицах.
Дифференциальная диагностика кариеса зубов в стадии пятна. Кариес зуба в стадии пятна следует дифференцировать с начальными стадиями флюороза и гипоплазии эмали. При кариесе пятно чаще единичное. Оно локализуется в бороздках на жевательной поверхности или на одной из контактных поверхностей, реже — на шейке зуба.
При гипоплазии и флюорозе пятна множественные и локализуются на нетипичных для кариеса участках губной (щечной) и язычной поверхностях коронок зубов.
Пятна при гипоплазии, как правило, белого цвета с четкими границами, имеют гладкую и блестящую поверхность. Располагаются на одном уровне коронок нескольких симметрично расположенных зубов.
Толщина слоя эмали в области пятна такая же, как и в других участках коронки зуба. На рентгенограмме гипоплазированное пятно, так же как и кариозное, не проецируется.
Пятнистая форма эндемического флюороза характеризуется появлением множественных меловидных пятен, расположенных в различных участках коронки одного и того же зуба. Интенсивность окраски пятна обычно более выражена в центральной его части, к периферии пятно постепенно, без резких границ переходит в нормальную эмаль. Поверхность меловидного кариозного пятна, как и пятна при гипоплазии — гладкая, но не блестящая. Иногда имеется нерезко выраженная светло-желтая пигментация в области мело-видно измененной эмали. Помимо этого, при диагностике кариозного пятна следует исключить случаи окрашивания ретенционных участков коронки зуба пищевыми и микробными пигментами без признаков кариозного поражения этих участков.
В табл. 1 указаны основные тесты, позволяющие дифференцировать кариозное пятно от сходного пятна при гипоплазии и флюорозе.

Дифференциальная диагностика поверхностного кариеса. Поверхностный кариес необходимо дифференцировать не только с кариозным пятном и средним кариесом, но и с целой группой некариозных поражений твердых тканей, таких, как клиновидный дефект, эрозивная форма гипоплазии и флюороза, а также с некрозом этих тканей. Основным общим признаком для поверхностного кариеса и эрозивной формы гипоплазии является дефект эмали, который может быть пигментирован (при кариесе часто, при гипоплазии редко).
При поверхностном кариесе обнаруживается шероховатость эмали (ее нет при кариозном пятне), наружные слои дентина в отличие от среднего кариеса не поражены. При зондировании поверхностного кариозного дефекта отмечается размягчение и болезненность более глубоких слоев эмали, что обусловлено близостью эмалево-дентинного соединения — зоны повышенной чувствительности. При гипоплазии поверхность эмали в области дефекта гладкая и безболезненная. Различаются данные дефекты неодинакового происхождения и по локализации. При кариесе, как уже было сказано выше, наиболее часто поражаются жевательная или контактная поверхности коронок зубов, при гипоплазии структурные нарушения в виде эрозий располагаются на вестибулярной и реже язычной поверхностях.
Более редко при гипоплазии отмечается одновременное поражение всех поверхностей коронки зуба.
Для гипоплазии типична симметричность поражения одноименных зубов и дефекты находятся примерно на одном уровне их вестибулярной и язычной поверхностей. При гипоплазии дефекты в твердых тканях зуба стабильны, а при кариесе со временем они увеличиваются. Эрозивная форма гипоплазии характеризуется истонченностью слоя эмали в различных местах коронки зуба на ограниченном участке. Дефекты имеют различную, чаще округлую форму. Размер и глубина эрозий у разных людей могут варьировать. При значительном истончении слоя эмали может просвечивать дентин желтоватого цвета.
Дифференциальная диагностика поверхностного кариеса должна проводиться и с двумя наиболее распространенными формами флюороза — меловидно-крапчатой и эрозивной. При меловидно-крапчатой форме флюороза нередко поражаются зубы всех групп. Клиническая картина поражения разнообразна. Иногда вся поверхность эмали депигментирована, имеет меловидный оттенок, но сохраняет блеск. Однако чаще эмаль приобретает матовый оттенок. И в том и в другом случае нередко имеются отдельные участки пигментации эмали светло-коричневого или темно-коричневого цвета. В тех случаях, когда вестибулярная поверхность эмали зубов утратила блеск и приобрела матовый оттенок, на ней могут наблюдаться небольшие, округлой формы дефекты эмали — крапинки. При эрозивной форме флюороза в меловидно измененной эмали образуются более обширные и глубокие дефекты — эрозии.
Клиновидный дефект на любых этапах его развития характеризуется типичной локализацией в области шеек зубов верхней и нижней челюстей. Для неглубокого клиновидного дефекта типично наличие двух гладких и блестящих поверхностей, которые, как правило, не изменены в цвете. Затруднена дифференциальная диагностика таких неглубоких клиновидных дефектов с эрозией эмали, также локализующейся на шейках зубов. Подобные эрозии, как и клиновидные дефекты, чаще встречаются у людей среднего и пожилого возраста, в то время как кариес на шейках зубов довольно часто отмечается у детей. Подобная локализация поверхностного кариеса наблюдается нередко и на временных (молочных) зубах.
В отличие от клиновидного дефекта, при котором чаще поражаются шейки зубов верхней и нижней челюстей, выступающих из зубного ряда (клыки, премоляры и более редко резцы и моляры), эрозии возникают чаще на губной поверхности центральных и боковых резцов верхней челюсти и реже на фронтальных зубах нижней челюсти.
В начале развития эрозии представляют собой дефект эмали, который имеет овальную форму и расположен в поперечном направлении на наиболее выпуклой части губной поверхности коронки зуба.
Дно эрозии гладкое, блестящее и твердое, как и у клиновидного дефекта. Однако постепенное углубление и расширение границ эрозии может привести к утрате всей эмали (а позднее и части дентина) на вестибулярной поверхности коронки одного или нескольких зубов.
В отличие от поверхностного кариеса болевые ощущения при клиновидном дефекте и эрозиях, как правило, выражены слабо или совсем отсутствуют. Это можно объяснить более медленным развитием указанных процессов, нежели кариеса, в результате чего происходит отложение заместительного дентина в периферическом участке пульпы, соответственно локализации очага поражения. Однако в некоторых случаях болезненную реакцию вызывают раздражители всех видов, в том числе температурные и механические. При поверхностном кариесе более характерна боль от химических факторов.
Дифференциальная диагностика среднего кариеса. Средний кариес в первую очередь следует дифференцировать от поверхностного и глубокого. Глубину кариозного дефекта определяют путем зондирования, обращая внимание на интенсивность болевой реакции. Характер внешнего раздражителя (механический, температурный, химический) помогает провести дифференциальную диагностику между тремя стадиями кариозного поражения. Как уже говорилось выше, чаще при поверхностном кариесе возникает боль от химических факторов, при глубоком от температурных (реакция пульпы). Средний кариес может протекать и безболезненно или характеризоваться болевой реакцией на те или иные раздражители, чаще на механический (зондирование стенок кариозной полости, препарирование дна бором).
Скудность клинических проявлений (субъективных и объективных) помогает исключить диагноз хронического верхушечного периодонтита, для которого характерна невыраженная симптоматика из-за полного некроза пульпы. Отсутствие реакции на любой температурный раздражитель, а также выраженное снижение возбудимости тканей зуба при проведении электроодонтодиагностики (более 100 мкА) свидетельствуют в пользу диагноза хронического верхушечного периодонтита. Рентгенограмма зуба позволяет уточнить форму воспалительного заболевания периодонта и его протяженность.
При дифференцировании среднего кариеса с клиновидным дефектом учитывают как локализацию поражения, так и характерные особенности очага. Для клиновидного дефекта характерно твердое дно, которое может быть и безболезненным. При среднем кариесе полость заполнена размягченной тканью, после удаления которой определяется плотное дно в пределах периферических и средних: слоев дентина.
Для дифференцирования среднего кариеса от некроза тканей зуба важное значение имеют анамнестические данные, ибо химический некроз твердых зубных тканей встречается обычно у рабочих, связанных с производством неорганических кислот (соляной, азотной, серной) и несколько реже — органических. У данной категории рабочих довольно быстро появляется чувство онемения и оскомины на зубах. Появляются боли от температурных и химических раздражителей и самопроизвольные боли. Возникает ощущение прилипания зубов при их смыкании. Со временем все эти ощущения притупляются или исчезают в связи с отложением заместительного дентина, нарастанием изменений в пульпе, а позднее ее некрозом.
При кислотном некрозе в первую очередь поражаются зубы фронтальной группы. Изменяется эмаль: становясь матовой, шероховатой; постепенно она подвергается стиранию, после чего стирается и дентин. При длительном воздействии паров кислот и газообразного хлористого водорода коронки фронтальных зубов могут почти полностью разрушиться.
Дифференциальная диагностика глубокого кариеса. Выше уже говорилось, что глубокий кариес в первую очередь необходимо дифференцировать от среднего кариеса. Следует подчеркнуть, что симптоматика глубокого кариеса более многообразна и ярче выражена, что объясняется близким расположением пульпы, способной остро реагировать на разнообразные раздражители, наносимые на дно кариозной полости. С другой стороны, при глубоком кариесе в большей степени, чем при среднем в пульпе зуба возникают дегенеративные изменения, в связи с чем электровозбудимость пульпы может понижаться до 15—25 мкА. Этому способствует и повышенное образование заместительного дентина при замедленном течении патологического процесса.
Глубокий кариес следует дифференцировать от хронических форм пульпита, а именно — хронического фиброзного и хронического гангренозного пульпита. Основной клинический признак этих форм — продолжительный нерезко выраженный болевой приступ главным образом от температурных раздражителей и наличие периодически возникающих болей без видимых раздражителей. Безболевые промежутки, как и приступы болей могут быть длительными— до нескольких дней. При глубоком кариесе отсутствует сообщение кариозной полости с коронковой полостью зуба, а при хронических формах пульпита подобное сообщение чаще имеет место. Возбудимость пульпы при хронических формах воспаления понижена в пределах 40—60 мкА, при глубоком кариесе она либо в пределах нормы (2—6 мкА), либо незначительно снижена.
Дифференцировать глубокий кариес от острого очагового пульпита значительно легче, так как острое воспаление пульпы имеет много характерных симптомов, позволяющих при опросе и обследовании больного зуба исключить диагноз глубокого кариеса. Объединяет эти два диагноза наличие глубокой кариозной полости, болезненность при зондировании дна кариозной полости и отсутствие сообщения с коронковой полостью. Острую болевую реакцию вызывают главным образом температурные воздействия, реже — химические и механические раздражители. Эти заболевания существенно различаются и характером боли. При глубоком кариесе перечисленные раздражители вызывают кратковременную боль рефлекторного характера, которая длится лишь до тех пор, пока действует раздражающий фактор. При остром очаговом пульпите возникает болевой приступ, не исчезающий на протяжении нескольких минут и после устранения раздражителя из кариозной полости.
Для острого пульпита наиболее характерным симптомом является появление коротких приступов боли и без видимых внешних раздражителей. Подобные приступы самопроизвольной боли, как правило, возникают в ночное время. При глубоком кариесе болевых приступов не бывает.
О дифференциальной диагностике различных форм пороков развития твердых тканей зубов.
Резюме
В статье приведены данные обследования пациентов с приобретенными и наследственными пороками развития твердых тканей зубов у детей. Представлена клиническая ситуация сочетания этих заболеваний у одного больного. Описаны ведущие клинические признаки приобретенного поражения зубов - флюороза, и наследственного порока развития твердых тканей зубов - опалесцируюшего дентина, или синдрома Стентона-Капдепона. Предложена тактика комплексного обследования и ведения больного с сочетанной патологией твердых тканей зубов, с привлечением специалистов - генетика, ортодонта, ортопеда.
Пороки развития твердых тканей зубов делят на приобретенные и наследственные. Диагностика и дифференциальная диагностика приобретенных и наследственных пороков развития твердых тканей зубов представляет определенные сложности: этиология и клинические проявления различны, разнообразны, но имеют некоторые сходные признаки. У детей и подростков с пороками развития твердых тканей зубов возникают жалобы на функциональный и косметический дефект, развивается комплекс неполноценности. Актуальной задачей стоматолога является восстановление функции, устранение косметического дефекта, реабилитация пациента. Ранняя диагностика и своевременное вмешательство предупреждают развитие осложнений.
В данной статье описаны два клинических наблюдения: у одного пациента - приобретенный порок развития твердых тканей зубов, у другого пациента - сочетание приобретенного порока развития с наследственным поражением твердых тканей.
Флюороз. МКБ - 10.КОО.ЗО.
Синонимы: крапчатая эмаль, пятнистая эмаль.
Флюороз - заболевание, развивающееся при поступлении в организм повышенных концентраций фторида, в основном из питьевой воды. Зубы поражаются флюорозом в период их минерализации.
Существуют эндемические очаги флюороза в определенных регионах с повышенным содержанием фтора в воде (свыше 1 мг/л).
Наследственный опалесцирующий дентин - синдром Стентона-Капдепона. МКБ - 10.К00.52.
Синонимы: дисплазия Капдепона, несовершенный одонтогенез.
При этом заболевании нарушается расположение кристаллов в эмали в период ее построения. Происходит истончение и деструкция эмали. В дентине уменьшается количество минералов, формируется атипичный дентин. Заболевание передается детям обоего пола.
Клиническая ситуация № 1
В клинику обратились родители мальчика 8,5 лет с жалобами на изменение цвета зубов и сколы эмали по режущему краю у передних верхних зубов. Из анамнеза выяснено, что ребенок родился и живет в регионе с повышенным содержанием фторидов в питьевой воде, который является эндемическим очагом флюороза. Беременность матери и роды протекали без осложнений. Ребенок находился на грудном вскармливании 11 месяцев, рос и развивался соответственно возрасту. В 2,5 года перенес острый герпетический гингивостоматит, в 5 лет - ветряную оспу. В настоящее время практически здоров. Прорезывание временных и постоянных зубов происходило в срок.
Со слов родителей, постоянные зубы прорезались с эмалью необычного цвета - меловидная с желто-коричневыми вкраплениями. Проведен осмотр: конфигурация лица не изменена, кожные покровы чистые, регионарные лимфоузлы не пальпируются.
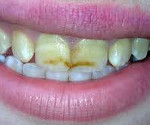
В полости рта: слизистая оболочка преддверия рта и собственно полости рта бледно-розовая. Уздечки губ и языка пластичны, имеют правильное прикрепление и нормальную длину. Прикус сменный ортогнатический. Завершено прорезывание первых постоянных моляров, первых постоянных резцов и первых постоянных премоляров. В стадии прорезывания находятся вторые резцы на верхней челюсти. Значительная часть коронок постоянных зубов меловидная, без блеска, имеет светло-коричневую пигментацию. На фоне выраженной пигментации эмали определяются локальные дефекты глубиной 0,1 -0,3 мм, диаметром 1,5мм с гладким коричневым дном (рис. 1). Выражена стираемость эмали. На ортопантомограмме патологические изменения в зубах не выявляются: пульповые камеры и каналы не облитерированы, длина корней соответствует норме (рис. 2).

С целью достоверной качественной диагностики проведена профессиональная гигиена полости рта, высушивание и окрашивание эмали 2%-ным водным раствором метиленовой сини. В очагах поражения не отмечалось окрашивание эмали. На основании жалоб, анамнеза, клинической картины, по отсутствию патологических изменеий на рентгенограмме поставлен предварительный диагноз «флюороз, меловидно-крапчатая форма». С целью уточнения диагноза проведена дифференциальная диагностика между флюорозом, системной гипоплазией эмали, поверхностным кариесом. В отличие от системной гипоплазии эмали при флюорозе дефекты не имеют четких контуров, параллельных режущему краю, эмаль меловидная, поражены все зубы. При системной гипоплазии эмали поражена группа зубов одного периода минерализации. При поверхностном кариесе дефекты образуются после прорезывания зубов, локализуются в пришеечной области. Возникают жалобы на кратковременные боли от химических раздражителей (табл. 1). Диагноз «флюороз, меловидно-крапчатая форма» подтвержден.
Для решения проблем, связанных с нарушением эстетики и функции зубов, нарушением психологического состояния больного, рекомендовано лечение, состоящее из нескольких этапов: местная реминерализирующая терапия фосфорно-кальциевыми препаратами: R.O.K.S. Medical Minerals, Tooth Mousse, «Белагель Са/Р» и прием витаминно-минеральных комплексов. В подростковом возрасте возможно отбеливание эмали зубов.
У больного В. 8,5 лет в прорезавшихся постоянных зубах формирование корней не завершено, поэтому целесообразна реставрация стеклоиономерными цементами, а по завершению формирования корней - композиционными материалами. Даны рекомендации: соблюдать гигиену полости рта, ограничить употребление питьевой воды из водоисточника. Диспансерное наблюдение у стоматолога два раза в год
Таблица 1. Основные дифференциально-диагностические признаки флюороза, системной гипоплазии эмали, кариеса
Флюороз -меловидно-крапчатая форма
Меловидно-крапчатая форма не
Пульповая камера и каналы не
Системная гипоплазия эмали
Единичные темные пятна или горизонтальные полосы располагаются вдоль режущего края - при чашеобразной и бороздчатой форме.
Кариес в стадии пятна
Дефекты возникли после прорезывания зубов.
Дефекты участка минерализации расположены в пришеечной области, фиссурах, на контактных поверхностях зубов.
Кариозная полость формируется в пределах эмали.
Кариозные полости проецируются на R-грамме. Пульповая камера и каналы не изменены
Клиническая ситуация №2
В клинику обратились родители 9-летнего сына, проживающие в эндемическом очаге флюороза, с жалобами на изменение цвета зубов и на укорочение коронок передних зубов на нижней челюсти.
Из анамнеза выяснено: ребенок родился и живет в регионе с повышенным содержанием фторидов в питьевой воде. Беременность и роды у матери протекали без осложнений. Грудное вскармливание до 9 месяцев. Ребенок рос и развивался соответственно возрасту. В раннем детстве страдал пищевым экссудативным диатезом, в настоящее время частые ОРВ, хроническое воспаление гайморовых пазух. При осмотре отца ребенка выявлено: водянисто-коричневый цвет зубов, значительное укорочение коронок нижних передних зубов, связанное с повышенной стираемостью твердых тканей, снижение высоты нижнего отдела лица. Проведен осмотр ребенка: конфигурация лица изменена за счет снижения высоты нижнего отдела. Кожные покровы чистые. Регионарные лимфоузлы не пальпируются.
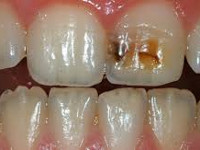
В полости рта: десневые сосочки у 41, 42, 31, 32 увеличены в размере за счет хронического катарального отека. Эмаль на передних зубах верхней челюсти меловидная, имеет матовый оттенок, на эмали - локальные крапчатые дефекты с пигментированным светло-желтым дном (рис. 3).
На режущих краях передних зубов отмечаются множественные микросколы эмали. На жевательной поверхности моляров имеются участки эмали водянисто-серого цвета (рис. 4).
На зубах 4.1, 4.2, 3.1, 3.2 выражена патологическая стираемость и сколы эмали, обнажен коричневый опалесцирующий дентин, напоминающий янтарь, при зондировании плотный, безболезненный. Пульповая камера не обнажена (рис. 5).

Проведена профессиональная гигиена полости рта, 2%-ный раствор метиленовой сини не окрасил эмаль. На ортопантомограмме определяется: длина сформированных корней у постоянных зубов соответствует норме, выражено сужение корневых каналов у зубов 12, 11, 21, 22, 16, 26, 36, 46. Отсутствует пульповая камера и значительно облитерированы каналы у 41, 42, 32, 31.
На основании анамнеза, жалоб на изменение цвета зубов, укорочение коронок, микросколы эмали, а также на основании клинических проявлений в виде меловидной эмали с пигментированными крапинками, разбросанными по поверхности эмали, поставлен предварительный диагноз «флюороз, меловидно-крапчатая форма».
На основании клинических проявлений в виде снижения высоты нижнего отдела лица, снижения высоты коронок зубов за счет патологической стираемости эмали и опалесцирующего дентина без обнажения пульпы, а также данных рентгенограммы: облитерация пульповой камеры и каналов, поставлен предварительный диагноз «наследственный опалесцирующий дентин». Для уточнения диагноза проведена дифференциальная диагностика между флюорозом и наследственным опалесцирующим дентином. При меловидно-крапчатой форме флюороза эмаль меловидная, матовая с углублениями в виде разбросанных по поверхности крапинок с пигментированным дном. По режущему краю передних зубов образуются сколы эмали.
На рентгенограмме патологические изменения в зубах, пораженных флюорозом, не определяются (рис. 6).

При наследственном пороке развития твердых тканей - опалесцирующем дентине - коронки зубов уменьшены в размере за счет патологической стираемости эмали и дентина. Дентин плотный, коричневого цвета, опалесцирующий -янтарный. Внешний вид сохранившейся эмали серо-водянистый.
На рентгенограмме определяется облитерация каналов и пульповой камеры, длина корней соответствует норме (табл. 2). Подтвержден диагноз сочетанной патологии у одного больного: флюороз, меловидно-крапчатая форма, с наследственным пороком развития - опалесцирующий дентин, или синдром Стентона-Капдепона.
Таким образом, у данного больного выявлено сочетание приобретенного порока развития - флюороза с наследственным пороком развития твердых тканей - опалесцирующим дентином.
С целью профилактики более тяжелых нарушений - полного стирания коронок до уровня десны, хронического катарального гингивита, и усугубления эстетических нарушений - рекомендовано восстановление жевательной функции и нормального соотношения нижнего и верхнего отделов лица. Возможно изготовление защитных капп, коронок. На зубах, пораженных флюорозом, рекомендовано пломбирование крапчатых дефектов материалами с адгезивными системами, адекватными стадии развития корней в постоянных зубах у данного больного.
Таблица 2. – Основные дифференциаьно-диагностические признаки флюорозв и наследственного опалесцирующего дентина.
Эмаль на всех зубах меловидная с пигментированными крапинками, глубиной 0,1-0,3 мм, со светло-желтым дном.
Длина корней соответствует норме.
Дентин просвечивает, прозрачен, имеет коричневый оттенок, опалесцирует.
Зубы напоминают янтарь.
Происходит стирание дентина.
Длина и форма корней соответствует норме.
Подобное комплексное вмешательство стоматолога-терапевта и ортодонта при последующем диспансерном наблюдении позволит нормализовать функцию, восстановить эстетические параметры, а также нормализовать психоэмоциональное состояние больного ребенка и его родителей. Рекомендована медико-генетическая консультация для выявления наследственных факторов в отношении данного заболевания и его прогнозирования.
Описанные клинические ситуации подтверждают целесообразность и необходимость тщательного сбора анамнеза, выявления жалоб, детального клинико-рентгенологического обследования и проведения тонкой дифференциальной диагностики для постановки правильного уточненного диагноза. Современные методы реабилитации на основе доказательной медицины способствуют полной адаптации к социальной среде.
Л.П. Кисельникова, д.м.н., проф., зав. кафедрой
Т.Д. Рзаева, к.м.н., доц.
О.С. Ковылина, к.м.н., доц.
Кафедра детской терапевтической стоматологии МГМСУ
опубликовано 20/05/2012 22:43
обновлено 26/06/2012
— Стоматология
Что такое эрозия зубов? Причины возникновения, диагностику и методы лечения разберем в статье доктора Карелина Андрея Сергеевича, стоматолога-хирурга со стажем в 11 лет.

Определение болезни. Причины заболевания
Эрозия твёрдых тканей зуба — это прогрессирующий дефект, при котором разрушаются эмаль и дентин. Диагностируется преимущественно у пациентов среднего и пожилого возраста. Обычно встречается на верхних резцах и клыках, имеет симметричный характер. Нижние резцы и края зубов поражаются крайне редко.

На раннем этапе эрозия имеет вид округлого дефекта с гладким дном на выступающей части передней поверхности резцов. Со временем эмаль полностью стирается, обнажается дентин, который затем тоже убывает. На начальной стадии дефект эмали может иметь размер всего несколько миллиметров, но при отсутствии своевременной стоматологической помощи поражается вся поверхность зуба. Если зона поражения находится в пределах эмали, цвет резцов не меняется. При обнажении дентина появляются жёлтые пятна.
В отличие от кариеса, эрозивные дефекты не связаны с размножением в ротовой полости патогенной микрофлоры [1] .
Причины эрозии зубов. Деминерализация эмали, которая приводит к возникновению эрозий, может быть вызвана разными причинами:
1. Химическая теория. Чаще всего эрозии вызваны воздействием различных кислот:
- Кислот, содержащихся в продуктах. У многих пациентов разрушение резцов связано с пищевыми привычками, а именно употреблением продуктов, содержащих кислоты. К ним относятся цитрусовые, кислые фрукты, кетчупы, уксус, майонез, горчица, соленья, газированные сладкие напитки, кисломолочные продукты, сухие вина. Если регулярно употреблять их, страдает эмаль зубов.
- Кислот на химических производствах. Люди, постоянно контактирующие с кислотами, тоже подвержены эрозии зубов.
- Кислоты́ желудочного сока. При гастроэзофагеальном рефлюксе происходит заброс содержимого желудка в ротовую полость, что тоже негативно влияет на эмаль. Если этот процесс происходит постоянно, развивается эрозия.
- Кислот в лекарственных препаратах (аспирин, витамин С) [2] .
2. Эндокринная теория. По данным исследований, эрозия зубов связана с гиперфункцией щитовидной железы. У пациентов с тиреотоксикозом (повышенным уровнем гормонов щитовидной железы) эрозия зубов встречается в 2 раза чаще, чем у пациентов с нормальным уровнем секреции тиреоидных гормонов. У больных гипотиреозом эрозия регистрируется в 2,5 раза реже, чем у здоровых людей. Это связано со снижением вязкости слюны при гиперфункции щитовидной железы. При этом меняется pH слюны и её буферная ёмкость [3] .
3. Механическая теория. По данным некоторых зарубежных исследователей, эрозия может быть ассоциирована с механическими воздействиями: использованием жёстких зубных щёток и абразивных зубных паст. Также в зоне риска находятся люди, которые неправильно чистят зубы и часто проходят процедуру отбеливания. Однако механические факторы не являются прямой причиной развития эрозии — они лишь усугубляют её течение, вызывая дискомфорт и боль [11] [12] [13] .
Симптомы эрозии зубов
Клинические проявления эрозий разнообразны. В классическом виде это округлый дефект с гладким дном на передней поверхности резцов. На начальной стадии он не заметен, но участок эмали теряет блеск. Это первый признак деминерализации. Далее эмаль разрушается, образуется вогнутость. При обнажении дентина дно дефекта приобретает желтоватый оттенок.
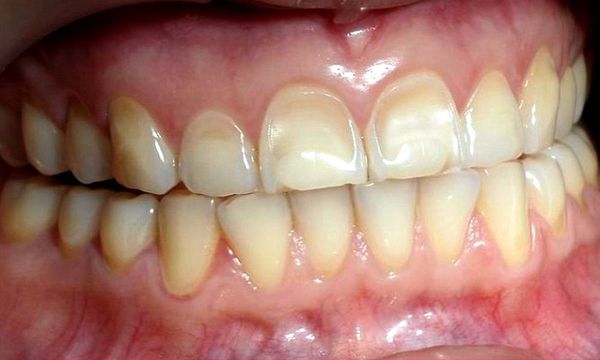
Если эрозия возникла вследствие гастроэзофагеального рефлюкса или постоянной рвоты, разрушаются внутренние поверхности зубов. В результате постоянного контакта с кислотой поражаются не только резцы, но и моляры и премоляры. В тяжёлых случаях страдает и жевательная поверхность зубов.
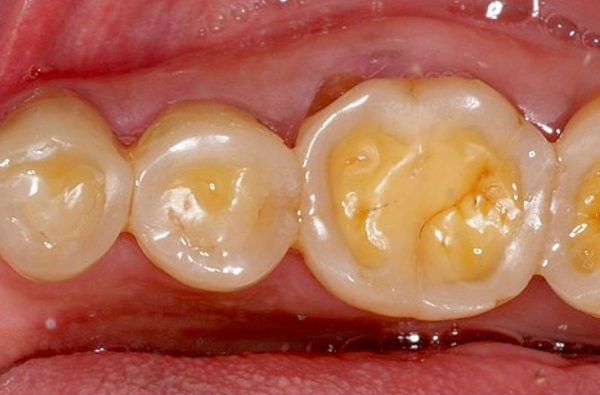
Эрозивные дефекты обычно сопровождаются выраженной болезненностью при действии раздражителей. При патологической стираемости зубов и других дефектах такой яркой клинической картины обычно не наблюдается. Эрозия отличается от патологической стираемости типичной округлой формой и локализацией преимущественно в средней трети коронки зуба [4] .
Патогенез эрозии зубов
Если при кариесе деминерализация одновременно затрагивает поверхностные и подповерхностные слои эмали, то при эрозии процесс поражения идёт постепенно, со временем углубляясь. Деминерализация, как правило, происходит при контакте с кислотами. Зубная эмаль утрачивает неорганические компоненты, преимущественно соли кальция, что снижает её прочность. На прилегающих к дефекту участках эмаль также теряет плотность и меняет свою структуру. Кристаллы гидроксиапатита, которые являются основой эмали и обеспечивают её прочность, становятся крупными, часто приобретают размытые контуры. Это отчётливо видно на сканограммах при изучении поражённых резцов.
Дентин поражённых зубов также неоднородный, часть канальцев облитерирована (закрыта). Структура дентина становится такой же, как и при повышенной стираемости зубов ( уменьшается размер дентинных канальцев и происходит избыточная минерализация). В пришеечной области сохраняется чёткая граница, эмаль наслаивается на цемент корня.
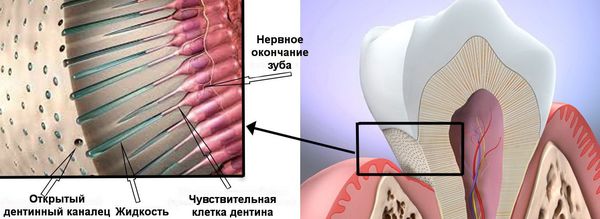
Если эрозия прогрессирует, сначала стирается поверхность эмали, после этого поражаются более глубокие её слои, затем склерозируется (твердеет) дентин, а на поздних стадиях вовлекается и пульпа. Без устранения провоцирующего фактора и замещения дефекта процесс не останавливается, что постепенно приводит к утрате зуба [5] .
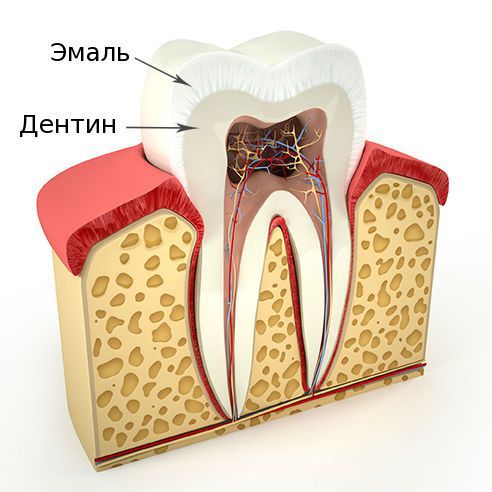
Классификация и стадии развития эрозии зубов
Согласно Международной классификации болезней (МКБ-10), эрозия относится к заболеваниям твёрдых тканей зубов. Патологию разделяют по причинам, приводящим к возникновению дефектов эмали: эрозия может быть обусловлена диетой, регургитацией (забросом содержимого желудка в полость рта) либо рвотой, профессиональными вредностями и медикаментами. Также выделяют идиопатическую и неуточнённую формы заболевания.
Каждой форме присваивается отдельный шифр. Это позволяет стоматологу получить полную информацию о заболевании, назначить правильные лечебно-профилактические мероприятия и порекомендовать консультации профильных специалистов [6] .
По глубине дефекта выделяют три степени эрозии:
- Начальная стадия характеризуется незначительным дефектом. Поражается только наружный слой эмали.
- При средней степени поражена вся эмаль, дефект может достигать границы с дентином.
- Если поражён дентин, говорят о глубокой эрозии. Такой дефект отличается жёлтой пигментацией.
По клинической стадии процесса различают два типа эрозии:
- Активная эрозия. При активном процессе быстро идёт убыль твёрдых тканей, пациент предъявляет жалобы на гиперчувствительность. Эмаль становится матовой, покрывается налётом, который тяжело снимается.
- Стабильная эрозия. В стабильной стадии изменения идут медленно, после высушивания эмаль блестит, гиперчувствительность отсутствует. Но при изучении под микроскопом видно, что структура твёрдых тканей нарушена, отмечаются признаки деминерализации.
В процессе диагностики нужно дифференцировать эрозию с кариесом, стиранием эмали, клиновидным дефектом [7] .
Осложнения эрозии зубов
Исследования показывают, что качество жизни пациента страдает в той или иной мере при любой степени эрозии. На начальной стадии заболевание не беспокоит пациента, однако некоторые замечают косметический дефект в виде тусклых пятен, напоминающих зубной налёт. Это первый признак, который говорит о том, что защитные свойства твёрдых тканей зуба нарушены. Эмаль размягчается, становится более чувствительной к воздействию вредных факторов. Такой зуб быстро разрушается.
По мере истончения слоя эмали появляется чувствительность зубов при употреблении холодного, горячего, кислого и сладкого. Если дефект увеличивается, пациент может испытывать выраженную болезненность.
Когда обнажается дентин, дефект становится хорошо заметным окружающим. На зубах появляются жёлтые пятна, контрастирующие с белой эмалью. Поскольку эрозия часто развивается на верхних резцах, изменения заметны во время разговора или улыбки. Это вызывает психологический дискомфорт.
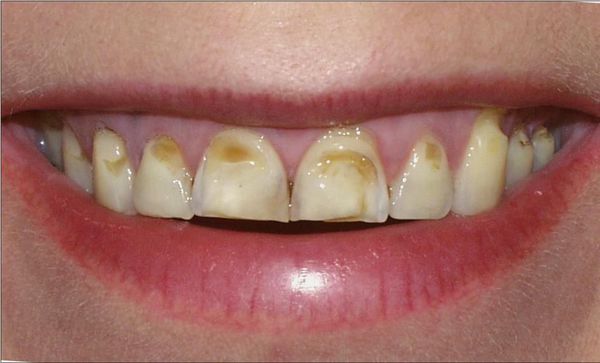
Эрозия приводит к нарушению жевательной функции. Обнажённый дентин чувствителен к прикосновениям, поэтому пациент испытывает болезненность во время еды. Если это происходит постоянно, развиваются хронические заболевания желудочно-кишечного тракта.
Если вовремя не посетить стоматолога и не начать лечение, в процесс вовлекается пульпа. Это может привести к поражению корня и утрате зуба.
Следует знать, что даже маленький дефект на поверхности зуба может привести к его потере, поэтому при первых признаках эрозии нужно обратиться за стоматологической помощью. Чем более поверхностный характер имеет поражение, тем легче остановить процесс и восстановить зубы [8] .
Диагностика эрозии зубов
Чтобы поставить диагноз, обычно достаточно беседы с пациентом, сбора анамнеза и осмотра ротовой полости. Приём стоматолога начинается с оценки жалоб пациента. В первой стадии обычно больного ничего не беспокоит, кроме изменения внешнего вида эмали. Для диагностики эрозии на начальной стадии используется йодная проба. После тщательного высушивания коронки на дефектную область наносится раствор йода. В ходе реакции повреждённые участки эмали окрашиваются в жёлтый цвет. При углублении дефекта появляется болезненность во время приёма определённых видов пищи, со временем боль становится более выраженной. Эти симптомы говорят стоматологу о нарушении структуры эмали.
На начальных стадиях при осмотре можно обнаружить, что эмаль теряет блеск, утрачивает свою структуру и приобретает "стеклянный" вид. Поражённые места напоминают участки, покрытые зубным налётом. Так же может выглядеть и начальная стадия кариеса. Для дифференциальной диагностики на поражённую область наносят краситель. При кариозных поражениях участок окрашивается, при эрозии — нет. Кроме того, кариозные поражения обычно расположены ближе к десне.
На более поздних стадиях углубление на поверхности зуба хорошо заметно. Оно имеет округлую форму, гладкие края и дно, что можно определить при зондировании стоматологическим инструментом. При поверхностных поражениях цвет углубления не отличается от оттенка зуба, но когда дефект доходит до дентина, появляется тёмная либо жёлтая пигментация.
Определение стадии заболевания и выявление причин дефекта твёрдых тканей позволяют выбрать оптимальную тактику лечения. Для установления причины появления эрозий нужно определить локализацию дефектов. Если нарушения связаны с пищевыми привычками или приёмом лекарственных препаратов, поражения располагаются на наружной поверхности верхних резцов. При гастроэзофагеальном рефлюксе эрозии обнаруживаются на внутренней поверхности моляров, а при хронической рвоте — на внутренней поверхности всех зубов [9] .
Пациентам с эрозией рекомендовано УЗИ щитовидной железы. Это позволит установить, связано ли изменение эмали с нарушением синтеза тиреоидных гормонов.
У пациентов с эрозией отмечается значительное снижение плотности эмали. Плотность дентина, наоборот, немного возрастает. При изучении химического состава твёрдых тканей в них отмечается снижение содержания кобальта, меди, цинка и железа.
Лечение эрозии зубов
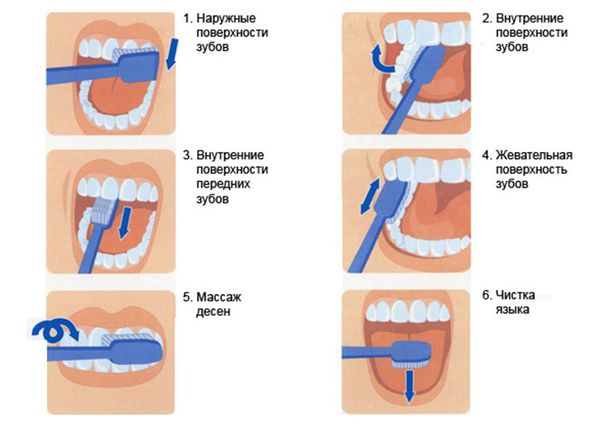
Терапия должна быть комплексной, так как врачу необходимо не только устранить дефект твёрдых тканей, но и воздействовать на его причины, иначе зубы будут продолжать разрушаться. Например, если эрозия вызвана действием кислот, то в первую очередь необходимо скорректировать образ жизни и пищевые привычки пациента. Из рациона следует исключить продукты, содержащие кислоты. Нужно взять за правило проводить гигиену ротовой полости после каждого приёма пищи. Также стоматолог должен подобрать зубную щётку оптимальной жёсткости и рассказать, как правильно чистить зубы.
Если патология зубов вызвана другими заболеваниями , то в процессе лечения стоматологу приходится тесно сотрудничать с докторами других специальностей, например c эндокринологами или гастроэнтерологами.
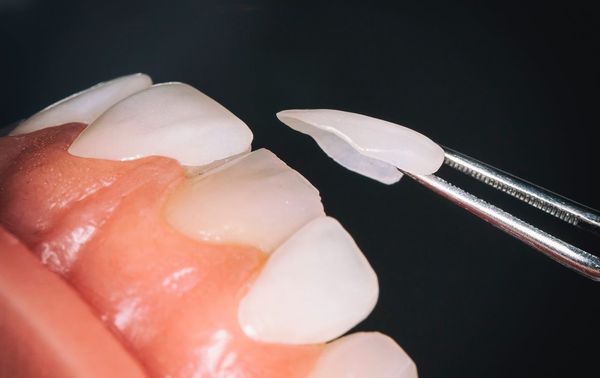
Способ закрытия дефекта выбирают в зависимости от локализации эрозии. Если дефекты располагаются на окклюзионных (жевательных) поверхностях моляров и премоляров, необходимо делать акцент на прочности, если на передней поверхности резцов — на эстетике. Для восстановления целостности зубов используют композитные материалы. Препарирование тканей зуба обычно производят на глубину до 0,5 мм. Для реставрации передних зубов можно использовать готовые накладки из композитных материалов (виниры). Они имеют небольшую толщину и хорошую эстетичность. С их помощью можно устранить даже заметные дефекты и сделать улыбку привлекательной.
Если жевательные поверхности зубов значительно разрушены или эрозия сочетается с другими стоматологическими заболеваниями, то для реставрации используют коронки. Для жевательных зубов отлично подходит металлокерамика. Материал имеет оптимальное соотношение прочности, эстетичности и цены. Если эрозия сочетается с повышенной стираемостью вследствие бруксизма, используются окклюзионные шины [2] .

Чтобы улучшить качество жизни пациента, нужно не просто устранить дефект, но и снизить чувствительность зубов. Для этого используют препараты, оказывающие воздействие на нервные окончания либо закрывающие дентинные канальцы. Врач проводит соответствующие процедуры в стоматологическом кабинете, а также подбирает средства по уходу за зубами, снижающие чувствительность. Таким пациентам подходят зубные пасты с высоким содержанием кальция и фтора. Эти элементы частично закрывают дентинные канальцы, что постепенно снижает чувствительность зубов. В стоматологических кабинетах для снижения чувствительности зубов используют лазерные технологии. Нужно понимать, что для получения эффекта необходимо комплексное лечение, одних домашних средств недостаточно.
Прогноз. Профилактика
Эрозия твёрдых тканей зубов — довольно распространённое заболевание. Дефект появляется постепенно. От первых признаков заболевания до обнажения дентина может пройти 10-15 лет. При обнаружении заболевания на ранней стадии можно остановить процесс деструкции твёрдых тканей зуба, выявив причину и устранив её. Замещение такого дефекта композитными материалами или коронками также не составляет сложности. Если этиологический фактор будет продолжать действовать, деструкция эмали не прекратится, поэтому местное стоматологическое лечение даст кратковременный результат. При повреждении эмали и вовлечении в патологический процесс дентина разрушение идёт быстрее. Без своевременного комплексного лечения пациент может потерять зубы.
Для профилактики необходимо минимизировать воздействие факторов, разрушающих эмаль. Меры, позволяющие предотвратить развитие эрозии:
- Правильное питание. В рационе нужно ограничить количество газированных сладких напитков, уксуса, спиртного, цитрусовых, фруктовых соков. Кислые продукты не рекомендуется употреблять перед сном, а после них всегда следует полоскать рот. Соки лучше пить через трубочку, а витамины и таблетки не разжёвывать.
- Правильная гигиена ротовой полости. Использовать их нужно редко, перед применением проконсультироваться со стоматологом. Не следует использовать слишком жёсткие зубные щётки. Нельзя чистить зубы сразу после употребления кислых продуктов, лучше прополоскать рот, а полноценную гигиену ротовой полости провести через час.
- Укрепление зубов. Для этого используются аппликации фторидов, зубные пасты с фтором и кальцием. При выявлении первых признаков деминерализации эмали стоматолог назначит курс по восстановлению твёрдых тканей и подберёт специальные средства для ухода за ротовой полостью в домашних условиях.
- Лечение сопутствующих заболеваний. Гастроэзофагеальный рефлюкс, частая рвота, патология щитовидной железы, нарушения синтеза женских половых гормонов — провоцирующие факторы в развитии эрозии зубов. При обнаружении этих заболеваний нужно пройти курс лечения у профильного специалиста.
В лечении важен комплексный подход, который включает ортопедическое стоматологическое лечение, коррекцию образа жизни и лечение соматических заболеваний, провоцирующих разрушение эмали. Профилактика эрозий твёрдых тканей зубов проста и доступна. Выполняя все рекомендации и регулярно посещая стоматолога, можно избежать этого заболевания [10] .
Заболевания твердых тканей зуба – патологический процесс, сопровождающийся деминерализацией и разрушением эмали, дентина, цемента. При кариесе пациенты жалуются на гиперестезию. В отличие от пульпита, самопроизвольной боли нет, повышенная чувствительность проходит сразу после устранения причинного фактора. При некариозных поражениях развивается локальная или диффузная деструкция тканей. С целью диагностики заболеваний твердых тканей зуба проводят сбор жалоб, физикальный осмотр, рентгенографию, ЭОД. Лечение заболеваний твердых тканей зуба направлено на реминерализацию эмали и дентина, восстановление анатомической формы и утраченных функций зубов.
- Причины и классификация
- Всего различают две группы заболеваний твердых тканей зуба:
- Симптомы заболеваний твердых тканей зуба
- Диагностика заболеваний твердых тканей зуба
- Лечение заболеваний твердых тканей зуба
- Цены на лечение
Общие сведения
Заболевания твердых тканей зуба – нарушение структуры эмали, дентина, цемента кариозного или некариозного происхождения. На сегодняшний день распространенность кариеса достигает высоких цифр. По данным статистики, у 90% людей во время профилактического осмотра выявляют скрытые кариозные полости. Чаще поражения обнаруживают на зубах верхней челюсти (за исключением моляров). В большинстве случаев встречается фиссуральный и апроксимальный кариес, реже – пришеечный, циркулярный. Крайне редко диагностируют кариозные поражения вестибулярной или оральной поверхности. Среди всех заболеваний твердых тканей зуба в детском возрасте выявляют преимущественно кариес и такие врожденные некариозные патологии, как гипоплазия, флюороз, наследственные аномалии развития. Если у молодых людей частота диагностирования клиновидных дефектов и гиперестезии зубов составляет не больше 5%, то с возрастом наблюдается явный прирост приобретенных некариозных заболеваний твердых тканей зуба, к 60 годам повышенную стираемость и клиновидные дефекты обнаруживают у каждого второго пациента.

Причины и классификация
Кариозные заболевания твердых тканей зуба возникают при неудовлетворительном уровне гигиены. Налет, скапливающийся в пришеечной области и в интерпроксимальных промежутках, содержит большое количество микроорганизмов, под воздействием которых происходит вымывание минеральных веществ из эмали и дентина с последующим расплавлением органического матрикса. Весомая роль в развитии кариозных заболеваний твердых тканей зуба отводится качественному и количественному составу слюны. При гипосаливации нарушаются процессы естественного очищения зубов, вследствие чего вероятность кариозного процесса существенно возрастает. К общим предрасполагающим факторам, способствующим возникновению кариозных заболеваний твердых тканей зуба, относят неправильное питание (чрезмерное употребление рафинированных углеводов), дефицит микро- и макроэлементов, патологии эндокринной системы, проживание в местности с низким уровнем фтора в питьевой воде.
Врожденные некариозные заболевания твердых тканей зуба проявляются при нарушении фолликулярного развития. Перенесенные беременной женщиной инфекционные заболевания, болезни органов ЖКТ – все это может привести к прорезыванию у ребенка зубов с признаками гипоплазии. Флюорозные поражения бывают не только врожденными, но и приобретенными. Возникают при поступлении в организм повышенного количества ионов фтора. Наследственные заболевания твердых тканей зуба развиваются в результате изменения структуры генов, кодирующих формирование эмали и дентина. Выполнение горизонтальных движений во время чистки может привести к появлению клиновидных дефектов. Эрозия и некроз эмали появляются при гиперфункции щитовидной железы. Кислотный некроз также может становиться следствием нейрогенных заболеваний, интоксикации организма. Артикуляционная перегрузка отдельной группы зубов при дефектах зубного ряда приводит к повышенному стиранию режущих краев. Признаки патологической стираемости нередко обнаруживают при сниженном содержании в крови паратгормона.
Всего различают две группы заболеваний твердых тканей зуба:
1. Кариозные поражения. Основная причина – воздействие на ткани зуба кислотообразующих и протеолитических микроорганизмов.
2. Некариозные дефекты. К этой категории относят врожденные и приобретенные поражения, развивающиеся на фоне общесоматической патологии, вследствие профессиональных вредностей, при окклюзионной перегрузке зубов.
Симптомы заболеваний твердых тканей зуба
На начальной стадии заболеваний твердых тканей зуба кариозного происхождения выявляют участок деминерализации эмали в виде матового или пигментированного пятна. При зондировании в участке поражения эмаль гладкая. Жалобы отсутствуют. Только после окрашивания зоны деминерализации пациенты указывают на появление точечной пигментации, которую невозможно удалить с помощью обычной чистки. Дефект эмали формируется при поверхностном кариесе. Поражение в пределах плащевого и припульпарного дентина выявляют при среднем и глубоком кариесе соответственно. При глубокой кариозной полости высоки риски перфорации пульповой камеры и развития пульпита. Дефект, заполненный детритом, с подрытыми мягкими стенками и дном свидетельствует об остром течении кариозных заболеваний твердых тканей зуба. В этом случае пациенты жалуются на кратковременную чувствительность при употреблении сладких продуктов, холодных напитков. После устранения провоцирующего фактора болезненность исчезает. Пигментированные плотные стенки кариозной полости обнаруживают при хронизации заболеваний твердых тканей зуба, жалобы на гиперестезию возникают редко.
При гипоплазии – врожденном заболевании твердых тканей зуба – со щечной стороны фронтальной группы зубов и на буграх моляров появляются пятна белого или желтого цвета. В ходе осмотра эмаль гладкая. При флюорозе на поверхности зубов возникают светло-желтые или коричневые точки, штрихи, пятна. Также флюорозные поражения могут сопровождаться деструкцией эмали. При наследственных заболеваниях твердых тканей зуба происходит раннее прогрессирующее разрушение эмали и дентина. Клиновидный дефект представляет собой участок в пришеечной зоне клиновидной формы с основанием, обращенным к десне. Эмаль плотная, блестящая. При эрозии – приобретенном некариозном заболевании твердых тканей зуба – на щечных поверхностях резцов образуются дефекты овальной формы. Характерным признаком кислотного некроза являются темные пятна, в центральной части которых во время зондирования удается выявить размягченные ткани.
Диагностика заболеваний твердых тканей зуба
Диагностика заболеваний твердых тканей зуба сводится к анализу жалоб, данных, полученных в ходе физикального осмотра, результатов дополнительных методов исследования. При кариозном поражении эмаль шероховатая, определяется утрата блеска. У пациентов со средним кариесом при зондировании дна полости болезненности не возникает. Препарирование эмалево-дентинной границы болезненное. При глубоком кариозном поражении наблюдается равномерная болезненность по всему дну. При нанесении метиленового синего деминерализированная зона окрашивается. При неосложненных кариозных заболеваниях твердых тканей зуба на рентгенограмме периапикальные изменения отсутствуют. Значения ЭОД в пределах от 2-12 мкА, что подтверждает витальность пульпы.
При некариозных заболеваниях твердых тканей зуба эмаль гладкая, плотная, утраты блеска не наблюдается. При нанесении метиленового синего некариозные поражения не окрашиваются. ЭОД в пределах нормы, снижение показателей возможно при наследственных патологиях, приобретенном дисколорите. У пациентов с некариозными заболеваниями твердых тканей зуба (за исключением несовершенного дентиногенеза) патологические периапикальные изменения отсутствуют. Кариозные заболевания твердых тканей зуба дифференцируют с пульпитом, периодонтитом, а также с некариозными поражениями. Пациента обследует стоматолог-терапевт.
Лечение заболеваний твердых тканей зуба
На начальной стадии заболеваний твердых тканей зуба кариозного происхождения показана реминерализирующая терапия. Если участки поражения меловидного цвета, после нанесения аппликаций кальций- и фторсодержащих препаратов возможна регрессия патологического процесса. Пигментированные пятна подлежат сошлифовыванию с последующем восстановлением зуба стеклоиономерными или композитными материалами. При среднем и глубоком кариесе проводят препарирование полости. Для удаления некротически измененных размягченных тканей врач-стоматолог использует экскаватор или микромотор. С целью антисептической обработки в стоматологии применяют растворы на основании хлоргексидина биглюконата. При глубоком кариозном поражении на дно отпрепарированной полости ставят лечебную и изолирующую прокладки. Коронковую часть зуба восстанавливают с помощью светоотверждаемых композиционных материалов.
Реминерализирующая терапия показана также пациентам с некариозными заболеваниями твердых тканей зуба. Флюорозные пятна сошлифовывают, после чего проводят прямой или непрямой виниринг. Внутрь назначают кальцийсодержащие препараты. Основным методом лечения наследственных заболеваний является протезирование. Выбор мероприятий, направленных на устранение клиновидных дефектов, зависит от симптоматики. При отсутствии жалоб дефект не устраняют. В случае гиперестезии целостность пришеечного участка восстанавливают путем реставрирования. Прогноз при заболеваниях твердых тканей зуба благоприятный. При своевременном обращении пациентов в клинику, квалифицированном лечении удается устранить гиперестезию, эстетический дефект, предотвратить развитие осложнений.
Что такое стираемость зубов.![IMG_3929 (1).jpg]()
Убыль твердых тканей зуба (эмаль) в течение жизни человека, это нормальный процесс, и носит приспособительный характер, так наши зубы постоянно находятся в контакте друг с другом. При жевании зубы приспосабливаются к различным движениям нижней челюсти, и при контакте образуются площадки, которые не только увеличивают жевательную поверхность зубов, но и облегчают скольжение. Это заметно снижает нагрузку на височно-челюстной сустав.Такая естественная стираемость зубной эмали называется физиологической.
Что такое патологическая стираемость.

Патологическая стираемость всегда сопровождается дискомфортом для пациента:

- Реакция на температурные и химические раздражители.
- Снижается высота нижней трети лица.
- Появляется выраженность носогубных складок.
- Дистрофические нарушения в височно-челюстном суставе (щелканье).
- Появление болей в суставе при жевании.
- Снижается функция жевания.
- Нижняя челюсть смещается кзади.
- Лицо приобретает старческое выражение.
- Уменьшается объем ротовой полости и появляются проблемы с дыханием.
- Человек начинает сутулиться, и появляются дистрофические нарушения в позвоночнике.
- И как следствие проблемы в нервной системе человека, а также пищеварительной, дыхательной, сердечно-сосудистой.
В чем причина патологической стираемости.

При этом процесс может быть н аследственным, врождённым (нарушения амело - и дентиногенеза) или приобретенным (нарушения обмена веществ, нарушения функций эндокринной, сосудистой, нервной и других систем).
Но самая распространенная причина это и збыточные функциональные нагрузки на ткани зуба. В эту категорию причин относят патологию прикуса, частичную адентию (отсутствие части зубов), неправильный прикус, использование некачественных протезов, бруксизм, ошибки при протезирования дефектов зубных рядов,ошибки во время пломбировании кариозных полостей, «плоские» пломбы никак не повторяющие форму жевательной поверхности зубов, хроническая травма зубов (вредные привычки).
ВАЖНО: Все эти факторы приводят к непоправимым последствиям, в виде патологии височно-челюстного сустава.
Как протекает.

По степени:
- I -стирание эмали режущих краев и бугорков зуба.
- II - Уменьшение на 1/3 длины коронки зуба.
- III– стёртость на 2/3 длины коронки зуба.
- VI –уменьшение коронки зуба более чем на 2/3.
Последствия патологической стираемости зубов.

- Потеря высоты прикуса не только негативно сказывается на внешнем виде человека, но и приносит ряд проблем при попытке поставить пломбу на зуб или провести эстетическую реставрацию зубов при помощи виниров из композитных материалов.
- Поставить коронку или провести имплантацию вообще не представляется возможным.
- Дисфункцией височно-нижнечелюстного сустава (ВНЧС) нарушает полноценное пережевывание пищи, речеобразование и все это сопровождается появлением боли и «щелчком» сустава при открывании или закрывании рта.
ВАЖНО : Возникает порочный круг, который разорвать очень сложно. Функциональная перегрузка при отсутствии ряда зубов или неправильном прикусе ведет к патологической стираемости зубов, а это приводит к увеличению функциональной нагрузки, необходимой для пережевывания пищи, что способствует еще большей стираемости твердых тканей зубов.
Методы лечения патологической стираемости.

Реабилитация пациентов очень длительная и требует от врача большого опыта и знаний. Только врач первым может диагностировать первые признаки этого заболевания при осмотре пациента. Процесс лечения может растянуться не на один месяц и требует от пациента терпения и выполнения всех рекомендаций врача. В зависимости от степени и формы заболевания применяются различные методы лечения.

При I и II степени основной задачей лечения является стабилизация процесса, предупреждение дальнейшего прогрессирования процесса. С этой целью на зубы могут изготавливаться вкладки и коронки. Современные композитные материалы за счет высокой адгезии и прочности в ряде случаев позволяют сохранить зубы, избежать депульпирования и добиться долговременного (5-10 лет) терапевтического и эстетического эффекта методом прямой реставрации или непрямой(с Wax-up моделированием). Проводится при необходимости и ортодонтическое лечение.
При III и IV стадии заболевания, снижается высота нижней трети лица и наблюдается дисфункция височно-челюстного сустава. Лечение проходит поэтапно, так как перед специалистом стоят одновременно две задачи:
Восстановление потерянной межальвеолярной высоты между зубными рядами, позволяет нормализовать работу височно - челюстного сустава и избавить его от перегрузки.
Полное восстановление анатомической формы зубов.

Лечение стираемости в этом случае будет ортопедическим. Восстановление высоты прикуса происходит при ношении пациентом специальной суставной шины, под контролем врача. В течение адаптационного периода применяют временные каппы, коронки, которые позволяют привыкнуть челюсти к новому положению. Лучшим вариантом является несъемная конструкция, так как у человека не будет возможности нарушать лечебный процесс. Каждый этап может проходить долго и все это время пациент должен часто бывать на приемах у стоматолога, особенно если появляются какие-то неприятные ощущения.
ВАЖНО: Чем серьезнее поражение зубной ткани и чем дольше пациент его игнорирует, тем сложнее проходит процесс лечения.
Диагностика повышенной стираемости зубов.

Диагностика повышенной стираемости зубов основана на жалобах пациента и изучении внешних признаков. Выявить нарушения удастся уже при осмотре зубов. Дифференциальная диагностика потребуется только, чтобы отличить физиологическую стираемость от патологической, локализованную от генерализованной формы, а также для определения степени патологии по высоте убыли твердых тканей коронок зубов, что важно при выборе лечебной тактики. Патологическую стираемость отдельных зубов необходимо отличать от травматического поражения, кариеса и некариозных поражений, клиновидного дефекта, эрозии.
Избыточные функциональные нагрузки на ткани зуба провоцируют возникновение патологической стираемости . В эту категорию причин относят специфическое пережевывание пищи, частичную адентию (отсутствие части зубов), неправильный прикус, использование некачественных протезов, бруксизм (дисфункция ВНЧС) или ошибки в пломбировании, протезировании.
В этом случае для получения полной картины, помимо внешнего осмотра, пальпации жевательных мышц и области ВНЧС, соответствующих измерений, изучаются гипсовые модели челюстей, а также осуществляются аппаратные исследования, электроодонтодиагностика, рентгенография, томография ВНЧС, электромиография жевательных мышц.
Реставрация стираемости зубов.
Несмотря на то, что повышенная стираемость достаточно легко диагностируется, устранение имеющихся нарушений – сложный процесс, что связано с разнообразием причин, вызывающих развитие данных патологических признаков. Выбор наиболее приемлемой тактики восстановления зубов проводится в каждом случае в соответствии с индивидуальными особенностями, стадией и характером поражения, его причинами.
Быстро восстановить участки повышенной чувствительности зубов, а также эстетику передней зоны удастся с помощью композитных материалов. Реставрация стираемости зубов может осуществляться помощью современных высокопрочных микрогибридных световых материалов и путем протезирования. При протезировании оптимально использовать в этих целях керамические вкладки или коронки, что существенно увеличивает стоимость лечения. Тотальное протезирование дорогостоящими конструкциями из диоксида циркония не всегда оправдано при такой патологии и является чрезмерной процедурой. Такие конструкции могут быть актуальными, если стираемость зубов сопровождается другими ортопедическими проблемами или пациенту противопоказана имплантация.
Стоимость услуги.

Цены на лечение в нашей клинике оправданы и обоснованы. Наши пациенты ценят профессионализм специалистов, долговечность реставраций, превосходную внешнюю эстетику всех работ. Но самое главное в работе доктора – сохранение функциональных характеристик зубочелюстной системы, 100%-е устранение боли и дискомфорта. Мы предъявляем высокие требования к качеству работ, и устанавливаем строгие внутренние стандарты. Стоимость лечения патологической стираемости зубов зависит от степени развития процесса и применяемых методов (терапевтических или ортопедических). Генерализованная стираемость зубов, затрагивающая все зубы сразу, требует комплексного подхода и системных действий. Локальную проблему, как правило, можно устранить за 1 посещение. Важно выявить причины повышенной стираемости зубов. Устранение провоцирующего фактора позволит избежать рецидива в дальнейшем.
Читайте также:


