Глянцевый блеск десны после высушивания сохраняется при симптоме
Опубликовано: 29.04.2024
Что такое рецессия десны? Причины возникновения, диагностику и методы лечения разберем в статье доктора Озеров П. В., стоматолога-имплантолога со стажем в 19 лет.

Определение болезни. Причины заболевания
Рецессия — это патологические изменения в десневой ткани, которые происходят постепенно и приводят к оголению части корня зуба. При таком заболевании отмечаются заметные эстетические проблемы.
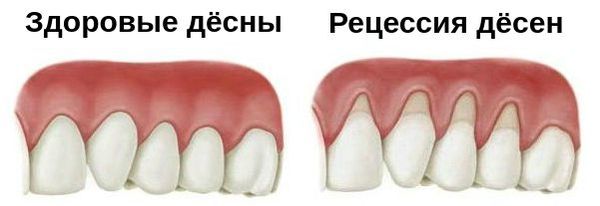
Этой болезни подвержены люди самых разных возрастов, но зрелые и пожилые пациенты сталкиваются с ней в большой степени. Если среди молодых людей рецессия встречается примерно в 10% случаев, то в старшем возрасте патология возникает примерно у 95% населения. [1]
Почему возникает рецессия десны
Для развития этой патологии характерны самые разные причины, и все они в большей или меньшей степени способствуют её образованию:
- Налёт и камень на зубах вызывают постепенное смещение эпителия, чему благоприятствует анатомическое строение слизистой оболочки ротовой полости и узких дёсен.
- Специфичность строения альвеолярного отростка. Иногда у зубов с массивными корнями наблюдается истончённый слой кортикальной костной ткани. Поэтому происходит недостаточное кровоснабжение, а при повреждениях сосудов надкостницы возможна утрата кортикальной пластинки. В результате между десной и зубом образуется щелевидный дефект, а затем и рецессия десны.
- Непостоянный и недостаточный уход за зубами и ротовой полостью. Нередко при чистке зубов происходят механические повреждения десневой ткани. На первый взгляд может показаться, что в этом нет ничего страшного. Но если повреждение происходит регулярно, то состояние дёсен заметно ухудшается, вызывая развитие разных патологий. Поэтому рекомендуется аккуратно использовать различные предметы личной гигиены, выбирая щётки подходящей жёсткости.
- Травмирование зубного ряда (например, вывих зуба) также является одной из причин возникновения рецессии десны. Чтобы этого не случилось необходимо следить за правильностью положения зубов в челюсти.
- Ортодонтическая терапия нередко сопровождается давлением при перемещении зубов, которое постепенно вызывает истончение десневой или костной ткани. Помимо этого, ортодонтические конструкции могут стать местом скопления налёта, из-за которого образуются очаги воспаления.
- Попадание мышьяка на мягкие ткани. Неправильное использование мышьяка при лечении приводит к травмам и развитию серьёзного заболевания.
- Воспаления десневой ткани — гингивит или пародонтит (особенно когда их лечение затянуто).
- Патология крепления уздечек губ, что также нежелательно для нормального состояния ткани дёсен.
Симптомы рецессии десны
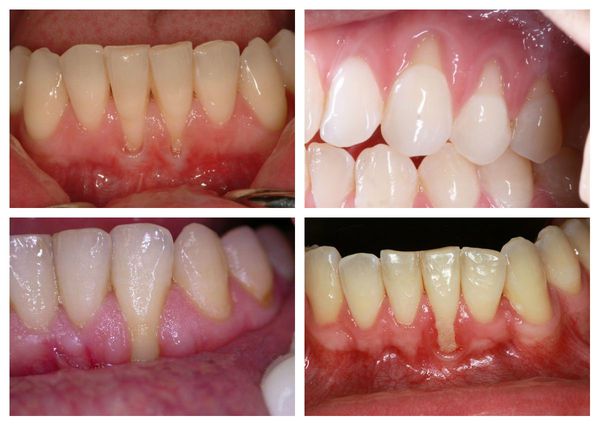
В стоматологической практике известны несколько разновидностей рецессии десны. Каждое из них сопровождается характерными особенностями, но в целом симптомы рецессии довольно схожи:
- понижается уровень десны, причём это может происходить как в области одного зуба (локальная рецессия), так и равномерно по всей десневой ткани зубного ряда нижней или верхней челюсти (генерализованная рецессия); [11]
- оголяется зубной корень;
- увеличивается чувствительность к температурным перепадам или химическим веществам;
- развивается кариозный процесс;
- возникает дискомфорт и болевые ощущения во время приёма пищи.
Иногда рецессия десны протекает на фоне других заболеваний пародонта. В таком случае помимо перечисленных выше признаков могут наблюдаться иные симптомы:
- белесоватый оттенок дёсен — наблюдается при пародонтозе ;
- кровоточивость дёсен — возникает при пародонтите .
Рецессия десны отличается особым коварством и сложным течением. Поэтому важно выявить его симптомы на ранней стадии заболевания и своевременно начать лечение. Только при таком подходе удастся полностью устранить проблему и сохранить красивую улыбку. [2]
Патогенез рецессии десны
Все перечисленные причины возникновения можно разделить на три большие группы — три теории возникновения рецессии десны:
- генетическая теория;
- экзогенная теория;
- эндогенная теория.
Генетическая теория предполагает, что процесс рецессии начинается при прорезывании зубов. В этот период нарушается соотношение толщины альвеолярного отростка и размера корня зуба. По мере взросления человека эпителий десневой борозды становится всё тоньше, тем самым провоцируя её атрофические изменения.
Экзогенная теория предполагает образование рецессии в результате воздействия внешних факторов — неправильного ношения ортодонтических конструкций (пластинок, брекетов и т. д.), кариеса, некачественной гигиены полости рта и других.
Эндогенная теория связывает патогенез рецессии с внутренними факторами: нарушениями прикуса, скученностью зубов и т. д.
Анатомия десны
Десна — это слизистая оболочка, покрывающая альвеолярный отросток кости верхней челюсти и альвеолярную часть кости нижней челюсти, которая охватывает зубы в пришеечной области.
Слизистая оболочка десны способна воспринимать большое жевательное давление. Она также имеет важную функцию поглощения и выделения некоторых веществ: например, с её помощью хорошо впитываются алкоголь и некоторые лекарственные препараты и выделяются специальные иммунные протеины, которые помогают залечивать микроранки в полости рта.
Ткань десны состоит из трёх основных частей:
- прикреплённая (альвеолярная) десна — надёжно соединена с надкостницей;
- свободная десна (десневой край) — никогда не прикреплена и плотно прижата к поверхности каждого зуба;
- десневой желобок (десневая борозда) — находится между прикреплённой и свободной десной, данная часть не прочно прикреплена к надкостнице и обладает небольшой подвижностью.
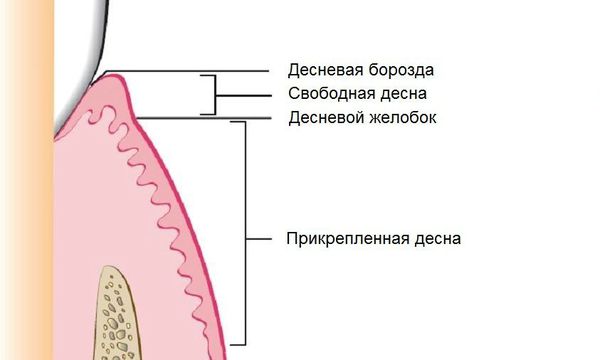
Глубина десневого желобка в норме составляет 1-1,5 мм, а его дно находится на уровне эмалево-цементного соединения корня и коронки зуба, но с возрастом или под воздействием других факторов оно может опустится и обнажить часть корня.
Классификация и стадии развития рецессии десны
Учитывая тяжесть течения, рецессия десны бывает: [3]
- лёгкой формы — десневая ткань опускается не более чем на 3 мм;
- средней формы — десна опускается на 3-5 мм;
- тяжёлой формы — ткань десны опускается более чем на 5 мм.
Что касается охвата полости рта, то патология может иметь локальное и генерализованное распространение.
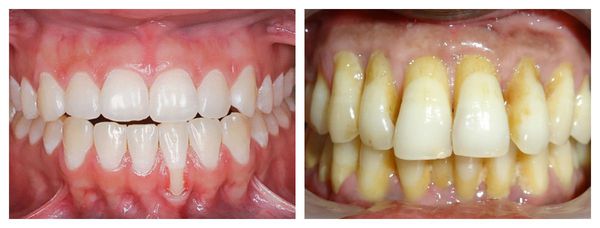
По способу проявления заболевания выделяют: [10]
- видимую рецессию — можно обнаружить при осмотре;
- скрытую рецессию — выявить её удаётся только с помощью зондирования.
Степень рецессии десны также можно определить согласно классификации P.D. Miller:
- I класс — мелкая, узкая/широкая рецессия, которая не выходит за границы прикреплённой десны, при этом части костной или межзубной ткани не утрачиваются;
- II класс — глубокая, узкая/широкая рецессия, которая распространяется за пределы прикреплённой десны, но части костной и межзубной ткани также не утрачиваются;
- III класс — признаки рецессии I и II классов, частично утрачивается межзубная ткань (в том числе и кость), процесс может распространиться на соседние зубы;
- IV класс рецессии — костная и межзубная ткани утрачиваются, положение зуба нарушается, процесс может распространиться на соседние зубы.
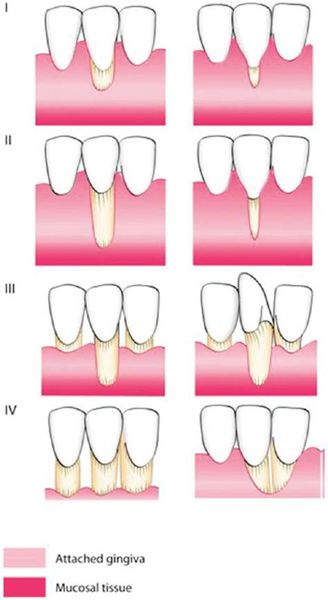
В зависимости от причин образования выделяют три вида рецессии:
- Травматическая рецессия. Ей подвержены пациенты старше 30 лет. Болезнь развивается на передних зубах, сопровождаясь оголением зубных корней на 1-2 мм. При этом ощущается высокая чувствительность десневой ткани и возникают косметические дефекты, хотя воспалительные явления могут совсем не наблюдаться.
- Симптоматическая рецессия. Она способна проявиться у пациентов разных возрастов, затрагивая лингвальную (язычную) и вестибулярную область зубного ряда. С возрастом повреждение может распространиться на межзубные пространства десневой ткани. Усугубляет течение болезни некачественная гигиена полости рта, так как при этом формируются отложения на зубах, а затем развиваются различные стоматологические заболевания. Характерными особенностями являются кровотечения, отёчность, нагноение, расшатывание зубного ряда.
- Физиологическая рецессия. Она наблюдается в большей степени у пожилых людей, так как данный вид рецессии обычно возникает по причине старения тканей. Участки с оголёнными зубными корнями можно заметить без специальных приспособлений, хотя зубы при этом остаются довольно устойчивыми, и не развиваются воспалительные явления.
Осложнения рецессии десны
Острым моментом течения рецессии десны является негативное отражение заболевания на внешних чертах лица и психическом состоянии человека. [4] Это связано с тем, что оголённые корни зубов будут заметны при разговоре и улыбке. Поэтому у людей начинают возникать проблемы в общении, значительно понижается самооценка и возможность социальной адаптации. Отсутствие своевременного лечения только усугубляет негативное проявление и усиливает психологические отклонения пациента.
При возникновении рецессии десны в организме могут развивиться и другие нарушения:
- повышение чувствительности зубной эмали;
- кариес корней;
- клиновидные повреждения зуба ;
- деформация зубного ряда;
- отёк слизистой оболочки десны;
- гиперемия (покраснение, наполнение кровью) или синюшности слизистой оболочки десны;
- пародонтальный карман.
Самое печальное последствие рецессии десны — это расшатывание и потеря зуба. Чтобы избежать этого, важно при первых же признаках заболевания обратиться к стоматологу или пародонтологу.
Диагностика рецессии десны
Диагностика заболеваний полости рта предполагает:
- сбор и анализ жалоб пациента;
- осмотр в стоматологическом кресле;
- инструментальное исследование.
При осмотре важно установить глубину, ширину и характер повреждений десны. Ширину рецессии определяют при помощи пародонтального зонда.
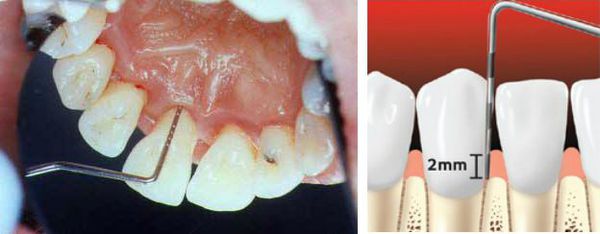
Оценка повреждения дёсен производится путём вычисления индекса рецессии десны (S. Stahl, A. Morris) по формуле: количество поражённых зубов делится на общее количество зубов и умножается на 100%. Таким образом определяется степень тяжести заболевания, а именно процент поражённых участков полости рта:
- менее 25% — рецессия лёгкой степени;
- 26-50% — рецессия средней степени;
- от 50% — рецессия тяжёлой степени.
Более продвинутые стоматологические клиники проводят диагностику рецессий при помощи микроскопа или бинокулярных луп. Такие методики с использованием увеличения позволяют более точно поставить диагноз. [5]
От тщательности проведения диагностики зависит подбор эффективного метода лечения рецессии. Также перед началом лечения важно определить, является ли заболевание основным или сопутствующим. В связи с этим проводят дифференциальную диагностику рецессии с другими нарушениями пародонта, в частности с пародонтозом . Для этих целей может потребоваться прицельная или обзорная рентгенография (ортопантомография), которая позволит оценить состояние костной ткани.
Лечение рецессии десны
Так как рецессия постепенно прогрессирует и способна преобразоваться в тяжёлое осложнение, необходимо проходить своевременную терапию на ранних стадиях заболевания. Это гарантирует эффективность полного излечения рецессии и избавление от косметических дефектов.
Основной способ лечения рецессии дёсен [6] предполагает проведение хирургическому вмешательству. Благодаря операции восстанавливается десневой контур и закрывается зубной корень. Однако лечение рецессии с помощью хирургии подходят не во всех случаях. Например:
- оперативное лечение рецессий I и II класса позволяет максимально закрыть поверхность зубного корня;
- при оперативном лечении рецессии III класса успех в полном объёме наблюдается только в некоторых случаях;
- при патологии IV класса хирургические операции не проводятся.
Кому показано устранение зубных рецессий
Проведение подобной процедуры необходимо, если:
- клиента не устраивает этот дефект по эстетической причине;
- зубная эмаль имеет сильную чувствительность;
- планируется ортопедическая терапия;
- наблюдается прогрессирование заболевания. [7]
Способы хирургического лечения
Оперативное лечение предполагает получение отличного результата и гарантированное устранение всех симптомов болезни. При этом оперативное вмешательство может проводиться одним из нижеуказанных способов. [8]
Методика латерального лоскута. Для выполнения манипуляции используется фрагмент на ножке, который берут с прилегающих к месту операции участков. Проведение подобной пластики допускается при наличии достаточного количества мягких тканей.
На начальном этапе терапии врач устраняет воспалительные явления и ликвидирует отложения на зубах. После этого происходит формирование лоскута для пересадки (как правило, его формируют из десневой ткани или твёрдого нёба). Финальный этап включает зашивание ткани. Обязательным моментом является использование местной анестезии.
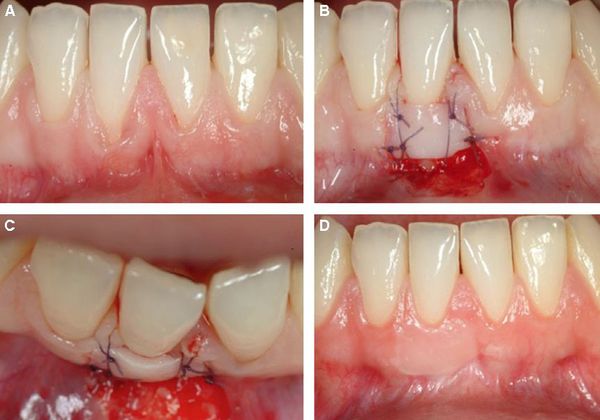
Актуальность такой методики сохраняется и при локализованной, и при генерализованной форме болезни. Её преимуществом считается эффективное восстановление, так как материалы совпадают на 100%. Единственным недочётом манипуляции является ощущение незначительного дискомфорта в течение некоторого времени на месте забора донорской ткани. Также бывают случаи, когда лоскут не приживется на пересаживаемом участке.
Резорбируемые мембраны. Такая процедура относится к классическим методикам лечения рецессии десны и позволяет эффективно её устранить. Манипуляцию проводят в два этапа:
- начинают с установки мембраны, имеющей высокую жёсткость, что позволяет избежать проведения повторного вмешательства;
- спустя некоторое время мембраны удаляются.
Следует отметить, что для таких операций характерен невысокий результат: повреждённые ткани могут восстановиться не полностью. Поэтому прогрессивные врачи стараются не пользоваться данной методикой.
Терапия потенциалами регенерации биологических элементов. Основой для данных компонентов служат определённые составляющие, которые способствуют оперативному образованию обновлённой здоровой десны. Для этого используются белковые ферменты и вещество амелогенин. Они формируют качественную эмаль и помогают восстановить структуру зубных корней, а матрикс эмали позволяет сформировать твёрдый слой на повреждённой десневой ткани.
Безоперационное лечение
Консервативной методикой является лечение рецессии десны коллагеном. Оно рекомендуется преимущественно на начальном этапе развития заболевания, когда происходит незначительное оголение зубных корней. С помощью коллагена достигается превосходный эффект, особенно если рецессия десны образовалась из-за воспалительных проявлений. При введении этого компонента в десневые ткани происходит эстетическое улучшение повреждённого участка. Помимо этого закрывается оголённая зона зуба, что позволяет избежать нежелательного влияния на общее состояние. [1] [8]
Выбор способа лечения
Анализируя отзывы пациентов и стоматологов о перечисленных терапевтических методах лечения рецессии десны, можно заметить, насколько они разнообразны.
Всё дело в том, что для одних пациентов отлично подходят именно консервативные способы лечения. При этом другие отмечают, что эффективным оказалось хирургическое вмешательство. Это значит, что выбрать подходящее лечение может только опытный специалист после осмотра и проведения тщательного обследования.
Прогноз. Профилактика
При появлении рецессии лечение является обязательным: пациентам необходимо сразу обратиться к врачу, который после осмотра и определённых обследований назначит подходящую терап ию. [9]
Благоприятный прогноз обеспечи вает своевременное обращение за квалифицированной помощью. Поэтому не стоит откладывать визит к стоматологу в долгий ящик, так как именно от этого зависит исход лечения.
Как предотвратить развитие рецессии десны
Для предупреждения развития такого заболевания рекомендуется использование простых способов профилактики:
- если имеются заболевания зубов и другие повреждения ротовой полости, то необходимо своевременно проводить их лечение — это в большей степени касается кариеса, который пациенты часто доводят до запущенного состояния (переходит в осложнённые формы);
- регулярно посещать стоматолога для профилактического осмотра: как известно ранняя диагностика позволяет оперативно устранить проблему, без радикального вмешательства, не дожидаясь серьёзных нарушений здоровья;
- следить за состоянием десневого края, не допуская его травмирования и чрезмерной кровоточивости;
- выбирать щадящие методики для исправления прикуса, чтобы не было чрезмерного давления на десневую ткань при смещении зубного ряда;
- не забывать об укреплении зубной эмали с помощью реминерализирующего лечения;
- уделять особое внимание гигиене — эффективной чистке зубов, выбору щётки средней жёсткости, зубной пасты или порошка.

терапевт / Стаж: 37 лет
Дата публикации: 2019-03-27
гинеколог / Стаж: 27 лет
Гипертрофический гингивит — это заболевание воспалительного характера с хроническим течением, проявляющееся патологическим разрастанием (гипертрофией) тканей десны и образованием из них зубодесневых выпячиваний, закрывающих коронку зуба.

Симптомами данного заболевания будут:
- гиперэмия, отечность, жжение и геморрагии из десен;
- гиперчувствительность к холодной, горячей, кислой пище;
- эстетический дефект десны.
Часто гипертрофированная десна выступает механическим препятствием при пережевывании пищи, что способствует ее травмированию, проникновению в поврежденные участки патогенных микроорганизмов и усугублению воспалительного процесса. Диагностика гипертрофического гингивита осуществляется посредством осмотра, пальпаторного исследования десен пациента, определения стоматологических индексов, а также исходя из результатов дополнительных исследований (рентгенографии и КТ зубочелюстной системы). Лечебная тактика включает в себя применение противовоспалительных средств местного действия, физиотерапевтических процедур, склеротерапии, диатермакоагуляции сосочков десны и хирургического иссечения гипертрофированных тканей (гингивэктомии).
Согласно статистическим данным детская категория населения страдает данным заболевание чаще всех, особенно дети и подростки в допубертатный и пубертатный период (от начала и до полного полового созревания), поскольку явление гипертрофического гингивита нередко связанно с гормональным развитием.
Гипертрофический гингивит является одной из форм гингивита (воспаления тканей десны) и встречается реже в сравнении с другими формами (катаральной, атрофической, язвенно-некротической).
Классификация гипертрофического гингивита
В зависимости от клинико-структурных изменений выделены следующие формы гипертрофических изменений десен:
- отечная форма. Характеризуется кровоточивостью и болезненностью десен, визуально десна приобретают ярко красную окраску, сосочки между зубов увеличиваются и перекрывают зубные коронки. Кровоточивость десен имеет спонтанный характер и нередко проявляется в ночное время;
- фиброзная форма. При данной форме гипертрофического гингивита отсутствуют болезненные проявления и цвет десен остается нормальным, основным изменением будет патологическое разрастание десны. Патологические изменения могут локализироваться на небольшом участке десны или иметь обширный характер.
Исходя из степени воспалительного процесса, существует такая классификация гипертрофических гингивитов:
- 1 степень (легкая). Происходит увеличение десневых сосочков у основания, а также усиленно разрастается край десны;
- 2 степень (средняя). Период активных гипертрофических изменений десневых сосочков и края десны, сосочки деформируются и приобретают куполообразную форму, их гипертрофированные края на половину прикрывают коронки зубов;
- 3 степень (тяжелая). Отмечаются ярко выраженные гиперпластические изменения десневых сосочков и самой десны, гипертрофированные ткани покрывают практически всю зубную коронку, в некоторых случаях — до поверхности смыкания зубов. Болезненные геморрагии и грануляции покрывают поверхность гипертрофированных сосочков десны.
Прогноз и профилактика гипертрофического гингивита
Некоторые формы гипертрофического гингивита не требуют специального лечения и проходят самостоятельно или достаточно консервативной терапии (ювенильный гипертрофический гингивит, а также гипертрофический гингивит беременных), обычно после нормализации гормонального баланса данное заболевание проходит самостоятельно.
Гипертрофическому воспалению десен свойственна склонность к рецидивам, поэтому пациентам, даже после излечения, рекомендованы регулярные осмотры стоматолога.
Для профилактики гипертрофического гингивита необходимо проходить регулярную профессиональную чистку полости рта, а также самостоятельно осуществлять гигиенические процедуры и своевременно лечить эндокринные патологии.
Причины гипертрофического гингивита
Данному заболеванию свойственно наличие активного роста базальных клеток, которые входят в состав эпителия десен. Запустить процесс гипертрофического разрастания тканей десен могут различные явления, к числу которых относятся низкое прикрепление уздечки, врожденные аномалии прикуса, наличие некачественных пломб, зубных протезов или зубных отложений.
Также существует ряд этиологических факторов, которые могут способствовать гипертрофическим изменениям десны:
- хронические заболевания эндокринной и нервной систем;
- поступление недостаточного количества витамина С в организм;
- длительный прием медикаментов, в том числе гормональных препаратов и антибиотиков;
- гормональный дисбаланс (в подростковом возрасте, при беременности);
- различные травмы десны.
Симптомы гипертрофического гингивита
Симптоматика данного заболевания зависит непосредственно от формы гипертрофических процессов.
Симптомы отечной формы гипертрофического гингивита
Клиническим проявлением отечной формы данного заболевания является гипертрофия межзубных сосочков, болезненность, жжение и геморрагия десен, усиливающиеся во время чистки зубов, при этом слизистая оболочка десны приобретает ярко-красный цвет. При стоматологическом осмотре визуализируется увеличение размеров и отечность десневых сосочков, их глянцевый блеск, гиперемия с синюшным оттенком, при зондировании отмечается геморрагия. Достаточно часто при осмотре выявляются зубные отложения. Помимо этого, характерным признаком данной формы гипертрофического гингивита является наличие ложных зубодесневых карманов, которые содержат детрит. Поверхность зубодесневых соединений остается целостной.
Симптомы фиброзной формы гипертрофического гингивита
При фиброзной форме гипертрофического воспаления десневых структур основным показателем будет патологическое разрастание десны, ее уплотненность и не эстетичность. Гипертрофические изменения десны могут выступать помехой для нормального пережевывания пищи. Поверхность десен имеет бледно-розовый цвет, неровную, местами бугристую, поверхность, десна не кровоточат и не болят. В процессе осмотра выявляются твердые и мягкие поддесневые отложения.
Если гипертрофический гингивит протекает вместе с сопутствующими заболеваниями крови, в частности с лейкозом, выраженность болевого синдрома усиливается в разы. Боль может появляться даже при незначительном касании к разросшейся десне, а в некоторых случаях она присутствует и в состоянии покоя. При этом любые механические воздействия могут запустить процесс увеличения сосочков и вызвать геморрагию.
Диагностика гипертрофического гингивита
Постановка данного диагноза осуществляется на основании определения стоматологических индексов (пародонтального индекса, индекса гигиены, папиллярно-маргинально-альвеолярного индекса (РМА)), а также по результатам пробы Шиллера-Писарева, а в некоторых случаях показано морфологическое исследование, биообразцы для проведения которого забираются посредством биопсии.
С целью исключения других патологических процессов в зубочелюстной системе, а также выявления осложнений, пациентам показаны дополнительные исследования (ортопантомография, панорамная рентгенография и пр.). В большинстве случаев, при рентгенографическом и томографическом исследованиях не определяются никакие изменения костных структур, но иногда при длительно текущем гипертрофическом воспалении десен возможно развитие осложнений в виде остепороза верхушек перегородок между зубами, который можно диагностировать только по результатам данных обследований.
В комплекс диагностических мероприятий при данном заболевании входит дифференциальная диагностика. Суть дифференциальной диагностики заключается в исключении других заболеваний с похожей симптоматикой (парадонтит, парадонтоз и пр.), а также отличие гипертрофической формы гингивита от его других форм (язвенно-некротической, атрофической, катаральной). Для выявления парадонтита и парадонтоза выполняются топографические исследования, а с целью уточнения формы гингивита, как правило, достаточно осмотра и зондирования.
Для комплексного обследования и определения причины гипертрофических изменений десны, пациенты направляются на консультацию к другим специалистам — к эндокринологу, гематологу и пр.
Лечение гипертрофического гингивита
Тактика лечения гипертрофического гингивита выносит на первый план установление и устранение причины заболевания. Параллельно с лечением основной причины осуществляется стоматологическое лечение, в проведении которого участвуют такие специалисты, как пародонтолог, стоматолог-терапевт, гигиенист, ортопед.
Лечение отечного гипертрофического гингивита
В случае отечного гипертрофического гингивита показана обработка полости рта антисептическими растворами, удаление зубных отложений, полоскание рта травами, обладающими противовоспалительными свойствами, применение пародонтологических аппликаций, массаж десен, а также физиотерапевтическое лечение (дарсонвализация, электрофорез, гальванизация, лазеротерапия, ультразвук). В случае неэффективности местного лечения, рекомендовано применить склерозирование, методика которого подразумевает инъекционное введение различных склерозирующих веществ (хлорида и глюконата кальция, этилового спирта и пр.), в предварительно обезболенную гипертрофированную десну. Для минимизации отечности разросшейся десны в нее втирают гормональные мази и выполняют инъекции стероидных гормонов.
Лечение фиброзного гипертрофического гингивита
При фиброзной форме данного заболевания целесообразно применение диатермокоагуляции или криодеструкции гипертрофированных сосочков, а в некоторых случаях хирургического иссечения патологически измененных тканей десны (гингивэктомии).
О положительном результате лечения можно говорить в случае, если нормализируется структура и эстетический вид десны, отсутствуют клинические проявления воспаления и ложные зубные карманы, а также нормализируются стоматологические индексы.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
- Абсцесс полости рта
- Адентия
- Актинический хейлит
- Аллергический стоматит
- Альвеолит
- Артрит ВНЧС
- Бруксизм
- Вывих зуба
- Вывих нижней челюсти
- Гипертрофический гингивит
- Гранулема зуба
- Доброкачественные опухоли полости рта
- Доброкачественные опухоли языка
- Зубной камень
- Зубной налет
- Кандидоз полости рта
- Кариес зубов
- Кисты слюнных желез
- Околочелюстная флегмона
- Околочелюстной абсцесс
- Опухоли слюнных желез
- Перелом зуба
- Периодонтит
- Рак языка
- Сиаладенозы
- Средний кариес
- Травмы зубов
- Хейлит
- Хронический пародонтит
- Хронический стоматит
- Язвенный стоматит
"Лицензии Департамента здравоохранения города Москвы"
Стоматология инновационных технологий SMILE-AT-ONCE
Состояние человеческого организма нередко находит отражение на ротовой полости взрослых людей. На слизистых оболочках могут проявляться системные и патологические явления, протекающие в организме пациента. Они дают представление об устойчивости иммунной системы и текущем состоянии здоровья внутренних органов. По словам специалистов, болезни полости рта взрослых людей делятся на три вида: болезни зубов, слизистой оболочки и десен.
Факторы, влияющие на состояние слизистой оболочки ротовой полости
- Наличие вредных привычек (курение, алкоголизм)
- Нарушения гормонального фона
- Общее обезвоживание
- Ослабление иммунитета, СПИД, ВИЧ-инфицирование
- Воспалительные процессы десен и зубов
- Генетическая предрасположенность
- Авитаминозы
- Воздействие резких температурных перепадов
- Наличие инфекций или воспалительных процессов
- Несбалансированный рацион питания
- Прием антибиотических и сильнодействующих препаратов без врачебного контроля
- Поражение внутренних органов или систем, их дисфункция
В здоровой ротовой полости взрослых содержатся условно-патогенные микроорганизмы, под воздействием неблагоприятных факторов способные вызвать вирусные, инфекционные, лишайные, воспалительные и грибковые болезни слизистой оболочки, а также дисбактериоз.
Вирусные заболевания
Вирусные болезни полости рта провоцируются вирусами человеческой папилломы и герпеса.
Герпес
Герпес – один из наиболее распространенных недугов. По словам некоторых специалистов, вирусом герпеса заражено 90% всех людей в мире.
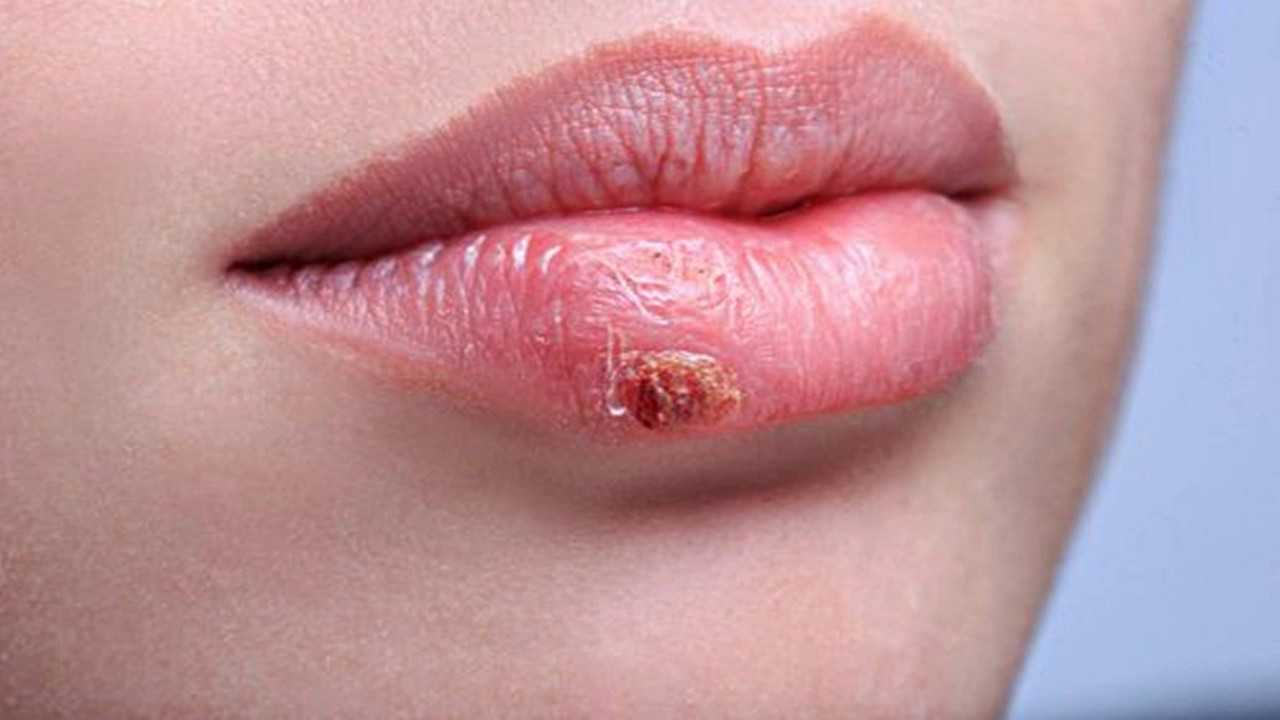
Часто вирус герпеса присутствует в организме пациента в скрытой форме. У людей с крепким иммунитетом он может проявляться прыщиком на губе, самостоятельно отмирающим через 1-2 недели. У людей с ослабленной иммунной системой герпес может проявляться более серьезно.
Скрытая форма вируса герпеса может активизироваться из-за недосыпания, менструального цикла, хирургического вмешательства, стрессовых состояний, простуд.
В начале развития герпеса пациент ощущает зуд и покалывание губ, тканей около них. Вскоре губы краснеют и опухают, начинают болеть, что осложняет общение и потребление еды. После этого начинают появляться единичные пузырьки и их группы. Через время пузырьки лопаются и становятся мелкими язвочками, которые покрываются корочками. В итоге язвы медленно исчезают, покраснение спадает, боль проходит.
При появлении первичных симптомов герпеса следует прикладывать к губам лед и использовать увлажняющий бальзам. Для обработки пузырьков назначаются мази (Пенцикловир).
ВАЖНО: Частые рецидивы герпеса требуют назначения противовирусных препаратов.
Папиллома
Вирус папилломы человека появляется на различных зонах тела, но один из видов вируса вызывает возникновение папиллом в полости рта. Во рту эти образования похожи на цветную капусту, имеются беловатые бляшки. Наиболее неблагоприятные последствия данного недуга (изменение голоса, затрудненное дыхание) возможны, если поражение достигнет горла.
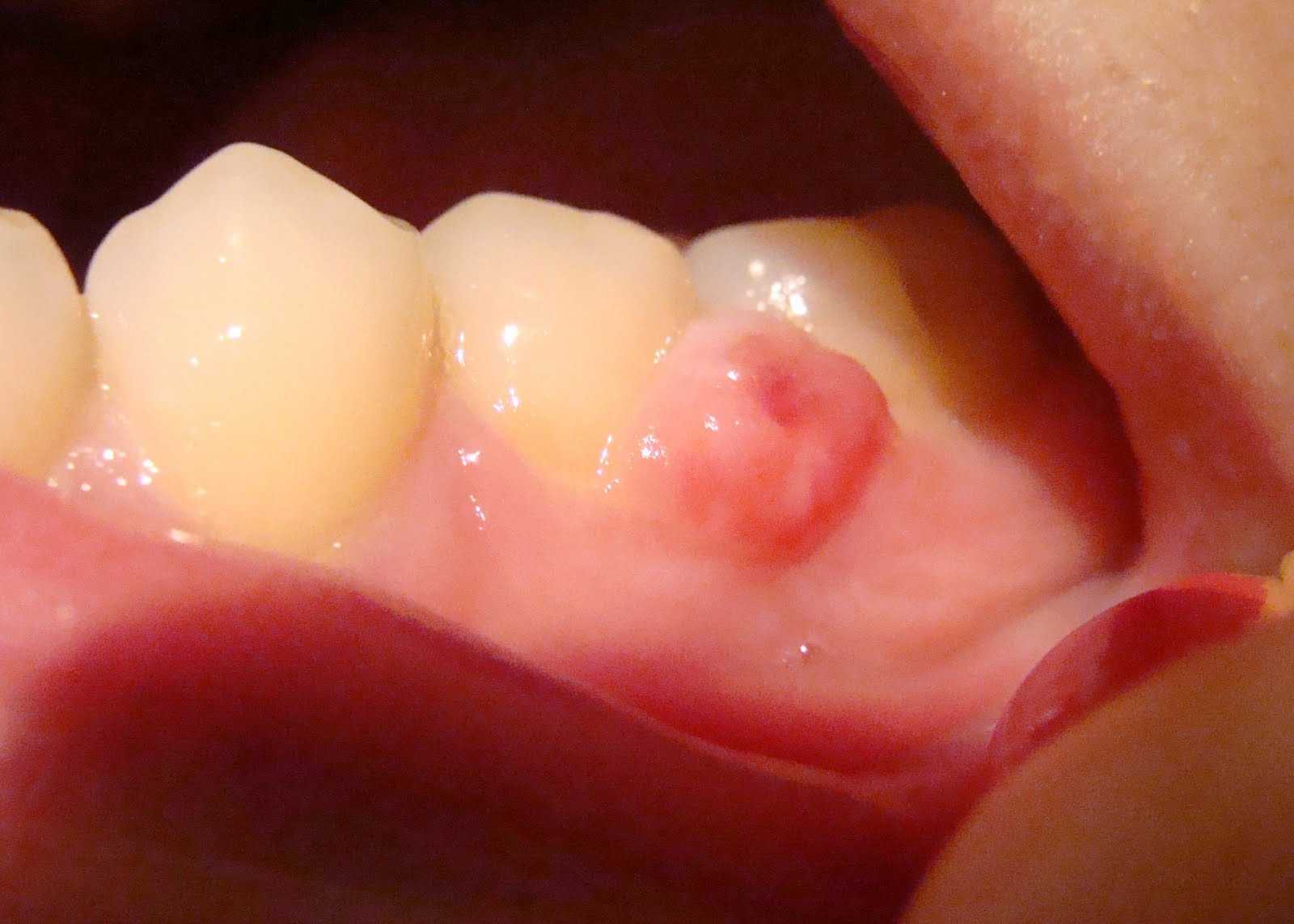
Специалисты утверждают, что полное излечение папилломы невозможно, можно лишь ликвидировать симптомы. Вирус папилломы лечат иммунотерапией, химическим, хирургическим или цитостатическим методом, либо сочетанием этих методов.
Инфекционно-воспалительные заболевания
Инфекционные заболевания полости рта включают в себя гингивит, глоссит, стоматит и фарингит.
Фарингит
Фарингит – это воспаление слизистых оболочек глотки, сопровождающийся дискомфортом, болью и першением в горле, общим недомоганием, повышением температуры тела.
Фарингит может быть вызван вдыханием химических загрязнителей, табачного дыма, холодного воздуха либо инфекционным процессом (пневмококк).
Диагностика недуга состоит в осмотре горла и взятии мазка. Прием антибиотиков назначается в сложных ситуациях, в основном достаточно горячих ножных ванн, диетического питания, согревающих шейных компрессов, ингаляций, полосканий.
Глоссит
Глоссит – это воспаление, изменяющее оттенок и структуру языка. Глоссит нередко вызван инфицированием полости рта при злоупотреблении горячими или спиртными напитками, острой пищей, при ожогах и травмах языка и рта, при отказе от гигиены ротовой полости.
Первичными симптомами недуга является дискомфорт и жжение. Вскоре появляется сильное покраснение языка, усиление слюноотделения, притупление (отсутствие) вкусовых ощущений.
При отсутствии лечения глоссит приводит к сильной отечности языка, что создает помехи для общения и потребления пищи. Нередко на поверхности языка появляются наросты.
Лечением глоссита включает в себя прием медикаментов и особое питание (полужидкие блюда).
Гингивит
Гингивит – это воспаление десенной слизистой оболочки. В группе риска находятся беременные женщины и подростки. Специалисты выделяют 4 разновидности недуга:
- Язвенно-некротический гингивит. Характеризуется появлением язв и некроза, неприятным запахом изо рта, общей слабостью, повышенной температурой тела, увеличением лимфатических узлов, сильной болезненностью;
- Катаральный гингивит. Характеризуется появлением отека, зуда, кровоточивости десен;
- Атрофический гингивит. Характеризуется появлением острой реакции зубов на горячее и холодное, оголением зуба, снижением уровня десны;
- Гипертрофический гингивит. Характеризуется увеличением десенных сосочков, легкой болезненностью и кровоточивостью десен.
Быстрое излечение данного недуга возможно лишь при своевременном начале лечения. Главное здесь – устранить зубной налет и снять воспаление при помощи полосканий и специальных препаратов.

Стоматит
При стоматите инфицирование организма может происходить разными способами, например, в ходе механической травмы. После этого начинается образование язв, характерных для данного недуга и локализованных на внутренней стороне губ и щек, под языком и в его корне. Язвы имеют круглую форму, пленку в центре и ровные края, они неглубокие, но довольно болезненные.
В ходе лечения стоматита стоит отказаться от зубных паст и средств для полоскания ротовой полости с содержанием лаурилсульфата натрия. Для снятия боли используются анестезирующие средства, для удаления пленки – обеззараживающие и противовоспалительные препараты.
Отличия герпеса и стоматита
Специалисты перечисляют три важных отличия между двумя недугами со схожими симптомами:
- Герпес поражает прилегающие к костям ткани, стоматит – мягкие ткани
- При герпесе язвы образуются из лопнувших пузырьков, при стоматите язвы есть изначально
- Герпес всегда возникает на одних и тех же местах, стоматит охватывает новые области
Грибковые заболевания
Около 50% населения мира – неактивные носители грибка Candida, который активизируется при ослаблении иммунитета и вызывает кандидоз. Специалисты выделяют несколько типов недуга.
Молочница, к примеру, проявляется белым налетом и сухостью внутренней стороны губ и щек, неба и спинки языка, сильным дискомфортом, жжением. Детьми болезнь переносится легче. Атрофический кандидоз – наиболее болезненный тип недуга, проявляется сильным покраснением и сухостью слизистой оболочки полости рта, неба, уголков рта. Гиперпластический кандидоз проявляется толстым налетом, при попытке удаления которого ткани кровоточат.
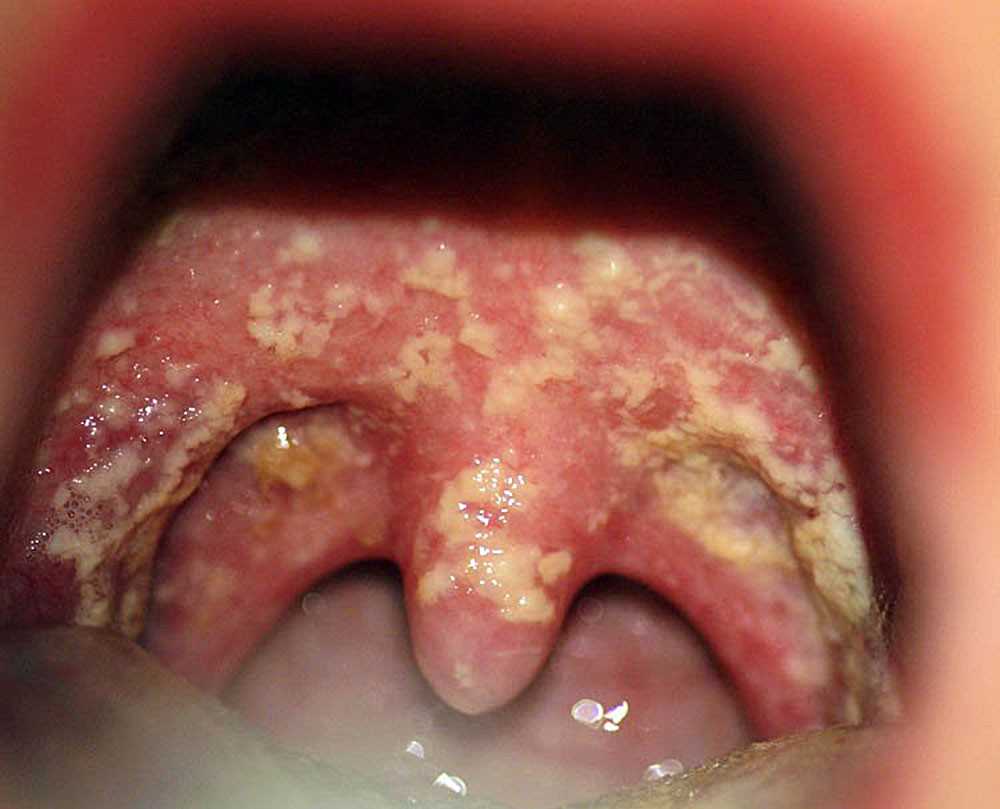
ВАЖНО: Лечение кандидоза требует правильной диагностики типа недуга и врачебного наблюдения.
Другим видом грибкового заболевания является красный плоский лишай, вызывающий появление язв, покраснения, пузырьков и бляшек в полости рта пациента. Данная болезнь нередко протекает в сочетании с болезнями печени и желудочно-кишечного тракта, диабетом.
Другие заболевания
Среди недугов, не поддающихся классифицированию, стоит выделить дисбактериоз полости рта. Он может быть спровоцирован приемом антибиотических и антисептических препаратов. Симптоматика болезни сначала проявляется трещинками в уголках рта, неприятным запахом изо рта, но вскоре может привести к повреждению эмали зубов и их расшатыванию. Для устранения болезни необходима нормализация микрофлоры слизистой оболочки полости рта.
Лечение болезней полости рта лазером
Сегодня в стоматологии активно применяется лечение лазером. Им можно не только лечить кариес и пульпит, но и заниматься терапией мягких тканей полости рта. Лазер позволяет:
- Устранить кровоточивость десен путем обеззараживания зубодесневых карманов
- Эффективно удалить зубной налет для профилактики заболеваний полости рта
- Обеззараживать области, пораженные стоматитом и другими заболеваниями
- Иссекать разросшиеся мягкие ткани
Как правило, все это осуществляется одним лазером, работающим в разных режимах и с разной интенсивностью. Лазер хорош тем, что действует быстро, а отсутствие прямого контакта инструмента с полостью рта делает процедуры полностью стерильными. Лазер ускоряет заживление тканей за счет активизации кровотока и эффективно справляется с уничтожением вредоносных бактерий и налета. Единственный недостаток лазера – в дороговизне аппаратуры, поэтому цены на лазерное лечение обычно высокие, и лазер себе может позволить далеко не любая клиника.
Профилактика болезней полости рта
- Своевременное посещение стоматолога
- Особый рацион питания (больше нежирного мяса и рыбы, овощей и фруктов (особенно твердых), витаминов, меньше кислой, соленой, жареной и острой пищи)
- Регулярное полоскание полости рта специальными составами
- При проявлениях болезни – посещение специалиста и прием назначенных препаратов для остановки воспаления и снятия боли
- Ежедневная гигиена ротовой полости, аккуратность при уходе за зубами
- Комплексное укрепление иммунитета, профилактика ОРВИ и гриппа
- При наличии сопутствующих недугов – их диагностика, определение основного заболевания, начало его лечения и коррекции состояния организма пациента
Часто задаваемые вопросы о заболеваниях полости рта
Вопрос: Существует ли универсальное средство от заболеваний полости рта?
Ответ: Его нет, так как заболевания могут иметь разную природу. От вирусных потребуется один препарат, а от грибковых – другой. Поэтому лекарство должен назначать врач.
Вопрос: Можно ли лечить болезни полости рта дома, народными средствами?
Ответ: Народные средства неэффективны, и их лучше применять в комплексе с полноценной терапией, назначенной стоматологом.
Вопрос: Какие заболевания полости рта чаще всего встречаются у детей?
Ответ: Особенно часто у детей возникает стоматит. Также ребенок легко заражается кандидозом от матери. Нередко у детей возникает герпес. Другие заболевание распространены не так широко.
Вопрос: Можно ли при повторном возникновении заболевания полости рта принимать те же лекарства, что прописал стоматолог раньше?
Ответ: Как уже было сказано, болезни полости рта могут возникать по разным причинам. И если раньше заболевание было спровоцировано вирусом, то сейчас оно может иметь грибковую природу, и лучше все-таки посетить врача для консультации и назначения адекватного лечения.
Вопрос: Что делать, если во рту постоянно появляются язвочки?
Ответ: Стоит пересмотреть свой образ жизни, заняться укреплением иммунитета. Если вы курите, то желательно минимизировать количество сигарет или полностью их исключить. Также не лишним будет вылечить все зубы и провериться на наличие системных заболеваний.
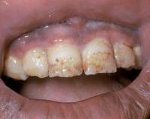
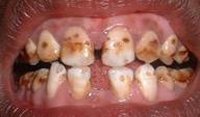
Флюороз — поражение зубной эмали, связанное с постоянным и длительным попаданием в организм избыточного количества фтора. Флюороз может носить эндемический и профессиональный характер. Проявляется появлением на зубах вначале белесоватых, а затем желтых пятен или полос, эрозивными или деструктивными изменениями эмали. В тяжелых случаях сопровождается поражением костной ткани скелета. В случае диагностирования флюороза пациенту в первую очередь необходимо поменять употребляемую им питьевую воду. Лечение флюороза заключается в основном в эстетическом и минеральном восстановлении пораженных зубов. С этой целью проводится отбеливание, реминерализация, реставрация, установка коронок.
- Причины возникновения флюороза
- Классификация
- Проявления флюороза
- Лечение флюороза
- Профилактика флюороза
- Цены на лечение
Общие сведения
Случаи флюороза были описаны еще в 1890 году. Долгое время эти изменения зубов носили название «пятнистая эмаль» и причины их возникновения не были известны. Лишь в 1931 году была установлена связь заболевания со слишком большим содержанием фтора в воде, что легло в основу его названия — «флюороз» ( от латинского «fluorom» – фтор). Эндемический флюороз распространен в тех регионах, где содержание фтора в 1 литре питьевой воды превышает 1,5 мг. Намного реже встречается профессиональный флюороз, развивающийся у работников алюминиевой промышленности и связанный с повышенной концентрацией фтора во вдыхаемом воздухе.

Причины возникновения флюороза
Фтор — это микроэлемент, который наряду с кальцием, калием, магнием и другими участвует в физиологических процессах, происходящих в организме человека. Наибольшее количество фтора содержится в костной ткани и в зубах. Его поступление в организм происходит с пищей и водой. Однако фтор, содержащийся в продуктах, усваивается лишь в небольшом количестве, основная доля поступающего в организм фтора приходится на растворенные в воде фториды. Оптимальной считается вода с содержанием фтора 1 мг/л. Более низкая концентрация фтора в воде приводит к поступлению в организм недостаточного количества этого микроэлемента и может стать причиной развития кариеса зубов. Повышенная концентрация фтора вызывает флюороз.
Наиболее часто флюороз отмечается при прорезывании постоянных зубов у детей, которые до 3-4 лет проживали в районах с увеличенной концентрацией фтора в воде. Это дает основание полагать, что развитие флюороза связано с негативным воздействием избытка фтора на процесс формирования зачатков постоянных зубов. Поражение молочных зубов флюорозом практически не встречается, так как их зачатки формируются в период внутриутробного развития, когда избыток фтора задерживается плацентой и не передается плоду. Флюороз уже сформированных зубов у взрослых может наблюдаться при резко увеличенной концентрации фтора в воде — от 6 мг/л и выше.
Классификация
По причине возникновения стоматология выделяет эндемический и профессиональный флюороз. По клиническим проявлениям различают 5 форм заболевания: пятнистую и штриховую, меловидно-крапчатую, эрозивную и деструктивную. Первые две формы относят к флюорозу легкой степени. Меловидно-крапчатая форма считается флюорозом средней тяжести, а эрозивная и деструктивная формы — тяжелой степенью флюороза.
Часто у пациента с выраженной степенью флюороза различные группы зубов поражаются разными формами заболевания. По наблюдению некоторых авторов, возникшая форма флюороза сохраняется у пациента на всю жизнь и не трансформируется в другую форму даже при изменении концентрации фтора в употребляемой воде.
Проявления флюороза
Эндемический флюороз проявляется появлением на щечной поверхности зубов пятен или полос белого цвета. В течение нескольких лет происходит изменение окраски пятен до желтого и даже бурого цвета. Наиболее часто встречается поражение резцов верхней, реже — нижней челюсти. При значительно увеличенной концентрации фтора в воде наблюдается поражение других зубов, стирание зубной эмали, образование эрозий и сколов.
Штриховая форма флюороза проявляется возникновением на вестибулярной поверхности резцов меловых штрихов или полос. В некоторых случаях они хорошо заметны, но чаще выражены слабо и становятся лучше видны при высушивании зубной поверхности. Возможно слияние полос в пятна, но при этом в структуре пятна всегда можно различить отдельные полосы.
Пятнистая форма флюороза — на зубной поверхности имеют место хорошо заметные множественные белесые пятна без полос, которые при слиянии могут образовать пятно большого диаметра. Поверхность пятен флюороза блестящая и гладкая, границы выражены не резко и плавно переходят в здоровую эмаль.
Меловидно-крапчатая форма флюороза характеризуется матовым оттенком всей эмали пораженных зубов с расположенными на ней четко очерченными пигментированными пятнами и точками. В отдельных случаях эмаль имеет желтый оттенок. На ней могут отмечаться участки деструкции — крапинки глубиной 0,1-0,2 мм и диаметром до 1,5 мм, имеющие пигментированное дно. При этой форме флюороза у пациентов отмечается быстрое стирание эмали с обнажением расположенного под ней темно-коричневого дентина.
Эрозивная форма флюороза отличается наличием участков деструкции эмали значительно большего размера, чем крапинки меловидно-крапчатой формы флюороза, — эрозий. В области эрозий эмаль вообще отсутствует. Отмечается выраженное стирание эмали на жевательной поверхности зубов.
Деструктивная форма флюороза сопровождается эрозивными поражениями и стиранием не только эмали, а и подлежащих твердых тканей зуба. Ткани зуба становятся хрупкими, склонны к обламыванию, за счет чего нарушается форма зубной коронки. Однако отложение заместительного дентина предотвращает вскрытие зубной полости. Деструктивная форма флюороза, как правило, наблюдается в регионах, где содержание фтора в воде превышает 10 мг/л.
Профессиональный флюороз проявляется поражением костей скелета (остеопороз, остеосклероз) с нарушением подвижности в суставах. Пятна на зубах могут отсутствовать. На поздней стадии профессионального флюороза присоединяются вегето-сосудистые нарушения и поражение печени. Возможно развитие злокачественного новообразования костей — остеосаркомы.
Лечение флюороза
При выявление флюороза пациенту рекомендовано сдать употребляемую им питьевую воду на анализ для определения в ней содержания фтора. При повышенной концентрации фтора необходимо поменять источник питьевой воды или употреблять очищенную от фтора воду. Дальнейшее питье воды с повышенным содержанием фтора может привести к появлению у пациента более тяжелой формы флюороза с разрушением пораженных зубов. Пациентам с флюорозом следует отказаться от применения зубных паст и других средств ухода за полостью рта, содержащих фтор.
Удаление пораженных участков зуба с последующим пломбированием при флюорозе не применяют, так как это часто приводит к выпадению пломбы и дальнейшему разрушению зуба. Пациентом с флюорозом рекомендован прием препаратов кальция и фосфора.
При легкой форме флюороза производится химическое, светодиодное или лазерное отбеливание зубов. После него обязательно проводится реминерализация зуба, заключающаяся в нанесении на зубную эмаль соединений фосфора и кальция при помощи ультрафонофореза, электрофореза или путем аппликации. Реминерализация зуба при флюорозе требует проведения как минимум 10 процедур, оптимально — 15-20 процедур на курс лечения.
Процедура отбеливания оказывается неэффективным при выраженной меловидно-крапчатой и эрозивной и деструктивной формах флюороза. В этих случаях применяется реставрация зубов с использованием виниров или люминиров. При флюорозе тяжелой степени с деструктивными изменениями тканей зуба показано лечение у ортопеда с установкой керамической или металлокерамической коронки.
Профилактика флюороза
Основное направление профилактических мероприятий в регионах с увеличенным количеством фтора в воде состоит в уменьшении количества фтора, попадающего в организм. Для этого необходимо употреблять очищенную питьевую воду или воду с нормальным содержанием фтора, привезенную из других районов; избегать применения зубных паст и гелей с фтором; ограничить употребление фтор-содержащих продуктов (рыба, сливочное масло и др.).
В профилактике флюороза у детей большое значение имеет рациональное питание, богатое молочными продуктами и витаминами. При необходимости дополнительно применяют препараты кальция, витамины С и Д, поливитаминные комплексы.

- Время чтения статьи: 1 минута
Основные болезни десен у людей
В зависимости от типа и распространенности процесса, можно разделить патологии десен на 3 основные группы. Вид и стадия заболевания классифицируются по симптомам, выраженности течения, рентгенограммам и прочим данным, которые устанавливает врач.
Гингивит. Заметили у себя припухание десны возле зуба, кровоточивость при чистке? Или, может, резко изменился запах изо рта, став неприятным или зловонным? Скорее всего, у вас гингивит – воспаление десны, окружающей зуб. Такое происходит при небрежном отношении к гигиене полости рта и скоплении налета, в котором усиленно размножаются бактерии. Десневые сосочки отекают, краснеют, а при переходе болезни в хроническую форму разрастаются, что выглядит совсем не эстетично. Вы можете удивиться, заявив, что чистите зубы положенные три минуты и используете одну из лучших зубных паст. Но главную роль в полноценной гигиене играет не марка пасты и даже не время чистки, а правильная техника выполнения движений, которую, к сожалению, каждый пациент интерпретирует по-своему.
Пародонтит. Если не предпринять никаких мер по избавлению от гингивита, он плавно перетечет в пародонтит – заболевание, нарушающее целостность зубо-десневого прикрепления. Зуб держится в альвеоле за счет связочного аппарата, который при пародонтите разрушается с оголением шеечной части и расшатыванием зуба. Пациент страдает от гиперчувствительности, затрудняется прием еды. В пространстве между зубом и десной скапливаются пища, налет, камень, со временем там появляется гной. В острой стадии повышается температура, возникает резкая болезненность десен. На рентгенограмме потеря костной ткани определяется как затемнение вдоль корня зуба различной длины и ширины.
Пародонтоз. Заболевание, которое часто путают с пародонтитом. Обе эти патологии поражают опорный аппарат зуба, но при пародонтозе нарушено питание тканей, а причиной убыли тканей является дистрофия, а не воспаление. Десна может выглядеть вполне здоровой, но по мере прогрессирования болезни "оседает" еще больше. Кровоточивости и припухания при этом не бывает. Пародонтоз больше характерен для лиц пожилого возраста вследствие возрастного склерозирования сосудов и ухудшения кровоснабжения пародонта.
Что вызывает болезни десен?
Основные факторы, приводящие к вышеописанным проблемам, это:
Неудовлетворительная гигиена полости рта;
Гормональные изменения (например, отдельно выделен гингивит беременных);
Некоторые системные заболевания (сахарный диабет, СПИД);
Прием лекарственных препаратов;
Возрастные изменения трофики тканей;
Работа на вредном производстве.
Десны очень чувствительны к тому, что происходит в полости рта и организме в целом, поэтому на них отражается как банальная небрежная чистка зубов, так и хронически протекающий инфекционный процесс.
Лечение болезней десен
Диагностика и лечение болезней десен – задача исключительно врача-стоматолога, обладающего всем арсеналом средств и знаний для успешной борьбы с проблемой. У профессионала спектр методик весьма велик: от лекарственной терапии и профессиональной чистки до ювелирных микрохирургических вмешательств на десне.
Что вам могут предложить в клинике?
Проф.чистку зубов (ультразвуковым, лазерным или пескоструйным методом). Главная цель – убрать налет, камень и отложения с зубов.
Аппаратное лечение. Приборы типа "Вектор" позволяют очищать глубокие пародонтальные карманы, полировать корневую часть, улучшать регенерацию тканей.
Лечебные аппликации. Проводятся специальными средствами с антибактериальным эффектом. Применяются в комплексном лечении. Также популярны препараты "Солкосерил", "Холисал", "Мараславин" и т.д.
Физиопроцедуры (массаж, дарсонвализация, вакуум-терапия и др.). Нормализуют кровообращение, улучшают питание тканей, уменьшают кровоточивость.
При недостаточном эффекте от консервативного лечения назначается кюретаж, позволяющий провести выскабливание пародонтальных карманов. Неплохой результат приносят хирургические лоскутные операции и шинирование зубов.
Болезни десен требуют особого отношения к состоянию полости рта и организма, поэтому необходимо предпринимать все меры для недопущения прогрессирования имеющейся патологии. Наносите визит к стоматологу несколько раз в год для обследования и помните о системной профилактике, соблюдая здоровый образ жизни в целом.
Читайте также:

