Келоидный рубец на десне
Опубликовано: 07.05.2024
- Время чтения статьи: 1 минута

Причины и симптомы келоидных рубцов
После нарушения целостности кожных покровов в области раны активизируются фибробласты –своеобразные "штопальщики" кожи, которые вырабатывают коллаген. При обычных условиях коллагена вырабатывается ровно столько, сколько нужно для образования плоского шрама, который со временем светлеет и становится не таким заметным. Но в случае с келоидами производство коллагена идет рекордными объемами (в 20 раз выше нормы!) и рубцовая ткань разрастается до жесткого красного нароста, порой даже большего по размеру, чем сама рана. Подобное избыточное разрастание и зовется келоидным рубцом, который может возникнуть на любой части тела после травмы.
В отличие от гипертрофических рубцов, келоиды захватывают здоровые неповрежденные ткани и никогда не уменьшаются по площади. Они могут быть как телесного, так и розоватого цвета, причинять боль при трении одеждой, вызывать зуд. Типичный признак келоидного рубца – после удаления хирургическим путем он опять разрастается. Основные причины возникновения келоидов – это травмы кожи, разрезы при операциях, пирсинг, акне и инъекции препаратов. Большую роль играет наследственная предрасположенность.
Лечение келоидных рубцов
Основная проблема коррекции келоидных рубцов заключена в том, что хирургическое вмешательство может не только не помочь, а, наоборот, спровоцировать дополнительное разрастание рубцовой ткани. Именно поэтому оперативные методы достаточно рискованны, а если все же и применяются, то после иссечения рубца для предотвращения рецидива врач назначает гормональные мази и компрессионное белье. Главное правило – не пытаться самостоятельно воздействовать на рубец (народные средства весьма агрессивны в этом отношении: шрама вы лишитесь, но вместе с ним можете потерять часть тела вследствие обширного ожога или некроза тканей).
Гораздо эффективнее нехирургические способы удаления келоидных рубцов:
Лазерная шлифовка. Воздействие лазерного потока, управляемого по силе и времени, помогает сгладить дефект, сделать его более бледным и незаметным. Поврежденные клетки "испаряются" с поверхности кожи с одновременной стимуляцией кровообращения и лимфодренажа. Курс процедур займет несколько сеансов, сильной болезненности не бывает. Самыми эффективными являются фракционные, эрбиевые, углекислотные, аргонные, неодимовые лазеры. На фото келоидных рубцов после лазерного лечения положительные изменения видны невооруженным взглядом, причем можно не бояться рецидивов – процедура атравматична.
Гормональная терапия. Может использоваться как самостоятельно, но наилучший эффект обеспечивается при ее сочетании с другими методами коррекции. Инъекции кортикостероидов снижают активность фибробластов, уменьшают выработку коллагена и предотвращают повторное появление дефекта на том же месте.
Компрессионная терапия. Специальные пластыри с силиконом истончают рубцовую ткань, но носить их нужно круглосуточно в течение 3-4 месяцев, что не всегда возможно.
Жидкий азот (криотерапия). Суть метода состоит в нескольких циклах замораживания патологически измененных клеток. Хороший результат наблюдается в 2/3 случаев, но к минусам процедуры можно отнести болезненность и риск возникновения пигментации в дальнейшем.
Наружные средства. Мази и кремы (к примеру, Дерматикс, Контратубекс, Кело-Кот и др.) не способны полностью устранить рубец, но им под силу смягчить и увлажнить ткани, что положительным образом влияет вид келоида в целом. Мази хорошо применять на этапе образования шрама, когда он еще свежий, но только после полного отпадания корочек!
Разрабатываются и другие методы коррекции келоидов (создание препаратов типа "Коллост" на основе гиалуроновой кислоты, лучевое воздействие, лечение интерфероном), но их эффективность недостаточно доказана.
Результативность того или иного метода зависит от индивидуальных особенностей организма пациента и предрасположенности к образованию к келоидным рубцам. Кому-то будет достаточно воспользоваться в целях профилактики мазями и кремами от шрамов, а кто-то вынужден месяцами проходить комплексное лечение. К счастью, медицина может предложить разные варианты избавления от ненавистных келоидов, главное – не отчаиваться и найти "свой" метод, который подойдет вам больше всего.
Из этой статьи Вы узнаете:
- келоидный рубец и гипертрофический рубец – в чем разница,
- лазерная шлифовка рубцов: фото до и после, видео,
- какая мазь от рубцов лучше.
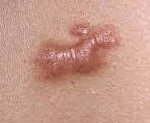
Келоидный рубец – это результат избыточного разрастания рубцовой ткани. Выглядит он как твердый, гладкий, жесткий, узелковый нарост, часто – различных оттенков красного цвета. Многие ошибочно называет его термином «коллоидный рубец», что является грамматически неверным названием.
Келоидные рубцы (келоиды) могут начать формироваться как сразу после получения травмы, так и спустя несколько месяцев. Они могут быть значительно большего размера, чем сама первоначальная рана. В отличие от других типов шрамов – этот тип рубцов/шрамов никогда не светлеет и не становится незаметным со временем.
Келоидный рубец: фото
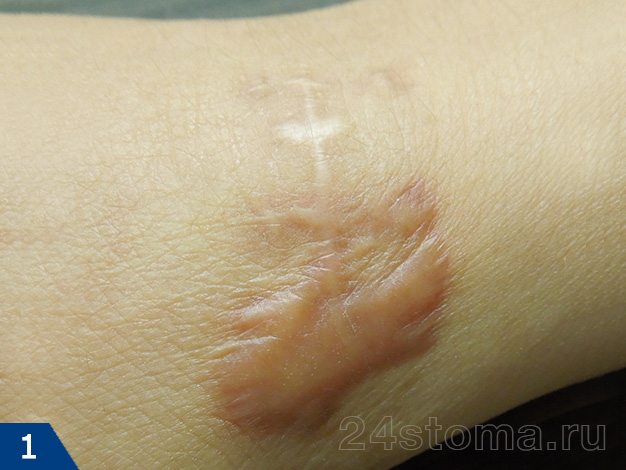
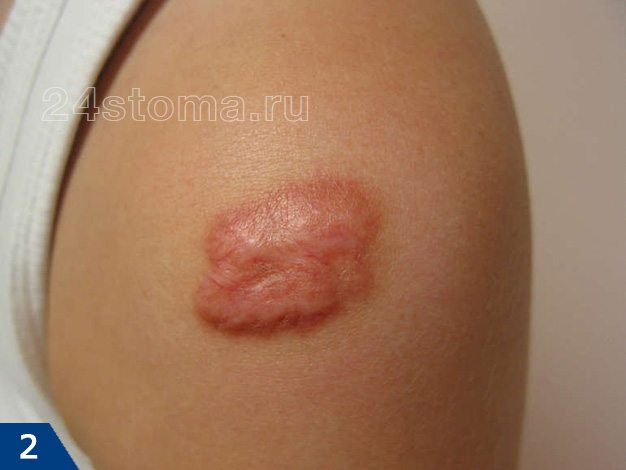
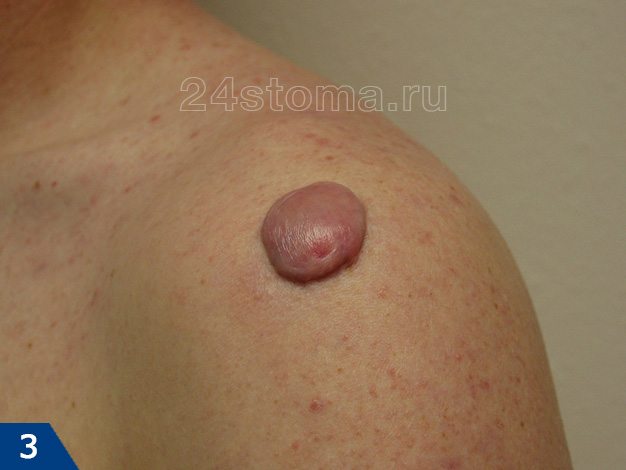
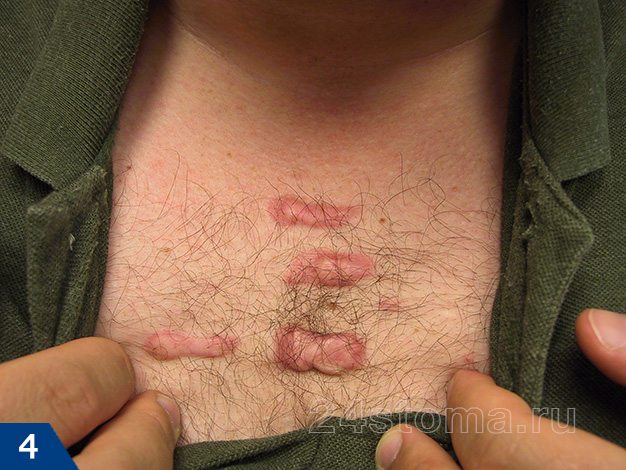
Возникают они на любой части тела, где было повреждение кожи, однако наиболее подвержены образованию келоидов следующие части тела: грудь, плечи, шея, колени, лодыжки, мочки ушей.
Келоидный рубец и гипертрофический рубец – в чем отличие?
Обычно, после полученной травмы организм запускает процесс заживления, в результате чего на поверхности кожи (на месте бывшей раны) образуется обычный плоский шрам. По неизвестным пока науке причинам шрам может внезапно начать утолщаться, т.е. возникает гипертрофия рубцовой ткани. Гипертрофия может быть двух типов, и в зависимости от ее типа – возникает либо гипертрофический рубец, либо келоидный.
-
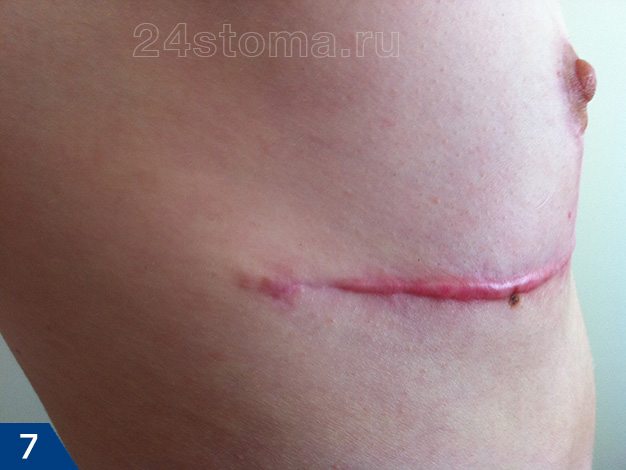
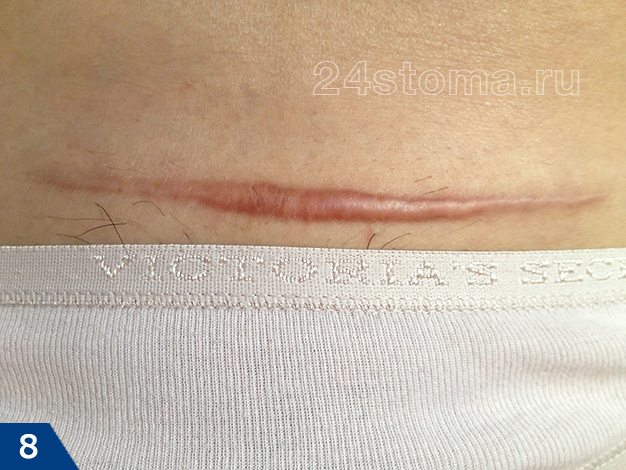
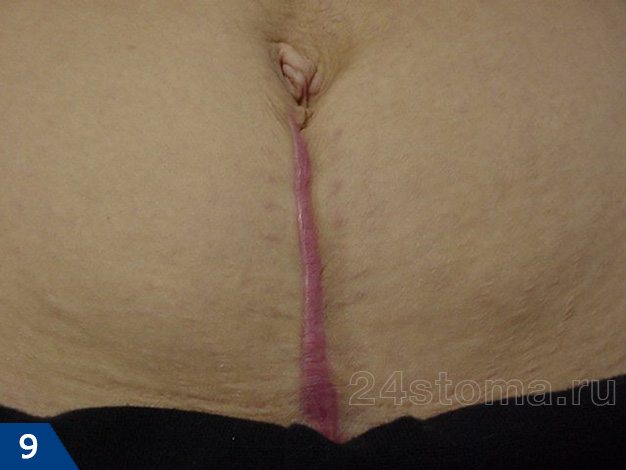
Гипертрофический рубец (рис.7-9) –
образуется, если гипертрофия ограничивается площадью и размерами самой раны. Чаще всего гипертрофические рубцы начинают развиваться в течение первых двух месяцев после травмы, и при этом быстро краснеют. Разрастание происходит сроком до 6 месяцев, после чего обычно происходит спонтанная регрессия (останавливается в росте или даже немного уменьшается).
Весь этот процесс, как правило, занимает 1 год, не более. Своевременное лечение (инъекции кортизона или стероидов) может ускорить процесс регрессии.
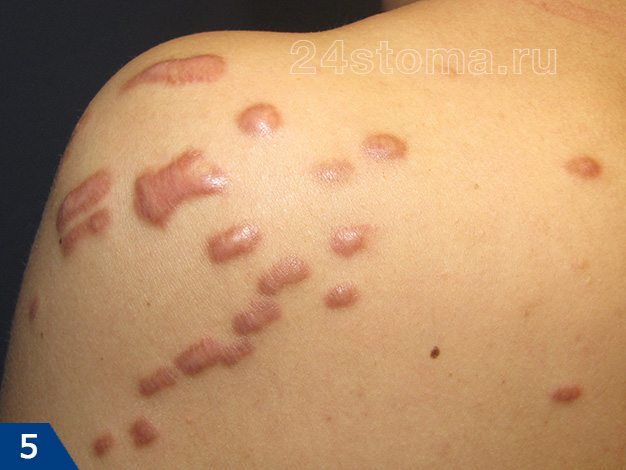
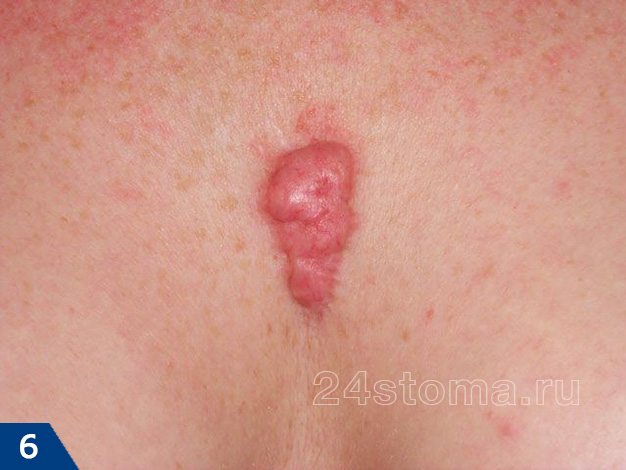
Келоидный рубец (рис.1-6) –
если гипертрофия рубцовой ткани выходит за пределы площади повреждения кожи, захватывая здоровые неповрежденные ткани – такой рубец называют келоидным. Этот тип рубцов развивается в течение нескольких лет после травмы, но иногда может возникать совершенно спонтанно даже без предшествующей травмы, например, на груди.
Келоидный рубец может расти в течение многих лет и никогда не регрессирует, как гипертрофический. Более того, келоидные рубцы часто разрастаются вновь, если были до этого удалены хирургическим путем. С гипертрофическими рубцами такое никогда не случается (24stoma.ru).
Другие симптомы келоидных рубцов –
Келоидные рубцы могут быть как телесного цвета, так и красного, розового и более темных цветов. Они могут быть гладкими, узловатыми или шаровидными, или просто выступать над кожей кусками. Если в первый год образования келоида на него попали солнечные лучи, то рубец может навсегда стать темнее окружающей кожи. Иногда келоидный рубец вызывает зуд, раздражение или боль (причем эти симптомы могут ухудшаться от трения одежды).
Келоидные рубцы: причины возникновения
В процессе заживления раны фибробласты начинают активно синтезировать коллаген. Иногда, по какой-то причине фибробласты начинают производить коллагена больше, чем это необходимо для нормального процесса заживления раны. В этом случае рубец начинает разрастаться, образуя келоид. Согласно исследованиям, в келоидных рубцах синтез коллагена в 20 раз выше, чем в нормальных рубцах и шрамах.
Келоиды могут развиваться от различных повреждений кожи, включая –
→ хирургические разрезы,
→ раны на коже после травм,
→ уколы при вакцинации,
→ при акне (угрях и прыщах), ветрянке,
→ при пирсинге различных частей тела (включая проколы мочек ушей).
Хирургическое удаление рубцов и шрамов –
Гораздо легче предотвратить появление келоидных рубцов, используя для этого специальные мази или силиконовые пластыри, чем лечить уже появившиеся рубцы. Хирургическое лечение заключается в иссечении келоидного рубца при помощи скальпеля или хирургического лазера. Хирургическое удаление рубцов и шрамов лазером не стоит путать с процедурой лазерной шлифовки рубцов. Последняя является консервативной нехирургической процедурой.
Однако, для келоидных рубцов хирургические методы лечения достаточно рискованны, т.к. операция может вызвать образование аналогичного или даже большего по размеру келоида на месте прежнего. Поэтому, если все же иссечение применяется, то сразу после операции используются все возможные превентивные меры во избежание рецидива –
→ специальные мази от рубцов,
→ кортикостероидные препараты,
→ длительное ношение давящей повязки или компрессионного белья после операции.
Иссечение келоида при помощи хирургического лазера: видео
Не хирургические методы лечения келоидов –
Помимо хирургического метода лечения, существуют другие варианты лечения, которые позволяют значительно уменьшить размер келоида, а также сделать его более светлым.
1. Лазерная шлифовка рубцов –
Это один из распространенных методов борьбы с рубцами, причем не только келоидными, но и гипертрофическими. Обычно для этого используются фракционные лазеры, аргонный лазер, неодимовый лазер (YAG), СО2-лазеры (углекислотные), импульсные лазеры на красителе. Лазерная шлифовка рубцов помогает сделать рубцы более плоскими и менее красными. Лечение является безопасным и не слишком болезненным, но обычно требуется несколько сеансов.
На первом видео представлена лазерная шлифовка рубцов: фото до и после
На втором – лазерная шлифовка келоидных рубцов, комбинированная с инъекциями стероидов.
2. Инъекции кортикостероидов –
Кортикостероиды уменьшают чрезмерное рубцевание за счет следующих эффектов:
→ они снижают пролиферацию и активность фибробластов,
→ уменьшают синтез коллагена,
→ уменьшают синтез глюкозаминогликанов,
→ сокращают синтез медиаторов воспаления.
Чаще всего в качестве кортикостероида используется «триамцинолон ацетонид» (ТАС) в концентрации от 10 до 40мг. Для лучшей эффективности кортикостероиды используются в комбинации с другими методами удаления рубцов (особенно с криотерапией), что снижает риск рецидивов на 50-100%.
3. Криотерапия –
Жидкий азот вызывает повреждение клеток. Обычно, для достижения желаемого эффекта проводят 1, 2 или 3 цикла замораживания-оттаивания, продолжительностью 10-30 секунд каждый. Может потребоваться повторные процедуры каждые 20-30 дней. Исследования показали, что эффективность этого метода составляет 51-74% без рецидивов в течение 30 месяцев наблюдения.
Возможные побочные эффекты –
→ боль,
→ постоянная депигментация кожи в месте воздействия.
Криотерапия, комбинированная с инъекциями стероидов: видео
4. Прессотерапия (давящие повязки) –
Издавна известно, что давление оказывает истончающее воздействие на кожу. Снижение количества коллагеновых волокон в гипертрофических и келоидных рубцах под давящими повязками было доказано с помощью данных электронной микроскопии.
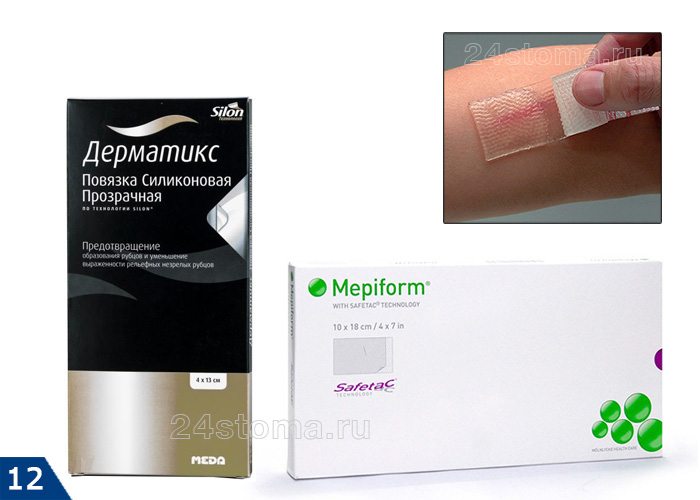
Компрессионные методы лечения включают в себя точечную (кнопочную) компрессию, давящие повязки, эластичные бинты, специальные пластыри на основе силикона… Исследования показали, что если использовать пластыри с силиконом (Mepiform, Spenco) с самого начала, то это улучшает состояние рубцов у 60% пациентов. Однако, такие пластыри нужно носить носить 24 часа в течение нескольких месяцев, что сложно выдержать.
5. Мазь от рубцов или крем от рубцов –
Практически любая современная мазь для рассасывания рубцов и шрамов содержит силикон, который (по недавним исследованиям) создает воздухонепроницаемую пленку, чем отлично увлажняет рубцы, придает им эластичность и мягкость. А это, в свою очередь, является хорошим фактором для нормального заживления и формирования малозаметного плоского шрама.
Пример наружных средств от рубцов –
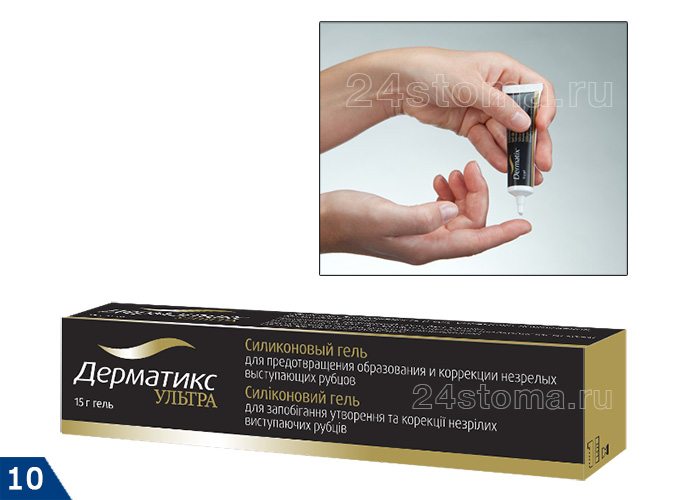
- Дерматикс (силикон + диоксид кремния) – на рис.10,
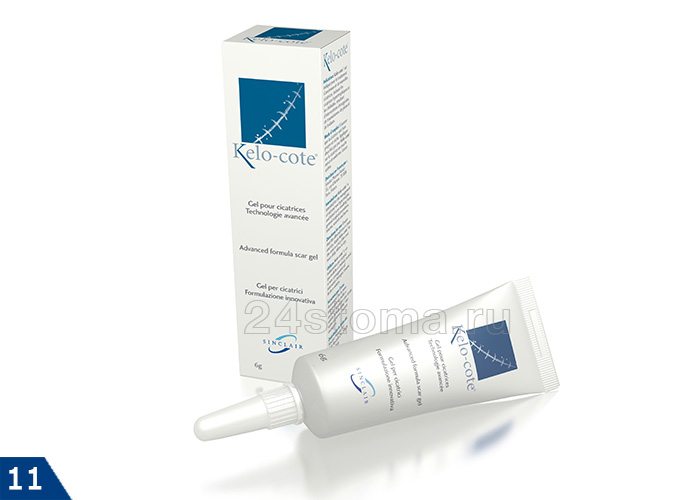
- Кело-Кот (содержит силикон + полисилоксан) – на рис.11,
- Зерадерм ультра (силикон + витамины Е и К + коэнзим Q10 + UV-фильтр 15)
- Скаргард (силикон + гидрокортизон + витамин Е),
- Ферменкол (содержит коллагеназу животного происхождения).
- Контрактубекс (содержит гепарин натрия + экстракт лука + аллантоин),
- силиконовые пластыри Мепиформ, Дерматикс и др. (рис.12).
Мазь от рубцов после операции необходимо начать использовать только после заживления шва, то есть полного отпадания корочек. До этого времени корочки можно смазывать Пантенолом, Д-Пантенолом, Декспантенолом или другими подобными средствами. Имейте в виду, что ни в коем случае нельзя отковыривать корочки самостоятельно, они должны отпасть сами!
Мазь для рассасывания рубцов и шрамов: отзывы
Использовать или не использовать мазь или крем от рубцов и шрамов – отзывы показали противоречащие результаты. Анализ показал, что склонность к образованию рубцов полностью зависит от самого организма и его предрасположенности к келоидам на клеточном уровне.
Нам встречались отзывы, когда люди мазали рубцы всеми возможными дорогими и не очень дорогими мазями и кремами от рубцов, и все равно у них образовывались келоиды. А некоторые отзывы наоборот, отмечали, что совершенно ничего не делали со своими рубцами и со временем они превращались в едва заметные белые ниточки шрамов. Хуже от того, что вы будете использовать какую-нибудь мазь для рассасывания рубцов и шрамов – точно не будет, и в любом случае использование этих средств все же снижает риск образования грубых шрамов и келоидов.
6. Интерферон –
Недавние исследования показали, что применение интерферонов может помочь в уменьшении размера келоида, хотя пока нет точных данных о продолжительности эффекта такой терапии. В настоящее время медики часто рекомендуют этот метод как вспомогательный метод лечения. Лечение проводится путем использования кремов, содержащих «имиквимод 5%» (препараты «Aldara», «Zyclara»).
7. Лучевая терапия –
Ее стараются применять только в исключительных случаях, из-за риска возникновения рака.
8. Перспективные методы –
В настоящее время проводятся исследования других методов лечения келоидных рубцов. Направление исследований:
→ использование экстракта лука,
→ использование препарата «фторурацил» (5-ФУ),
→ внутренняя криотерапия (замораживание рубцовой ткани изнутри самого келоида).
9. Коллагеновый гель Коллост от рубцов: отзывы
На рынке в последнее время появляются и другие средства, обещающие улучшить состояние кожи и рубцов. Например, коллагеновый гель Коллост от рубцов – отзывы об эффективности препарата для лечения именно рубцов как таковые отсутствуют, но мы проанализировали состав и механизм действия препарата, чтобы определить саму возможность лечения этим препаратом.
Препарат состоит из гиалуроновой кислоты или коллагена животного происхождения, и сделан в форме 7 и 15% гелей, которые вводят инъекционно. Согласно составу и самой инструкции, препарат наоборот помогает выработке кожей собственного коллагена. Следовательно препарат может быть показан только для лечения атрофических рубцов, но никак не келоидных или гипертрофических, при которых коллагена вырабатывается и так в 20-30 раз больше, чем нужно.
Надеемся, что наша статья оказалась Вам полезной!
Рубец на десне часто образуется после выполнения некоторых стоматологических манипуляций. Это может быть откачивание гнойных скоплений, удаление зуба и пр. В норме он исчезает бесследно и не вызывает дискомфорта. Десна после удаления зуба остается поврежденной, однако постепенно затягивается, а шрам сглаживается, и слизистая остается неизмененной.
Чтобы не возник рубец на десне, после стоматологических процедур важно обеспечить ротовой полости полноценный уход. Это позволит ранке затянуться быстрее. Если десна после удаления зуба кровоточит и на ней присутствует шрам, необходимо сразу же обратиться к стоматологу. Такое состояние может стать причиной серьезных осложнений и нуждается в обязательном лечении.
Почему возникает рубец на десне после удаления зуба?
Как правило, рубец на десне после удаления зуба сохраняется некоторое время и постепенно заживает. Он не вызывает боли и дискомфорта. При значительном повреждении тканей пародонта, если процедура сопровождается рассечением абсцесса в области корневого канала, требуется особый уход за ротовой полостью.
После удаления зуба в таком случае оголяется большая раневая поверхность. Нередко она требует наложения швов.
В таком случае рубец на десне после удаления зуба или других манипуляций может быть спровоцирован такими факторами:
- воспалительный процесс в мягких тканях, скопление гноя
- неправильное наложение швов
- отсутствие полноценной гигиены ротовой полости в процессе реабилитации
- использование грубого шовного материала, который травмирует ткани
- сращение краев раны со смещением
Все эти состояния чреваты серьезными осложнениями. Они не исчезают самостоятельно и требуют обязательного лечения у опытного стоматолога.
В группу риска по образованию рубцов входят пациенты с сахарным диабетом и другими эндокринными патологиями из-за замедления процесса регенерации тканей.
Почему нужно лечить рубец на десне?
Столкнувшись с подобной проблемой, многие задаются вопросом: как лечить десну после удаления зуба? Ответить на него может только специалист после выполнения осмотра. Чем лечить десна после удаления зуба зависит от того, по какой причине выполнялась манипуляция. Это могут быть полоскания антисептиками, использование антибиотиков и противовоспалительных препаратов.
Образование рубцов происходит в случае уплотнения тканей пародонта или формирования гранулемы в месте повреждения. Такой шрам фактически является входными воротами для инфекции, поэтому откладывать обращение к стоматологу нельзя. Только врач сможет сказать, чем лечить десна после удаления зуба для устранения рубца и предупреждения осложнений.
Указывать на инфицирование могут следующие симптомы:
- жжение, зуд, отечность десны
- повышение температуры до 39 градусов
- рубец становится белесым
- выраженная пульсирующая боль в мягких тканях
Эти симптомы требуют незамедлительного обращения к специалисту.
Стоматолог выполнит осмотр и определит, как лечить десну после удаления зуба для быстрого и безопасного заживления раны.
Способы как убрать шрам на десне

Если присутствует воспаленный шрам на десне, который доставляет боль, следует как можно быстрее обратиться к врачу.
В таком случае используется преимущественно комбинированное лечение, которое включает:
- повторное рассечение рубца, удаление гранулированной ткани и постановку дренажа для оттока гноя
- медикаментозную терапию
Уход за десной после удаления зуба с целью заживления рубца может включать назначение таких препаратов:
- обезболивающие
- противовоспалительные
- антибактериальные — подбираются индивидуально, если есть угроза распространения инфекции на окружающие ткани
- антисептики
- ранозаживляющие
Шрам на десне необходимо регулярно обрабатывать назначенными препаратами и строго соблюдать нормы гигиены ротовой полости. В комплексе это позволит достичь быстрого заживления раны и предупредить развитие осложнений.
Зачем нужен уход за деснами после удаления зуба

Уход за деснами после удаления зуба играет важную роль для быстрого и полного заживления раневой поверхности. Он помогает предупредить проникновение инфекции и развитие серьезных осложнений. Как правило, шрам в десне образуется вследствие замедленной регенерации тканей и последующего их утолщения.
Формирование рубца способствует снижению местного иммунитета. В случае попадания в ротовую полость патогенной микрофлоры шрам в десне является благоприятной средой для ее роста и размножения с последующим развитием осложнений.
Чтобы избежать нежелательных последствий и сохранить здоровье пародонта, уход за деснами после удаления зуба должен включать такие меры:
- полоскать ротовую полость только по рекомендации специалиста, чтобы исключить риск вымывания сгустка из лунки
- использовать для чистки зубов мягкую щетку, аккуратно очищать полость рта в области ранки
- отказаться от вредных привычек — курения и приема алкоголя
- 2-3 дня не посещать солярий, сауну
- соблюдать щадящую диету — употреблять теплые блюда, избегать механического воздействия на десны твердой пищей
Дополнительно следует соблюдать все предписания стоматолога и принимать назначенные медикаменты.
Соблюдение этих правил поможет вам избежать формирования шрама на десне и связанных с ним осложнений.

После удаления родинок, ожогов и других травмирующих действий на кожу остаются некрасивые рубцы. Они разные по форме, внешнему виду и причинам появления, но сегодня мы поговорим о самом неприятном из них — о келоидном рубце.
Что такое келоидный рубец и как он выглядит
Келоидный рубец представляет собой разрастание соединительной ткани на травмированном месте кожи. Это грубый рельефный шрам красного цвета, который со временем увеличивается, зудит, чешется и значительно превышает размеры первоначальной раны.
Внешние симптомы образования келоидного рубца на месте ожогов, ран или хирургических швов проявляются спустя 2–3 недели после повреждения ткани. Они могут проявляться следующим образом:
- наличие уплотнений в зарубцевавшейся зоне;
- дискомфортные ощущения на месте шрама, зуд, жжение или повышенная чувствительность кожи;
- появление твердых гладких гранул на месте зарубцевавшейся раны;
- шрам меняет окраску на ярко-красный, синий, фиолетовый или, наоборот, бледнеет;
- поврежденная зона и неприятные ощущения выходят за границы рубца.
На ранних стадиях чаще всего наблюдается яркая окраска шрама, это связано с тем, что волокна коллагена активно разрастаются и оказывают давление на капилляры и находящиеся рядом небольшие кровеносные сосуды.
Частые места образования рубцов
Келоидные рубцы образуются в зоне декольте, на спине, шее, лице и на мочках ушей. В этих зонах находится большое количество рецепторов тестостерона, который играет существенную роль в развитии келоида. Чаще всего образование подобных рубцов связано с проведением каких-либо косметологических операций.
Например, после проведения блефаропластики, шрам формируется через всю длину верхнего века и выглядит тонкой красной полосой. Если возник келоид — он может не только испортить внешний вид, но и препятствовать закрыванию глаза.
После ринопластики — хирургического вмешательства в область носа — рубец образовывается у ноздрей, носовой перегородки, а также в области верхней губы.
Еще одна популярная операция — удаление родинок. В этом случае келоид формируется, если рана после процедуры была инфицирована, или незажившая корочка на месте родинки удалена раньше времени.
В зоне декольте келоидные шрамы могут возникнуть после маммопластики, а на мочках ушей и в других местах проколов — после пирсинга.
Причины появления келоидных рубцов

Некоторые люди имеют генетическую предрасположенность к образованию келоидов особенно, представители темнокожих национальностей. Но чаще всего рубец формируется из-за недостаточно стерильного ухода за раной или ожогом, а также при следующих обстоятельствах:
- при «рваных» ранах;
- при нагноении раны;
- при сильном натяжении кожи в области травмы;
- при нарушении гормонального баланса;
- при травматизации уже формирующегося молодого рубца;
- пониженном иммунитете.
Возникновение шрама можно избежать, следуя рекомендациям врача, а также наладив режим здорового питания и отдыха.
Стадии развития келоидного рубца
Досадный дефект формируется в 4 стадии:
- Эпителизация. На травмированном участке формируется эпителиальный слой, через 7–9 дней он уплотняется и бледнеет. Через 2–3 недели место повреждения краснеет и набухает.
- Набухание. За 3–4 недели уплотняется поврежденный эпидермис. Травмированная кожа приобретает красный оттенок.
- Уплотнение. Травма становится намного плотнее. На коже заметна выпуклость.
- Размягчение. Шрам бледнеет и смягчается. Могут возникать болевые ощущения.
Чем быстрее начнется лечение, тем скорее и проще можно избавиться от келоидного шрама. Однако применять какие-либо наружные лекарственные и косметические средства следует лишь после полного заживления раны.
В чем разница между первичными и вторичными келоидными рубцами?
Если первичные рубцы возникают при случайном инфицировании, иногда — из-за недостаточного опыта хирурга или при неосторожном обращении пациента с раной, то вторичный келоид — уже закономерность, на которую следует обратить пристальное внимание.
Возможно, это симптом гормонального нарушения в организме или вестник серьезного заболевания. При появлении вторичного келоида следует обратиться к врачу и пройти подробное обследование.
Профилактика
Предсказать поведение рубца после травмы невозможно, но можно сократить риски появления келоидных рубцов. В этом помогут силиконовые гели и пластыри, они помогают предотвратить рост рубцовой ткани. Данные методы эффективны при условии, что рубец свежий (не более полугода). Силиконовые средства помогают поддерживать правильный водный баланс в рубцово-измененной коже и создают дополнительное давление, благодаря которому сосуды в рубце уменьшаются.
Начинать профилактику образования рубца рекомендуется через 3 — 4 недели, когда от ранки полностью отойдут корочки. Заживающее место надо держать в чистоте, мыть с мылом и ни в коем случае не снимать ороговевший слой с ранки — так вы занесете инфекцию, а это верный путь к образованию келоидного рубца!
Возможные методы лечения келоидных рубцов
Несмотря на обилие советов в интернете, народными средствами не избавиться от келоидных рубцов, они могут применяться лишь в комплексе с медикаментами, физиотерапией или косметологией.

Самые популярные способы избавления от келоидных рубцов — это медикаментозное лечение, то есть использование гелей, мазей, кремов и инъекций в сочетании с физиотерапией, например, с ультрафонофорезом или электрофорезом и введение под кожу гормонов-кортикостероидов. Также эффективна мезотерапия — инъекции в ткань рубца витаминных комплексов и лечебных веществ, рассасывающих избыточный коллаген и избыточную гиалуроновую кислоту.
Если консервативные методы не дают ожидаемого результата, то прибегают к хирургии.
Медикаментозное лечение

Аптечные и косметические средства бывают разных направлений:
- содержат интерферон;
- кортикостероиды;
- ферменты или ферментосодержащие препараты.
Содержащие интерферон средства затормаживают выработку коллагена. Иными словами, рубец перестает расти в размерах, однако, он остается на той стадии, до которой дорос сейчас. К подобному способу лечения келоидного рубца прибегают после хирургического вмешательства в виде инъекций альфа- и бета-интерферона.
Уколы делают через сантиметр по всей длине рубца, продолжительность курса длится 4 месяца.
Кортикостероиды могут вводиться как сами по себе, так и комплексно с другими веществами и какой-либо терапией. Их вводят не в сам келоидный рубец, а ближайшее место рядом с ним. Это оберегает от дальнейшего уплотнения шрама, и, несмотря на курс лечения — 5 недель, у 20–30% пациентов наблюдаются рецидивы.
В качестве профилактики повторного образования рубца терапию дополняют лазерным или хирургическим удалением шрама. Данные методы являются очень болезненными и не исключают рецидив (повторное образование рубца). Лазерная шлифовка требует длительного периода восстановления.
Ферментосодержащие препараты расщепляют избыточный коллаген и избыточную гиалуроновую кислоту — основные составляющие рубцовой ткани. За счет этого восстанавливается рельеф и цвет кожи. Рубец становится эластичным, предотвращается его активный рост.
Прессотерапия

Способ, скорее близкий к профилактике, чем к лечению, но некоторые специалисты отмечают положительный эффект.
На проблемное место накладывают различные силиконовые повязки, бинты и пластины. Считается, что постоянно сдавливаемый рубец уменьшается в размерах. К средствам прессотерапии причисляют:
- хлопчатобумажное белье и специальные бандажи (рекомендовано носить полгода, делаются по индивидуальным меркам);
- силиконовые и гелевые давящие пластины;
- жидкости на основе геля — коллодий с полисиликоном или силиконом.
Все это можно найти в любом ортопедическом салоне или аптеке, но данный способ сам по себе не сможет полностью убрать келоидный рубец. Метод прессотерапии эффективен только в комплексном терапии в сочетании с другими способами коррекции рубца.
Микротоковая физиотерапия
Во время процедуры на организм ведется воздействие слабым током, из-за чего стимулируются обменные процессы в тканях эпидермиса, келоид уменьшается в размере и разглаживается.
Этапы проведения терапии:
- обработка шрама антисептиком;
- нанесение препарата, разрушающего рубец;
- подключение прибора, воздействие на рубец током;
- удаление оставшегося лекарства салфеткой.
Процедура не сложная по исполнению, однако, к ней есть противопоказания:
- обостренные вирусные заболевания;
- плохая свертываемость крови;
- патологии с сердцем;
- обострение хронических заболеваний;
- неврологические отклонения от нормы.
Эта процедура считается малоэффективной, по сравнению с другими видами физиотерапии. К тому же она стоит недешево.
Лучевое воздействие
Подразумевает регулируемое рентгеновское излучение, разрушающее фибробласты внутри рубцовых тканей. Интенсивность лучей назначается исходя из серьезности проблемы: ведь 90% от всего потока поглотит эпидермис, и только 10% достигнут глубинных слоев кожи.
Однако терапия проводится лишь в комплексе с другим лечением, иначе риск рецидива повышается на 50%.
Противопоказания к применению:
- шрамы на лице, шее и груди;
- онкология;
- заболевания почек;
- нарушенное кровообращение.
Обычная доза облучения 15–20 Гр. Процедуру повторяют раз в 2 месяца, но не более 6 раз.
Однако лучевое воздействие считается одним из самых эффективных методов в борьбе с рубцами, независимо от причины их появления.
Удаление келоида лазером

Бывает нескольких видов лизерной шлифовки: аргоновая, углеродная и дермабразия. Цель процедуры состоит в выпаривании жидкости из соединительных тканей шрама, из-за чего он высыхает и уменьшается в размере. Мертвые клетки убирают хирургическим путем, а сама лазерная процедура проводится под местной анестезией.
Достоинства лазерного удаления:
- во время первого сеанса исчезает до 70% шрама, что говорит о быстром видимом результате;
- длительность терапии от 20 минут до полутора часов, в зависимости от сложности проблемы.
Процедура достаточно болезненная и требует длительного периода реабилитации.
Чтобы избежать рецидива, врачи советуют сочетать лазер с другими видами лечения келоидных рубцов: применение противорубцовых гелей станет отличным помощником на пути к здоровой коже.
Криометодика
Влияние на келоид жидким азотом. Он выжигает клетки рубцовой ткани, на месте которых образуется здоровая кожа. Время соприкасания рубца с азотом 10–30 секунд, при передозировке возможна пигментация, также велик риск заработать атрофический рубец. Нужно быть крайне осторожным с данным методом коррекции!
Видимый эффект достигается за 1–3 сеанса, но для лучшего результата криотерапию совмещают с гормональными уколами с глюкокортикостероидами.
Однако при больших шрамах прижигание азотом лучше совместить с хирургией. Главным недостатком метода является болезненность.
Косметология

Сделать рубец менее заметным помогут косметические процедуры. Полностью избавиться от рубца с их помощью не получится, но в сочетанной терапии эти методы очень даже эффективны:
- дермабразия;
- пилинг;
- мезотерапия.
Пилинг. С помощью пилингов можно отшлифовать рубец, выровнять рельеф кожи и устранить пигментацию. В результате кожа становится более гладкой, а рубец более эластичным.
Глубокая дермабразия — отшелушивание рогового слоя эпидермиса. Процедура чувствительная, предполагает использование аппаратной техники. Как глубоко и долго проводить сеанс, решает косметолог.
Мезотерапия — инъекции гепарина, иммуномодулятора или витаминного комплекса в проблемный участок. Оказывает противовоспалительный и смягчающий эффект.
При небольшом шраме рекомендована дермабразия или мезотерапия, а большие и застарелые келоиды удаляются в комплексе с медикаментозной терапией.
Хирургия
Назначается в крайнем случае когда другие терапии недостаточно эффективны. Иссечение келоида проводят через пару лет после его образования и в несколько этапов:
- небольшой надрез скальпелем на шраме под местным наркозом;
- края рубца сшиваются косметическими стежками для лучшего срастания надреза;
- после рассасывания швов — гормональные инъекции и ферментативная терапия.
После операции показана профилактика против рецидива, ведь свежий рубец лучше поддается коррекции. Во время реабилитационного периода часто прописывают лучевую терапию, инъекции с иммуномодуляторами и гормонами, а также наружные средства в виде гелей и мазей.
Лечение келоидных рубцов с Ферменколом

Вся продукция линейки Ферменкол содержит комплекс из 9 ферментов коллагеназы — вещества, расщепляющего избыточный коллаген и избыточную гиалуроновую кислоту до простейших элементов.
Ферменкол используют в виде аппликаций (просто мазать), а также в сочетании с физиотерапией. Так, гель Ферменкол подходит для процедур фонофореза, а Ферменкол в виде раствора — для электрофореза.
Чем быстрее вы начнете лечение келоидного рубца, тем проще и дешевле от него будет избавиться! Не упускайте возможность вернуть красивую кожу, как можно скорее.
Получить бесплатную консультацию по своей проблеме можно, задав вопрос специалисту. Вам ответят в ближайшие два дня и подскажут оптимальный метод коррекции келоидного рубца.

- Все
- Научные статьи
- Растяжки
- Электрофорез
- Фонофорез
- Ожоги
- Лечение рубцов
- Операции
- Постакне
- Профилактика рубцов
- Контрактура Дюпюитрена
- Подтверждающие документы
- Инструкции и памятки
Келоидный рубец – это ограниченное доброкачественное разрастание соединительной ткани, чаще возникающее после травм, термических и химических ожогов кожи, акне. Клиническая картина характеризуется образованием плотного, красного рубцового валика, наличие которого иногда сопровождается зудом, жжением, локальным повышением температуры. Диагностика основывается на клинической картине, анамнезе заболевания и дифференциации с гипертрофическими рубцами. Лечение келоидов включает глюкокортикоиды в различных формах, крио- и лазеротерапию, массаж, компрессионные повязки, интерфероны, хирургическое иссечение.
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы келоидных рубцов
- Осложнения
- Диагностика
- Лечение келоидных рубцов
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Келоидный рубец – одна из разновидностей патологических рубцов, относится к группе псевдоопухолевых фиброматозов. Из всех видов рубцов келоид занимает второе место по распространённости (после гипертрофического рубца) среди европейцев и первое место среди населения южно-африканских стран. Точных статистических данных нет. Это связано с низким количеством обращений пациентов к врачу при отсутствии прогрессивного разрастания и выраженной клинической картины. К образованию келоидных рубцов более склонны мужчины, что связано с повышенной частотой получения травм, а также лица с гормональными нарушениями.

Причины
Этиологические факторы возникновения келоидов разнообразны. Основными причинами являются хирургические вмешательства, ожоги, однако триггером возникновения рубца у предрасположенных лиц может послужить даже микротравма. Развитию келоидов также способствуют некоторые кожные заболевания (прежде всего, акне), протекающие с воспалением глубоких слоев кожи и грубым рубцеванием. Нередко рубцовая ткань формируется в местах инъекций, татуировок, пирсинга, особенно в случае их осложнения нагноительным процессом. Среди предрасполагающих факторов наибольшее значение играют:
- Наследственность. На наличие генетической предрасположенности указывает семейная распространённость (склонность к образованию келоидов передаётся по аутосомно–доминантному типу), большое количество зарегистрированных случаев врождённых келоидов, а также повышенная заболеваемость у лиц африканского и азиатского происхождения.
- Гормональный дисбаланс. У лиц, склонных к келоидному рубцеванию, достоверно чаще выявляется нарушение показателей функционирования желез внутренней секреции (щитовидных, паращитовидных, половых). Наибольшее влияние оказывают кортикостероиды, поэтому патологическое рубцевание часто можно наблюдать у спортсменов, употребляющих анаболические стероиды. Вторым по частоте влияния гормоном является прогестерон – с ним связано увеличение риска образования келоидов при беременности. Келоидные рубцы чаще выявляются у людей со смуглой кожей, что позволяет связать их появление с нарушением синтеза меланина.
Патогенез
Механизм келоидного рубцевания достоверно не установлен, однако известно, что келоид является результатом нарушения процесса нормальной регенерации кожи. Для келоидного рубца характерно разрастание плотной соединительной ткани шире первоначальных границ раны. По всей видимости, это обусловлено избыточной выработкой фибробластами коллагена I типа и его чрезмерным сосредоточением в зоне рубца. При патоморфологическом исследовании в рубцовой ткани обнаруживаются широкие гиалинизированные пучки коллагена тускло-розового цвета. Существует ряд исследований, которые доказывают наличие взаимосвязи нервно–эндокринной нарушений и частоты возникновения келоидных рубцов. В норме по мере созревания рубцовой ткани происходит уменьшение ангиогенеза, но в келоидах идет постоянное образование неососудов, что обусловливает их гиперемию.
Классификация
Все рубцы разделяют на нормотрофические, гипертрофические, атрофические и келоидные. Для первых трёх типов характерно стадийное формирование, светлый цвет при окончательной трансформации (цвет нормальной кожи), положительный и хороший ответ на терапию. Келоидный рубец отличается от остальных патогенезом, быстрым и неконтролируемым ростом, трудностями в лечении. В клинической дерматологии келоиды делятся на:
- Истинные (спонтанные). Образуются без видимых причин, однако, считается, что им может предшествовать микротравма, разрешившиеся гнойничковые высыпания. Излюбленная локализация – лицо и грудь. Истинные келоиды часто имеют причудливую форму с ветвящимися отростками, отходящими от основного рубца.
- Ложные (рубцовые). Возникают на месте поврежденной кожи после операций, порезов, ожогов, фурункулов, акне. Не имеют определенной локализации. Форма ложных рубцов линейная, кожа над ними склонная к изъязвлению.
- Келоидный фолликулит (келоид акне). Встречается у мужчин. Представляет собой фолликулярный дерматит волосистой части головы. Высыпания (папулы и пустулы) обычно располагаются в области затылка.
По стадии развития келоиды подразделяются на активные (растущие) и неактивные. Активный келоид находится в процессе роста и вызывает такие симптомы, как зуд, иногда переходящую в боль, онемение, гиперемию. Неактивный келоид не растёт и не беспокоит. По сроку давности рубцы классифицируют на молодые и старые. Молодым рубцам менее 5 лет, они имеют красный цвет и блестящую поверхность. Старые рубцы старше пяти лет, их окраска приближается к цвету кожи, а поверхность неровная.
Симптомы келоидных рубцов
В области предшествующей травмы или спонтанно возникает чётко ограниченное, плотное, бугристое разрастание келоидной ткани. Рубец синюшно-красного цвета, толстый, зудящий. Покрывающая келоид кожа атрофически истончена, не содержит потовых и сальных желёз, волосяных фолликулов и пигментных клеток, т. е. этот участок кожи никогда не загорает, на нем не растут волосы. Иногда наблюдаются телеангиэктатически расширенные сосуды.
Келоиды отличаются неудержимым ростом и распространением на здоровые участки кожи. Их рост начинается после 10–12 недели заживления, площадь распространения рубцовой ткани намного больше, чем полученная рана. Спонтанные келоиды особенно часто локализуются на лице шее, верхней части туловища, в частности, в области грудины. Наиболее типичные жалобы пациентов с келоидами ‒ неприятные ощущения в области рубца: боль при надавливании, повышенная чувствительность к различным раздражителям, назойливый зуд, иногда переходящий в невропатическую боль.
Осложнения
По мере увеличения глубины и размера рубца возрастает вероятность развития системных нарушений из-за гипертрофии соединительной ткани. На месте некоторых ран впоследствии образуются выраженные контрактуры, имеющие значительные функциональные и эстетические последствия. При наличии предрасположенности к патологическому рубцеванию на месте удаленного келоидного рубца может образовываться новый келоид, который быстро увеличивается в размерах и занимает ещё большую площадь.
Диагностика
Постановка диагноза не представляет особых трудностей и опирается на клинику и анамнез заболевания. Из базовых лабораторных данных исследуют гормональный статус и липидный профиль, которые могут быть изменены. Келоидные рубцы следует отличать от гипертрофических: последние обычно толстые, плотные, белые, с бугристой поверхностью, нередко с поперечными трещинами, возникаю при отсутствии генетической предрасположенности после травм или операций, в отличие от келоидных, не выходят за пределы первичного дефекта. Важным отличием гипертрофических рубцов является их отклик на лечение: хирургическая эксцизия даёт стойкий удовлетворительный косметический результат.
Лечение келоидных рубцов
Келоиды трудно поддаются терапии. Для того чтобы определить глубину, распространённость и способ лечения, необходима консультация хирурга и дерматолога. Грамотный план действий, включающий правильный выбор терапевтической тактики, учет предрасполагающих этиофакторов и эмоциональную поддержку, способствует оптимальным результатам. В отношении келоидов используются следующие виды лечения:
- Местная медикаментозная терапия. До образования корки на рубце можно использовать заживляющие мази и крема на основе пантенола. После формирования келоида в течение нескольких недель или месяцев наносится силиконовый крем или накладывается силиконовый пластырь. Силикон создаёт воздухопроницаемую мембрану, которая благоприятна для регенерации кожи. В случае свежих келоидов достигнуть ремиссии можно, применяя местно глюкокортикоиды либо в форме мазей под окклюзией, либо (что эффективнее) в форме внутриочаговых инъекций кристаллической суспензии.
- Физические методы. Широко используемым безопасным и безболезненным методом является лазерная шлифовка рубца. Лазерная терапия уменьшает размер рубца, снимает красноту и предотвращает повторный рост. При удобном анатомическом расположении келоида можно достичь некоторого регресса с помощью компрессионной повязки. Криотерапия используется только при лечении небольших рубцов на закрытых участках тела, поскольку достаточно болезненна и вызывает депигментацию кожи. Лечение жидким азотом проводится в несколько циклов (до 5 сеансов), чаще применяется в комбинации с другими методами.
- Массаж рубца. Ограниченные плотные келоидные тяжи можно размягчить регулярным массажем. Наиболее актуален данный вид лечения в районе суставов: как только рубец становится стабильным (через 3-4 недели), необходимо противодействовать укорачиванию рубцовой ткани массажем. Не используется в случае инфицирования и при прогрессивном росте рубца (более 1 см в неделю).
- Хирургическое лечение. От хирургических вмешательств рекомендуется воздержаться, после иссечения рубца чаще всего следует образование нового келоида, особенно, если во время операции затрагивают здоровую ткань. Поэтому следует проводить только частичные эксцизии, а затем инъекции глюкокортикоидов или криотерапию, иногда рентгеновское облучение.
- Особые методы лечения. В дерматологии лечение интерферонами и лучевой терапией используют в редких случаях из-за системного воздействия на организм. Несмотря на то, что при применении интерферона келоид уменьшается в размере, нет сведений о продолжительности эффекта. Лучевая терапия используется исключительно при крайней необходимости, т. к. увеличивает риск возникновения злокачественных новообразований.
Прогноз и профилактика
Прогноз зависит от объёма и местоположения рубца, состояния организма (наличия патологий со стороны эндокринной и нервной системы), предрасположенности к распространению, быстрой диагностики и грамотной комбинации различных видов терапии. Профилактика включает в себя предотвращение ожогов, грамотное и раннее лечение угревой болезни, щадящие хирургические разрезы, возможное ограничение инъекций и пирсинга. При наличии данной патологии у родственников стоит исключать вышеперечисленные факторы и защищать себя от всевозможных микротравм, которые могут послужить пусковыми механизмами в развитии рубцов келоидного типа.
Читайте также:

