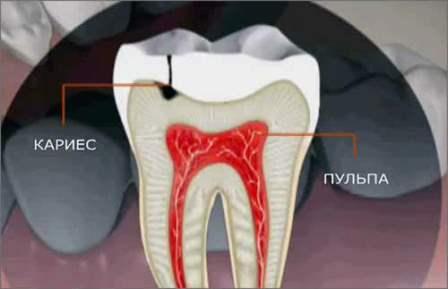
Методы оценки состояния пульпы
Добавил пользователь Владимир З.
Для детского стоматолога очень важно правильно оценить степень воспаления в пульпе временного зуба, чтобы выбрать оптимальную тактику лечения.
Традиционно, определение степени воспаления пульпы зуба, проводили путем электроодонтодиагностики. У этого способа имеется ряд недостатков: необходимо учитывать психическое состояние ребёнка и возбудимость его нервной системы, а также анатомические размеры зуба и места установки активного электрода, что определяет искажение полученных результатов о состоянии пульпы временного зуба.
Для повышения точности диагностики пульпита временных зубов наряду с данными клинического обследования используют также данные объективного аппаратного исследования.
Также широко используется рентгендиагности ка хронического пульпита временных зубов. Такая диагностика включает рентгенографию обследуемого зуба и последующий анализ полученной рентгенограммы. На рентгенограмме обследуемого зуба выявляют признаки патологического изменения тканей периодонта: расширение периодонтальной щели; разряжение костной ткани в области фуркации корней, При выявлении указанных признаков у ребенка диагностируют ту или иную форму хронического пульпита временного зуба.
При этом при наличии патологических изменений в тканях периодонта по данным рентгенографии определяют значения оптической плотности костной ткани зуба в области бифуркации корней. Полученные значения сравнивают с пороговым значением оптической плотности (0,125). При такой оценке рентгенологическ их данных, удается повысить эффективность диагностики хронического пульпита молочных зубов. Однако, несмотря на наличие современной педодонтической рентгенологическ ой аппаратуры, позволяющей снизить лучевую нагрузку на пациента, проведение рентгенологического исследования при диагностике заболеваний зубов у детей является нежелательным моментом.
Одной из основных задач наших детских докторов является точность в диагностике состояния нерва (пульпы) временного зуба у детей.
Пульпа (нерв зуба) контактирует с тканями периодонта через апикальное отверстие, а со стороны корня зуба через боковые и дополнительные каналы. Так как десневая жидкость является транссудатом периодонтальных капилляров, то реакция пульпы зуба будет проявляться в изменении количественного и качественного состава десневой жидкости. Поэтому, использование показателей десневой жидкости является высокоэффективны м методом диагностики в детской стоматологии, поскольку не происходит повреждения тканей, что очень важно для пациентов детского возраста.
Были проведены исследования у детей с интактными (здоровыми, без видимого повреждения) зубами; и с зубами с подозрением на пульпит; на сегодняшний день доказано, что в результате исследования в образце десневой жидкости интактного зуба выявлен определенный уровень активности АСТ и АЛТ, соотношение которых в неизменённой десневой жидкости выше, чем в случае воспаления пульпы временного зуба, где выявлено снижение активности АСТ и АЛТ в 1,5 - 2 раза.
Данный способ диагностики максимально прост и безвреден, состоит из следующих простых процедур:
- исследуемый зуб и прилегающую десну очищают от зубного налета,
- изолируют от слюны с помощью ватных валиков и высушивают,
- проводят забор десневой жидкости и исследуют.
Случай из врачебной практики:
Пациент А., 5 лет, обратился с жалобами на кратковременные самопроизвольные боли в 64 зубе.
Объективно: зуб 6.4 - на дистальной поверхности глубокая кариозная полость, заполненная размягченным, пигментированным дентином. Зондирование резко болезненно в одной точке полости зуба. Реакция на температурные раздражители положительная, перкуссия отрицательная. Активность АСТ и АЛТ, определённая в десневой жидкости, отобранной из десневой борозды исследуемого временного зуба 64, была значительно ниже, чем в десневой жидкости интактного зуба 54. На основании полученных объективных данных было диагностировано воспаление пульпы зуба 6.4. D.S.: Хронический пульпит 64 зуба.
Достоверно доказано, что при при соотношении АСТ/АЛТ >1,5 пульпа находится в стадии воспаления.
Для детского зубного врача очень важно владеть методикой объективной оценки состояния пульпы зуба в детском возрасте неинвазивным способом.
Время, в котором мы живем, является веком науки и технологий. Постоянно в практическую врачебную деятельность внедряются все новые методики и технологии. Наши доктора имеют возможность использовать в своей практической деятельности новейшие разработки современной медицины, благодаря чему достигаются отличные результаты в их практической работе.
Определение воспалительного процесса в пульпе в молочных зубах, вызванного развитием кариеса, ускользает при клиническом и рентгенологическом осмотре. Постановка точного диагноза и выявление воспалительного статуса тканей пульпы в молочных зубах позволяет подобрать правильное лечение и обеспечить успех ресторативной и эндодонтической терапии. Это особенно важно при работе с маленькими пациентами, так как ограниченная возможность кооперации с ними сильно осложняет прохождение повторного лечения.
Воспаление пульпы в кариозных молочных зубах классифицируют согласно клиническим признакам и симптомам. Однако у детей младшего возраста данное воспаление не может быть абсолютно достоверным. Таким образом, мы должны полагаться в большей части на рентгенографические данные. А единственным однозначным способом определения статуса воспаления пульпы остается только гистопатологическое исследование.
Лечение кариеса у детей весьма не просто из-за нечетких объективных данных, которые необходимы для постановки правильного диагноза. А все манипуляции на молочных зубах должны быть оправданными и обоснованными. Все возможные техники, такие как непрямое покрытие пульпы, пульпотомия, пульпэктомия и экстракция должны быть обоснованы присутствием определенных воспалительных изменений в пульпе. В настоящее время литературы по вопросам корреляции признаков, симптомов и гистопатологического статуса пульпы при кариесе молочных зубов недостаточно, что вызывает проблему выбора правильного способа лечения.
Таким образом, настоящее исследование призвано оценить данные гистопатологического статуса пульпы, полученные при изучении второго молочного моляра, вовлеченного в кариозный процесс. Гистологические показатели коррелируют с клиническими и рентгенологическими данными.
Материалы и методы
Простое экспериментальное исследование было проведено при участии 44 детей возрастом 6 лет и младше без серьезных проблем общего здоровья. Исследование проводилось на базе University Dental Hospital Sharjah (UDHS). Выбранные зубы были пригодны к восстановлению и резорбцией корня менее чем на 1/3 без рентгенологических признаков кальцификации, внутренней или внешней резорбции. Верхние и нижние вторые молочные моляры с кариесом на окклюзионной (22 зуба) и контактной (22 зуба) поверхностях. Исследование проводилось после получения одобрения всех необходимых комитетов согласно Хельсинской декларации. Родители детей были проинформированы об исследовании и дали письменное согласие.
Дети оказывались на кафедре спустя 2 недели после первых признаков боли. Девять детей через 2-3 дня после начала болевого синдрома, а оставшиеся участники отмечали постоянную боль больше, чем 10 дней. Клинический осмотр отобранных зубов показал относительно прочные твердые ткани и здоровую окружающую десну. Для выявления процента поражения кариесом, общей толщины твердых тканей, остаточной дентинной плотности (RDT) и периапикальной патологии была проведена внутриротовая прицельная рентгенография. Все указанные показатели определялись по шкале, а затем проверялись независимым исследователем, поэтому все данные можно считать точными и достоверными. Глубина кариеса оценивалась как процентное выражение общей толщины дентина.
Клинические манипуляции включали в себя местную анестезию, изоляцию раббердамом, удаление кариозных тканей, вскрытие пульповой камеры, ампутацию коронковой пульпы ложковым элеватором. Остановка кровотечения производилась 5 минутным прижатием ватного тампона, смоченным в физиологическом растворе. После чего корневая пульпа удалялась при помощи пульпоэкстракторов. После процедуры пульпэктомии за одно посещение проводилась реставрация зуба. Удаленная ткань пульпы помещалась в 10% буферный раствор формалина и отправлялась на гистопатологическое исследование.
Образцы ткани пульпы были погружены в парафин, а затем разрезаны. Подготовка к окраске проводилась в два этапа. Разрез проходил параллельно продольной оси до толщины в 5мюм. Для окрашивания использовался гематоксилин-эозин, который помогает определить тип воспалительных клеток, васкулярную пролиферацию и фиброз. Для подтверждения данных окрашивания гематоксилин-эозином проведена окраска по masson trichrome ( для фиброза) и иммуногистохимия для CD ( кластерная дифференциация) 45 лейкоцитного антигена и CD 34 эндотелиального маркера (DAKO, Denmark). Степень воспаления пульпы для CD45 определялась следующим образом: 0=норма, + (слабое) 1-50 клеток/20 HPF, ++ (среднее) 51-100 клеток/20 HPF, +++ (тяжелое) >100 клеток/20 HPF. CD34 определялся как + до 50 кровеносных сосудов с воспалительным инфильтратом/20 HPF, ++ 51-100 кровеносных сосудов с воспалительным инфильтратом/20 HPF, и +++ > 100 кровеносных сосудов с воспалительным инфильтратом/20 HPF. Подсчет лимфоцитов производился при помощи Olympus BX51 микроскопа (Hamburg, Germany). Распространенность фиброза соответственно маркирована как слабая, средняя и обширная в зависимости от плотности коллагена в срезах с окраской Masson trichrome. Количество клеток/20 HPF подсчитывалось помощником, а точность проверялась повторным подсчетом через промежуток времени. Полученные данные проанализированы t-тестом Стюдента для сравнения гистологических типов воспаления с клиническими параметрами. P 80% и остаточная толщина дентина 0.05) между гистологическим типом воспаления и клиническими параметрами, оцененными в данном исследовании.
Обсуждение
Гистопатологическое исследование было проведено на пульпе, взятой из молочных вторых моляров детей младше 6 лет. Критерий возраста был выбран для того чтобы полностью исключить влияние физиологической резорбции на развитие воспалительного процесса.
Для исследования отбирали зубы, боль в которых характеризовалась как спонтанная. В то время как критерием для отбора при осмотре в полости рта служила здоровая десна и плотные твердые ткани, что могло бы свидетельствовать о витальности зуба. Рентгенографическое исследование помогло исключить такую патологию как внутренняя и внешняя резорбция, а также кальцификацию пульповой камеры.
Пульпа отобранных зубов затем была отправлена на гистопатологическое исследование. Далее образцы были распределены на группы согласно типу воспаления: острое и хроническое. Мы наблюдали гистологические признаки пульпитов во всех случаях. В 10 случаях это был острый пульпит, в остальных - различная степень хронического воспаления. Природа и тяжесть воспаления была схожа в коронковой и корневой пульпе в 40 случаях, однако, в 4 случаях было зарегистрировано острое тяжелое воспаление в коронковой пульпе и только умеренное в корневой. Впервые в данном исследовании мы сообщаем, что гистологический тип воспаления (острый или хронический) влияет на развитие определенных симптомов и клинической картины.
Все отобранные зубы проявляли симптомы боли необратимого пульпита, внутриротовой осмотр выявил здоровую десну, а подвижность зубов была в пределах физиологических параметров. таким образом, дети, принявшее участие в исследовании, страдали от острых и хронических пульпитов, форма которых зависела от давности начала заболевания. Отсутствие подвижности и припухлость десны были критерием исключения невитальных зубов из исследования. Наличие периапикальных изменений свидетельствовали о переходе инфекции от коронковой пульпы к зоне фуркации и начале микроскопической корневой резорбции.
Рентгенологическая оценка распространенности кариозного процесса на окклюзионное и контактной поверхностях показала от 80 до 100% от общей толщины дентина, что гистологически соответствовало острому воспалительному процессу в 10 образах и хроническому в остальных. Полученные данные идут в согласии с предыдущими исследованиями по сравнению ответа пульпы на кариозный процесс. RDT находилось в пределах 0.25 мм и 1 мм в 24 образцах, в остальных случаях кариозный процесс проник в пульповую камеру. Показатель RDT был использован в качестве объективной оценки вероятной реакции пульпы. Мы отметили, что величина RDT в данном исследовании была ассоциирована с воспалительными изменениями в ткани пульпы.
Корреляциях клинического проявления кариеса в виде полости от 1-5 мм гистологически соответствовало острым и хроническим изменениям в пульпе. Также следует отметить, что кариес, оцениваемый рентгенологически в 80% случаях клинически выглядел менее распространенным. Таким образом, только лишь клиническая оценка кариозной полости не может считаться надежным ориентиром для выбора способа лечения, в дополнение обязательно нужно оценивать рентгенологическую картину и клинические проявления. Интересен и тот факт, что дефект в проксимальной зоне в 1 мм в двух клинических случаях был ассоциирован с острым воспалением, что может свидетельствовать о быстром прогрессировании кариеса за очень короткий промежуток времени.
Корреляция гистологических параметров с клиническим проявлением подтвердили обоснованность выбранного способа лечения (пульпэктомия в одно посещение). Из полученных результатов гипотетически можно сделать вывод, что временный моляр с кариозной полостью менее 80% объема всего зуба, с RDT более 1 мм, отсутствием периапикальных изменений, боли, плотных твердых тканях и здоровой десне может быть эффективно лечен только лишь методикой поэтапной экскавации.
Заключение
Временные вторые моляры с кариозным поражением более 2/3, с симптомами боли гистологически показывают воспаление коронковой и корневой пульпы во всех случаях. Учитывая клинические и рентгенологические параметры, пульпэктомия в одно посещение считается оптимальным способом лечения в данной ситуации.
Авторы:
Vellore Kannan Gopinath, General and Specialist Dental Practice, College of Dentistry
Khurshid Anwar, Basic Medical Sciences, College of Medicine, University of Sharjah, Sharjah, United Arab Emirates
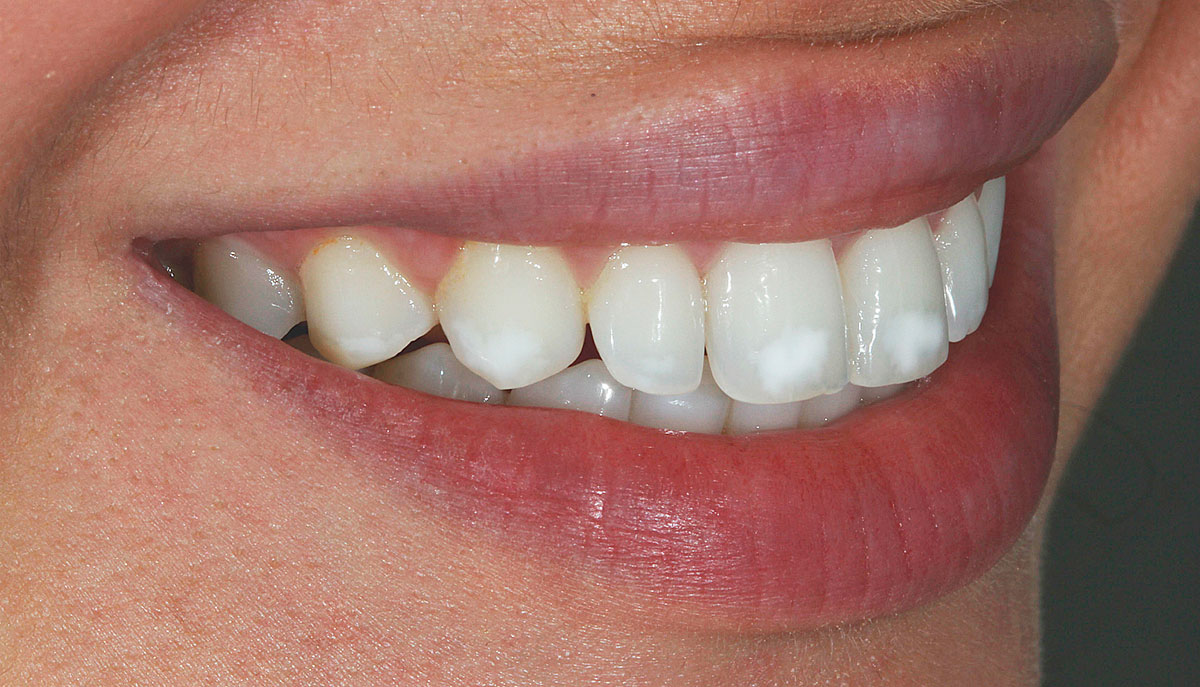
Пятна на зубах – один из признаков патологического состояния, которое характеризуется изменением природного цвета эмали и дентина из-за воздействия внутренних и внешних факторов. На них не только могут появиться непривлекательные тёмные пятна, но и сами они могут приобрести жёлтый, серый, чёрный или коричневый оттенок, что не добавит красоты улыбке. Нередко на зубах у ребёнка или взрослого можно увидеть белые пятна. Они являются признаком деминерализации и хоть и выглядят вполне безобидно, но требуют немедленного обращения за профессиональной стоматологической помощью. Для того, чтобы лечение пигментации дало желаемые результаты, нужно правильно установить причину, вызвавшую её. Ну, а это, в свою очередь, требует проведения диагностики.
Вернуть белизну и устранить коричневые пятна на зубах в Москве приглашает отделение стоматологии ЦЭЛТ. Наши терапевты, ортопеды и эстетисты предложат современные решения, которые позволят не только избавиться от заболевания, но и устранить косметический дефект. Наше отделение располагает всеми необходимыми лицензиями и сертификатами, лечение проводится на основании официального договора с предоставлением гарантии. Наши специалисты имеют за плечами десятилетия опыта научной и практической работы и располагают мощной диагностической базой, которая позволит точно установить причину заболевания. Лечение будет проведено в соответствии с международными стандартами. Узнать наши цены можно перейдя на вкладку «Услуги и цены» или у операторов нашей информационной линии.
- Стоимость консультации стоматолога-терапевта - 700
Подробнее о пигментации зубов
Дисколорит (от английского слова “discolor” – «изменять цвет») зубов является их стойким окрашиванием, вызванным различными воздействиями. Согласно статистическим данным, сегодня он очень распространён: его диагностируют более чем у 80% пациентов стоматологических клиник. Мужчин среди них больше: на их долю приходится более половины случаев, а точнее – 60%. Конечно же, бывает так, что жёлтые пятна на зубах появляются из-за их неудовлетворительной гигиены, при которой происходит усиленное скопление налёта. Но иногда жёлтый окрас зубов – это анатомическая особенность зубной эмали и дентина.
Впрочем, если цвет они изменяют резко, то причина может крыться в воздействии силлеров, медицинских препаратов или резоцин-формалина. Пятно на зубе может появиться и из-за его травматического повреждения вследствие воздействия механического характера. Как правило, к услугам стоматолога прибегают пациенты с дисколоритом, возникшим из-за влияния сразу нескольких факторов. Специалистами установлена взаимосвязь между цветом эмали, её резистентностью, правильностью и регулярностью гигиенических мероприятий ротовой полости.

Причины появления тёмных пятен на зубах
Дисколорит зубной эмали и дентина может быть спровоцирован ещё на этапе фолликулярного развития тканей зубов. Это происходит если беременная принимает антибиотики группы тетрациклинов. Будучи кальций-хелатными соединениями, они проникают через плаценту и скапливаются в твёрдых зубных тканях в процессе их минерализации. Степень поражения зависит от объёма дозы антибиотика, принятого за весь курс лечения. В этом случае на молочных зубах ребёнка можно увидеть белые или тёмные пятна, которые могут появиться и на постоянных единицах. Сама эмаль может быть покрыта бороздками, в которых активно скапливается налёт, способный вызвать развитие кариеса.
Специалисты выделяют две группы причин, по которым развивается пигментация эмали: внутренние и внешние. К первым относят:
- Недостаток или избыток фтора в организме. Нередко излишки появляются при потреблении воды с его повышенным содержанием. В результате на зубах появляются чёрные или белые пятна;
- Длительный курс лечения определёнными фармацевтическими препаратами, в том числе и тетрациклинами. Они вызывают окрашивание зубных тканей в желтоватые или сероватые оттенки;
- Возрастные изменения в организме и приобретение твёрдыми дентинными тканями основной части зуба более тёмного цвета. Иногда проблема может возникнуть из-за потери эмалевого слоя по той или иной причине;
- Системные патологические состояния организма, связанные с нарушением биосинтеза гема и скоплением его токсичных метаболитов или нарушением в работе желёз внешней секреции и, как следствие, слизистых оболочек;
- Неправильное питание. Ни для кого не секрет, что качество потребляемых продуктов влияет на состояние организма в целом, и в частности – на состояние зубов. Отсутствие в рационе необходимых им витаминов и минералов может вызвать их потемнение;
- Стоматологическое лечение. Со временем пломбы из амальгамы способны принимать коричневатый оттенок, равно как резорцин-формалиновая паста, которую используют с гуттаперчей при пломбировании каналов, обретает розоватый цвет. В последнем случае окраситься может не только единица, но и десна вокруг неё.
Ко внешним причинам появления жёлтых, коричневых, чёрных пятен на зубах, относят:
- Воздействие никотиновой смолы, которая содержится в табаке. Проникая в эмаль, она окрашивает её;
- Потребление продуктов (чёрный чай, кофе, красное вино), содержащих красящие пигменты. Чем чаще пациент потребляет их, тем сильнее окрашены его зубы;
- Травматические повреждения, при которых происходит разрыв сосудисто-нервного пучка с кровоизлиянием в пульпе и её распадом.
Дисколорит, вызванный внешними факторами, как правило, хорошо подлежит устранению. Для этого пациенту рекомендуют регулярно и правильно проводить гигиену ротовой полостью с применением отбеливающих паст. Помимо этого, существуют разные методики кабинетного и домашнего отбеливания, которые дают хорошие результаты. Если факторы – внешние, то устранить проблему бывает сложнее (особенно – если пигментация проникла глубоко в зубные ткани).
Причины дисколорита детских зубов могут заключаться в:
- несбалансированном питании и потреблении большого количества сладостей;
- нерегулярной и недостаточно качественной гигиене ротовой полости;
- низком уровне кальция в крови из-за его плохой усвояемости;
- приёме фармакологических средств, в составе которых имеется железо.
Виды и клинические проявления пигментации зубов
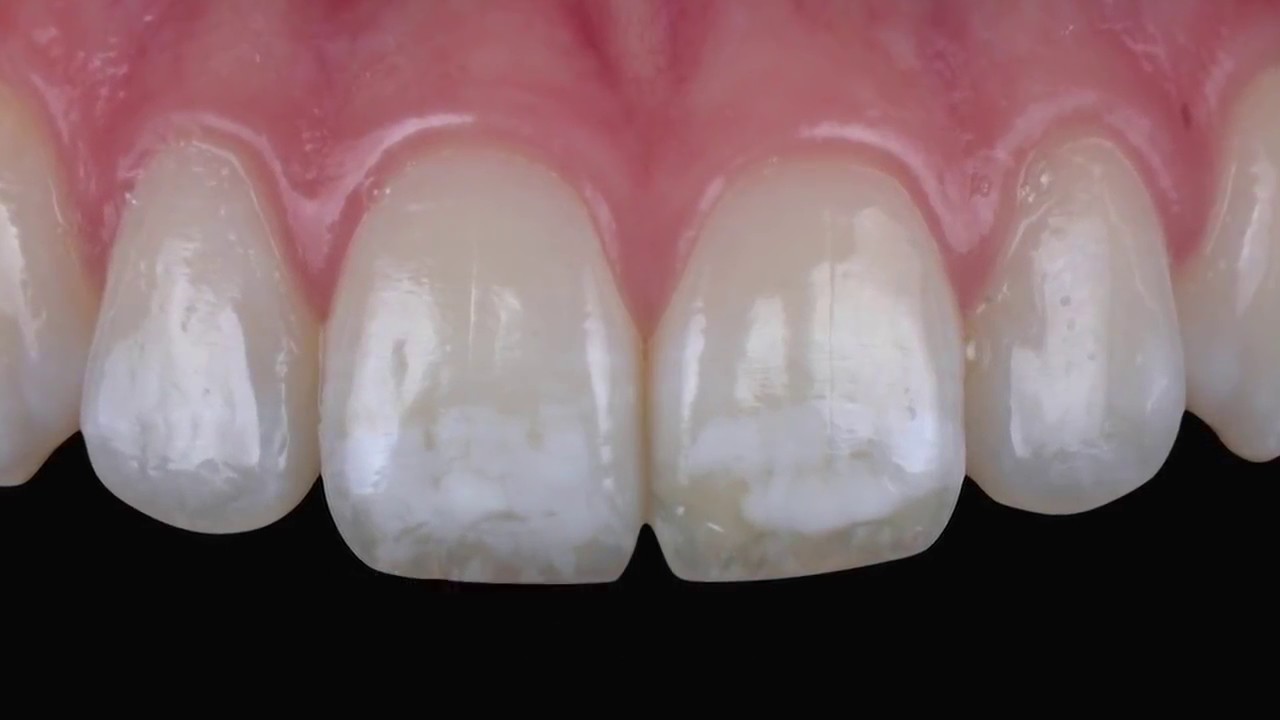
Согласно этиологическому факторы выделяют две группы дисколорита:
- Эндогенный – вызванный воздействием внутренних факторов (заболевания, приём тетрациклина);
- Экзогенный – вызванный воздействием внешних факторов (воздействие красителей, травматические повреждения).
Симптоматику пигментации сложно перепутать с какой-либо другой:
- Утрата зубной эмалью своей природной прозрачности и блеска;
- Появление на ней анатомических бороздок;
- Появление на ней белых, жёлтых, коричневых или чёрных пятен;
- Её окрашивание в розоватый, жёлтый или серый оттенки.
Диаметр пятен может быть разным: от небольших точек на эмали до изменения цвета всего зуба. Нередко дисколорит сопровождается галитозом, кровоточивостью и болезненностью дёсенных тканей, подвижностью зуба. Они говорят о развитии заболеваний пародонтальных тканей. Конкретные проявления и скорость их появления зависят от общего состояния организма пациента, а также причин патологии:
- При гемолитической болезни зубная эмаль и дентин выглядят серовато-голубыми, зелёными или коричневыми, структура эмали нарушена, имеются признаки гипоплазии (частичное/полное отсутствие эмали);
- Приём тетрациклиновых антибиотиков сопровождается окрашиванием в серо-жёлтые тона, интенсивность которых зависит от общего объёма принятого лекарства. Возможно сочетание с гипоплазией;
- Эритропоэтическая уропорфирия характеризуется окрашиванием эмали в красный цвет, выпадением волос, повышенной чувствительностью к воздействию ультрафиолетового излучения.
Что касается дисколорита вследствие воздействия пищевых пигментов, то изменение цвета эмали напрямую зависит от того, какой именно пищей она окрасилась.
Патогенез дисколорита и его осложнения
Для того, чтобы понять, как развивается данное патологическое состояние, нужно рассмотреть анатомическое строение зуба. Её твёрдая основная часть состоит из дентина, который формирует его коронковую часть и корень: первая покрыта белой эмалью, второй отделён цементом. Будучи наиболее твёрдым и прочным слоем, эмаль обеспечивает защиту всего зуба. Внутри него имеется соединительная ткань, которая содержит нервные окончания и кровеносные сосуды. Её называют пульпой.
Природный цвет зубов определяется толщиной и прозрачностью зубной эмали, дентина и пульпы. Из-за их неодинакового расположения по высоте коронки он меняется от края до пришеечной области. Основу эмали и дентина составляют кристаллы минерала гидроксилапатита. При возникновении тех или иных нарушений в зубе или организме в целом они склонны к деформациям и окрашиванию. По этой причине обретаемый под их воздействием цвет будет зависеть от инициирующего фактора.
Стоит отметить, что дисколорит – это не просто эстетический дефект, а признак того, что в организме протекают патологические процессы. Сам по себе он не несёт угрозы для здоровья, однако оставлять его без внимания не стоит, поскольку в запущенном состоянии он приведёт к:
- истончению зубной эмали и ухудшению её защитных характеристик;
- появлению психологического дискомфорта, сложностям в общении.
Тонкая зубная эмаль будет пропускать инфекционные агенты, а также поспособствует развитию кариеса. Особенно данная проблема актуальна в детском возрасте, ведь она не исчезает с выпадением молочных единиц. Из-за того, что поражённые зубы выпадают раньше, возможно развитие серьёзных аномалий прикуса, которые потребуют лечения.
Диагностика дисколорита зубов в ЦЭЛТ
Перед тем, как поставить диагноз, наши стоматологи проводят комплексные диагностические исследования, которые включают в себя:
- Сбор анамнеза и проведение стоматологического осмотра;
- Рентгенографию (позволяет выявить нарушения внутреннего строения);
- Реодентографию (определяет состояние пульпы и глубину поражения);
- Компьютерную томографию (обеспечивание изображения зубов в трёхмерном формате);
- Микроскопия (многократное увеличение даёт возможность оценить состояние эмали);
- Электроодонтодиагностика (определяет состояние тканей, расположенных вокруг зубного корня).
Пигментацию нужно дифференцировать от некроза и эрозии зубной эмали, а также от болезни Капдепона.
Лечение дисколорита зубов
Перед тем, как приступить к лечению, наши специалисты проводят санацию ротовой полости, если были выявлены стоматологические заболевания, и профессиональную гигиеническую чистку зубов. Таким образом они исключают риск развития инфекционных заболеваний и достигают наилучшего результата. Основные методики, по которым проводится лечение, представлены в нашей таблице:
Острая, продолжительная и сильная зубная боль, которая не всегда купируется при помощи анальгетиков, может быть признаком пульпита. Болезнь развивается медленно, чаще является осложнением кариеса, поражает пульпу, которая содержит кровеносные сосуды, нервные окончания. Лечение пульпита не проводиться при помощи аптечных препаратов или народных методов, поэтому единственным верным решением станет посещение врача стоматолога. Специалист после осмотра ротовой полости, результатов диагностики, сможет определить степень и стадию повреждения зубных тканей, подобрать необходимое лечение.
Что такое пульпит и почему развивается
В стоматологии пульпитом называют воспаление центральной части зуба – пульпы, которая предоставляет собой сосудисто-нервный пучок. Находиться в глубине зубной ткани, под эмалью и дентином. Заболевание чаще имеет бактериальную природу, развивается на фоне кариеса или травмы зуба, реже инфицирование происходит с током крови. Пульпа содержит множество сосудов и нервов, обеспечивает зуб чувствительностью. В ней происходит образование дентина, который отвечает за твердую зубную ткань. Разные типы зубов имеют свое строение пульпы. В коренных, присутствует три канала, а в передних – резцы, премоляры или клыки, всего по одному каналу. Чем больше каналов содержит зуб, тем сложнее проходит лечение. В международной классификации болезней (МКБ – 10), пульпит находится под кодом K04 - «Болезни пульпы и периапикальных тканей». В процессе развития пульпита происходит воспаление глубоких тканей, оттек, повреждение нервных окончаний, что вызывает появление сильнейшей боли. Чаще болезнь развивается при плохом уходе за зубами, их кариозном поражении. Виновником воспалительной реакции считаются бактерии, проникнувшие в глубокие ткани зуба. Помимо кариеса, спровоцировать развитие пульпита может:
- травма зуба;
- отложения внутри пульпы минеральных веществ;
- последствие неправильного лечения зубов.
Последний тип пульпита способный проявится как осложнение после посещения врача стоматолога, быть результатом применения некачественного пломбировочного материала, развиваться после вскрытия внутренней полости зуба. Спусковым фактором для развития пульпита может выступать неправильный уход за ротовой полостью, сахарный диабет или остеопороз.
Виды и симптомы
В стоматологии выделяют несколько видов пульпита, каждый из которых имеет свои особенности и подтипы. Однако чем раньше человек обратится за помощью к врачу, тем быстрее сможет избавиться от неприятной симптоматики и возможных осложнений. Острый пульпит – осложнение глубокого кариеса. Сопровождается сильной болью, которая усиливается при надавливании, чаще проявляется в ночное время. Может протекать в двух формах:
- Очаговый – начальная форма болезни, длится около 2-х дней. Присутствует «стреляющая» боль, которая может беспокоить несколько минут или часов. Боль присутствует в области больного зуба, не распространяется на другие ткани.
- Диффузный – последующая форма болезни, при которой воспаление переходит на коронковую и корневую часть пульпы. Боль отдает в разные участки челюсти, скулы, виски, челюсть. Чаще появляется при употреблении холодной или горячей пищи. Данная форма болезни длится до 2-х недель, после чего болезнь переходит в хроническую форму.
Хронический пульпит – длительное воспаление пульпы, которое продолжается больше 2-х недель. Зубная боль не такая острая и выраженная, чаще ноющая, проявляется ночью или после употребления пищи. Помимо этого присутствует неприятный запах изо рта, кровоточивость десен, припухлость щеки. Данную форму болезни разделяют на:
- Фиброзный – начальная стадия болезни. При осмотре полости рта можно заметить глубокую кариозную полость. При приеме пищи или надавливании появляется резкая боль, которая проходит спустя несколько минут.
- Гангренозный – проявляется в результате постоянного воздействия инфекции на ткани зуба. Нервные ткани пульпы при данном состоянии атрофируются, пульпа приобретает грязно-серый цвет. Присутствует частая зубная боль разной интенсивности, неприятный гнилостный запах изо рта.
- Гипертрофический – на данном этапе происходит разрастание грануляционной ткани, образуется полип, заполняющий свободное пространство. При нажатии на больной зуб, появляется боль и кровоточивость.
Обострение хронического пульпита – финальная стадия болезни. Присутствует сильная боль, припухлость, кровоточивость, разрушение костной ткани, что приводит к периодонту, некрозу тканей. На данном этапе сохранить зуб практически невозможно, а единственным способом лечения станет удаление пульпы. Прогноз при острой форме более благоприятный, но если проводиться лечение хронического пульпита, здесь все зависит от степени разрушения зуба и глубины повреждения. Современная стоматология располагает обширным набором методик позволяющих лечить пульпит на разных этапах его развития, но чем раньше человек обратится к врачу, тем больше шансов на сохранение зуба.
Методы лечения
В домашних условиях вылечить пульпит невозможно. Прием анальгетиков или народных методов только купирует болезненность, на время улучшит общее состояние, но в то же время приведет к хронической форме, частым обострениям. Единственным способом избавится от болезни, считается визит к врачу. Перед тем как вылечить пульпит, стоматолог проведет осмотр, отправит пациента на рентген, результаты которого покажут насколько сильно повреждена пульпа. Современная стоматология располагает большими возможностями в лечении стоматологических заболеваний. Врачи используют эффективные методы лечения пульпита, позволяющие устранить причину воспалительного процесса, сохранить здоровые ткани зуба. Какой из методов будет использован в каждом конкретном случае, зависит от тяжести и стадии болезни. Помимо стоматологических процедур, врач может назначить прием антибиотиков, противовоспалительные средства, препараты кальция или витаминные комплексы. Если пациент хочет дополнить лечение средствами народной медицины, нужно проконсультироваться с врачом.
Биологический метод лечения пульпита
К наиболее щадящим методам лечения пульпита относится биологическое воздействие на поврежденную пульпу. Проводиться на начальных стадиях, позволяет устранить воспаление, без удаления нервных окончаний. Процедура состоит из вскрытия и чистки канала, обработки пульпы антисептиком. Затем врач накладывает повязку с гидроксидом кальция, ставит временную пломбу. Через 2 – 3 дня временная пломба убирается, вводится специальный препарат для восстановления дентина, затем проводится постановка постоянной пломбы. Данная методика весьма эффективна, но после ее проведения, пациенту следует периодически проводить рентген, контролировать состояние пульпы и зуба. После биологического лечения пациенту рекомендуется в течение месяца не жевать поврежденной стороной, ограничить сладости и употребление продуктов с высокой кислотностью. Рекомендуется полоскать полость рта специальными антисептическими растворами. В первые 2 дня после лечения может беспокоить незначительная боль, которую можно купировать анальгетиком. Если боль достаточно сильная, нужно обратиться к врачу. Некоторые врачи чтобы избежать возможных рисков и повторного воспаления, предпочитают использовать более радикальные методы лечения пульпита.
Ампутация
Процедура состоит из удаления фрагмента пульпы (коронковой части). Позволяет корневой части остаться здоровой. Не подходит для зубов с одним корнем, поскольку очень сложно извлечь отдельные фрагменты пульпы. Проводиться на острой стадии пульпита или когда болезнь проявилась на фоне травмы. Операция может проводиться двумя способами: Витальная – щадящая методика, позволяющая удалить пораженную ткань при помощи специальных инструментов – пульпэкстрактор и скальпель. Может проводиться только при условии здорового пародонта, лицам не старше 45 лет. Процедура состоит из следующих манипуляций:
- удаляется кариозная полость;
- извлекается поврежденная ткань пульпы;
- полость обрабатывается антисептиками;
- ставится временная пломба.
Через неделю проходит второй этап лечения:
- снимается временная пломба;
- проводиться осмотр, повторная чистка канала;
- полость обрабатывается антисептиком;
- ставится постоянная пломба.
Данная методика достаточно эффективна, позволяет сохранить здоровый зуб, сохранить чувствительность и жизнеспособность нервного пучка. 
Девитальная – в отличие от предыдущего способа, пульпу не удаляют сразу после вскрытия канала, изначально ее умерщвляют некротизирующей пастой. Раньше использовали препараты с мышьяком, которые закладывали в кариозную полость на 24 – 48 часов. Однако такие препараты обладали высокой токсичностью, при попадании на здоровые ткани могли вызывать их некроз. В настоящий момент используются более безопасные средства, которые не «убивают» нервные ткани, не вызывают некроза соседних. После нанесения препарата, ставится временная пломба. Второй прием у стоматолога состоит из удаления отмершей пульпы, чистки каналов и постановки временной пломбы. При гнойном течении пульпита или некрозе тканей, данная методика не применяется. Данная методика не всегда является эффективной, поскольку неполное удаление очага воспаления увеличивает риски для дальнейшего прогрессирования болезни и вялотекущего развития инфекционного процесса.
Экстирпация
К радикальным методам лечения относят экстирпацию, которая состоит из полного удаления пульпы с последующей санацией и пломбированием. Проводиться только в том случае, когда нет возможности сохранить нервный пучок. Также как и в предыдущем случае, процедура проводиться двумя способами: Витальная – под воздействием анестезии полностью удаляется нерв уже на первом приеме врача, но перед этим проводиться чистка каналов, его обработка антисептиком, затем проводиться пломбирование. Девитальная – полное удаление нерва проводиться после нанесения пастообразного препарата, который «убьет» нерв, что сделает следующий визит к врачу безболезненным. Полость закрывают временной пломбой. На следующем приеме извлекается отмершая пульпа, проводиться чистка каналов, ставится постоянная пломба. В зависимости от сложности болезни, лечение одного зуба может потребовать 2 – 4 посещения врача. Благодаря возможностям современной стоматологии, оснащению кабинетов новейшим оборудованием, инструментами и материалами, значительно повышается качество лечения.
Другие методы лечения пульпита
Помимо хирургических методов, лечение пульпита проводят и другими способами, но они эффективны только на начальных стадиях, когда нет глубокого поражения пульпы:
- Лазерная терапия – позволяет обеспечить быструю регенерацию тканей, сохранить жизнеспособность корня зуба. Чаще используется как часть биологической терапии или при витальной ампутации. Заключается в воздействии на пульпу лазерными лучами, что позволяет оказывать обеззараживающее, противовоспалительное действие. Применение лазера позволяет повышать шансы на сохранение нерва, уменьшить болезненность и воспалительный процесс.
- Физиотерапевтические процедуры – применяются в качестве вспомогательной терапии или как отдельная методика для устранения воспалительного процесса и купирования болевого синдрома.
Виды анестезии при лечении пульпита
Учитывая присутствие сильной и острой боли при развитии пульпита, лечение проводится под местной анестезией. Наиболее распространенным считается введение анестетика в десну инъекционно. Альтернативой данному методу считается нанесение анестезирующих гелей или спреев, быстро снижают чувствительность, позволяют безболезненно провести необходимое лечение. В стоматологии выделяют несколько эффективных методов анестезии.
- Аппликационный - поверхностный метод, применяется на ранних стадиях пульпита, состоит из нанесения местного анестетика (спрей, гель) на воспаленную область зуба.
- Инфильтрационная анестезия – врач делает несколько уколов с разных сторон зуба. Проводиться при глубоком поражении тканей зуба или когда сама процедура требует много времени.
- Проводниковая – анестетик вводиться через шприц вблизи от зубного нерва. Используется при поражении пульпитом нижних челюстей.
- Стволовая - вводится инъекционно в область чуть ниже виска. Позволяет блокировать тройничный нерв. На практике используется не так часто.
Что касается самих анестетиков, помимо традиционного новокаина и лидокаина, врачи используют более эффективные препараты с минимальной токсичностью, хорошей переносимостью и высокой эффективностью: «Ультракаин», «Септанест», «Убистезин». Какой из препаратов лучше для проведения местной анестезии, решает врач индивидуально для каждого пациента.
Этапы лечения пульпита
Терапия пульпита требует несколько визитов к врачу стоматологу. Методика зависит от степени повреждения пульпы и глубины повреждения тканей. Этапы лечения пульпита включают:
- Удаление тканей зуба. Врач проводит чистку кариозной полости, обнаживает камеру пульпы. После проводится один из двух варианта лечения: витальный или девитальный. В первом случае под анестезией проводят удаление нерва. Во втором, в полость зуба закладывают пастообразное вещество (мышьяк), ставят временную пломбу. Пациент отправляется домой на 2 – 4 дня.
- Удаление пульпы. Второй визит к стоматологу состоит из удаления пульпы при помощи специального инструмента — пульпэкстрактора. Процедура проводиться под анестезией. В процессе убирается ранее установленный пастообразный материал, проводиться удаление нерва. На данном этапе врач может назначить рентген, который поможет определить форму и длину каналов.
- Чистка каналов и зуба. После удаления пульпы, обязательно проводится чистка каналов и зуба, это поможет исключить новое воспаление в будущем. Затем каналы обрабатываются антисептиком, обеззараживаются.
- Пломбирование - финальный этап лечения. Вначале врач пломбирует каналы, затем коронковую часть, придает зубу анатомической формы, проводит полировку и шлифование.
Благодаря возможностям современной стоматологии лечение пульпита потребует 2-х визитов к врачу, и только в более тяжелых случаях терапия может занять 3 - 4 подхода. Если есть необходимость, риск обширного инфекционного процесса, врач может назначить прием антибиотиков, противовоспалительные средства. В период лечения запрещено без предварительной консультации врача использовать народные методы или бесконтрольно принимать какие - либо лекарства.
Почему болит депульпированный зуб
Согласно врачебным наблюдениям и отзывам некоторых пациентов, пульпит болит после лечения. В стоматологии такое состояние называют «постпломбировочным». Сопровождается появлением боли при употреблении пищи, ноющей болью. Некоторые пациенты полагают, что причиной являются ошибки врача при проведении лечебного процесса. Однако врачи не всегда согласны с таким мнением. Полагают, что боль, которая длится 1 – 2 дня после лечение является нормой и не требует никакого дополнительного лечения, достаточно в этот период принимать анальгетики. Причин, по которым может болеть депульпированный зуб – несколько, и не всегда они безобидные:
- Пломбировочный материал находиться за верхушкой зубного корня, травмирует соседние мягкие ткани.
- Нарушения техники пломбирования каналов.
- Повреждение зубного корня.
- Недостаточная чистка кариозной полости.
- Аллергическая реакция на материалы.
Зубная боль после лечения пульпита может появиться спустя нескольких дней, недель или месяцев. При ее появлении следует повторно обратиться к врачу, пройти рентген, который покажет патологические изменения в корне зуба. Если есть необходимость, врач проведет повторное лечение. При незначительных нарушениях, врач может назначить физиотерапевтические процедуры, лечение лазером. В случае, когда помимо боли присутствует припухлость, кровоточивость десен, или ранее лечение проводилось с нарушениями, проводиться повторное лечение. Учитывая ряд причин появления боли после депульпирования, важно не медлить с посещением врача. Чем раньше человек обратится к врачу, тем быстрее будет ликвидирована причина.
Чем опасен пульпит
Пульпит относится к сложным стоматологическим заболеваниям, поскольку может привести не только к потере зуба, но и гнойным воспалительным процессам, флюсу, сепсису, разрушению кости челюсти. Осложнения могут развиваться при отсутствии своевременного лечения, глубоком поражении корневой части или проявляться при диагностических ошибках, нарушении технологии лечения или несоблюдения рекомендаций врача после терапии. Если пульпит не диагностирован врачом, лечение проводилось неправильно, в поврежденной пульпе будет продолжаться воспаление, которое распространится на десну, приведет к развитию периостита, пародонтита, остеомиелита челюсти. Чтобы исключить возможные осложнения, лечение должно проводиться при первых признаках болезни. Важно правильно выбрать стоматологическую клинику. Предпочтение стоит отдать медучреждениям с хорошей репутацией, где присутствует современное оборудование, работают врачи с большим опытом работы.
Профилактика пульпита
Профилактику пульпита следует начинать задолго до появления первых симптомов болезни. Состоит из соблюдения элементарных правил:
- Правильный и регулярный уход за зубами и ротовой полостью.
- Лечение кариеса на ранних стадиях.
- Здоровое и правильное питание.
- Регулярно пользоваться зубными нитями и антисептическими растворами.
- Один раз в 6 месяцев посещать врача стоматолога.
Соблюдая простые правила можно не только снизить вероятность развития пульпита, но и снизить риски развития других заболеваний зубов. Лечение пульпита является достаточно сложным процессом, особенно когда есть необходимость в удалении сосудистого - нервного пучка. Однако важно понимать, что болезнь развивается медленно на фоне кариеса, поэтому если вовремя пролечить кариозные полости, риски повреждения пульпы минимальны.
Е. А. Тё
д. м. н., профессор, заслуженный врач РФ, заведующая кафедрой терапевтической и ортопедической стоматологии с курсом материаловедения ФГБОУ ВО «Кемеровский государственный медицинский университет»
Консервативные методы лечения пульпита предполагают сохранение всей пульпы (биологический метод) либо удаление ее коронковой части с сохранением корневой пульпы в жизнеспособном состоянии (метод витальной ампутации, пульпотомия).
Метод витальной ампутации может применяться в случаях, когда воспаление пульпы более выраженно, а биологический метод противопоказан. Пульпотомия учитывает свойства устойчивости корневой пульпы к различным воздействиям, которые связаны с особенностями ее гистологического строения (Фалин Л. И., 1963). Исследования ряда авторов показали, что после витальной ампутации (пульпотомии) корневая пульпа сохраняет свою жизнеспособность, продуцируя заместительный дентин ( Kakehashi S ., Stanley H ., Fitzgerald R ., 1965).
Изучение механизма возникновения и течения воспаления в пульпе с учетом ее биологических защитных свойств, нервно-рефлекторной деятельности и резистентности показывает, что пульпа представляет собой мощный противоинфекционный барьер. При благоприятных условиях в ней активизируются тканевые защитные процессы, которые локализуют и ликвидируют воспаление.
Тем не менее применение пульпотомии ограниченно вследствие трудности создания асептических условий и обеспечения герметизма культи пульпы ( Mejare I ., Cvek M ., 1993). Также одной из причин, вызывающих осложнение после применения этого метода, является низкая эффективность средств, призванных ликвидировать воспалительный процесс в пульпе зуба и восстановить ее функциональную активность.
Возможности современных препаратов позволяют шире использовать витальную ампутацию, обеспечивая хороший клинический эффект с минимизацией осложнений. В частности, минерал-триоксид-аггрегат (МТА) в водном растворе имеет высокий уровень рН (12,5), поддерживает антибактериальный эффект, способствует образованию заместительного дентина, обеспечивает создание дентинного мостика со слоем жизнеспособных одонтобластов ( Medeiros Faraco I ., Holland R ., 2001). После затвердевания МТА сохраняет герметизм поверхности и биосовместимость с тканями.
Возможности современных препаратов позволяют шире использовать при пульпите витальную ампутацию, обеспечивая хороший клинический эффект с минимизацией осложнений
Цель исследования
Цель исследования — оценка отдаленных результатов лечения хронического фиброзного пульпита постоянных зубов со сформированными корнями методом витальной ампутации с применением МТА.
Материал и методы
Нами было проведено обследование и лечение 18 пациентов 18—45 лет с хроническим фиброзным пульпитом третьих моляров верхней и нижней челюсти со сформированными корнями и кариозными полостями класса I по Блэку. Всего лечению подверглось 20 зубов.
Для постановки диагноза использовали основные и дополнительные методы обследования: опрос, объективные данные (осмотр, зондирование, термодиагностика, перкуссия), электроодонтодиагностику (ЭОД) и рентгенографию. Критериями исключения из показаний к пульпотомии считали непереносимость анестетика и противопоказания к использованию вазоконстрикотора; широкое сообщение кариозной полости и полости зуба; наличие самопроизвольных болей в анамнезе; цифры ЭОД более 40 мкА; изменения периодонтальной щели на рентгенограмме; невозможность гемостаза в течение 5 минут.
Лечение проводили под местной анестезией анестетиками на основе артикаина с вазоконстриктором, соблюдая принципы асептики и антисептики. После препарирования кариозной полости и раскрытия полости зуба глубокую ампутацию проводили острым экскаватором. Из антисептиков применяли 2%-ный раствор хлоргексидина и 3%-ный раствор перекиси водорода. Как правило, дополнительный гемостаз не требовался. На устья корневых каналов накладывали МТА (препарат «Триоксидент», Владмива), замешанный на дистиллированной воде, помещая сверху влажный ватный шарик. Завершали первое посещение временной пломбой из стеклоиономерного цемента. Лечение заканчивали в следующее посещение (через 1—2 дня) нанесением на МТА прокладки из стеклоиономерного цемента ( Vitrimer , 3М) лайнерно и пломбы из фотокомпозита с обязательным адаптивным слоем из текучего материала. Назначали магнитолазер № 5 на область вылеченного зуба и препарат «Найз» по 1 таблетке 2 раза в день на 5 дней.
Оценка состояния вылеченных зубов проводилась через 1 неделю, 1, 6 и 12 месяцев после лечения. При отсутствии симптомов гибели пульпы рентгенография осуществлялась через 1 год после лечения.
Результаты исследования
Оценку эффективности проведенного лечения проводили на основании отсутствия жалоб на боли, в том числе при накусывании на зуб, осмотра с проведением термодиагностики и перкуссии, ЭОД и рентгенографии.
Неудовлетворительные результаты лечения в течение первой недели получили у 2 пациентов (на второй день после окончания лечения возникли самопроизвольные боли в зубах 28 и 38). Зубы перелечены методом витальной экстирпации.
В течение последующих 6 месяцев было перелечено еще два зуба. В этом случае причиной неудачи консервативного лечения стал отлом коронковой части зуб с нарушением герметичности реставраций.
В зубах участников исследования в течение 1 года после витальной ампутации видимая проходимость корневых каналов сохранена, герметичность прокладок и реставраций не нарушена
В остальных 16 зубах (80 %) все методы обследования свидетельствовали о достигнутых хороших результатах лечения в течение 12 месяцев наблюдения. Среднее значение ЭОД в вылеченных зубах составило 57 мкА (через 1 год), что позволяет судить о витальности корневой пульпы, способной выполнять свои функции. Данные рентгенограмм всех вылеченных зубов не выявили изменений в периодонтальной щели, отличных от последствий фиброзного перерождения периодонта. В зубах, наблюдаемых в течение 1 года после витальной ампутации, видимая проходимость корневых каналов сохранена, герметичность прокладок и реставраций не нарушена.
Заключение
Проведенные исследования показали достаточно высокую эффективность применения МТА при пульпотомии хронического фиброзного пульпита постоянных зубов со сформированными корнями. Данный метод лечения относительно несложен в применении, не требует больших затрат времени, доступен по стоимости. Однако он может использоваться лишь в ограниченных случаях, после получения информированного согласия пациента при динамическом наблюдении с возможностью проведения эндодонтического лечения при неудачном исходе.
Вывод
Пульпотомия зубов с диагнозом «хронический фиброзный пульпит» с применением препаратов МТА может служить методом выбора при невозможности использования для лечения полноценной эндодонтии.
-
Фалин Л. И. Гистология и эмбриология полости рта и зубов. — М., 1963.
Kakehashi S., Stanley H., Fitzgerald R. The effects of surgical exposures of dental pulps in germ-free and conventional laboratory rats. Oral Surg. Oral Med. Oral Pathol 1965; 20—340 .
Mejare I, Cvek M, Partial pulpotomy in young permanent teeth with deep carious lesions. Endod. Dent. Traumatol 1993; 9—238 .
Medeiros Faraco I, Holland R. Response of the pulp of dogs to capping with mineral trioxide aggregate or a calcium hydroxide cement. Dent. Traumatol 2001; 17—163 .
Читайте также:


