Некроз твердых тканей зуба
Опубликовано: 25.04.2024
Одним из самых опасных некариозных заболеваний полости рта является некроз твердых тканей зубов. Главная опасность данной патологии заключатся в том, что инфекция, находящаяся в полости рта, вместе со слюной и едой, проникает во внутренние органы, провоцируя развитие других заболеваний.
Некроз зуба
Некроз зарождается из-за воздействия, как внешних, так и внутренних факторов. Некротический процесс - это отмирание твердых тканей зуба, сначала эмали, потом дентина. Со временем болезнь приводит к потере жевательных функций зуба. Если заболевание не лечить, все может закончиться серьезными проблемами – нарушением дикции и потерей зубов.
Развивается патология очень быстро и может затрагивать практически все области твердых тканей полости рта. Некроз необратимый процесс, сложно поддающийся лечению. Возникает патология в равной степени, как у мужчин, так и у женщин.
Причины
Наибольшему риску зарождения некроза твердых тканей полости рта подвержены люди, чья работа связана с радиационным излучением, либо с каким-то вредным производством.
Основные причины:
- проблемы с нервной системой;
- гормональные всплески (как правило, это подростковый возраст или период беременности);
- гипотериоз – нарушенная работа щитовидной железы;
- регулярная интоксикация организма;
- генетика;
- регулярное воздействие кислот на полость рта (работа на опасном производстве, частая рвота, нарушенный кисло-щелочной баланс в организме);
- большая доза облучения (к примеру, химиотерапия);
- прием некоторых медикаментозных препаратов, негативно влияющих на зубную эмаль.
Симптомы:
- чрезмерная чувствительность, проявляющаяся болезненной реакцией на холодное и горячее;
- беспричинное возникновение оскомины на зубах, обычно возникающее при употреблении кислых фруктов в большом количестве;
- эмаль перестает блестеть, становится тусклой и бледной;
- образование меловых пятен на эмали;
- поверхность пораженных областей становится шероховатой;
- при использовании зонда для диагностики патологии, может наблюдаться отслаивание некоторых участков зубной эмали;
- иногда патология сопровождается постоянными ноющими зубными болями;
- режущие края зубных единиц постепенно разрушаются, что приводит к сильной стираемости зубного ряда и даже к нарушению прикуса;
- при запущенной стадии заболевания зубы стираются настолько, что расстояние от края зуба до десны становится совсем незначительным.
Типы патологии
В зависимости от причины образования и места локализации, некроз классифицируют на несколько типов:
- Пришеечный некроз, поражающий область в районе десны или даже уходящий под неё. Патология проявляется образованием мелового пятна, которое быстро становится черным. Пришеечный некроз может быстро распространяться на соседние зубные единицы.
- Кислотный некроз, следуя из названия, зарождается от воздействия опасных кислот. Как правило, такой тип заболевания выявляется у людей, работающих на опасных производствах. Также может наблюдаться у людей, страдающих от гастрита. Начинается такой некроз с деминерализации небольшого участка зубной эмали, который постепенно приводит к истончению эмали и разрушению зуба.
- Радиационный тип образуется, как результат вредного излучения. Наблюдается у людей, чья работа связана с опасным излучением, а также у пациентов с онкологическими заболеваниями, проходящих химиотерапию. Кроме того что зуб разрушается, ухудшается общее состояние слизистой, может воспалиться пародонт.
- Компьютерный некроз – относительно новый вид патологии, которому подвержены люди, много времени проводящие за компьютером. Такой некроз может развиться через несколько лет устойчивого постоянного воздействия компьютера на организм человека. Патология практически никак себя не проявляет, визуализироваться может лишь потемнением зубной эмали.
После диагностики заболевания и постановки диагноза, специалист подбирает наиболее подходящий вариант лечения.
Если диагностирован пришеечный некроз, поверхность зуба обрабатывают составом, снижающим чувствительность эмали. Затем зуб пломбируют.
Если зуб потемнел вследствие воздействия компьютера, некротические ткани удаляют, образовавшуюся полость несколько раз заполняют специальным составом, и лишь затем ставят пломбу.
Если некроз развился под действием опасных кислот, сначала необходимо устранить их воздействие, и только после этого проводить реминерализирующую терапию.
Лечение некроза проводится комплексно, кроме пломбирования, назначаются медикаменты и витамины, а также аппликации со специальными пастами.
Что такое Некроз твердых тканей зубов -
Некроз тканей зуба в последние годы встречается чаще, чем 10-15 лет назад. Его распространенность достигла 5,1 % всех некариозных нарушений твердых тканей зубов и 9,7 % некариозных поражений 2-й группы. Более того, увеличились его разновидности, появились новые формы некроза, до сих пор неизвестные нам. Наряду этим остались нерешенными вопросы, касающиеся этой нозологической формы.
Симптомы Некроза твердых тканей зубов:
Проявление некроза начинается с потери блеска эмали и образования меловидных пятен, которые затем становятся темно-коричневыми. В центре очага поражения наблюдаются размягчение и образование дефекта, при этом эмаль становится хрупкой, откалывается эк-скаватором. Дентин также пигментируется. Обычно поражается много зубов. Больные жалуются на боли, возникающие при воздействии температурных, механических и химических раздражителей и быстро проходящие после их устранения.
Считают, что подобные проявления возникают на фоне нарушения или перестройки функций желез внутренней секреции (щитовидной, половых), в период беременности и др.
Характерно образование очагов некроза ткани на вестибулярной поверхности в области шеек резцов, клыков, малых коренных и значительно реже больших коренных зубов.
Патогистологическая картина
Для пришеечного некроза характерно появление типичных зон поверхностной деминерализации. При изучении шлифов зубов с белым пятном при поляризационной микроскопии находят выраженные подповерхностные изменения при сохранившемся наружном слое эмали, хорошо видны линии Ретциуса, определяется цент-ральная темная зона с более светлы-143 ми участками по периферии, т.е. характерные для кариозного поражения признаки. На этом основании можно считать, что некроз эмали есть не что иное, как быстро прогрессирующий кариозный процесс.
Диагностика Некроза твердых тканей зубов:
Развившийся пришеечный некроз эмали следует дифференцировать от выраженных стадий клиновидного дефекта и эрозий. Эти заболевания имеют сходство лишь в локализации элементов поражения на шейке зуба или вблизи нее, однако внешний вид очагов поражения при всех трех видах патологии имеет существенные и характерные особенности.
Лечение Некроза твердых тканей зубов:
При возникших поражениях принимают меры, способствующие устранению гиперестезии, укреплению тканей зубов. При значительном разрушении зубов показано ортопедическое лечение.
К каким докторам следует обращаться если у Вас Некроз твердых тканей зубов:
- Стоматолог
- Ортопед
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Некроза твердых тканей зубов, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Euro lab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Некроз челюсти является одним из наиболее опасных состояний в стоматологии, которое проявляется гнойными процессами и разрушением твердых тканей лица.

Почему развивается некроз челюсти?
Костная ткань может разрушаться под действием различных неблагоприятных внутренних и внешних факторов. Остеонекроз челюсти диагностируется чаще всего в молодом возрасте, преимущественно у мужчин.

Болезнь приводит к разрушению остеоцитов — клеток кости челюстно-лицевой области. Некроз челюсти так или иначе связан с распространенными стоматологическими заболеваниями: кариесом, гранулемой зуба, пульпитом, периодонтитом. Инфекция проникает в кость преимущественно через инфицированные ткани пораженной пульпы.
Основные провоцирующие факторы при некрозе челюсти:
- продолжительное течение стоматологических заболеваний, отсутствие качественного лечения;
- развитие опасных инфекционных заболеваний, возбудителями которых являются стафилококки, стрептококки, кишечная палочка и другие опасные микроорганизмы;
- сбои в работе кровеносной системы;
- отсутствие качественного ухода за полостью рта, образование массивного зубного камня;
- длительное применение стероидных гормонов;
- повреждение тканей полости рта с занесением инфекции;
- развитие гнойного отита, тонзиллита и других осложненных ЛОР-заболеваний;
- осложнения ожоговой болезни;
- наличие фурункулов, карбункулов челюстно-лицевой области;
- токсическое воздействие на организм, неправильное применение мышьяковых паст;
- развитие сахарного диабета и других патологий эндокринной системы, подавляющих иммунитет;
- сильное снижение активности иммунной системы.
Классификация заболевания
В зависимости от происхождения некроз челюсти может быть следующих видов:
- одонтогенный (развивается вследствие заболевания зубов);
- гематогенный (связан с распространением инфекции с током крови);
- травматический (возникает вследствие прямой травмы челюсти).
По характеру течения остеонекроз может быть острым, подострым или хроническим. В большинстве случаев ему предшествуют стоматологические нарушения, включая образование свищей и флюса на десне.

В зависимости от интенсивности клинических проявлений некроз челюсти может иметь несколько степеней развития:
- 1 степень: костная ткань разрушена на 10%, при этом функциональные способности челюсти не нарушены;
- 2 степень: возникают микротрещины, появляются выраженный болевой синдром, ограничения в движениях челюстно-лицевой зоны;
- 3 степень: поражено более 50% тканей, выражен болевой синдром, который носит постоянный характер;
- 4 степень: массивное разрушение кости требует срочного хирургического вмешательства.

Обращаться за медицинской помощью рекомендуется на начальной стадии развития болезни, когда можно обойтись без травмоопасных операций и полностью восстановить нарушенные функции.
Симптомы некроза челюсти
Выраженность клинических проявлений некроза челюсти зависит от состояния иммунитета и степени тяжести заболевания. Если болезни предшествует острый остеомиелит, то резко повышается температура тела, появляются озноб, сильная слабость и разбитость, нарушение сна.
Дополнительные признаки остеонекроза челюсти:
- боль в области расположения инфицированного зуба, которая усиливается при надавливании;
- патологическая подвижность зубов;
- отечность слизистой оболочки;
- появление гнойного отделяемого из десневых карманов;
- зловонное дыхание;
- увеличение регионарных лимфатических узлов;
- при распространении очага инфильтрации появляются ограничения при открывании рта, возникает боль во время глотания, может нарушаться дыхание;
- снижение чувствительности мягких тканей пораженной челюсти, чувство онемения и покалывания;
- асимметричность контуров лица.
Основной признак заболевания — боль в области пораженного зуба, который является главным источником инфекции. Болевой синдром склонен усиливаться, отдавать в область глаз, уха и головы.

Со временем больной зуб становится подвижным, из десны начинает выделяться гной. Эти тревожные признаки должны заставить обратиться к стоматологу как можно скорее и пройти соответствующее обследование.
Некроз может иметь подострое течение, когда отсутствуют явные признаки острого инфекционного воспалительного процесса. При этом общее состояние больного может улучшаться, исчезает гноетечение, но усиливается подвижность пораженных зубов.
При деструктивной форме болезни преобладают признаки интоксикации, происходит значительное увеличение лимфатических узлов, расположенных в поднижнечелюстной зоне. Могут формироваться свищи с гнойным экссудатом. Хроническое течение остеонекроза нередко является причиной патологического перелома челюсти, образования мелких секвестров и инфильтратов.
Обнаружить некроз челюсти может врач по характерным симптомам заболевания и изменению показателей лабораторной диагностики. Подтверждает наличие инфекции увеличение количества лейкоцитов и повышение СОЭ в общем анализе крови. Для оценки степени повреждения костной ткани и обнаружения точного места расположения инфекции обязательно назначают рентгенологические методы исследования.

Обследование
У некоторых людей некроз челюсти долгое время протекает без выраженных симптомов. Заболевание нередко обнаруживают случайно, при проведении профилактического осмотра или обследования.
Основные способы диагностики:
- рентгенография;
- биохимический анализ крови, общий анализ крови и мочи;
- бактериологический посев отделяемого из гнойного очага.
На гемограмме при некрозе челюсти специалисты обнаруживают нейтрофильный лейкоцитоз, эозинопению, увеличение СОЭ. По результатам биохимического анализа крови можно заподозрить развитие заболевания по большому количеству С-реактивного белка, гиперглобулинемии. В моче обнаруживают эритроциты, белковые вещества и цилиндры.
По результатам рентгенографии или томографии челюсти можно выявить очаги секвестрации, области с грубоволокнистой костной тканью, участки остеосклероза и неровные контуры.
Некроз требует дифференциальной диагностики с остеомиелитом, периодонтитом, периоститом, гнойными кистами и опухолями челюсти. От точности постановки диагноза зависит эффективность выбранного лечения.
Особенности лечения
При своевременном обращении за стоматологической помощью прогноз при остеонекрозе челюсти благоприятный. Важно определить первопричину заболевания, чтобы прекратить действие инфекционных возбудителей.
Стоматолог-хирург должен ликвидировать первичный гнойный очаг. При одонтогенной форме заболевания необходимо удалить зуб, при гематогенный — провести санацию инфекции, при травматической — осуществить первичную хирургическую обработку раны.
Основные мероприятия при некрозе челюсти:
- Вскрытие любых гнойных образований, антисептическая обработка и назначение антибиотиков после проведения теста на индивидуальную чувствительность.
- Назначение обезболивающих, противовоспалительных препаратов, средств, которые ускоряют регенерацию тканей.
- Дезинтоксикационные мероприятия включают назначение лекарств, способствующих выведению из организма ядов и токсических соединений.
- Назначают периостотомию, проводят эвакуацию гноя и промывание костных тканей антисептическими растворами.
- После удаления отмерших тканей стоматолог может укреплять зубы лечебным шинированием.
- Дополнительно назначают гипербарическую оксигенацию, УФО крови, плазмаферез, местную физиотерапию, включая применение ультразвука и УВЧ.
- Хроническое течение некроза является показанием для удаления секвестрированных фрагментов костной ткани. После этого проводят антисептическое промывание и заполняют кость специальными материалами с антибиотиками.

Лечение некроза длительное и достаточно сложное. Оно требует применения специфических медикаментов. Поэтому в домашних условиях лечебные мероприятия проводить не рекомендуется. Из народных методов можно использовать лишь отвары и настои противовоспалительных трав в качестве дополнения к основной лекарственной терапии.
Нередко некроз челюсти развивается на фоне онкологического поражения челюстно-лицевой области. Это требует дополнительной консультации и совместной работы стоматолога с онкологом. В таком случае хирургических вмешательств не избежать. Но нельзя терять время на раздумья и самолечение.
Прогноз и профилактика
Острые инфекционные поражения костных тканей всегда опасны. Но при своевременно начатом лечении тяжелых осложнений можно избежать. При неблагоприятном течении заболевание осложняется менингитом, абсцессом мозга, легкого, сепсисом и медиастинитом. Хронический остеонекроз нередко заканчивается анкилозом ВНЧС, контрактурами, патологическими переломами челюсти.

Важно уделять повышенное внимание качеству ухода за полостью рта, регулярно посещать стоматолога и при появлении первых признаков заболевания — проходить комплексное лечение. Только врач может контролировать состояние десен и зубов, обнаруживать первые признаки нарушений и предпринимать всё необходимое для профилактики вторичного инфицирования.
Некроз тканей зуба в последние годы встречается чаще, чем 10-15 лет назад. Его распространенность достигла 5,1 % всех некариозных нарушений твердых тканей зубов и 9,7 % некариозных поражений 2-й группы. Более того, увеличились его разновидности, появились новые формы некроза, до сих пор неизвестные нам. Наряду этим остались нерешенными вопросы, касающиеся этой нозологической формы.
Обычно некроз тканей зуба является сложным и тяжелым заболеванием, заканчивающимся нередко значительным ухудшением или потерей жевательной функции. Считают, что некроз зубов является следствием негативных эндогенных (нарушение функции эндокринных желез, заболевания ЦНС, хронические интоксикации и др.) и экзогенных (химические, радиационных, токсические и др.) факторов.
Рассмотрим некоторые наиболее часто встречающиеся формы некроза твердых тканей зубов.
Химический некроз зубов (или, как его еи называют, кислотный некроз зубов) развивается в результате действия различных кислот или кислотных продуктов на эмаль и дентин непосредственно. Осуществляется это либо как реально существующий негативный фактор производства (высокая концентрация кислот и других веществ на рабочем месте), либо как бытовой вариант частого или постоянного влияния кислотосодержащих пищевых продуктов, питья, лекарственных препаратов.
Кислотный некроз (лучше это явление назвать растворением твердых тканей зубов под влиянием кислот) наблюдается не только у лиц подвергающихся воздействию кислот на производстве, но и у больных, длительное время страдавших частой, повторяющейся рвотой или отрыжкой кислым содержимым желудка при язвенной болезни, гиперацидном гастрите, а также у лиц, принимавших соляную кислоту при ахилии.
Декальцинированные твердые субстанции коронок зубов, хронически подвергающиеся воздействию кислот, размягчаются, постепенно теряют эмалевый слой, обнажается дентин, который является более мягкой тканью. Естественно, под влиянием жевательного давления и формирования пищевого комка при наличии антагонистов начинается процесс стирания зубов . Профессиональный химический (кислотный) некроз встречается на многих промышленных предприятиях, где работники находятся в зоне действия паров неорганических и органических кислот, а также некоторых других химических веществ.
Исследования разных авторов показали, что основным признаком этой патологии является прогрессирующая убыль вещества эмали. При этом ведущим фактором считают вымывание минеральных компонентов (макро- и микроэлементов) после денатурации белкового вещества эмали .
Следует отметить, что бытовой неблагоприятный фактор, связанный с постоянным приемом соляной кислоты при заболеваниях ЖКТ, потреблением значительного количества цитрусовых, кислых соков, лекарственных форм действует на эмаль и дентин так же, как профессиональный.
Клиническое проявление кислотного (химического) некроза развивается постепенно. В самой начальной стадии кислотного некроза у больных появляется чувство оскомины на зубах. Одним из ведущих его признаков может быть жалоба на «ощущение чувства прилипания». Это вполне объяснимо из эмали вымываются минеральные вещества, а белковый компонент при смыкании создает чувство мягкости зубов.
В дальнейшем появляются болевые ощущения от воздействия температурных и химических раздражителей. Они периодически могут уменьшаться, так как вырабатывается заместительный дентин. При прогрессировании процесса эмаль теряет блеск, становится матовой и даже шероховатой. При потере эмали участки дентина пигментируются, становятся темными. Если вредное действие кислот и кислотосодержащих веществ продолжается, то неизбежно почти полное растворение и стирание коронок зуба.
Профилактика производственного кислотного некроза сводится к улучшению условий труда на рабочем месте, герметизации производных процессов, а также в применении индивидуальных защитных средств, организации щелочных полосканий в цехах и в использовании фосфатсодержащих зубных паст для чистки и аппликаций сразу же после работы. Эти мероприятия позволяют существенно изменить ситуацию в лучшую сторону и добиться снижения профессиональных заболеваний зубов.
Для предотвращения бытового кислотного некроза зубов рекомендуют применять стеклянные или пластмассовые трубочки для приема кислых препаратов, полоскать рот щелочными растворами, а также ежедневно делать аппликации фосфатсодержащих паст на зубы.
Лечение химического некроза зубов зависит от степени его проявления и выраженности. Так, объем лечебных мероприятий при начальных формах химического некроза, когда еще не имеется значительных разрушений эмали зубов, ограничивается прекращением или максимальным уменьшением действия на зубы химического агента и проведением комплексной реминерализующей терапии в течение 3-6 мес. Больному назначают: глицерофосфат кальция в дозе 1,5 г в сутки в течение 30 дней подряд; кламин (1-2 табл.) или фитолон (30 кап.) - 2-3 раза в день за 15 мин до еды в течение 60 дней подряд; поливитамины квадевит или компливит - по 2-3 табл. в сутки в течение 30 дней подряд. Чистка зубов и аппликации (по 15 мин) с использованием фосфатсодержащих зубных паст («Жемчуг», «Чебурашка», «Бемби» и др.) ежедневно 5-6 мес. подряд. Курс общего лечения повторяется каждые 3 мес. При наличии дефектов тканей зуба (уменьшение размеров, изменение формы, отколы коронок и т.п.) после комплексной реминера-лизующей терапии восстановительное лечение проводят через 3-6 мес. с использованием СИЦ, а при значительном снижении прикуса - путем рационального протезирования.
Эта группа больных требует диспансерного наблюдения и повторных курсов комплексной реминерализующей терапии.
Радиационный (постлучевой) некроз твердых тканей зубов возникает после воздействия ионизирующего излучения в связи с лечением злокачественных образований, заболеваний крови, скелета и других органов и систем, а также с действием профессиональных факторов.
Поражение твердых тканей зубов некоторые авторы связывают как с непосредственным действием на них лучистой энергии, так и с нарушениями минерального и белкового обмена в организме, с изменением состава слюны и функционального состояния физиологических систем.
Однако единого мнения о механизме и характере изменений в тканях зуба и полости рта не существует до настоящего времени. Некоторые исследователи склонны относить лучевые нарушения тканей зубов к некариозным поражениям, другие считают, что ионизирующее излучение вызывает остротекущий кариес зубов , и, наконец, некоторые авторы полагают, что после радиационного облучения активно развивается кариес зубов наряду с некариозными поражениями.
Патогенез лучевого поражения зубов до сих пор окончательно не выяснен. Так, обсуждаются данные о сосудистых, морфологических и дегенеративных нарушениях в пульпе, предшествующих поражению твердых тканей зубот. Предполагается, что лучевой некроз нижней челюсти возникает при влиянии на зубы ксеростомии, развивающейся после лучевого воздействия, не исключается иммунодепрессивное действие ионизирующего излучения.
Согласно концепции, в облученном организме происходит специфическое подавление металлсодержащих ферментных систем (в первую очередь, железосодержащих), участвующих в процесс тканевого дыхания в аэробной фазе. Нарушение аэробной фазы тканевого дыхания влечет за собой накопление в тканях организма, в том числе в пульпе зуба, недоокисленных продуктов метаболизма, а также стойкое нарушение дальнейшеего их окисления до С0 2 и Н 2 0. Эта концепция 30-летней давности органично вписывается в современные представления о важной патогенетической роли активизации перекисного окисления липидов и накопления свободных радикалов в тканях организма при неблагоприятном воздействии эндо- и экзогенных факторов, в том числе проникающей радиации.
В результате действия ионизирующего излучения именно эти процессы, происходящие в пульпе зуба, приводят к нарушению трофики и физиологических процессов реминерализации эмали и дентина. Особенно это выражено при сочетании с нарушением функции слюнных желез, вызываемой облучением, с последующим дисбалансом реминерализующих механизмов в среде эмаль/слюна.
Клинические признаки постлучевого поражения зубов и тканей полости рта достаточно характерны. Прежде всего, практически у всех больных отмечается радиомукозит слизистой оболочки губ, щек, языка, потеря или извращение вкусовых ощущений, выраженная сухость в полости рта.
Л. А. Иванова (1989) установила, что у таких больных существенно снижается уровень неспецифической резистентности и иммунной защиты тканей полости рта.
Обычно спустя 3-6 мес. после лучевого воздействия эмаль зубов утрачивает характерный блеск, становится тусклой, серовато-блеклого цвета. Отмечается ломкость, стертость жевательной и вестибулярной поверхности зубов. На этом фоне появляются участки некроза, вначале локальные, а затем по типу циркулярного поражения зубов. Указанные поражения обычно темного цвета, заполненные рыхлой некротической массой, безболезненные. Отсутствие болевого симптома - характерная особенность радиационного поражения зубов, свидетельствующая о подавлении функции одонтобластов. Постепенно участки некроза расширяются и захватывают значительную часть зуба. Удаление некротических масс из очага поражения, как правило, безболезненное, поэтому делать это надо осторожно.
Если не применять радикальные вмешательства, то через 1-2 года окажутся пораженными более 96 % зубов.
Интенсивность лучевого поражения зубов в известной степени зависит от зоны и дозы облучения. Так, при действии проникающей радиации на область головы, шеи и плеч происходит развитие обширных некротических поражений зубов. При облучении грудной клетки, тазовых органов, конечностей патологический процесс в зубах развивается в большинстве случаев по типу остротекущего кариеса с некоторыми клиническими особенностями.
Во-первых, эти поражения зубов, напоминающие острый кариес, безболезненные, даже при зондировании, показатели электроодонтометрии понижены до 15-25 мкА.
Во-вторых, образовавшиеся в зубах полости имеют неровные, изъеденные края, которые в пределах эмали прозрачные и хрупкие, кариозная полость обычно заполнена размягченной грязно-серой массой, удаление ее малоболезненно или безболезненно вовсе. Характерно выпадение имеющихся ранее и вновь поставленных пломб, что свидетельствует о нецелесообразности немедленного пломбирования этих дефектов.
При хроническом, дробном, ионизирующем облучении, обычно связанном с профессиональными особенностями работы, поражение зубов носить хронический характер.
Появившиеся дефекты на зубах плоские, располагаются на атипичных, обычно иммунных к кариесу поверхностях зубов, покрыты серым налетом, под которым ощущается достаточно твердая эмаль и дентин. Эти поражения, в основном, безболезненны, и пациенты обращаются из-за косметического дефекта.
Опрос пациента позволяет дифференцировать указанные поражения и наметить меры лечения и профилактики.
Профилактика лучевых поражений зубов заключается, во-первых, в снижении прямого действия радиации на зубы путем изготовления индивидуальной свинцовой каппы, которую больной надевает непосредственно перед каждой процедурой лучевой терапии. Во-вторых, уменьшением опосредованного действия проникающей радиации путем предварительного (перед облучением) назначения месячного курса общей и местной реминерализующей терапии в сочетании с антиоксидантами.
В качестве лечения этим больным назначают: глицерофосфат кальция - 1,5 г в сутки в течение 1 мес; кламин (2-3 табл.) или фитолон (30 кап.) - 2-3 раза в день в течение всего периода лечения и облучения (следует помнить, что эти препараты являются радиопротекторами); поливитамины - по 3-4 драже в сутки в течение всего периода лечения и облучения; антиоксиданты (аевит или раздельно витамины А, Е) - по 4-6 капсул в день наряду с аскорбиновой кислотой по 0,5 г в сутки в течение всего периода лечения и облучения.
Местное профилактическое воздействие состоит в ежедневных, желательно двукратных, аппликациях фосфатсодержащих паст типа «Жемчуг», «Чебурашка», «Бемби» и других на зубы в течение всего периода лечения и облучения. После облучения необходимо повторить курс приема глицерофосфата кальция. При соблюдении этих условий, даже после лучевой терапии, обычно зубы сохраняются без особых изменений.
Однако указанные лечебные мероприятия необходимо продолжить еще в течение нескольких месяцев. К сожалению, врачи смежных специальностей далеко не всегда соблюдают эти правила стоматологической профилактики у данной тяжелой группы больных, поэтому к страданиям от основного заболевания присоединяются мучения из-за последующего лечения и удаления зубов, что отравляет этим людям, возможно, последние годы и месяцы жизни.
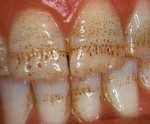
Некроз твердых тканей зуба - это некариозное разрушение структуры эмали и дентина зубов из-за воздействия негативных эндогенных и экзогенных факторов. В начале заболевания появляются меловидные пятна в пришеечной области на вестибулярной поверхности эмали зубов, по мере прогрессирования заболевания образуются полости с неровными границами. Появляется боль от кислого и холодного. Для диагностики патологии используются данные клинического осмотра, истории развития болезни, рентгенографии зубов. В зависимости от тяжести повреждения твердых тканей могут применяться терапевтические и ортопедические методы лечения.

- Причины некроза твердых тканей зуба
- Классификация некроза твердых тканей зуба
- Симптомы некроза твердых тканей зуба
- Диагностика некроза твердых тканей зуба
- Лечение и профилактика некроза твердых тканей зуба
- Цены на лечение
Общие сведения
Некроз твердых тканей - это системное множественное повреждение твердых тканей зуба, которое вызывает образование дефектов на поверхности эмали и дентина. Некроз твердых тканей развивается после прорезывания зубов под влиянием различных вредных факторов. Сейчас эта патология составляет около 9% от всех некариозных поражений твердых тканей зуба. Патология встречается с одинаковой частотой у мужчин и у женщин. Развитию некроза больше всего подвержены лица, работающие на вредных производствах и имеющие постоянный контакт с токсическими веществами, проходящие радиологическое лечение (например, онкологические больные), а также пациенты с гормональным дисбалансом или нарушениями в работе пищеварительной системы. Некроз твердых тканей - достаточно распространенная в стоматологии патология зубов, которая приводит к потере жевательной эффективности и требует своевременного и рационального лечения.

Причины некроза твердых тканей зуба
Причины развития некроза твердых тканей зуба разделяют на экзогенные и эндогенные. К эндогенным причинам разрушения эмали и дентина относятся нарушения функции желёз внутренней секреции (тиреотоксикоз, патология беременности), нарушение функций центральной нервной системы, заболевания желудочно-кишечного тракта (гиперацидный гастрит). Так, при эндокринных нарушениях изменяется минеральный состав тканей зуба, а при проблемах с пищеварительным трактом происходит разрушение тканей зуба кислотой желудочного сока.
Экзогенными факторами развития некроза являются токсические вещества на производствах, прием некоторых видов лекарственных препаратов (например, оральные контрацептивы), радиологическое излучение. При воздействии внешних производственных факторов некроз в основном поражает твердые ткани центральных зубов и клыков, реже - премоляров и моляров, так как эти зубы больше соприкасаются с воздухом, содержащим токсические вещества.
При воздействии экзогенных раздражителей происходит иммунносупрессивное воздействие на органы полости рта, снижается pH слюны до 5, ухудшается микроциркуляция в сосудисто-нервном пучке зуба. В результате этих процессов наблюдается нарушение питания твердых тканей зуба и изменение процессов естественной реминерализации эмали и дентина. При некрозе происходит истончение тканей зуба, нарушение строения эмалевых призм, в тканях пульпы изменяется структура одонтобластов, наблюдается расширение кровеносных сосудов.
Классификация некроза твердых тканей зуба
С практической точки зрения, для врача-стоматолога актуальнее всего классификация некроза по стадиям поражения твердых тканей зуба. Выделяют следующие этапы:
- Образование меловидного пятна
- Меловидное пятно, обнаженный светлый дентин
- Пришеечный дефект с воронкообразным углублением.
Первоначально возникает очаговая деминерализация эмали в пришеечной области зуба. Такая эмаль может скалываться, не завершив деминерализацию в полной мере, при этом обнажается светлый дентин. У пациента могут наблюдаться участки некроза, находящиеся на разных стадиях развития. Заболевание прогрессирует, поражается все больший объем тканей зуба. Эмаль становится хрупкой, дентин размягчается. Определяются выраженные процессы облитерации, размер пульпарной камеры уменьшается. Нередко некроз твердых тканей осложняется быстро прогрессирующим кариесом зубов, поэтому некоторые авторы относят некроз твердых тканей к множественному кариесу.
Симптомы некроза твердых тканей зуба
Пациенты с некрозом твердых тканей жалуются на изменение цвета зубов. Так, при воздействии соляной кислоты зубы приобретают жёлто-серый цвет, при воздействии серной кислоты зубы становятся черного цвета, при поражении азотной кислотой - белого цвета. Эмаль становится матовой и шероховатой, пропадает блеск.
Далее цвет зубов может темнеть, в результате образования заместительного дентина. Пациентов беспокоит чувство оскомины. При прогрессировании процесса появляется боль при приеме кислой и холодной пищи, которая проходит после устранения раздражителя. Больным становится сложно чистить зубы, потому что механическое воздействие причиняет боль.
Поражение зубов носит множественный характер, быстро прогрессирует. В отличие от других видов некариозных поражений, дефекты имеют неровные границы. Дно полостей матовое, зондирование полостей болезненно. Перкуссия зубов отрицательная. Дальнейшее развитие процесса приводит к вертикальной и горизонтальной стираемости зубов, в результате чего сильно снижается жевательная эффективность.
Диагностика некроза твердых тканей зуба
Для диагностики заболевания врачи-стоматологи проводят тщательный сбор анамнеза и клинический осмотр пациента. Осуществляют дифференциальную диагностику с другими видами некариозных поражений эмали - клиновидным дефектом и эрозией эмали. При некрозе твердых тканей, в отличие от других некариозных поражений, отсутствует блеск поверхности, а также определяется другая форма очага.
Для исключения изменений в периапикальных тканях проводят рентгенографическую диагностику (ортопантомограмма, компьютерная томография, прицельная рентгенография зуба). При диагностике поражений очень важно определить причину, которая вызвала некроз, поэтому часто стоматологи направляют пациентов на прием к эндокринологу, гастроэнтерологу и другим врачам-интернистам.
Лечение и профилактика некроза твердых тканей зуба
При лечении некроза твердых тканей зубов необходимо ограничить воздействие вредного фактора на пациента. При данном виде патологии должно проводиться комплексное лечение: общее и местное. Общее лечение должно быть направлено на повышение реактивности организма, иммунной системы. Местное лечение осуществляется врачами-стоматологами. На начальных стадиях заболевания для укрепления твердых тканей зубов применяется реминерализующая терапия препаратами кальция. При появлении полостей проводят закрытие дефектов современными пломбировочными материалами. При тяжелых стадиях, когда наблюдается выраженная потеря твердых тканей, проводят восстановление зубов ортопедическими конструкциями. Виды конструкций подбирает стоматолог-ортопед индивидуально для каждого пациента.
Для профилактики некроза твердых тканей зубов пациентам необходимо соблюдать правила безопасности на производствах, использовать средства индивидуальной защиты, проходить диспансерное наблюдение у врачей общего профиля при наличии патологии внутренних органов, не пропускать регулярные осмотры врача-стоматолога, проводить санацию полости рта и поддерживать высокий уровень гигиены ротовой полости.
Читайте также:

