Зуб и белые выделения
Опубликовано: 26.04.2024

Белый налет на деснах может быть симптомом кандидоза, заболевания, вызываемого грибком рода Candida. Под воздействием грибковой инфекции развивается стоматит. Сначала на поверхности щек, языке, небе и деснах появляются множественные творожистые высыпания белого цвета. Постепенно они начинают разрастаться. По мере роста очагов они сливаются, во рту образуется пленка.
В начале развития заболевания налет можно соскрести. Но на том месте, где он был удален, остаются небольшие язвочки. Когда болезнь запущена, белесая пленочка уже не соскребается. Пациент ощущает серьезный дискомфорт. Во рту появляется сухость, жжение, боль, металлический привкус. В запущенной стадии – системные симптомы. Начинает болеть голова, пациент жалуется на вялость и слабость, повышается температура.
Кандиды – условно-патогенная микрофлора. Они живут в полости рта любого человека. Пока их количество находится в пределах нормы, патологические состояния не развиваются. Если кандиды начинают быстро размножаться, они провоцируют кандидоз.
Причины
- Ослабленный иммунитет. У людей со слабым иммунитетом снижается сопротивляемость организма. Кандиды начинают быстро размножаться.
- Нарушения гормонального фона. Изменения в гормональном фоне приводят к разным патологиям, и кандидоз – одно из них.
- Патологии желудочно-кишечного тракта.
- Сахарный диабет.
- Длительный прием антибиотиков. Эти препараты нарушают нормальную микрофлору. Они убивают не только патогенные микроорганизмы, но и полезные бактерии.
- Стоматологические болезни. Спровоцировать кандидоз могут кариес, воспаление в полости рта.
- Плохая гигиена ротовой полости. Пациенты, которые не уделяют должного внимания гигиене, больше подвержены возникновению белого налета.
- Зубные протезы. Неправильно подобранный зубной протез давит на слизистую, вызывает ее натирание. В этих местах изменяется цвет, нарушается структура тканей.
- Повреждение слизистой оболочки. Она выполняет защитную функцию. Повреждение провоцирует разные стоматологические патологии.
Белый налет во рту является признаком не только кандидоза. Он сопровождает и другие патологические состояния:
- Киста зуба. Это защитное новообразование, которое формируется в ответ на воспалительный процесс. Когда патологические клетки отмирают, вокруг зоны некроза формируется полость с плотными стенками, внутри которой находится жидкость.
- Лейкоплакия. Это плотное новообразование белого цвета на деснах, щеках. Без лечения приводит к ороговению.
- Онкологические заболевания в начальной стадии.
Иногда проблема возникает и как ответная реакция на внешнее раздражение. Например, после чистки или отбеливания зубов. В этом случае она через какое-то время проходит самостоятельно.
Лечение
Программу лечения подбирают в зависимости от того, чем вызван белый налет на деснах:
- Противогрибковые препараты. Назначают в том случае, если болезнь спровоцирована кандидой.
- Обработка полости рта антисептиками. Для этого можно использовать перекись водорода, хлоргексидин, мирамистин, раствор марганцовки. Средство наносят на спонж и аккуратно обрабатывают им пораженные участки.
- Специальные зубные пасты. Врач порекомендует применение специальных паст, в составе которых есть ферменты лактоферрин, лактопероксидаза, лизоцим. Они необходимы для того, чтобы восстановить микрофлору.
- Терапия, направленная на восстановление иммунной системы. Специалист порекомендует лекарственные препараты, витамины, специальную диету.
Белый налет после стоматологических операций
Очень часто налет возникает после удаления зуба. Это нормальная реакция организма. Но иногда он может свидетельствовать о развитии воспалительного процесса:
- Альвеолит. Это воспаление лунки зуба после экстракции. Если появление белого налета в ранке сопровождается сильной болью, повышением температуры, чаще всего это свидетельствует о том, что в лунку попала инфекция.
- Неполное удаление. Бывает, когда сложное извлечение зуба делает неопытный врач. Часть корня остается в десне. Начинается воспаление, развиваются гнойные процессы. Такое состояние часто сопровождается сильной болью и отечностью.
Если вы недавно удалили зуб и после этого появился налет в рту, боль, отечность, это повод обратиться за медицинской помощью.
Белый налет на деснах у детей
Белый налет во рту у детей – частое явление. Особенно подвержены этому младенцы до года. Причины, провоцирующие заболевание, могут быть теми же, что и у взрослых. При появлении проблемы нужно показать ребенка детскому стоматологу. Он назначит лечение. Особенно важно быстро получить медицинскую помощь, если изменения во рту сопровождаются и другими нарушениями:
- Нарушение сна.
- Раздражительность.
- Плаксивость.
- Ухудшение аппетита.
Что могут сделать родители
Помочь ребенку можно разными методами:
- Соблюдение питьевого режима. Для того чтобы слизистые достаточно смачивались, необходимо давайте ребенку пить много чистой воды. Это компенсирует медленное выделение слюны и обеспечивает достаточное смачивание полости рта.
- Очистка налета. Снимать его нужно стерильным тампоном, смоченным антисептическим раствором. Каким средством лучше пользоваться, подскажет врач. Когда вы обрабатываете рот ребенка, все должно быть стерильно. Иначе можно занести инфекцию и усугубить проблему.
И обязательно нужно позаботиться о том, чтобы ребенку было комфортно. Комнату нужно регулярно проветривать, в ней должна быть достаточная влажность. Пораженные участки пересыхают, поэтому важно позаботиться о том, чтобы этот процесс остановился или шел как можно медленнее.
Что такое зубной налет? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сидихина Н. О., стоматолога со стажем в 11 лет.

Определение болезни. Причины заболевания
Зубной налёт — это мягкая, липкая биоплёнка, которая состоит из бактерий, продуктов их жизнедеятельности, слюны, остатков еды и тканевого детрита (разрушенных клеток). Налёт появляется на участках, на которых проще закрепиться:
- на шероховатых поверхностях зубов;
- в пришеечной области коронок;
- около пломб;
- в местах крепления зубных протезов;
- в промежутках между зубами;
- в естественных углублениях зуба;
- в труднодоступных для чистки местах;
- на негерметичных краях реставрации зубов;
- над и под десной;
- на мостах, брекетах, коронках.
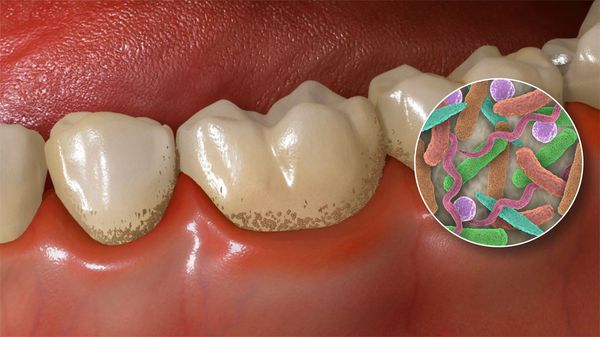
Зубной налёт состоит из скоплений микроорганизмов, обитающих в полости рта: стрептококков, лактобактерий, стафилококков, нейссерий, вейлонелл, фузобактерий, актиномицетов и дрожжеподобных грибков. Микробы прикрепляются к пелликуле — тонкой плёнке на поверхности зубов. Уже через сутки их число увеличивается до сотен миллионов. А течение нескольких дней микроорганизмы объединяются и образуют бляшку, покрывающую зубную эмаль.
Чтобы сформировалась зубная бляшка, необходимо одновременное действие нескольких факторов:
- нехватка слюны, в том числе во время сна, её застой и повышение кислотности;
- количественный и видовой состав микрофлоры полости рта;
- присутствие углеводов;
- плохая гигиена полости рта.
Зубной налёт появляется при употреблении большого количества углеводов и неправильной или нерегулярной гигиене полости рта. Сахара, которые ест человек, употребляют и микробы, составляющие бляшку. Бактерии способны превращать углеводы в кислоту, которая разрушает зубную эмаль и способствует развитию кариеса [1] [4] [24] .
Симптомы зубного налета
Зубной налёт может проявляться следующими изменениями в полости рта:
- эмаль теряет блеск и приобретает тёмный оттенок;
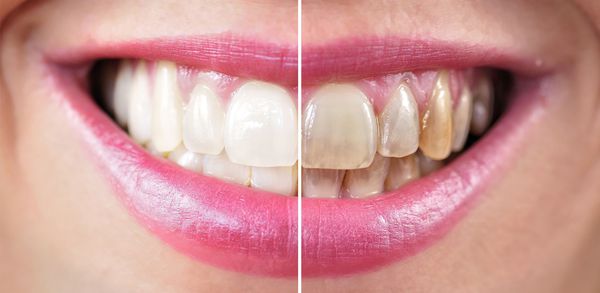
- жизнедеятельность микроорганизмов вызывает неприятный запах изо рта;
- зубы на ощупь становятся шероховатыми;
- дёсны начинают кровоточить, особенно во время чистки зубов;
- пациенты, избегая кровоточивости, недостаточно хорошо чистят зубы, в результате количество налёта увеличивается;
- возникают покраснение и припухлость дёсен, боль при чистке и пережёвывании пищи;
- повышается чувствительность зубов к температурным или химическим раздражителям;
- усиливается подвижность зубов;
- образуется зубной камень;
- выделяется гной [1][5][18][26] .
Патогенез зубного налета
Через несколько минут после приёма пищи на зубах начинается формироваться плёнка — пелликула , которая состоит из гликопротеинов слюны. Пелликула плотно фиксирована на поверхности зуба, е ё невозможно смыть водой или слюной. Сама по себе плёнка ещё не содержит колоний бактерий и не приводит к кариесу. Патологический процесс начинается спустя несколько суток:
1. Через 48 часов количество микроорганизмов значительно увеличивается и образуется единая бактериальная сеть из более чем 750 различных видов бактерий.
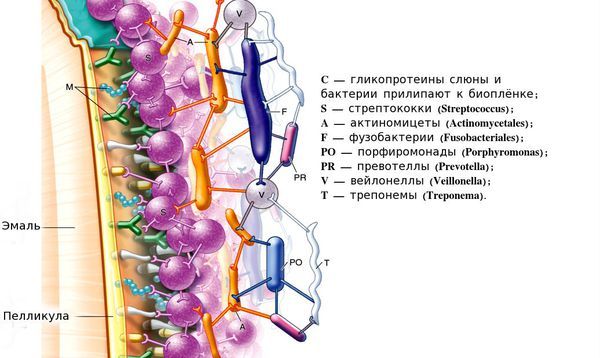
2. На четвёртый — девятый день на зубной эмали формируется зрелая бляшка. Бактерии в её составе преобразуют сахара в кислоты, которые растворяют кальций и разрушают поверхность эмали.
3. Промежутки между призмами эмали увеличиваются. Микроорганизмы проникают в эти пространства и начинается образование кариеса.
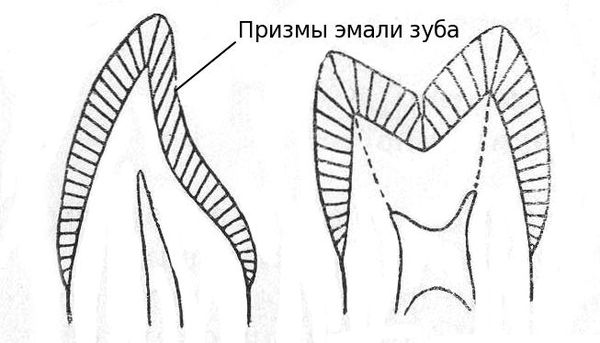
4. Зубная бляшка ограничивает доступ кислорода к поверхности эмали, что способствует размножению анаэробных бактерий (способных жить без кислорода). Сквозь бляшку из слюны не могут проникать и кальций с фосфором, поэтому если из-за плохой гигиены на поверхности зуба образовалась бляшка, то фторсодержащие пасты и эликсиры, даже самых лучшие и дорогостоящие, совершенно бесполезны.
Выраженные нарушения в биохимическом составе полости рта приводят к заболеваниям дёсен, зубов (и как следствие неприятному запаху изо рта) и даже осложнениям на внутренних органах, например на сердце. [1] [17] [21] [24] .
Классификация и стадии развития зубного налета
Зубные отложения подразделяют на минерализованные и неминерализованные:
1. Неминерализованные — это кутикула, пелликула, мягкий зубной налёт и зубная бляшка:
- Кутикула — это остатки оболочки, которая присутствовала на зубе в момент его прорезывания и исчезла после;
- Пелликула (приобретённая кутикула), с одной стороны, защищает эмаль от кислот, с другой — способствует прикреплению микроорганизмов к поверхности зуба;
- Мягкий зубной налёт — клейкие наслоения микроорганизмов, продуктов их жизнедеятельности, слюны, остатков еды и разрушенных клеток.
- Зубная бляшка — плотное образование из микробов и продуктов их жизнедеятельности, способное создать кислую среду и разрушить эмаль.
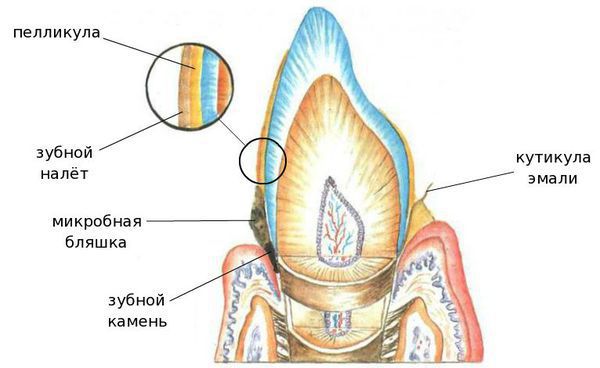
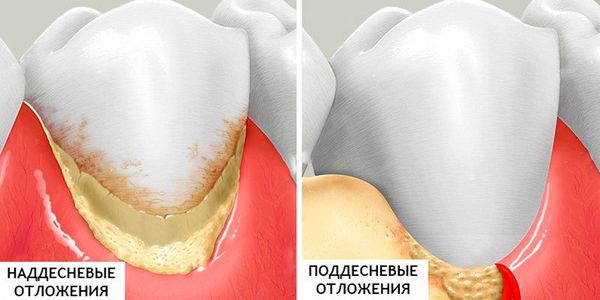
2. Минерализованные отложения — это наддесневой и поддесневой зубной камень (затвердевший налёт):
- Наддесневой зубной камень располагается на поверхности зубов наддесневого края. Чем светлее зубной камень, тем он плотнее и быстрее образуется. Зубной камень является отвердевшей зубной бляшкой. Расположен в основном в области открытия протоков больших слюнных желёз: на язычной поверхности нижних фронтальных зубов, в подъязычной области расположения протоков подъязычных и поднижнечелюстной слюнных желёз, на щёчной поверхности верхних моляров.
- Поддесневой камень расположен на поверхности корня зуба ниже уровня десны. Этот вид камня встречается у пациентов с различными заболеваниями пародонта ( тканей, окружающих и удерживающих зуб ).
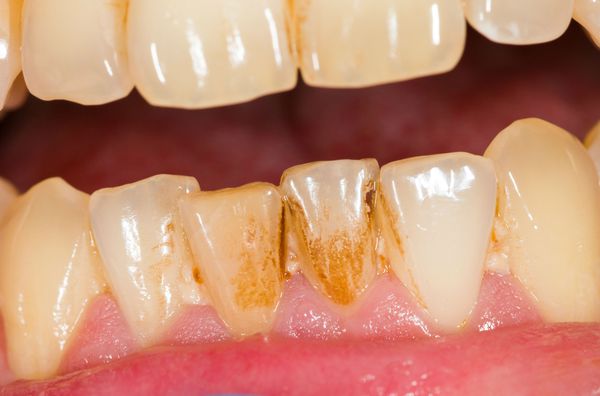
Зубной налёт различают по цвету:
- Липкая плёнка желтовато-белого оттенка — естественные отложения на поверхности зуба, которые появляются во время сна, после приёма пищи. При отсутствии гигиены полости рта возникает затхлый или гнилостный запах изо рта и кислый привкус. Приводит к появлению зубных камней, которые сможет убрать только стоматолог при помощи специальных инструментов.
- Пигментированный зубной налёт образуется при употреблении красящих продуктов: кофе, крепкого чая. Налёт у курильщиков окрашен в коричневый цвет, это вызвано отложением табачных смол и никотина.
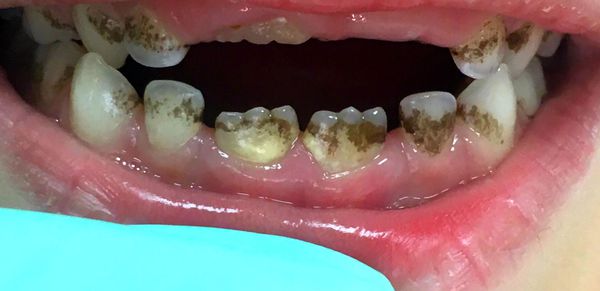
- Тёмный зелёный налёт (налёт Пристли), как правило, образуется на молочных зубах и проходит с появлением постоянного прикуса. Выглядит как неровная тёмная кайма, может распределиться вдоль всего зуба или быть в виде пятнышек, и является источником неприятного запаха. Его образуют некоторые видов бактерий, обитающие в полости рта ребёнка. Возможны и другие причины возникновения пигментированного налёта — эндокринологические и желудочно-кишечные заболевания (нарушение обмена веществ, патологии щитовидной железы, гастрит, дуоденит, холецистит, воспаление поджелудочной железы, печени и желчевыводящих протоков), приём препаратов железа и иных витаминов; смена климата. В этих случаях оттенок налёта может быть чёрным, зелёным, коричневым или оранжевым. Налёт и бактерии, которые его образуют, не разрушают ткани зуба, но могут маскировать кариес [1][3][27] .
Осложнения зубного налета
Если налёт не убирать, то он превращается в зубной камень и приводит к воспалению слизистой оболочки рта и дёсен. Отёчность десневого края способствует формированию ложных карманов и одновременно с этим усиливает выделение десневой жидкости. Это создаёт благоприятные условия для развития бактериальной микрофлоры, которая является ключевым фактором тяжёлых осложнений: кариеса, гингивита, пародонтита, стоматита, инфекционного эндокардита.
Кариес — это размягчение твёрдых тканей зуба кислотами, выделяемыми бактериями зубного налёта. Разрушению способствует частое употребление сахаров, высокая кислотность в полости рта, снижение слюноотделения [1] [4] [5] .
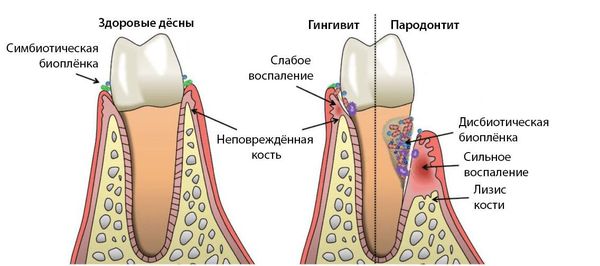
Гингивит — это воспаление дёсен, которое сопровождается покраснением, отёком, кровоточивостью и неприятным запахом изо рта. Плохая гигиена позволяет микробным бляшкам накапливаться между десной и зубами, что приводит к воспалению. При этом бороздки между зубами и десной увеличиваются и появляются десневые карманы. Они содержат бактерии, которые, помимо гингивита, могут вызывать кариес корня зуба и пародонтит. Чаще всего к гингивиту приводит зубной налёт. К второстепенным факторам относят: неправильный прикус, зубной камень, плохое восстановление зубов, сухость во рту, изменения гормонального фона, системные нарушения (сахарный диабет, СПИД, авитаминоз, лейкоз, лейкопения), приём лекарственных препаратов [14] [16] [24] .
Пародонтит — это воспалительное заболевание дёсен, при котором атрофируются ткани, в том числе костные, удерживающей зуб в лунке. Ведущую роль в развитии заболевания играют патогенные микроорганизмы зубного налёта. Продукты жизнедеятельности бактерий увеличивает проницаемость кровеносных сосудов, это приводит к иммунному ответу организма и хроническому воспалению.При пародонтите появляется кровоточивость, покраснение и отёк десны, её отхождение от корней зубов, в тяжёлых случаях — гнойное отделяемое из пародонтальных карманов. Также увеличивается подвижность зубов при жевании, а между зубами и десной начинают застревать остатки пищи. Пародонтит — необратимый процесс, так как сопровождается уже деструкцией тканей [18] [19] [26] [28] .
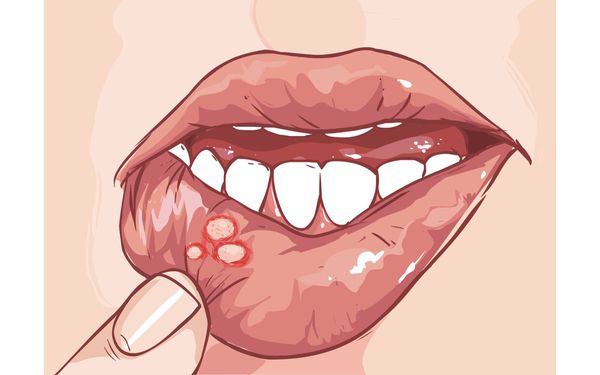
Стоматит — воспалительное заболевание полости рта с образованием язв и эрозией. К патологии приводят бактерии, которые поражают участки с микротравмами. В тяжёлых случаях на слизистой оболочке появляются пузыри, участки отмирания клеток (некроз). У лиц с ослабленным иммунитетом стоматит может стать причиной общей интоксикации [1] [27] .
Галитоз — дыхание с неприятным запахом, вызванное патологическим ростом микроорганизмов в пародонтальных карманах вокруг зубов. Галитоз может быть проявлением общих расстройств при метаболических нарушениях и поражении органов желудочно-кишечного и дыхательного тракта [29] [30] .
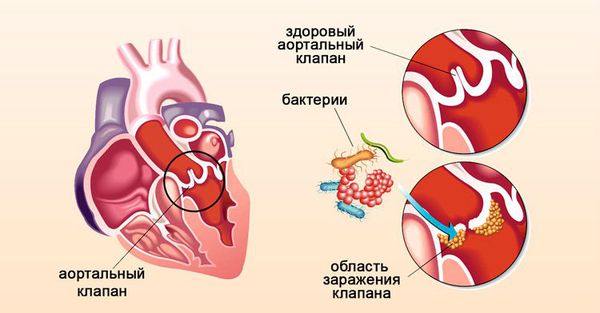
Инфекционный эндокардит — это воспаление внутренней оболочки сердца, которое сопровождается поражением клапанного аппарата и клеток сосудов условно-патогенными возбудителями (в большинстве случаев стрептококками и стафилококками). Бактерии из десневых карманов попадают в кровь, затем прилипают к клеткам сердца или сосуда (чаще уже повреждённого) и вызывают воспаление [6] [12] [25] [32] [32] .
Диагностика зубного налета
Зубной налёт определяется визуально во время осмотра. При этом стоматолог отмечает:
- уровень самостоятельной гигиены полости рта;
- прикус (расположение зубов, скученность);
- изменение формы, цвета, текстуры, поверхности, размеров слизистой полости рта;
- наличие и вид зубных отложений.
Здоровая десна имеет бледно-розовый оттенок, по рельефу похожа на апельсиновую корку. В норме контур десны плотно прилегает к зубу, сосочки полностью заполняют межзубные пространства, слизистая десневой границы легко определяется.
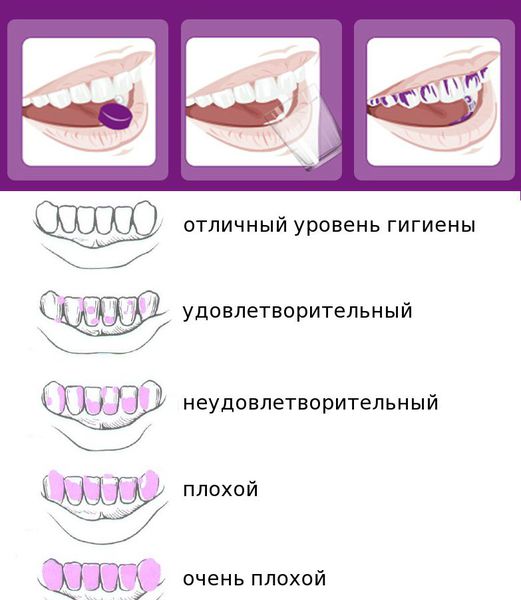
После осмотра стоматолог при помощи окрашивания специальными красителями выявляет количество зубных отложений и оценивает уровень гигиены: от хорошего до очень плохого. Для большинства пациентов достигнуть удовлетворительной гигиены полости рта — достаточно сложная задача.
Реакция на воспаление со стороны мягких тканей оценивается по показателям:
- объём мягких тканей и глубина поддесневых карманов;
- интенсивность кровоточивости;
- подвижность зубов.
Воспалительную реакцию со стороны костей челюстей и убыль костной ткани определяют при помощи рентгенологического обследования [1] [7] [9] [27] .
Лечение зубного налета
После диагностики стоматолог удаляет бактериальный налёт. Для этого:
- полость рта обеззараживают антисептиками;
- поверхности зубов с помощью аппарата Air Flow под давлением обрабатывают специальным раствором;
- зубы полируют щёткой, резиновыми чашечками, пастой со фторидами, полировочной штрипсой (тонкой полоской из металла или пластика).
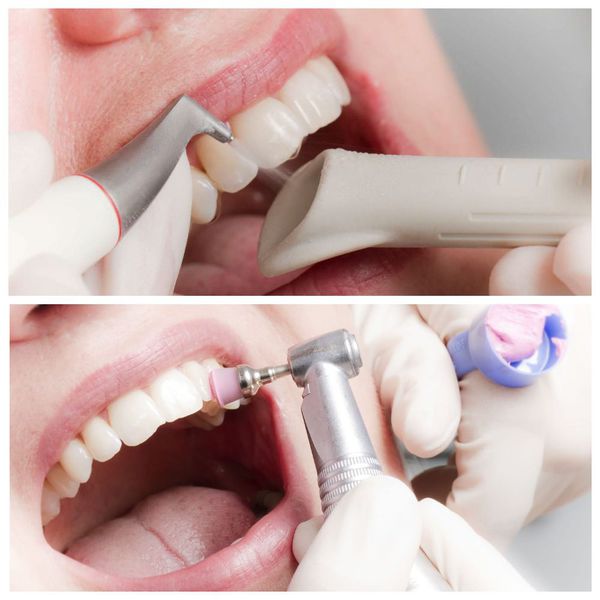
В завершении гигиены врач проводит антисептическую обработку, останавливает кровотечение и накладывает лечебные и антисептические повязки на десну. При выраженном воспалении слизистой назначается курс антимикробных аппликаций и заживляющих мазей. При обильных зубных отложениях рекомендован повторный осмотр [5] [12] [22] [25] .
Прогноз. Профилактика
При регулярном посещении стоматолога зубной налёт выявляют на начальной стадии и легко удаляют. Гигиеническую чистку зубов рекомендовано проводить раз в шесть месяцев. Если налёт не удалён, он переходит в плотное образование и развивается кариес. При своевременном обращении к врачу и правильном лечении прогноз будет благоприятным. При остром кариесе следует 2-4 раза в год посещать стоматолога, обрабатывать полость рта хлоргексидином, есть меньше углеводов и каждые 2-3 года контролировать микробиологические показатели слюны.
Профилактические осмотры, своевременное лечение, удаление зубного налёта существенно оздоравливают полость рта и предупреждают развитие заболеваний дёсен и зубов, однако без удовлетворительной самостоятельной гигиены добиться благоприятных долгосрочных результатов невозможно [7] [9] [15] .
Самое первое в гигиене и борьбе с налётом — это зубная щётка. Её подбирают индивидуально, согласно анатомическим особенностям пациентов. При выборе и использовании учитывают основные моменты:
- Предпочтительны щётки с искусственными щетинками с закруглёнными концами. Натуральную щетину, как правило, быстро колонизируют бактерии, к тому же она недолговечна, а острые концы щетинок могут травмировать десну и твёрдые ткани зуба.
- Охват щетины — не более двух-трёх зубов, это позволит чистить их лучше.
- Ручка удобно располагается в руке.
- Зубные щетки меняют каждые 6-10 недель.
Электрические щетки с вращающимися или колеблющимися головками рекомендованы пациентам с нарушенными мануальными навыками. Они хорошо удаляют налёт при постоянном использовании.
Помимо щётки, важную роль играет зубная паста. Она должна хорошо очищать, не повреждать эмаль, быть приятной на вкус, надолго защищать от микробов. Важное значение в её составе имеют следующие соединения:
- фториды (соединения фтора, например с натрием) — стабилизируют уровень минералов в зубной эмали;
- пирофосфат, хлорид цинка, цитрат цинка — уменьшают наддесневой зубной камень;
- хлорид стронция, гидроксиапатиты и нитрат калия — избавляют от повышенной чувствительности зубов;
- карбонат кальция — нейтрализует кислоты, тем самым защищая зубы [2][3][8] .
Для гигиены межзубных пространств будут полезны зубные нити(флоссы) и нити на держателе (флоссеты). Они легко проникают в межзубные промежутки и удаляют остатки пищи и налёт.
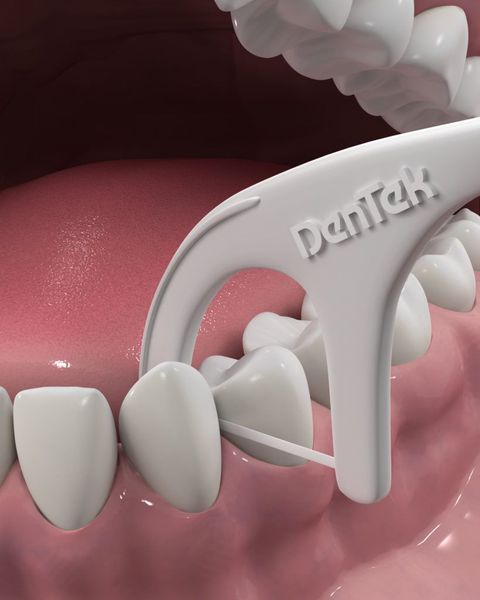
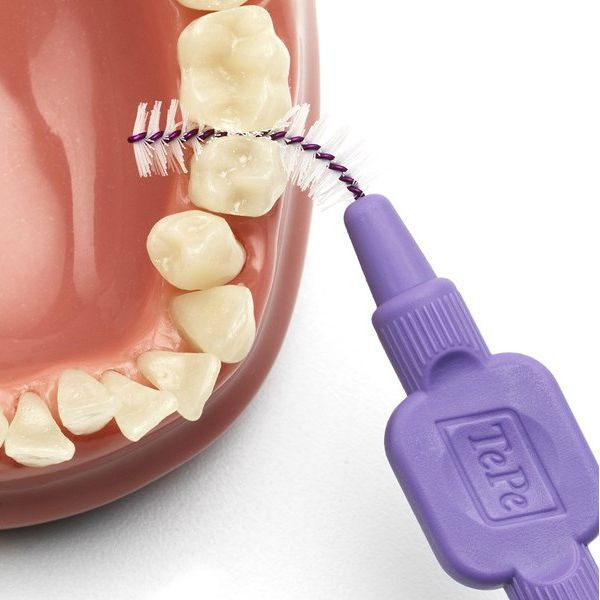
Пациентам с имплантами следует применять интерпроксимальные ёршики. Они состоят из спирально-изогнутого основания с конически или цилиндрически расположенными щетинками. Зубные нити и интерпроксимальные ёршики предназначены только для одноразового применения.
Для удаления остатков пищи можно применять деревянные или пластиковые зубочистки, но следует помнить, что они не избавят от налёта.
При наличии несъёмных конструкций (брекеты, коронки, импланты) полезен и незаменим ирригатор — прибор, который струёй воды под давлением очищает зубную поверхность и маcсирует мягкие ткани.
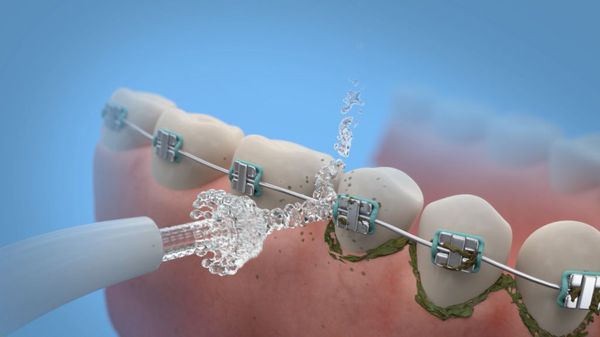
Ополаскиваетели для рта не являются самостоятельным средством для устранения зубных отложений, и удаляют налёт только в комплексе с другими средствами. При хронических заболеваниях пародонта полоскать рот не рекомендуется — это повышает риск попадания частичек инфицированных отложений в десневой карман и может усилить воспаление.
Хлоргексидин — это антисептик, который обладает антибактериальным действием и уменьшает зубные отложения. Но из-за побочного раздражающего действия (вплоть до химического ожога сосочков языка с нарушением вкусовой чувствительности) курс хлоргексидина в составе ополаскивателя ограничивают до двух недель, с повторением через три месяца.
Жевательная резинка в течение 15-20 минут после приема пищи механически очищает зубы за счёт повышения слюноотделения. Жевательные резинки следует выбирать без сахара, с ксилитом — сахарозаменителем, который препятствует размножению бактерий в полости рта.
Одним из важных факторов профилактики зубных отложений является питание. Для предотвращения кариеса важно получать из пищи достаточно минералов (кальция и фтора) и снижать количество сахара. Также следует исключить курение и уменьшить употребление красящих продуктов — чёрного кофе или чая [2] [3] [8] [10] .
Выделения из влагалища у женщин репродуктивного возраста — это совершенно нормально и естественно. Влагалищная смазка обеспечивает защиту, выступая барьером для инфекций, во время полового акта обеспечивает скольжение. В норме pH влагалища слегка кислый, и это не самая благоприятная среда для микробов.

Обычные выделения влагалища не имеют запаха, часто никак не проявляют себя и не вызывают раздражения. Они прозрачны или имеют слегка сливочный цвет. Количество выделений растёт при сексуальном возбуждении и во время беременности. Также небольшие изменения происходят в течение менструального цикла.
Вагинальные инфекции
Но бывают необычные выделения, и это уже сигнал наличия инфекции, это не норма. Их причина — вагинальные инфекции, вызываемые бактериями, грибками или вирусами. Они снижают кислотность влагалища. Признаки вагинальной инфекции:
- творожистые, белые выделения
- с неприятным запахом
- зеленоватого оттенка с плохим запахом
- розовые или коричневые
- раздражающие и (или) вызывающие зуд кожи и слизистой
Если нетипичные выделения сопровождает боль (внизу живота, при мочеиспускании или сексуальной близости), если имеются высыпания на коже — это тоже повод обратить внимание и пройти диагностику. Тем более, если накануне у вас был незащищенный секс или имеются какие-то еще основания предположить половую инфекцию или воспаление.
После наступления менопаузы влагалище может потерять привычный уровень увлажненности из-за снижающегося уровня женских половых гормонов. Вероятность бактериальной инфекции при этом не так уж редка — производство антибактериальной слизи снижается, и способность организма противостоять микробной атаке падает. Так что, желто-белые выделения в период менопаузы — повод пройти обследование.
Микрофлора влагалища и выделения

Некоторые виды бактерий живут во влагалище, и поддерживают его здоровую микрофлору — производят кислоту. Кислая среда с определённым уровнем pH помогает бороться с инфекционными возбудителями. Помимо внешних агентов — инфекций — сбой может возникнуть из-за гормональных нарушений, стресса и даже ношения неподходящего белья.
Рассмотрим три наиболее распространённых источника неприятных выделений
1. Молочница
Виновницей молочницы становятся дрожжевые грибки Candida Albicans. Их чрезмерное размножение вызывает неприятные симптомы зуда, выделений — вагинального кандидоза. Провоцируют молочницу:
- узкое, синтетическое белье, ежедневные прокладки
- антибиотики
- сахарный диабет
- противозачаточные средства (таблетки, кольцо Новаринг)
2. Бактериальный вагиноз
Виновниками бактериального вагиноза становятся бактерии, которые также могут в небольшом количестве обитать во влагалище, но начинают активно размножаться. Так гарднереллла проявляет себя сероватыми выделениями с рыбным запахом. Другие возбудители - стафилококк, кишечная палочка. Что часто становится причиной вагиноза?
- ароматизированное мыло
- гигиенические спреи
- использование ВМС
Гарднереллез не относят к инфекциям, передаваемым половым путём (ИППП), но его может спровоцировать смена полового партнера. Бактериальный вагиноз обязательно следует вылечить, т.к при нем растут риски:
- воспалительных заболеваний внутренних органов
- присоединения вирусной инфекции, что повлечет усложение лечения
- проблем с вынашиванием ребенка
3. Трихомониаз
Трихомониаз вызывают трихомонады. Ими обычно делятся во время незащищенного полового контакта. Через некоторое время появляются обильные желто-зеленые выделения с сильным запахом. Но в отдельных случаях инфекция себя не проявляет. Трихомониаз также крайне важно скорее диагностировать и вылечить — последствия могут быть такими же, как и при нелеченном бактериальном вагинозе. Подробнее о трихомониазе читайте в этом материале.
Чтобы провериться на половые инфекции, приезжайте к нам на сдачу анализов или на приём к гинекологу. Узнайте больше по телефону: +7 (495) 308-39-92.
Нужно больше интересных статей:



Белые выделения из влагалища (бели) — это появление густого отделяемого белого цвета из половой щели. Нередко наблюдается секрет с кислым запахом. Симптом часто сопровождается интенсивным зудом и дискомфортом в промежности, болями при половом акте. Возникновение белей могут провоцировать естественные причины, белые выделения также являются признаком грибкового поражения влагалища, дисбиоза. Для выявления патологических состояний, вызывающих бели, выполняют осмотр с зеркалами, УЗИ тазовых органов, лабораторные анализы. Для устранения симптома проводят терапию основного заболевания.
- Причины белых выделений из влагалища
- Физиологические факторы
Причины белых выделений из влагалища
Физиологические факторы
Появление выделений из половых путей (белей) обусловлено секрецией желез, расположенных в преддверии влагалища, шейке матки. Они вырабатывают небольшое количество прозрачной слизи без специфического запаха, но под воздействием половых гормонов цвет и консистенция секрета изменяются — он становится светло-молочным, тягучим. Если подобное отделяемое беспокоит постоянно или возникают белые выделения с субъективно неприятным запахом, необходимо обратиться за медицинской помощью. Наиболее распространенные естественные причины появления белесоватого секрета из влагалища:
- Вторая половина менструального цикла. За несколько дней до начала месячных отмечаются скудные белые густые выделения без запаха, похожие на клей. Бели обычно имеют светло-молочный цвет, реже заметен легкий желтоватый оттенок.
- Половой акт. Для облегчения проникновения во влагалище при половом возбуждении вырабатывается большое количество тягучей белой слизи. Этот секрет имеет специфический аромат, что не считается признаком болезненного состояния.
- Беременность. После 12-13 недели гестации происходят изменения в слизистой репродуктивных органов, обновляется эпителий, поэтому наблюдаются белые выделения. Кислый запах указывает на патологические причины симптома.
Вагинальный кандидоз (молочница)
При кандидозе влагалища женщины замечают обильное отделяемое неоднородной консистенции с кисловатым запахом, которое по виду напоминает крупинки творога. Увеличение количества выделений вызывают половые сношения, водные процедуры. При хроническом процессе пациентки жалуются на скудное творожистое отделяемое примерно за неделю до менструации, с началом месячных белые выделения прекращаются. Характерно сочетание симптома с покраснением кожи больших и малых половых губ, промежностным зудом, болями, резью при мочеиспускании.
Генитальный туберкулез
Выделения белого цвета со слабым запахом могут свидетельствовать о поражении фаллопиевых труб и других отделов половой системы палочками Коха. Отделяемое скудное, густое, его появление не связано с менструальным циклом. У большинства женщин удлиняется интервал между месячными, молодые пациентки предъявляют жалобы на невозможность забеременеть. Белые выделения при генитальном туберкулезе возникают на фоне неинтенсивных тянущих болей внизу живота, субфебрильной температуры тела.
Осложнения фармакотерапии
Распространенная причина беловатых выделений с неприятным запахом — прием препаратов, которые снижают местный иммунитет во влагалище (антибиотики, кортикостероиды). Вагинальное отделяемое появляется спустя 5-7 дней после начала антибактериальной терапии. Белые выделения сочетаются с зудом во влагалище и промежности, болезненным половым актом. Патологический секрет связан с нарушением влагалищной флоры и интенсивным размножением патогенных микроорганизмов. Причины белей при лечении глюкокортикоидами — иммуносупрессия и активация условно-патогенной флоры.
Диагностика
Наличие у женщины обильного белого секрета, выделяющегося из влагалища, особенно с ощутимым кислым запахом, является показанием для посещения акушера-гинеколога. Диагностический поиск предполагает комплексное физикальное и инструментальное обследование половых путей для установления причины, спровоцировавшей белые выделения, а также уточняющие лабораторные методы. Наибольшей информативностью отличаются:
- Гинекологический осмотр. Методика направлена на изучение состояния слизистой оболочки репродуктивных органов, в ходе осмотра определяются участки гиперемии или деструкции эпителия, плотный творожистый налет, окруженный воспалительной каймой. Осмотр в зеркалах обязательно дополняется пальцевым влагалищным исследованием.
- Эндоскопические методы. Детальная визуализация эпителия слизистой шейки матки в ходе кольпоскопии позволяет обнаружить эрозии и другие подозрительные изменения. Для уточнения причины выделений необходимо проведение пробы Шиллера и уксусной пробы. При возможном поражении матки требуется гистероскопия.
- Сонография. УЗИ органов малого таза — стандартный неинвазивный метод, эффективно выявляющий признаки воспалительного процесса матки и придатков, объемных новообразований. В сомнительных случаях может быть назначена диагностическая лапароскопия.
- Лабораторные анализы. В качестве скрининга рекомендован анализ на микрофлору влагалища и бактериологический посев выделений. При творожистом отделяемом с явным кислотным запахом мазок изучают под микроскопом для обнаружения кандид. При вероятной туберкулезной инфекции делают специфические анализы на микобактерии.
Комплексное гинекологическое исследование включает определение уровня эстрогенов и прогестерона в крови в разные дни менструального цикла. При затруднениях в диагностике проводится рентгенологическая визуализация внутренних органов репродуктивной системы с контрастированием — гистеросальпингография. По показаниям назначают консультации других профильных специалистов.
Лечение
Помощь до постановки диагноза
Скудное белое влагалищное отделяемое без запаха считается физиологическим и не требует медикаментозной терапии. Женщинам нужно тщательно следить за гигиеной, избегать переохлаждений и ношения тесного синтетического белья. При обильных зловонных выделениях белого цвета пациентке необходимо как можно скорее обратиться к гинекологу для поиска причины симптома и подбора оптимального лечения. До верификации диагноза использование любых лекарственных препаратов нежелательно.
Консервативная терапия
Эффективное лечение заболеваний, сопровождающихся выделениями из влагалища, включает медикаментозные методы и средства физиотерапии. Для очищения гениталий и купирования воспаления назначают ванночки с отварами коры дуба, ромашки. Для устранения зуда и отечности используют антигистаминные лекарства. Этиотропная и патогенетическая терапия проводится с применением таких групп препаратов, как:
- Противогрибковые средства. Медикаменты в виде вагинальных суппозиториев позволяют быстро и эффективно уничтожить возбудителей микотической инфекции. При обширных кандидозных поражениях терапию дополняют системными препаратами.
- Антисептики. Свечи с хлоргексидином и лекарственными средствами аналогичного действия помогают очистить влагалище от патогенных микроорганизмов. Назначаются спринцевания с антисептическими растворами и растительными отварами.
- Лактобактерии. С целью воздействия на патогенетические механизмы появления выделений в схему лечения включают специальные влагалищные суппозитории с полезными бактериями. Свечи предназначены для восстановления микрофлоры.
- Противотуберкулезные препараты. При поражении половых путей, вызванном палочкой Коха, необходимо специфическое этиотропное лечение. Обычно используются антибактериальные средства нескольких фармацевтических групп.
В большинстве случаев тщательное выполнение рекомендаций лечащего врача позволяет быстро устранить белые влагалищные выделения, более длительным является лечение генитального туберкулеза. В дальнейшем для предупреждения возобновления патологической секреции важно с осторожностью принимать препараты, нарушающие состав вагинальной флоры. Следует заботиться о поддержании иммунитета — достаточно отдыхать, полноценно питаться, исключать стрессовые ситуации.
![белые выделения прием гинеколога]()
![белые густые выделения у женщин]()
У женщин, которые не имеют проблем со здоровьем, могут быть периодические выделения. Это белая либо прозрачная слизь со слегка заметным, немного кисловатым запахом. Перед менструацией объём вагинального секрета становится больше и он густеет. При этом малоприятные ощущения отсутствуют.
Перед сексом и сразу после него бели также становятся более обильными. В первом случае они выступают в роли смазки, во втором – к женскому секрету добавляется сперма мужчины.
Во время беременности некоторое количество слизи появляется на первых стадиях как естественное последствие гормональной перестройки и на последних – как предвестник предстоящего родоразрешения.
Густая на вид белая слизь должна встревожить. Это явный показатель болезненного процесса в гениталиях. В такой ситуации следует обратиться к врачу.
Запишитесь на прием по телефону
+7 (495) 021-12-26 или заполнив форму onlineАдминистратор свяжется с Вами для подтверждения записи.
Конфиденциальность Вашего обращения гарантирована.Бызова Татьяна Евгеньевна
Михальчук Диана Васильевна
Покшубина Светлана Дмитриевна
Заведующая отделением, акушер-гинеколог высшей квалификации, хирург-гинеколог
Ступина Светлана Вадимовна
Зарайская Зоя Петровна
Врач-гинеколог высшей квалификации
Характер и консистенция белых выделений
Интенсивные выделения у женщин белого цвета могут свидетельствовать о начале овуляции, сексуальном возбуждении, резких перепадах веса, о том, что происходит оплодотворение, стабилизируется цикл. Либо это необычная реакция на сперму, латекс, медикаментозные средства с содержанием гормонов.
Белые жидкие выделения возникают, когда начинается первая менструация, яйцеклетка покидает фолликул и начинается овуляция. Также возможные причины белых выделений у женщин: большое количество гормона эстрогена, лекарственные средства с содержанием гормонов, аллергия на презервативы, бельё.
Что касается белых густых выделений у женщин, то они могут говорить о стрессе, чересчур тугом нижнем белье, 2-ой половине цикла, 1-ом триместре беременности, большом объёме цервикальной жидкости в секрете, самостоятельном очищении от спермы.
Белые слизистые выделения говорят об инфекционной болезни. При этом в первые недели нет дискомфорта и запаха. Белые выделения в интимном месте у женщин можно увидеть сразу после инфицирования. Если своевременно не начать лечиться, то бели становятся зелёными, ярко-жёлтыми и приобретают резкий и неприятный запах. В секрете появляются гной и прожилки крови.
Мутный оттенок свидетельствует о воспалении. Это повод для визита к гинекологу.
![]()
Фармакологическая терапия препаратами нового поколения.![]()
Устранение дискомфорта и неприятных ощущений.
![]()
Возвращение к привычному образу жизни без последствий.![]()
Мы лечим заболевание, а не симптомы. Мы диагностируем и лечим причину заболевания.
Время появления выделений
Белые выделения перед месячными. Вагинальный секрет женщины меняет свои характеристики в зависимости от определённой фазы ежемесячного цикла. Как правило, бели перед регулярными месячными – это норма. Однако в некоторых случаях могут сигнализировать о беременности или о том, что в организме развивается патологический процесс.
После месячных. В начале нового цикла, когда месячные уже закончились, значительных выделений нет. Медики называют это “сухим периодом”. Если после окончания менструации возникают обильные выделения белого цвета – это значит, что развивается заболевание.
В середине цикла и во время овуляции выделения становятся максимальными.
Белые выделения у будущих матерей – это нормально и естественно. Можно сказать, что это первые признаки беременности.
![]()
13 263 пациентки прошли процедуру лечения в нашей клинике. 314 из них пришли из других клиник потому, что там им не смогли помочь. Мы проводим данную процедуру по методике, разработанной в нашей клинике.![]()
Врачи клиники АВС не просто проводят лечение, но и единственная в России клиника со своей авторской программой.
Белые выделения и зуд в интимной зоне
![зуд и белые выделения в интимной зоне]()
Если появляются белые выделения и чешется интимное место – это свидетельствует об имеющемся вагинальном кандидозе. Неприятные ощущения появляются из-за дрожжевых грибков, которые размножатся, что и приводит к патологии. Причинами недуга являются:
- антибиотики;
- гормональные средства;
- неудобное бельё;
- прокладки;
- противозачаточные препараты;
- слабый иммунитет;
- анемия;
- сахарный диабет;
- молочница.
Белые выделения у женщин с запахом
Запах должен полностью отсутствовать или ощущаться лёгкий кислый аромат выделений.
Появившиеся бели с запахом – это признак нарушения. Неприятный запах является результатом жизнедеятельности патогенной микрофлоры, активное размножение которой происходит во влагалище. Иногда по характеру запаха может быть определён тип заболевания. Как показывает гинекологическая практика, в большей части клинических случаев симптоматика сопровождает половые инфекции.
По мере того, как заболевание прогрессирует, если отсутствует надлежащая терапия, белые выделения у молодых женщин могут изменить свой характер. Появляются примеси гноя, окраска становится жёлтой или зелёной. Это указывает на острый воспалительный процесс во влагалище.
Заболевания и патологии здоровья, которые могут способствовать появлению белых выделений у женщин
![белые творожные выделения]()
Гонорея. Инфекционное заболевание, которое передаётся половым путём, возбудитель – гонококк. У женщин это заболевание протекает без симптомов и с трудом диагностируется. Симптомы появляются на 3-5 сутки с момента инфицирования.
Цервицит. Воспаляется шейка матки, симптомами могут быть вагинальные выделения, а также кровотечения между периодами менструаций или после секса.
Трихомониаз, микоплазмоз или уреаплазмоз. Являются венерическими заболеваниями, которые передаются женщине от партнёра во время незащищённого секса. Симптомы напоминают кандидоз. Приводит к бесплодию, если вовремя не обратиться к врачу.
Молочница. Сопровождается зудом в области половых губ. Может быть резь при мочеиспускании. Следует сдать мазок на анализ.
Бактериальный вагиноз. Неинфекционное заболевание. Развивается, если долго принимать антибиотики или противобактериальные препараты. Причиной появления являются спермициды, оральные контрацептивы, гормональный сбой.
Также появлению выделений белого цвета у женщин может способствовать приём антибиотиков. Они наносят сильный удар по организму. В результате могут появиться необычные выделения из влагалища. Они могут быть незначительными или обильными, с запахом и без него.
Диагностика, лечение, профилактика
Если появились подозрительные симптомы, то необходимо пройти обследование в медицинском учреждении, чтобы точно установить, в чём заключается проблема. Для формирования полной клинической картины используется бактериологическое исследование или исследование мазка под микроскопом. Чем раньше будет установлен диагноз, тем более эффективным окажется лечение.
Врачи нашей клиники назначают не все анализы сразу, а только те, которые необходимы в вашем случае. Кроме того, вы можете принести врачу готовые анализы из другого медицинского учреждения.
Запишитесь на прием по телефону
+7 (495) 021-12-26 или заполнив форму onlineАдминистратор свяжется с Вами для подтверждения записи.
Конфиденциальность Вашего обращения гарантирована.![Покшубина Светлана Дмитриевна]()
Автор статьи: Покшубина Светлана Дмитриевна
СПЕЦИАЛЬНОСТЬ: Заведующая отделением, акушер-гинеколог высшей квалификации, хирург-гинеколог
Читайте также:












