Можно ли лечить зубы после инфаркта миокарда
Опубликовано: 04.05.2024

В первой части нашей статьи, посвященной лечению зубов у пациентов с заболеваниями сердца, мы поговорили о том, с какими проблемами сталкиваются малыши и их родители и как их можно преодолеть.
Однако у взрослых, страдающих кардиологическими заболеваниями, тоже есть определенные сложности. Но спешим вас успокоить: выходы из многих сложных ситуаций найдены, и мы знаем, как вам помочь.
Все подробности – у врача-анестезиолога клиники «Рудента» Ивкина Александра Ивановича.
Как мы уже говорили, главной причиной отказа стоматологов браться за лечение пациентов с кардиологическими заболеваниями становятся, главным образом, опасения самого доктора: а вдруг во время лечения пациенту станет плохо! Или местные анестетики, в которых содержатся вещества, влияющие на работу сердца, повлекут какие-либо осложнения? Ну и, конечно же, необходимость отмены при проведении определенных манипуляций ряда серьезных препаратов, необходимых этим больным в связи с основным диагнозом, тоже, мягко говоря, настораживает. Чаще всего, в обычной стоматологической клинике нет возможностей контролировать текущее состояние сердца (провести кардиомониторинг, проконтролировать артериальное давление и т.п.). А оказать необходимую помощь в случае возникновения осложнений со стороны сердца могут только специалисты-анестезиологи.
Именно поэтому кардиологическим больным стоматологическая помощь оказывается чаще всего в стационаре. Не спорим, в тяжелых случаях – это единственный путь, и он абсолютно оправдан. Однако при ряде кардиологических заболеваний стоматологическое лечение вполне возможно провести и в амбулаторных условиях. Поговорим об основных из них…
Что вы можете рассказать про приобретенные пороки сердца?
Чаще всего приобретенные пороки сердца (ППС) возникают в молодом возрасте. Основной и самый известный из них – ревматизм. Это системное заболевание, которое имеет бактериальную природу. Кроме того, для его возникновения должна быть и генетическая предрасположенность. После поражения организма микробом, вызывающим ревматизм, могут пройти годы, прежде чем болезнь проявит себя на сердце. Именно поэтому чаще всего к стоматологам попадают уже взрослые, страдающие ревматизмом, и гораздо реже – дети.
Санация полости рта – то есть лечение и при необходимости удаление больных зубов – обязательное условие для больных ревматизмом любого возраста. А первым правилом стоматолога при лечении зубов у таких пациентов является обязательная консультация, а по сути, совместная работа с лечащим кардиологом: только он может решить, можно ли проводить санацию полости рта именно сейчас. Ведь от того, в какой стадии находится ревматический процесс, зависит, не станет ли удаленный (или даже пролеченный) зуб причиной для его обострения и усугубления ситуации. И конечно же, удаление зуба (как и любое хирургическое вмешательство) должно сопровождаться назначением двух препаратов – антибиотика и противовоспалительного, которые также должен назначить лечащий кардиолог. Анестезиолог же, со своей стороны, определяет, насколько возможно стоматологическое лечение в амбулаторных условиях с текущим состоянием сердца.
Есть еще один аспект, о котором необходимо знать и помнить, когда речь идет о пациентах с диагнозом ревматизм. Так как при этом заболевании первыми обычно страдают клапаны, то многие больные старше 20 лет попадают к стоматологам уже после перенесенной операции по поводу замены собственных пораженных клапанов искусственными. С одной стороны, таким пациентам санация полости рта жизненно необходима, так как наличие больных зубов является прямым источником инфекции и приводит к таким серьезным осложнениям, как инфекционный эндокардит (это заболевание как самой сердечной мышцы, так и клапана). С другой стороны, после операции по замене клапанов в большинстве случаев постоянными «спутниками» таких больных становятся препараты, разжижающие кровь, - антикоагулянты. В этой ситуации необходима совместная работа анестезиолога с лечащим кардиологом или кардиохирургом: это позволит разобраться, насколько возможна отмена этих препаратов и при каких условиях, чтобы не допустить тяжелых осложнений, приводящих иногда к угрозе жизни.
В нашей клинике стоматологическое лечение пациентов с диагнозом ревматизм начинается только после проведения необходимых обследований, анализов крови и ревматестов и с разрешения специалистов – ревматологов и кардиологов, а также только под контролем врача-анестезиолога!
А такие «возрастные» диагнозы, как гипертония и ишемическая болезнь сердца?
Процессы старения неуклонно наступают в жизни каждого человека, в той или иной степени рано или поздно сказываясь на состоянии его здоровья и качестве жизни, и на сегодняшний день являются одной из основных проблем человечества.
С точки зрения стоматологии, мы рассматриваем два основных «возрастных» диагноза, которые могут существенно повлиять на работу врача-стоматолога и состояние пациента во время стоматологического лечения. И оба они имеют один «источник» - атеросклероз.
Первая проблема – это гипертония, или повышенное артериальное давление. Основная проблема в данном случае – использование анестетиков. Современные препараты для местной анестезии содержат, помимо обезболивающих, еще и сосудосуживающие компоненты. Как правило, это адреналин. Он, с одной стороны, усиливает действие обезболивающих составляющих, с другой – снижает их проникновение в организм. Однако сам адреналин при попадании в кровяное русло повышает артериальное давление. А теперь прибавьте к этому возможную болезненность самого лечения и страх (особенно сильно выраженный при стоматофобии). Все это приводит к риску получить инфаркт или инсульт.
Вторая – ишемическая болезнь сердца (ИБС) – поражение коронарных сосудов сердца, в результате которого нарушается его кровоснабжение. В зависимости от того, насколько сильно атеросклеротическая бляшка закрыла просвет сосуда, ИБС может иметь разные стадии: от возникновения боли и одышки только при физических нагрузках или эмоциональном стрессе (стенокардия) до болей и одышки в состоянии покоя. В тот момент, когда сосуд закрывается полностью, происходит инфаркт миокарда – одно из самых частых последствий атеросклероза.
КСТАТИ! После перенесенного инфаркта стоматологическое лечение стоит проводить не раньше чем через 3 месяца.
Пациенты, страдающие подобными заболеваниями, - это в основном люди старше 50 лет. В этом возрасте, к сожалению, вместе со старением всего организма в целом происходит и значительное ухудшение состояние зубов. И часто этим пациентам требуются большой объем лечения, имплантация, хирургические вмешательства и т.п. Именно по этой причине здесь широко и успешно используются внутривенная седация или ЗАКС.
Больным с ИБС и после перенесенных инфарктов в большинстве случаев назначаются препараты, снижающие свертываемость крови. В ряде случаев их можно отменить за несколько дней до стоматологического лечения, чтобы снизить риск возникновения кровотечений, например, при удалении зуба. Анестезиолог проведет кардиомониторинг, и под его контролем лечение пройдет успешно. А в ряде случаев (к примеру, после стентирования) отмена таких препаратов нежелательна. Тогда вопрос решается индивидуально после ряда проведенных исследований. И, конечно же, в ряде случаев для проведения стоматологического лечения таким больным показано наблюдение в стационаре.
Что нужно обследовать перед лечением зубов, если есть заболевание сердца?
Пациентам, страдающим заболеваниями сердца, мы в обязательном порядке назначаем пройти ряд необходимых исследований независимо от того, будет ли проходить лечение под зубов наркозом, седацией или в обычных условиях. Это поможет нам оценить текущее состояние сердца и максимально обезопасить пациента. Если имеется порок сердца, то чаще всего назначают следующие обследования:
- анализ свертывающей системы крови;
- ЭКГ;
- УЗИ сердца;
- общий анализ крови.
На усмотрение анестезиолога могут быть назначены и дополнительные исследования. Например, биохимическое исследование крови, отражающее функцию печени и почек. Ведь при ревматизме нарушенное кровообращение приводит к нарушению функции почек. А в ряде случаев идет застой в большом круге кровообращения, тогда печень принимает на себя роль буфера. Это становится причиной нарушения свертывающей системы крови. Чтобы избежать осложнений, врачу необходимо понимать, как те или иные лекарственные препараты будут выводиться из организма.
На сегодняшний день наша клиника сориентирована на лечение пациентов с заболеваниями сердца в амбулаторных условиях, как взрослых, так и малышей.
Люди с заболеваниями сердечно-сосудистой системы нуждаются в особом уходе за полостью рта. Если вы страдаете одним из следующих заболеваний, ознакомьтесь с нашими советами, они помогут вам подготовиться к визиту к стоматологу.

Уход за зубами после инфаркта миокарда
После перенесенного инфаркта должно пройти минимум шесть месяцев до первого визита к стоматологу. Предупредите стоматолога, если вы принимаете антикоагулянты (препараты, понижающие свертываемость крови). Некоторые из них могут вызвать сильное кровотечение при проведении стоматологических манипуляций. Поинтересуйтесь о наличии кислорода и нитроглицерина на случай, если во время посещения стоматолога понадобится неотложная медицинская помощь.
Уход за зубами при стенокардии
Если вы принимаете блокаторы кальциевых каналов, иногда это может привести к разрастанию ткани десен. В некоторых случаях может потребоваться оперативное вмешательство (гингивэктомия).
Поинтересуйтесь о наличии кислорода и нитроглицерина на случай, если во время посещения стоматолога понадобится неотложная медицинская помощь.
При стабильной стенокардии (когда приступы предсказуемы) можно проводить любые стоматологические процедуры. Если же у вас нестабильная стенокардия (приступы возникают неожиданно или появились впервые), вам можно выполнять только неотложные стоматологические манипуляции, причем лечение должно проводиться в клинике, оснащенной системой кардиомониторинга. Несрочные манипуляции нужно отложить.
Уход за зубами при повышенном артериальном давлении (артериальной гипертензии)
Некоторые препараты от высокого давления вызывают сухость во рту и меняют восприятие вкуса. При приеме блокаторов кальциевых каналов иногда возможно опухание и разрастание ткани десен, что затрудняет жевание. Если вам знакомо такое состояние, стоматолог посоветует, как при этом ухаживать за полостью рта и, возможно, порекомендует почаще проводить профессиональную чистку зубов. Иногда может потребоваться оперативное вмешательство. Процедура удаления избыточной ткани десны называется гингивэктомией.
Если стоматолог будет применять анестезию, спросите его, не входит ли в состав обезболивающего средства адреналин. Это вещество часто входит в состав местных обезболивающих. У некоторых пациентов, страдающих артериальной гипертензией, адреналин может вызывать опасные нарушения – резкий скачок давления, приступ стенокардии, аритмию и даже инфаркт, поэтому его следует применять с осторожностью.
Уход за зубами после инсульта
Если вы перенесли инсульт и принимаете антикоагулянты (препараты, понижающие свертываемость крови), сообщите об этом врачу. Они могут вызвать сильное кровотечение при проведении стоматологических манипуляций.
Если инсульт привел к нарушению выработки слюны, стоматолог может порекомендовать использовать препараты искусственной слюны.
Иногда при инсульте поражается лицо, язык, доминирующая рука. Тогда стоматолог посоветует, как в таких обстоятельствах поддерживать гигиену полости рта, как пользоваться фторсодержащими гелей и зубной нитью, и как ваши близкие могут помочь вам в этом.
Здоровье полости рта и сердечная недостаточность
Препараты, которые применяются для лечения пациентов с сердечной недостаточностью (например, диуретики), могут приводить к сухости ротовой полости. Стоматолог порекомендует, как справиться с этой проблемой, в частности, об использовании препаратов искусственной слюны.
Кардиологическим больным на заметку
- Сообщите стоматологу названия и дозировки всех принимаемых вами кардиологических препаратов, а также обо всех других лекарствах, рецептурных и безрецептурных, которые вы принимаете.
- Оставьте стоматологу телефон вашего лечащего врача на случай, если понадобится его консультация.
- Если вас беспокоит предстоящее лечение зубов в связи с болезнью сердца, обсудите это со своим кардиологом и стоматологом.
Существует ли связь между заболеваниями десен и сердца?
Разные исследователи продолжают изучать возможную связь между пародонтитом и болезнями сердца. Ученые предполагают, что бактерии, вызывающие воспаление десен, из полости рта попадают в кровеносное русло, что приводит к воспалению сосудов. А это, в свою очередь, становится причиной заболеваний сердца и инсульта.
Некоторые исследования подтверждают эту взаимосвязь, другие – опровергают. Так, в одной из работ продемонстрировано, что у людей, имеющих на момент начала 12-летнего исследования менее 25 зубов (потеря зубов – результат заболевания десен), риск инсульта на 57% выше, чем у тех, у которых больше 25 зубов.
Однако в другом исследовании, в котором участвовало более 4000 человек и которое длилось 17 лет, связь между риском развития болезней сердца и хроническим пародонтитом не выявлено. Поэтому ученые заключили: связь между заболеваниями десен и сердца случайна. Другими словами, болезни десен не приводят к заболеваниям сердца.
Как же все обстоит на самом деле, еще предстоит выяснить.
“Перенесла инфаркт, теперь надо заниматься зубами, а я боюсь, выдержит
ли сердце. Что делать?”
М. Саниева, Казань
Отвечает руководитель клинического центра высоких технологий
Московского государственного медико-стоматологического университета,
доцент Соломон Абрамович РАБИНОВИЧ.
– В чем особенности оказания стоматологической помощи пациентам с
факторами риска?
– Мы проводили исследования и они показали, что в Санкт-Петербурге 23%, а
в Москве 30% пациентов, которые приходят на прием к стоматологу,
страдают сопутствующими хроническими заболеваниями. Человек перенес
инфаркт миокарда, инсульт, страдает ишемической болезнью сердца,
гипертонией, у него аллергическое заболевание, сахарный диабет. А ему
нужно лечить, удалять, протезировать зубы. Что делать? Таких пациентов
направляют к нам.
Прежде чем начать лечение, мы выясняем, чем болеет пациент, с какими
лекарствами он дружит, а какие ему противопоказаны. Врач-стоматолог
должен уметь ориентироваться во всех этих заболеваниях. Он в первую
очередь врач, а потом стоматолог и обязан оценить состояние больного.
Для этого есть самые простые тесты: измерить давление, пульс,
посмотреть заключение лечащего терапевта или кардиолога..
Затем применяем метод комбинированного обезболивания. Начинаем с
премедикации – индивидуальной медикаментозной подготовки. Например,
гипертоникам мы обязательно даем препараты, снижающие давление.
Сердечникам – препараты, назначенные кардиологом. В течение первых шести
месяцев после перенесенного пациентом инфаркта рекомендуется проводить
только неотложные стоматологические вмешательства и обязательно с
участием анестезиолога и кардиолога. Специальная аппаратура позволяет
во время вмешательства следить за артериальным давлением и пульсом
пациента. Для уменьшения эмоционального напряжения перед началом лечения
даем успокаивающие средства – реланиум, седуксен, диазепам. Для
обезболивания применяем внутрисвязочную анестезию.
– Не могли бы рассказать, что это такое?
– Это совершенно новый вид обезболивания, когда инъекцию делают
непосредственно в связку зуба. Когда врач сам набирает шприцем
анестетик, он может допустить передозировку, а для сердца это
нежелательная нагрузка. Поэтому вместо ампул и шприцев старого образца
мы используем в таких случаях особые приспособления – карпулы – с точной
дозировкой ингредиентов для местного обезболивания и специальные шприцы
для внутрисвязочной анестезии. Точный дозатор способен с каждым щелчком
в ткань вокруг зуба ввести всего 0,06 мл местного анестетика. При такой
анестезии пациенту абсолютно не больно, а одной капсулы хватает, чтобы
вылечить одновременно 5 – 6 зубов. Внедряем в практику стоматологический
шприц, при использовании которого все этапы введения лекарственного
раствора строго дозированы и управляются компьютером.
– Сегодня очень много людей страдает аллергическими заболеваниями, в том
числе и аллергией к местным анестетикам. Что делать в таких случаях?
– Прежде всего мы направляем их к аллергологу, иммунологу и выясняем,
какие лекарства у них вызывают аллергию. На российском рынке сейчас
около ста обезболивающих препаратов, и мы подбираем тот, который
пациент переносит. В процессе подготовки к лечению используем
противоаллергические препараты. На нашей кафедре разработано местное
обезболивание растворами димедрола и супрастина, то есть
антиаллергические средства мы используем как местные анестетики.
Наконец, для тех, кто вообще ничего не переносит, нами разработан прибор
электронной анестезии. Этот аппарат подавляет болевые симптомы без
лекарств и очень помогает пациентам с тяжелой аллергией, с болевым синдромом,
лицевыми болями, невралгией, невритами. С помощью этих приборов мы производим
даже такую болезненную операцию, как удаление зуба. В самых крайних
случаях мы используем новую технологию общего обезболивания. Она применяется
тогда, когда больные страдают органическими поражениями центральной
нервной системы и с ними не удается достичь контакта – при олигофрении, болезни
Дауна, слабоумии.
– Беременность относится к факторам риска при лечении зубов?
– Женщинам, конечно, следует санировать полость рта до наступления
беременности, но, к сожалению, так не всегда бывает. Мы совместно с
акушерами-гинекологами провели исследование и выяснили, что будущим
мамам лучше всего проводить лечение зубов во втором триместре
беременности (с 3-го по 6-й месяц), так как он наиболее безопасный для
этих целей. Мы подобрали беременным наиболее безопасные обезболивающие
лекарства – Септанест, Альфакаин. Убестезин, Ультракаин – эти анестетики
артикаинового ряда не проходят через плаценту и не оказывают практически
никакого отрицательного влияния на плод.
Ишемическая болезнь сердца занимает первые строчки в статистике заболеваемости и инвалидизации. Одним из наиболее опасных для жизни состояний считается инфаркт миокарда, который относится к так называемым эпизодам-катастрофам. Благодаря современным методам диагностики и лечения значительно уменьшилось количество летальных случаев, однако полное выздоровление и возвращение к привычному образу жизни требуют длительной и последовательной реабилитации. Методы восстановления выбирают в зависимости от состояния и физических возможностей пациента. Систематический подход к ним улучшает и продлевает жизнь.
Цели реабилитации после инфаркта

Венечные артерии снабжают кровью сердечную мышцу. Резкое нарушение кровотока вызывает гипоксию (кислородное голодание), а затем отмирание клеток – инфаркт. После рубцевания ткань не выполняет необходимых функций, формируется недостаточность кровообращения, и организму приходится адаптироваться к новым условиям. Качество и длительность жизни пациентов после инфаркта и стентирования определяется развитием компенсаторных механизмов.
Программа реабилитации пациентов после инфаркта или кардиохирургических операций (шунтирование, стентирование) преследует такие цели:
- профилактика ранних и поздних осложнений: острые и хронические аневризмы (истончение и выпячивание сердечной стенки), нарушения ритма, кардиогенный шок с отеком легких, разрыв сердца, миокардит;
- восстановление физической активности (в том числе профессиональной) до максимально возможных показателей;
- психологическая подготовка пациента к жизни после инфаркта, настрой на длительную реабилитацию;
- снижение риска повторных сердечно-сосудистых событий, в том числе инсульта.
Кроме того, программа реабилитации больных после инфаркта миокарда и стентирования направлена на общее укрепление адаптационных возможностей организма, возвращение к полноценной жизни.
Методы
Физическая реабилитация постинфарктных больных проводится поэтапно, с постепенным увеличением нагрузок и постоянным контролем функциональных возможностей. Методы адаптации органов и систем (сердечно-сосудистой, дыхательной, опорно-двигательной), а также психологической поддержки используют комплексно.
Средства реабилитации:
- лечебная физкультура (ЛФК);
- санаторно-курортное восстановление в специализированных кардиологических пансионатах;
- образовательная программа в организованных школах больных с ишемической болезнью сердца (ИБС);
- медикаментозное лечение в зависимости от состояния пациента, нарушений кровообращения;
- физиотерапия;
- психологическая реабилитация.
Программу восстановления подбирают исходя из диагноза пациента: учитывают обширность инфаркта (трансмуральный или мелкоочаговый), локализацию (верхушка, стенка, перегородка), сопутствующие заболевания.
Выделяют три степени тяжести больных:
Клиническая группа пациента определяет общую и поэтапную продолжительность реабилитации.
Чтобы подобрать упражнения для физической реабилитации, оценивают функциональное состояние систем организма. Для этого проводят тестовые нагрузки:
- тест 6-минутной ходьбы: пациенту необходимо пройти наибольшее расстояние за 6 минут без перехода на бег;
- велоэргометрия – на велотренажере с заданной мощностью;
- тредмил-тест – ходьба по беговой дорожке.
В зависимости от ответа пациента, стадии реабилитации и степени тяжести подбираются программы разных уровней.

Упражнения программы ЛФК 1 (первые 2-4 дня реабилитации с исходным положением лежа):
- сгибание и разгибание пальцев кисти и стоп (по 6-8 раз);
- на вдохе согнуть предплечья, локти развести в стороны, на выдохе – выпрямить руки вдоль туловища (2-3 раза);
- поочередные сгибания ног в коленях, без отрывания стоп от постели (4-6 раз);
- развернуть кисти ладонями вниз: на вдохе – тянуться к коленям, напрягая мышцы туловища и ног, на выдохе – расслабиться (2-3 раза);
- согнутые в коленях ноги поочередно опускать в правую и левую сторону (4-6 раз);
- поочередно тянуться руками к согнутым в коленях ногам (3-5 раз).
Между упражнениями необходимо делать паузы по 10-30 секунд для восстановления дыхания.
Примерный комплекс ЛФК 2 (с 4 по 12 день реабилитации в стационаре, исходное положение – сидя):
- спина ровная, руки на коленях: на вдохе – кистями прикоснуться к плечам, локти развести в стороны, на выдохе – в исходное положение (6-8 раз);
- на вдохе – руки вперед и вверх, на выдохе – опустить (3-5 раз);
- двигать стопами вперед-назад, не отрывая от пола (10-15 раз);
- на вдохе – развести руки в стороны, на выдохе – вернуть в исходное положение (6-8 раз);
- руки, согнутые в локтях, на талии: поворачивать голову поочередно в левую и правую сторону (5-10 раз).
Реабилитация после инфаркта миокарда в домашних условиях (ЛФК 3) может проводиться с помощью специальных мобильных приложений для контроля выполнения упражнений.
Санаторно-курортное восстановление
Реабилитация больных в санаториях после инфаркта проводится при стабильном состоянии и расширении двигательной активности до ходьбы на 500 метров.
Основная цель санаторно-курортного восстановления (до 2 месяцев после инфаркта) – стимуляция компенсаторных механизмов для дальнейшего перевода пациента на поликлинический этап.

Используемые методы и средства:
- физическая реабилитация с помощью массажа, лечебной гимнастики и ЛФК (режимы расширяются до 4, 5 и 6 программы с повышенной интенсивностью занятий);
- использование специальных тренажеров – беговая дорожка, велоэргометрия;
- скандинавская (с палками) и дозированная ходьба;
- обучение в школе больных ИБС: ведение здорового образа жизни, отказ от алкоголя и табакокурения, рациональное питание, режим труда и отдыха;
- психотерапия: групповые и индивидуальные занятия с использованием аудио- и видеоматериалов;
- медикаментозное лечение (основная терапия, витамины, минеральные комплексы, метаболические средства);
- физиопроцедуры (курсами не менее 10-15): углекислые и радоновые ванны, электрофорез с Но-Шпой, Эуфиллином. Положительным эффектом обладают сеансы, связанные с влиянием на мозжечок: электросон, ТЭС (транскраниальная электростимуляция).
Национальные программы позволяют более чем 80% пациентов оздоровиться и восстановиться в государственных учреждениях бесплатно (до 21 дня). Направление на курорт оформляет лечащий доктор совместно с врачебно-консультативной комиссией на основании заключения после стационарного этапа.
Медицинское наблюдение
Подбор эффективной индивидуальной программы, коррекция интенсивности нагрузок и доз препаратов проводит врач. После выписки из стационара контроль над процессом реабилитации берут участковые врачи и персонал специализированных кардиологических центров.

В условиях санатория уровень тренированности и адаптационных возможностей больного оценивается по изменениям параметров под влиянием дозированной физической нагрузки:
- частота дыхания;
- количество сердцебиений в минуту;
- изменения на электрокардиограмме;
- мощность тренажера и длительность занятия, которая вызывает усталость.
Пациенты, перенесшие инфаркт миокарда, пожизненно становятся на диспансерный учет у кардиолога.
Медицинское наблюдение на амбулаторном этапе включает:
- визиты к кардиологу каждые 3 месяца в течение первого года, раз в полгода – в последующем;
- ежедневное измерение артериального давления;
- контроль липидограммы, коагулограммы – раз в три месяца (первый год), дальше – раз в полгода;
- общий анализ крови и мочи – раз в 6 месяцев.
Этапы постинфарктной реабилитации
Эффективность восстановления адаптационных возможностей человека зависит от адекватности нагрузок в разные периоды. В общей кардиологической реабилитации выделяют основные три этапа:
- ранний;
- амбулаторный;
- отдаленный.
Длительность этапов отличается для каждого человека в зависимости от клинической ситуации.
Ранний
Ранний период подразумевает реабилитацию пациента в условиях стационара различных отделений.
- Отделение интенсивной терапии и реанимации (не более 3 суток при неосложненном течении). Пациенту разрешается делать повороты тела в постели, движения головой и низкоамплитудные – конечностями. Выполнение комплекса ЛФК 1 проводится исключительно под контролем инструктора по лечебной гимнастике. Наибольшее внимание уделяется психологической стороне восстановления: ведутся беседы о заболевании, используемых методах лечения и реабилитации, дальнейшей модификации образа жизни.
- Кардиологическое отделение (10-14 дней). Двигательный режим пациента расширяется до ходьбы по палате, езде на кресле-каталке по коридору. Используется комплекс упражнений ЛФК 2, при положительной реакции больного допускаются выходы в коридор.
- Стационар специализированного санатория или курорта (до 1,5-2 месяцев). Основным направлением считается возвращение пациента к нормальной жизни, участие в образовательной программе для больных, физиопроцедуры.
Физическая активность сильно ограничена из-за необходимости формирования адекватного рубца на месте некротизированного миокарда, который будет способен удерживать показатели гемодинамики на достаточных уровнях.
Амбулаторный
В зарубежных источниках период реабилитации после стационара называется фазой выздоровления. Средняя длительность – 6-8 недель, во время которых пациент находится под наблюдением специалистов поликлиники или центра амбулаторного типа.
Основные направления работы с больным:
- восстановление физических возможностей пациента;
- подготовка к профессиональной деятельности;
- вторичная профилактика сердечно-сосудистых катастроф и поздних осложнений.
Пациенту в этом периоде предлагают использовать методы реабилитации в условиях поликлиники (физиопроцедуры, велоэргометрию).
Отдаленный (поддерживающий)

Длительность данной фазы реабилитации больного подразумевает пожизненное соблюдение рекомендаций врача касательно:
- физической активности;
- рационального питания: таким больным рекомендована средиземноморская диета с низким содержанием животных жиров;
- отказа от вредных привычек;
- адекватной трудовой деятельности (возвращение к низкоинтенсивной работе возможно через 2 месяца после инфаркта).
В России восстановление в амбулаторном периоде подразумевает регулярные визиты к участковому терапевту, а также другим врачам. В зарубежных странах государственные программы обеспечивают 21-дневное пребывание больных в стационарах специализированных центров 1 раз в год.
Жизнь после инфаркта: как сохранить долголетие
Инфаркт миокарда ранее считался болезнью мужчин старшего возраста, однако сейчас патологию все чаще регистрируют среди трудоспособного населения. Нарушение сердечной функции существенно ухудшает качество жизни пациента.

Благодаря новым методам диагностики, лечения и ранней реабилитации больные, перенесшие инфаркт миокарда, могут дожить до глубокой старости, соблюдая нетрудные рекомендации:
- системная медикаментозная терапия, чаще всего Аспирином, статинами, нитратами;
- регулярная физическая активность: утренняя гимнастика, дозированная ходьба 3-4 раза в неделю по 1 часу;
- снижение веса (необходимый уровень рассчитывает врач с помощью индекса Кетле);
- средиземноморская диета;
- оптимистический настрой на полное выздоровление.
Восстановление после инфаркта миокарда в домашних условиях – наиболее ответственный для пациента этап, поскольку от системности занятий и соблюдения рекомендаций зависит качество жизни.
Где пройти восстановление: список центров и заведений
В России существует множество курортов и здравниц, специализирующихся на кардиологических патологиях. Выбор необходимого заведения проводится в зависимости от сопутствующих заболеваний, географического расположения и материальных возможностей пациента.
Наиболее популярные кардиологические реабилитационные центры страны:
- Кисловодск (Ставропольский край) – бальнеоклиматический курорт из группы кавказских минеральных вод;
- санаторий им. Кирова (Крым);
- реабилитационный центр им. Герцена (Подмосковье);
- санаторий «Звездный» (Краснодарский край), который также занимается больными с патологией органов дыхания, пищеварения, почек, кожи;
- центр реабилитации клиники им. Н. И. Пирогова занимается тяжелыми больными после инфаркта и сложных операций на сосудах и сердце;
- санаторий «Электра» (Иркутск);
- санаторий-профилакторий «Салынь» (Брянская область).
Необходимо подбирать учреждение для реабилитации среди проверенных сертифицированных санаториев, которые предлагают специализированные медицинские услуги.
Выводы
Реабилитировать больного, перенесшего инфаркт миокарда, – продолжительная и трудная работа для самого пациента, его родственников и медицинских сотрудников. Однако вовремя начатое восстановление физической активности улучшает прогноз для трудовой деятельности у 15-25% больных. Соблюдение принципов системности, этапности и индивидуального подхода позволяют 80% пациентов вернуться к обычной жизни в течение первого года после инфаркта.
Для подготовки материала использовались следующие источники информации.
Анестезия в стоматологии – не только способ уменьшить боль при сложных процедурах, но и избавиться от страха перед врачом. Комфорт пациента сегодня ставится на один уровень с результатами лечения, и грамотное использование обезболивающих средств позволит максимально улучшить эффективность работы даже при сложных операциях, требующих больших усилий.
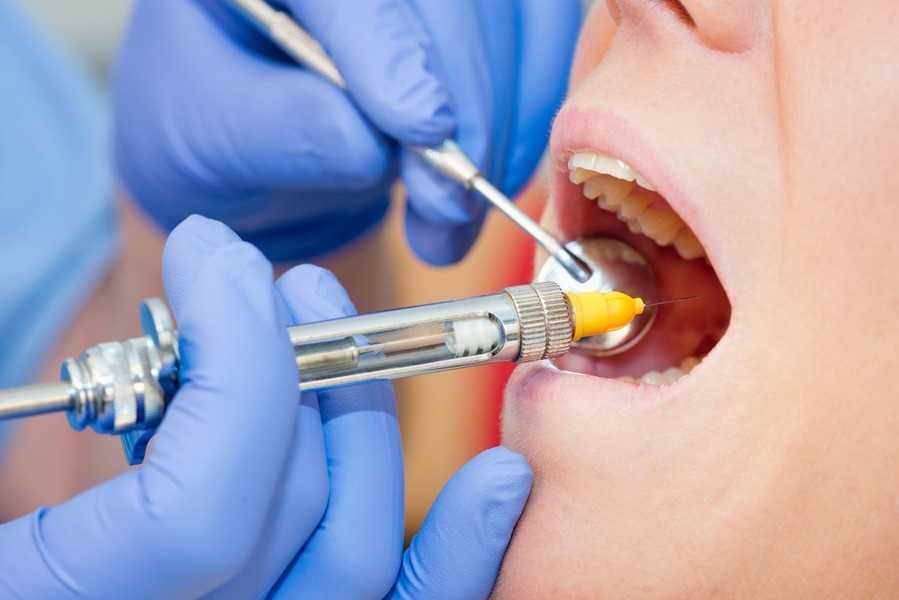
Препараты для анестезии в стоматологии
На сегодняшний день медицинский рынок представлен всевозможными средствами для обезболивания, но далеко не каждый состав используется зубными врачами. Современные клиники предпочитают закупать для инъекций составы на основе артикаина – это инновационная формула, которая обладает минимальным воздействием на сосуды с длительным эффектом.
Лучшими препаратами, в состав которых входит артикаин, считаются:
- Ультракаин – популярный в российских поликлиниках состав, пришедший на смену лидокаину. Поставляется в нескольких вариантах дозировок, которые подходят пациентам разных возрастов.
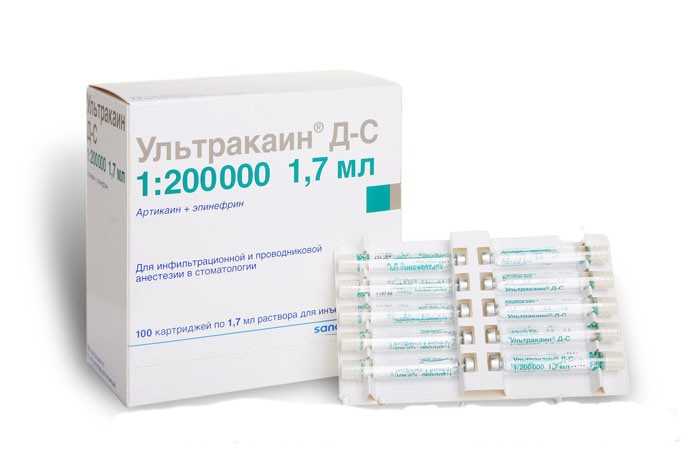
- Убистезин – дорогой аналог ультракаина, имеет схожий состав и чуть более щадящее воздействие на нервные окончания.
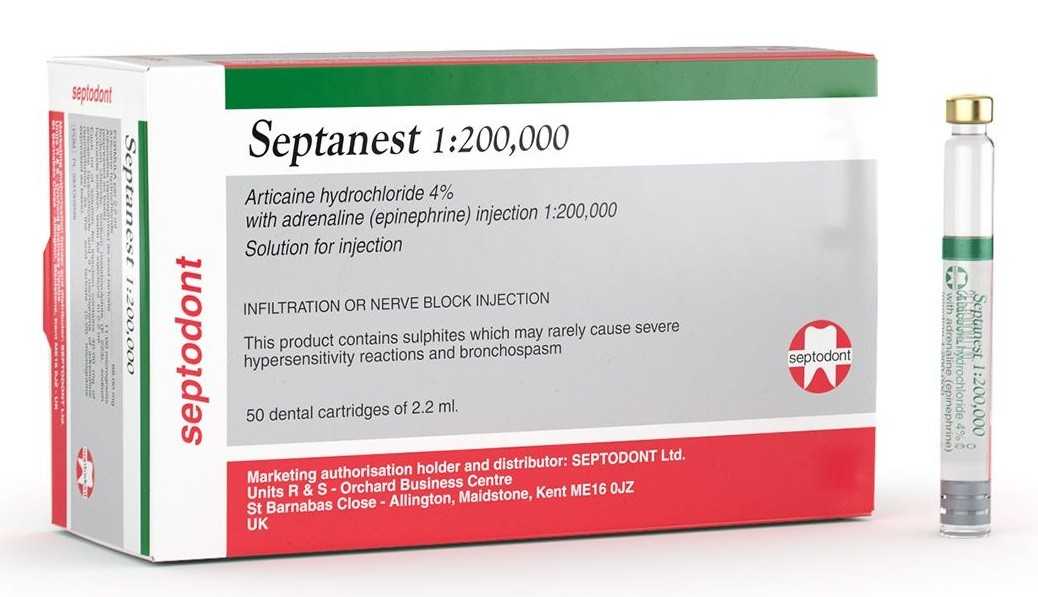
- Септанест – бюджетный вариант с хорошими клиническими испытаниями, но из-за входящих в состав сульфитов натрия часто вызывает аллергическую реакцию.
- Скандонест – французская разработка, ориентированная специально на людей с бронхиальной астмой и сердечнососудистыми заболеваниями.

Противопоказания для проведения анестезии
Несмотря на непрекращающиеся исследования и разработки, противопоказания к анестезии в стоматологии остаются ключевым препятствием большинства процедур. Даже дорогие препараты от ведущих фирм категорически нельзя использовать при следующих болезнях и ситуациях:
- перенесенный до полугода назад инфаркт миокарда или операция по корональному шунтированию
- сахарный диабет и поражения щитовидной железы
- аритмия и тахикардия
- глаукома
- печеночная недостаточность
- психоневрологические заболевания, включая эпилепсию
- индивидуальная непереносимость компонентов
Любой из перечисленных пунктов потребует от врача отказаться от местного обезболивания. В этом случае пациенту рекомендуют обратиться в клинику, где есть возможность общего наркоза, но и такой вариант имеет свои противопоказания:
- бронхиальная астма
- патологически затрудненное носовое дыхание
- беременность и период лактации
- пневмония
- инфекции в острой форме
Виды анестезии в стоматологии
Существует несколько техник проведения анестезии, каждая из которых будет отличаться по области воздействия, способу введения препарата и рекомендуемым операциям.
Аппликационная анестезия
Второе название – инфильтрационный метод, когда игла и шприц не используются вообще, а препарат вводится в мягкие ткани путем пропитывания тампона или с помощью специально разработанного аэрозоля. Рекомендуется в следующих ситуациях:
- пациент – ребенок или взрослый, боящийся уколов
- незначительное препарирование, например, при среднем кариесе
- ультразвуковая чистка зубов с повышенной чувствительностью эмали
Минус у метода один – замораживающий эффект длится не более 15-20 минут, после чего анестезию необходимо повторить.

Проводниковая анестезия
Наиболее эффективный из доступных способов, когда лекарство вводится уколом в сам нервный ствол или в непосредственной близости от него. Это позволяет «отключить» чувствительность в большой зоне, например, чтобы работать с несколькими коренными зубами, удалить пульпу, или же установить неглубокий имплантат. Другие плюсы технологии:
- гарантированное замораживание на 2-3 часа
- снижается слюноотделение – врач может с уверенностью работать без трубки отсоса
- укол делается не в воспаленном очаге, а рядом
Относительный минус – сложность самой инъекции – требуется большой опыт и высокая квалификация врача, в противном случае есть риск повредить нерв.
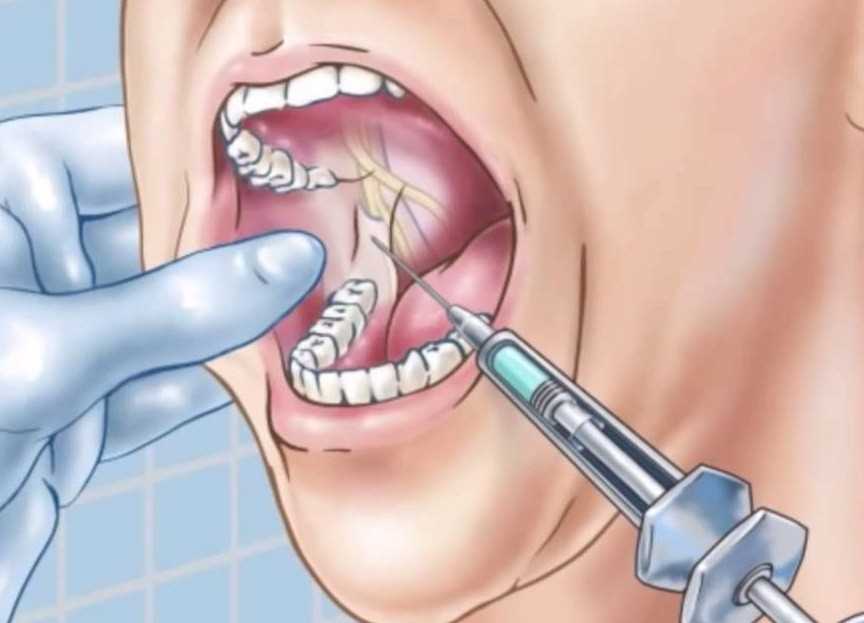
Интралигаментарная анестезия
Также встречается название – внутрисвязочный способ обезболивания. Его отличие во введении препарата специальной ультратонкой иглой в саму ткань периодонта. Это позволяет небольшим количеством лекарства заморозить половину челюсти. Эффект получается мощный, но недолгий – операция не должна превышать 40 минут, иначе пациент почувствует невыносимую боль.
Внутриканальная анестезия
Отличается от внутрисвязочного метода использованием бормашины – в поражённом зубе сверлится лунка, через которую уже вставляется игла. Рекомендуется для процедур, связанных с прочисткой при глубоком кариесе и других заболеваниях. Эффект недолгий (около 30 минут), но действенный.
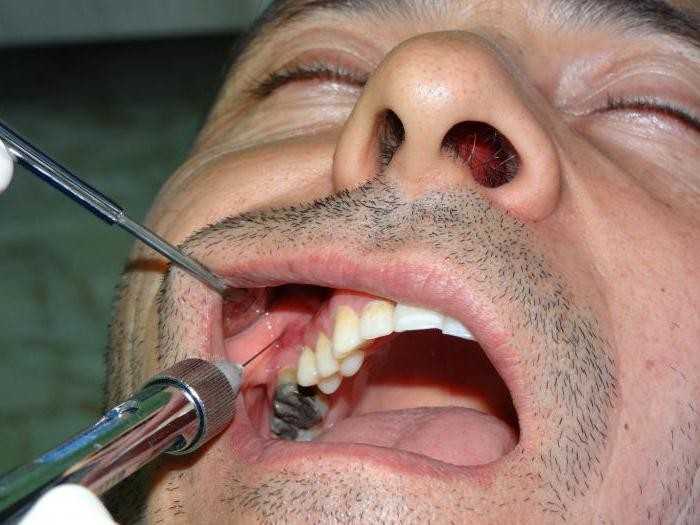
Туберальная анестезия
Серьезный и в некоторой степени опасный вид инъекций, когда препарат вводится в туберы – бугры верхней челюсти. В этом районе находится луночковый нерв, который позволяет «заморозить» большую часть альвеолярного гребня. Из-за большого риска осложнений, такой укол проводится редко, и только стоматологом. Имеющим достаточный опыт и квалификацию.
Компьютерная и ультразвуковая анестезия
По сути – это не способы введения препарата, а предварительный расчет. С помощью специальных программ анализируется панорамный снимок челюсти, просчитываются анатомические нюансы, и выявляется необходимая дозировка. Ультразвук же помогает с точностью до доли миллиметра определить место, куда ставить укол.
Общая анестезия
Операции под общим наркозом в стоматологиях проводятся редко, потому что это требует наличие отдельного врача анестезиолога-реаниматолога и специального оборудования. Тем не менее, в особо тяжелых случаях другого выхода может и не быть. Также, чтобы снизить страх, пациенту могут предложить седацию – легкий вариант наркоза, когда сознание не «отключается», поэтому его применяют только вместе с местным обезболиванием.
Можно ли проводить анестезию детям?
Этот вопрос перестал быть актуальным вот уже несколько десятилетий. Обезболивание при любых процедурах для ребенка не просто разрешено, но и обязательно. Из-за повышенной чувствительности даже незначительное вмешательство вызывает риски сильной боли, страха и последующей боязни любых врачей, а не только «страшного» стоматолога.
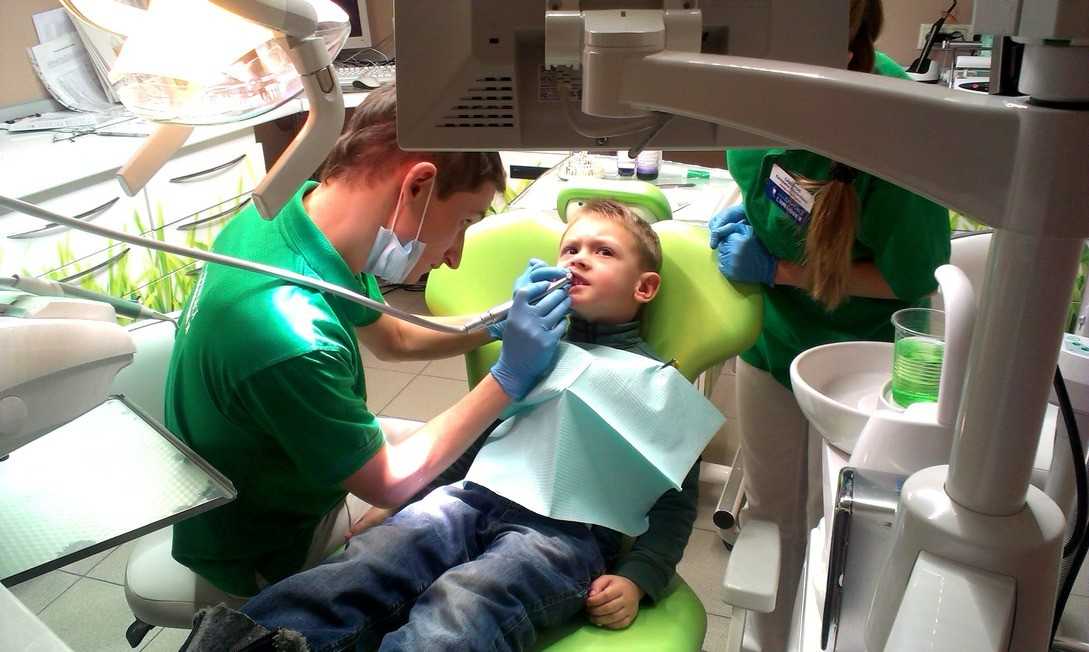
Если же случилось так, что ребенок уже панически боится уколов в десну, то существует две дополнительные методики введения анестезирующего препарата:
- Мандибулярная анестезия – способ инъекции через нижнечелюстной сустав. Проводится, как с внутренней, так и с внешней стороны особой иглой, которая практически незаметно проходит в мягкие ткани.
- Торусальная анестезия – разновидность мандибулярного метода, только укол ставится не в свободное место над нижнечелюстным суставом, а в мышечный валик под языком.
Оба способа достаточно эффективны и разрешаются к проведению с 6-летнего возраста. Средняя продолжительность эффекта – 1 час, но полного замораживания перед непосредственной операцией нужно подождать минимум 10-15 минут.
Вредна ли анестезия при беременности и кормлении грудью?
Любое вмешательство в организм женщины, которая готовится стать матерью, связано с большим риском, и обезболивающие уколы не станут исключением. В первый и третий триместры их делать крайне не рекомендуется, а вот во второй триместр стоматологи решаются на лечение с анестезией, но с целым рядом важных оговорок:
- Большинство препаратов подходит, если содержание эпинефрина и ультракаина в них соответствует пропорции 1:200000. Хорошо, если на ампулах будет маркировка «DS», это точно означает, что лекарство подходит роженицам.
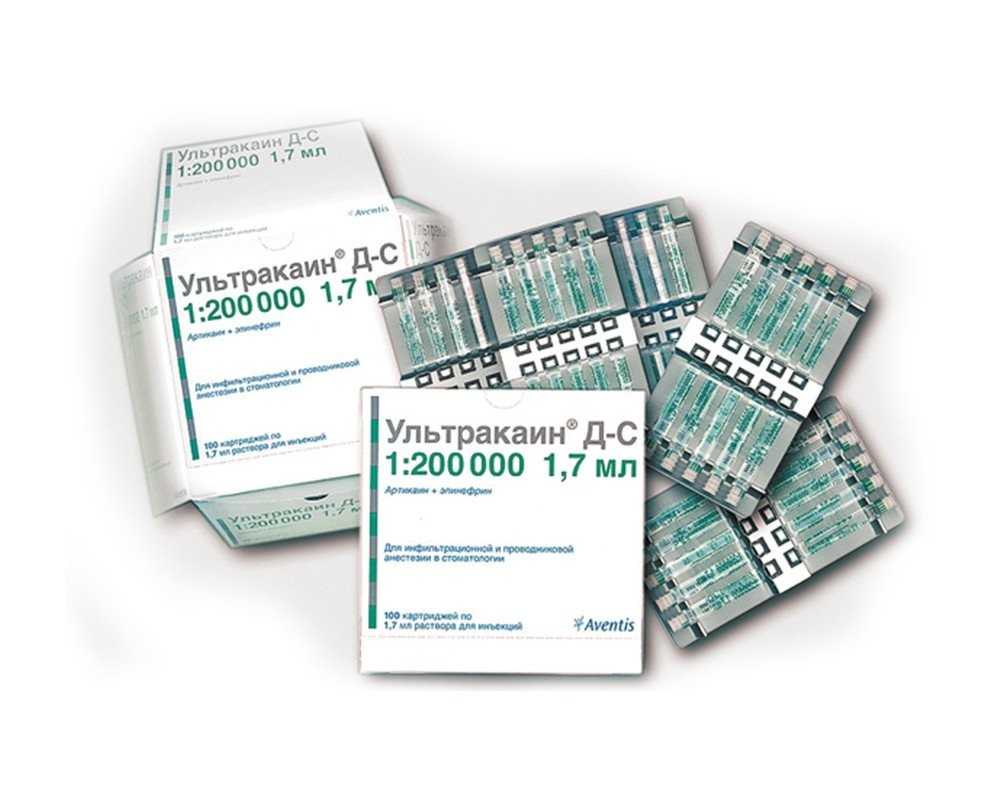
- Полностью отказываться от адреналиновых добавок нельзя, что бы ни говорил врач. Дело в том, что сосудосуживающий эффект выполняет дополнительную защитную функцию – он не дает химическому соединению распространяться по организму и проникнуть в плаценту. Иначе есть риск навредить будущему ребенку.
- Препараты Мепивастезин и Скандонест нельзя использовать даже во втором триместре. По своей токсичности они в несколько раз сильнее новокаина, обезболивание при этом не соответствует заявленной стоимости одной ампулы.
В остальном решение о том, проводить процедуры с анестезией или нет, должен принимать не один стоматолог, а, по возможности, несколько контактирующих друг с другом врачей в рамках комплексного обследования. Любой неосторожный шаг может привести к необратимым последствиям, но и невылеченные зубы оставлять ни в коем случае нельзя.
Побочные эффекты анестезии в стоматологии
Даже современные препараты не гарантируют отсутствия ряда побочных эффектов:
- аллергические высыпания на внутренней поверхности губ и щек
- онемение языка и временные дефекты речи
- небольшой отек лица
- затрудненное дыхание
- головокружение и тошнота
- анестезия не проходит дольше положенного времени
Согласно отзывам, все побочные эффекты проходят в течение 12 часов, если дискомфорт или описанные проявления продолжаются, нужно немедленно обратиться за помощью к врачу.
Читайте также:

